адаптация детей к условиям внеутробной жизни
Адаптация детей к условиям внеутробной жизни
У плода лёгкие заполнены жидкостью и кислород поступает через плаценту. Кровеносные сосуды, которые кровоснабжают и дренируют лёгкие, сужены (высокая резистентность лёгочных сосудов), поэтому большая часть крови из правой половины сердца шунтируется через лёгкие и протекает через артериальный проток в аорту, а некоторое количество протекает сквозь овальное окно.
Непосредственно перед родами и во время них продукция лёгочной жидкости снижается. В процессе прохождения через родовой канал грудная клетка младенца сжимается и лёгочная жидкость оттекает. Множество стимулов, в том числе температурные, тактильные и гормональные (особенно значимо увеличение уровня катехоламинов), инициируют дыхание. В среднем первый вдох происходит через 6 с после родоразрешения.
Растяжение лёгких происходит под действием значительного отрицательного внутригрудного давления и устанавливается функциональная остаточная ёмкость. Среднее время установления регулярного дыхания составляет 30 с. Как только младенец вдыхает воздух, оставшаяся лёгочная жидкость всасывается в лимфатическое и лёгочное сосудистые русла.
Расширение легких при рождении связано с увеличением напряжения кислорода и с падением лёгочного сосудистого сопротивления, которое увеличивается за счёт лёгочного кровотока. Увеличение наполнения левого желудочка приводит к повышению давления в левом предсердии и закрытию овального окна.
Прохождение оксигенированной крови через артериальный проток вызывает физиологическое, а впоследствии и анатомическое закрытие протока. После кесарева сечения, когда мать не участвовала в родовом процессе и грудная клетка младенца не сжималась в родовом канале, может потребоваться несколько часов для полной абсорбции лёгочной жидкости, что приводит к частому, затруднённому дыханию (транзиторное тахипноэ новорождённого).
Шкала Апгар
У некоторых младенцев может быть нарушена адаптация к внеутробной жизни, у них после рождения наблюдается нарушение дыхания. Основной причиной считают асфиксию при рождении, когда плод испытывает критический дефицит кислорода во время родовой деятельности и родов. Это не означает обязательного повреждения головного мозга, однако асфиксия при рождении может приводить к его повреждению или гибели.
Младенцы, длительно находящиеся в состоянии гипоксии после рождения, первоначально глубоко вдыхают перед тем как перейти в состояние апноэ (первичное апноэ); в течение этого периода поддерживается ритм сердца. Впоследствии развивается нерегулярная одышка и затем второй период апноэ (вторичное, или терминальное, апноэ), когда падают частота сердечных сокращений и АД.
На данной стадии младенец может выжить, если ему окажут помощь в растяжении лёгких, например, путём создания вентиляции с положительным давлением с помощью маски (NIPPV — неинвазивная вентиляция с положительным давлением) или интубации трахеи.
У плода редко развивается инсульт вследствие длительной асфиксии, за исключением состояния при отслойке плаценты или полной окклюзии кровотока в пупочной вене при выпадении пуповины. Как правило, асфиксия, развивающаяся в процессе родов и при родоразрешении, возникает периодически вследствие длительных и частых сокращений матки.
Хотя асфиксия при рождении — важная причина нарушений установления дыхания, требующая реанимации при рождении, есть и другие, в том числе родовая травма, аналгезия матери или анестетические агенты, задержка лёгочной жидкости, преждевременные роды или врождённая мальформация.
Шкалу Апгар используют для описания состояния ребёнка на 1-й и 5-й минуте после родоразрешения. Если состояние ребёнка остается тяжёлым, оценку продолжают проводить с пятиминутными интервалами. Наиболее важные показатели — сердечный ритм и дыхание.
Учебное видео баллы по шкале Апгар что значат
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Особенности адаптации новорожденных к окружающему миру
Состояния, которые отражают процесс приспособления малыша к внеутробной жизни, называются переходными (транзиторными, физиологическими или пограничными). Они являются физиологичными для новорожденных, но при определенных условиях (дефекты ухода, вскармливания, различные заболевания) могут становиться патологическими, т.е. предрасполагать к заболеваниям.
Чаще всего мы встречаем у новорожденных детей следующие состояния:
Транзиторная потеря первоначальной массы тела
Отмечается у всех новорожденных, обусловлена потерей жидкости из-за дефицита грудного молока, потерей жидкости с мочой, меконием. Максимальная убыль массы тела отмечается к 3-4 дню жизни. Восстановление первоначальной массы тела у большинства детей происходит к 6-7 дню. Для предупреждения значительной потери массы тела в ранние сутки мы рекомендуем более частые прикладывания ребенка к груди, допаивание его кипяченой водой, 5% раствором глюкозы.
Транзиторное нарушение терморегуляции
В отличие от взрослых, новорожденные дети могут очень легко перегреваться и переохлаждаться. Это обусловлено несовершенством процессов терморегуляции. Транзиторное повышение температуры бывает чаще из-за перегревания ребенка, недопаивания, обезвоживания, высокой температуры в помещении. Чтобы этого избежать, мамы должны следить за температурой в палате и регулярно ее проветривать, соответствующе одевать ребенка.
Транзиторная гипотермия – понижение температуры тела. Для профилактики переохлаждения не оставляйте ребенка в мокрых пеленках, переодевайте на пеленальном столике под источником лучистого тепла.
Транзиторные изменения кожных покровов
Простая эритема – краснота кожи, возникающая после удаления первородной смазки или первого купания. Краснота становится более яркой на 2-е сутки, затем постепенно уменьшается. К концу первой недели жизни исчезает самостоятельно.
Токсическая эритема – появление красноватых пятен с серовато-желтыми уплотнениями или пузырьками в центре. Иногда эти высыпания обильны и покрывают все тело, чаще же они единичны. Состояние малыша, как правило, не нарушено, но при обильной сыпи может понадобиться дополнительное лечение. У этих новорожденных чаще других встречаются аллергические реакции, поэтому маме стоит придерживаться гипоаллергенной диеты в период грудного вскармливания. Кроме того, кожа новорожденного в период высыпания требует более тщательного ухода.
Физиологическая желтуха- встречается у 60-70% доношенных детей, проявляется на 2-3 сутки, исчезает к 7-10 дню самостоятельно. Ее появление обусловлено особенностями обмена билирубина у детей. В некоторых случаях желтуха может нарастать и становиться патологической. В этом случае может потребоваться лечение, о необходимости и методах которого Вам расскажет лечащий доктор.
Половой криз
Его проявления являются результатом действия гормонов, которые попадают в организм ребенка через плаценту и с молоком матери при грудном вскармливании. У детей с выраженным половым кризом реже бывает желтуха, менее выражена убыль первоначальной массы тела, период новорожденности протекает более гладко.
У мальчиков проявляется умеренным отеком наружных половых органов, может сохраняться 1-2 недели, проходит без лечения.
Практически у всех девочек и у половины мальчиков на 3-4 день жизни увеличиваются молочные железы. Увеличение обычно симметричное, кожа над увеличенной железой, как правило, не изменена, но иногда слегка краснеет. Лечения не требуется.
Мочекислый диатез
Часто на пеленках Вашего малыша можете обнаружить на первой неделе жизни пятна желто-кирпичного цвета. Они представляют собой отложения мочевой кислоты в виде кристаллов, которые окрашивают мочу в соответствующий цвет. Более частое прикладывание к груди, допаивание ребенка могут свести эти проявления к минимуму.
Со стороны кишечника также наблюдаются процессы адаптации
Первый стул, который Вы можете видеть у своего ребенка от темно-зеленого (оливкового) до черного цвета. Это первородный кал – меконий. Через 1-2 дня стул становится более частым, неоднородным как по консистенции ( комочки, слизь, жидкая часть), так и по окраске (участки темно-зеленого цвета чередуются с зеленоватыми, желтыми и даже беловатыми), более водянистым. Такой стул называется переходным. У деток, находящихся на грудном вскармливании, смена переходного стула на постоянный происходит быстрее, он желтого цвета, кашицеобразный, однородной консистенции. Стул у детей, находящихся на грудном вскармливании, чаще, чем у детей на искусственном или смешанном вскармливании, и может быть после каждого кормления.
ПИТАНИЕ КОРМЯЩИХ МАТЕРЕЙ
В настоящее время грудное вскармливание рассматривается как высокоэффективный способ обеспечения здоровья и развития детей грудного возраста. Грудное молоко – самое полезное для вашего ребенка, но качественный состав молока зависит, прежде всего, от питания женщины.
Питание кормящей матери должно удовлетворять ее физиологические потребности в пищевых веществах и энергии, а также возрастные потребности ребенка первых месяцев жизни. Полноценное питание кормящей женщины оказывает влияние не на количество, а на качество молока. «Есть и пить за двоих» маме не нужно. Питание кормящей матери должно быть не только разнообразным, но и обогащенным витаминами и минеральными веществами, не вызывало аллергии у матери и ребенка. Только при соблюдении этого условия грудное молоко способно обеспечить гармоничное развитие малыша.
Во время кормления грудью следует придерживаться диеты, исключающей высокоаллергенные продукты: шоколад, кофе, какао, фрукты и ягоды ярко-красного и оранжевого цвета, киви, ананасы, авокадо; бульоны мясные, рыбные, грибные, куриные; маринады, соления и острые блюда, консервы, мясные и рыбные копчености, яйца, мед, креветки; продукты, содержащие пищевые добавки. Нужно избегать острых приправ, пряностей, чеснока, лука, хрена, т.к. они могут придавать неприятный вкус молоку, и ребенок может отказаться от груди.
Разрешаются кисломолочные продукты (кефир, йогурты без фруктовых добавок); крупы (гречневая, кукурузная, овсяная, рисовая); овощи и фрукты зеленой окраски; мясо – нежирные сорта говядины, свинины, филе индейки, кролик (в отварном, тушеном виде, а также в виде паровых котлет); супы вегетарианские; хлеб пшеничный второго сорта, ржаной; напитки – чай без фруктовых добавок, компоты, морс.
Для улучшения состава рациона кормящих матерей, достаточной выработки грудного молока и оптимизации его состава могут использоваться специальные сухие молочные смеси для кормящих матерей: «Беллакт-МАМА» и «Беллакт-МАМА бифидо» (Беларусь), «Фемилак» (Россия). Они содержат легкоусвояемый животный белок, мало жира, что препятствует повышению веса женщины. Продукт содержит фолиевую кислоту, другие витамины и минеральные вещества, обогащен полиненасыщенными жирными кислотами, способствует снижению риска возникновения патологии нервной системы, развития анемии, необходим для формирования костной ткани, сетчатки глаз, мозга, сердца ребенка. Женщинам, у детей которых есть угроза развития аллергических заболеваний, либо есть пищевая аллергия, рекомендуются смеси, содержащие растительный белок ( «Мадонна», «Амалтея», Россия).
Для повышения лактации можно использовать смеси, содержащие лактогенные добавки: «Лактомил», «Млечный путь».
ПРАВИЛА КОРМЛЕНИЯ ГРУДЬЮ
Ваше грудное молоко, несомненно, является лучшей пищей для вашего малыша. Оно помогает Вам поддерживать связь с вашим ребенком, и содержит все, что ему необходимо, для того, чтобы расти и оставаться здоровым. Грудное вскармливание снижает риск детских инфекций, аллергических заболеваний, ожирения, сахарного диабета у детей, а также помогает поддержать Ваше здоровье: может помочь матке вернуться к нормальному размеру, избежать лактостаза и мастита, сбросить набранный при беременности вес, снизить риск развития рака груди и яичников.
Приступая к кормлению грудью:
Так происходит адаптация ребенка к новым условиям существования и ему необходимы Ваша помощь и понимание. К концу 1-го месяца жизни частота кормлений обычно уменьшается до 7-8 раз.
Адаптация детей к условиям внеутробной жизни. Пограничные состояния
Раздел педиатрии, изучающий возрастные особенности и заболевания детей периода новорожденности, называется неонатологией.
Живорождение представляет собой полное изгнание или извлечение плода из организма матери с признаками жизни: самостоятельное дыхание, сердцебиение, пульсация пуповины, произвольные движения мышц.
С момента пересечения пуповины и отделения плода от матери начинается период новорожденности. В это время организм ребенка приспосабливается к условиям внешней среды: устанавливаются легочное дыхание, внеутробное кровообращение, начинают функционировать пищеварительные органы, появляется самостоятельная терморегуляция, повышается обмен веществ. Наибольшее напряжение приспособительных реакций проявляется в первые 30 мин жизни, 1–6 ч жизни, на 3–4-е сутки.
Для новорожденных характерны особые физиологические состояния, отражающие процесс приспособления ребенка к новым условиям жизни. Эти состояния называются пограничными, так как возникают на границе двух периодов жизни (внутриутробного и внеутробного) и, являясь физиологическими, при неблагоприятных условиях могут принимать патологическое течение. Они кратковременны, никогда впоследствии не повторяются и обычно не требуют специального лечения. Оценив характер пограничных состояний, можно судить об индивидуальных особенностях периода новорожденности и зрелости ребенка.
Критериями зрелости являются гестационный возраст новорожденного, его морфологическая и функциональная зрелость, физическое развитие. Гестационный возраст ребенка определяется количеством полных недель, прошедших между первым днем последней менструации и датой родов. Доношенным новорожденным считается ребенок, родившийся при сроке беременности от 37 полных недель до 42; переношенным – родившийся после 42 полных недель беременности; недоношенным – родившийся в сроки от 22 полных недель до 37 недель.
Морфологические признаки зрелости новорожденного ребенка – это розовый цвет кожных покровов, твердые, оформленные ушные раковины, ареолы сосков более 5 мм, полностью исчерченные стопы, сформированные половые органы.
Функциональные признаки зрелости оцениваются по способности удерживать температуру тела (при адекватном температурном режиме окружающей среды), наличию и выраженности сосательного, глотательного и других безусловных рефлексов, правильности ритма дыхательных движений и сердечных сокращений, отсутствию приступов апноэ и цианоза, признаков расстройства микроциркуляции.
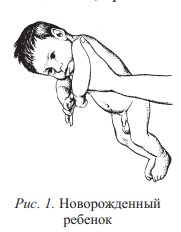
Синдром «только что родившегося ребенка». В момент родов в ответ на обилие внешних и внутренних раздражителей у новорожденного появляется первичная ориентировочная реакция: мгновенное обездвиживание, глубокий вдох, крик, повышенный мышечный тонус и типичная поза новорожденного – конечности согнуты и приведены к туловищу, кисти сжаты в кулачки (рис. 1).
Особенности акта дыхания и кровообращения (кардиореспираторная адаптация). Расправлению легких новорожденного ребенка способствуют дыхание с периодически возникающим глубоким вдохом и затрудненным выдохом, его кратковременная остановка (апноэ), крик ребенка. У детей первых 2–3 дней жизни отмечается физиологическая гипервентиляция легких; она в 1,5–2 раза больше, чем у более старших детей. Гипервентиляция направлена на ликвидацию ацидоза при рождении.
С момента первого вдоха и прекращения плацентарного кровообращения происходит значительное изменение кровотока. Закрываются зародышевые кровеносные пути: боталлов проток, овальное отверстие, остатки пупочных сосудов (аранциев проток), начинают функционировать малый и большой круги кровообращения. В течение первых двух дней жизни возможен сброс крови (шунтирование), обусловленное состоянием легких и особенностями гемодинамики в большом круге кровообращения.
Транзиторные особенности теплового баланса. Температура тела новорожденного неустойчива и в первые часы жизни может снижаться на 1–2 °С. У некоторых детей на 3–5-й день жизни отмечается транзиторная лихорадка, при которой температура тела повышается и в течение нескольких часов сохраняется на уровне 38–39 °С. Ее причинами являются недостаточное поступление в организм воды, высокое содержание белка в молозиве, несовершенство терморегуляции, перегревание, реакция организма на эндотоксины кишечной палочки при первичном заселении кишечника бактериальной флорой. При транзиторной лихорадке рекомендуют частое прикладывание к груди (для восполнения потребности в жидкости); проводят физическое охлаждение под контролем температуры.
Физиологическая потеря первоначальной массы тела. Наблюдается в первые 3–4 дня жизни у всех новорожденных и не превышает 10%, у недоношенных – 12–14%. Восстановление массы происходит к 7–10-му дню жизни, у больных, недоношенных, крупновесных детей – позже. Снижение массы тела связано с недоеданием ребенка в первые дни жизни, потерей воды с мочой, испражнениями, через кожу и легкие, из-за срыгивания и высыхания пупочного остатка. Для предупреждения большой потери массы тела необходимо раннее прикладывание к груди, кормление по требованию ребенка, своевременное выявление недостатка грудного молока и рациональная тактика при этом, соблюдение оптимального теплового режима.
Транзиторные изменения кожных покровов. Простая эритема – гиперемия кожи, иногда с легким цианотичным оттенком в области кистей и стоп. Развивается в результате расширения капилляров кожи в ответ на новые условия окружающей среды. Интенсивность и длительность эритемы зависят от зрелости ребенка. У здоровых доношенных детей она держится от нескольких часов до 2–3 дней. У недоношенных – выражена ярче и сохраняется 5–7 дней. При угасании эритемы отмечается мелкое или крупнопластинчатое шелушение кожных покровов, особенно обильное у переношенных детей. При выраженном шелушении кожу смазывают стерильным растительным маслом.
Токсическая эритема появляется у новорожденных на 2–5-й день жизни и является аллергической реакцией. Состояние детей обычно не нарушается. На кожных покровах наблюдаются единичные или множественные гиперемированные пятна, папулы, везикулы. Высыпаний никогда не бывает на ладонях, стопах и слизистых. В течение нескольких дней могут появиться новые элементы сыпи, которые через 2–3 дня постепенно угасают (рис. 2, см. цв. вкл.). При выявлении эритемы рекомендуют лечебные ванны с раствором калия перманганата, антигистаминные средства.
Транзиторная желтуха. У новорожденных обусловлена накоплением в крови и тканях неконъюгированного (свободного) билирубина, образующегося при распаде фетальных эритроцитов. Функционально незрелая печень ребенка не может обеспечить перевод большого количества билирубина в нетоксическую форму и выделение его из организма.
Физиологическая желтуха появляется на 2–3-й день жизни в виде желтушного окрашивания кожных покровов, слизистых оболочек рта и склер. Кал и моча остаются обычной окраски, печень и селезенка не увеличиваются, общее состояние ребенка не нарушается. Желтуха теряет интенсивность и исчезает к 7–10-му дню. У травмированных и недоношенных детей она сохраняется 2–3 недели. При выраженной желтухе чаще прикладывают ребенка к груди, назначают фенобарбитал, проводят фототерапию.
Половой криз. Он обусловлен переходом эстрогенов от матери к плоду в периоде внутриутробного развития и с грудным молоком после рождения ребенка. Выявляется у большинства новорожденных, чаще у девочек, и включает несколько состояний.
Нагрубание молочных желез (физиологическая мастопатия) наблюдается независимо от пола и появляется на 3–4-й день жизни, максимально увеличиваясь к 7–10-му дню. Увеличение молочных желез симметричное, кожа над железой не изменена, иногда слегка гиперемирована. Из желез может выделяться содержимое серого или бело-молочного цвета (в старой литературе его называли молоком ведьм). Выдавливать секрет не следует из-за опасности травмирования и инфицирования желез. При сильном нагрубании для предохранения раздражения кожи рекомендуют накладывать теплую стерильную повязку.
Кровотечение из влагалища возникает на 5–8-й день жизни. Длительность его не превышает 2–3 дней, объем – 0,5–2 мл. При уходе за ребенком необходимо тщательно соблюдать гигиенический режим.
У девочек в первые дни жизни из половой щели могут появляться слизистые выделения серо-белого цвета. У мальчиков отмечается гиперпигментация мошонки и кожи вокруг сосков. Половой криз может сопровождаться отеком наружных половых органов.
Транзиторные особенности почек. В первые три дня жизни у здоровых новорожденных (10%) отмечается физиологическая олигурия (мочи выделяется менее 1 мл/кг·ч).
Количество мочеиспусканий составляет 4–5 раз в сутки, в последующие дни ребенок мочится чаще, к 10-му дню – до 20–25 раз. Моча здорового ребенка светлая, водянистая.
Альбуминурия встречается у всех новорожденных в первые дни жизни и является следствием повышенной проницаемости эпителия клубочков и канальцев почек.
Мочекислый инфаркт появляется на 3–4-й день жизни и представляет собой отложение мочевой кислоты в виде кристаллов в просвете мочевых канальцев.
Причиной повышенного образования мочевой кислоты являются усиленный распад большого количества клеток (в основном лейкоцитов) и особенности белкового обмена. Инфарктная моча мутная, желто-коричневого цвета, более ярко окрашенная в дни наибольшего падения массы тела. На пеленках остаются коричневые пятна с осадком в виде песка. Постепенно, по мере нарастания диуреза, соли вымываются и в течение 7–10 дней инфаркт проходит.
Меконий (первородный кал). Выделяется в первые дни жизни и представляет собой не имеющую запаха густую, вязкую массу темно-зеленого цвета. Меконий состоит из выделений зародышевого пищеварительного тракта, эпителия, проглоченных околоплодных вод. Позднее он становится более частым, неоднородным по консистенции и окраске (водянистым, темно-зеленым, с желтыми и беловатыми участками). Такой стул называется переходным. Через 2–4 дня он становится кашицеобразным и желтым, частота его составляет несколько раз в сутки.
Для всех основных систем новорожденного характерно состояние «неустойчивого равновесия», поэтому незначительные изменения окружающих ребенка условий могут стать причиной заболеваний. Это требует тщательного специального ухода за новорожденным, особых гигиенических условий его содержания, правильной организации вскармливания.
Глава III. Адаптация, пограничные состояния
НЕОНАТАЛЬНАЯ АДАПТАЦИЯ И ПЕРЕХОДНЫЕ (ПОГРАНИЧНЫЕ) СОСТОЯНИЯ
Родовой акт – завершение беременности, период, когда человек совершает «самое короткое и самое опасное путешествие в своей жизни». Переход к внеутробному существованию служит испытанием зрелости всех функциональных систем независимого жизнеобеспечения плода и тех функций, которые до рождения выполнял материнский организм.
Переход к постнатальной жизни сопровождается изменением физиологических, биохимических, иммунологических и гормональных функций.Нарушения процесса адаптации ставят под угрозу жизнь и состояние здоровья ребенка. Состояния, отражающие процесс приспособления (адаптации) к родам, новым условиям жизни, называют переходными (пограничными, транзиторными) состояниями новорожденных.
Пограничные состояния развиваются не у каждого ребёнка. Пограничными эти состояния называют не только потому, что они возникают на границе двух периодов жизни (внутриутробного и внеутробного), но и потому, что они при определенных условиях (прежде всего в зависимости от гестационного возраста при рождении, особенностей течения внутриутробного периода и родового акта, условий внешней среды после рождения, ухода, вскармливания, наличия у ребенка заболеваний) могут принимать патологические черты или трансформироваться в заболевания.
Одной из главных особенностей периода новорожденности является процесс адаптации.Период новорожденности завершается окончанием периода адаптации к условиям внеутробной жизни, и исчезновением пограничных (транзиторных, адаптивных) состояний.Длительность периода адаптации колеблется у доношенных новорожденных от 2,5 до 3,5 недель, а у недоношенных детей – еще более длительно. Для удобства Комитет экспертов ВОЗ предложил считать неонатальным периодом первые 4 недели внеутробной жизни (первые 28 дней).
В раннем неонатальном периоде выделяют следующие этапы адаптации:
— первые 30 мин жизни – фаза экстренной адаптации (острая респираторно-гемодинамическая адаптация);
— 1-6 ч – фаза острой адаптации (период аутостабилизации, синхронизации основных функциональных систем в условиях внеутробной жизни);
— конец 1-2-х суток внеутробной жизни – фаза суперкомпенсации (период напряженной метаболической адаптации в связи с переходом на анаболические характеристики обмена веществ, лактотрофным типом питания);
Важнейшие проявления постнатальной адаптации новорожденного:
а) ранняя послеродовая адаптация:
Напряжение и последующее транзиторное угнетение нейроэндокринной системы новорожденного – родовой стресс;
Первый вдох и резкое снижение сосудистого сопротивления в малом круге кровообращения;
Функциональное закрытие общего артериального (боталлова) протока и овального окна, полная изоляция большого и малого кругов кровообращения;
Начало ритмичного дыхания;
Начало функционирования системы сурфактанта легких;
Включение антиоксидантных систем легких, других органов (тканей);
Включение жизненно важных рефлекторных реакций – сосания, глотания и др., реакций нервной системы и сенсорных реакций (зрение, слух) на внешние раздражители;
Перестройка процессов биоэнергетики, начало собственных процессов термогенеза и терморегуляции;
Переход от постоянного поступления питательных веществ к прерывистому;
Быстрое истощение запасов гликогена и утилизация жира (и кетоновых тел) в качестве источника энергии.
б) поздняя неонатальная адаптация:
Становление гомеостатической функции почек – выведение избытка ионов водорода (нелетучих органических кислот), воды, азотистых соединений, натрия, калия, кальция, неорганических фосфатов;
Микробная колонизация кожи, полости рта, кишечника, дыхательных путей;
Защитная депрессия клеточной иммунной системы, пассивный гуморальный иммунитет;
Адаптация к пищевым ингредиентам, синтез и активация ферментов расщепления и всасывания;
Включение собственных систем детоксикации в печени (полиморфной системы цитохром-р450-оксидаз, глюкуронил-трансферазы, сульфат-трансферазы, глютатион-трансферазы).
Родовой катарсис. Ребенок в первые секунды жизни обездвижен, не реагирует на болевые, звуковые, световые и другие раздражители, у него отсутствует мышечный тонус, не вызываются глоточный, сосательный, сухожильный и другие рефлексы. У плода в родах резко повышен уровень энкефалинов и эндорфинов, которые оказывают выраженное обезболивающее действие. Это рассматривается как защитная реакция, ограждающая его от болевых нагрузок и дефицита кислорода – потенциально повреждающих факторов родового стресса.
Транзиторная неврологическая дисфункция описана А.Б. Пальчиком у части неврологически здоровых новорожденных детей. У таких детей в 1-2 е сутки жизни преобладают симптомы угнетения ЦНС, которые уменьшаются к 4-м суткам.Отмечаются преходящее косоглазие, иногда плавающие движения глазных яблок, снижение реакции на осмотр, нестойкий тремор, незначительное изменение амплитуды периостальных рефлексов, незначительное повышение или снижение мышечного тонуса, снижение рефлексов Моро, Галанта, шагового и опоры (в целом сочетание не более 2 признаков). К 4-ой неделе жизни отмечается исчезновение симптоматики.
Транзиторная гипервентиляция и особенности акта дыхания в раннем неонатальном периоде. Плод на последнем месяце внутриутробной жизни совершает около 40-50 дыхательных движений в минуту (при закрытой голосовой щели), что облегчает поступление крови к сердцу.
Активация системы внешнего дыхания у зрелого новорожденного происходит обычно на 20-30 секунде жизни. Нарастание в родах гипоксемии, гиперкапнии, ацидоза и других метаболических изменений, а также температурная, проприоцептивная, тактильная и т.д. стимуляция после рождения активируют ретикулярную формацию, которая, возбуждает дыхательный центр, приводя к появлению первого вдоха. Полное расправление легких у здорового новорожденного обычно происходит при первых вдохах. Расправлению легких способствует феномен «воздушной ловушки», возникающий при отмечающемся в первые 3 часа жизни дыхании по типу гасп (глубокий вдох и затрудненный выдох), крик.Становление функции внешнего дыхания сопровождается освобождением легких от жидкости и прекращением ее секреции; расширением легочных артериальных сосудов и снижением сосудистого сопротивления в легких, увеличением легочного кровотока, закрытием фетальных шунтов между малым и большим кругом кровообращения.
Транзиторная физиологическая гипервентиляция проявляется в первых 2-3 дня жизни. Данный механизм купирует метаболического ацидоза, отмечающийся при рождении.
Транзиторное кровообращение. После начала дыхания артерии пуповины спазмируются. Плацентарный кровоток уменьшается или прекращается. Происходит снижение давления в правом предсердии при одновременном его повышении в левом, что приводит к закрытию овального окна. Анатомическая облитерация отверстия происходит позже, через несколько месяцев или лет. Вскоре после рождения сопротивление кровотоку в большом круге кровообращения становится выше, чем в лёгких, направление кровотока через открытый артериальный проток (ОАП) меняется, создавая шунт крови слева направо.Такое состояние циркуляции называют переходным кровообращением. Оно продолжается примерно сутки, затем артериальный проток спазмируется.В течение этого периода возможно поступление крови как слева направо, так и наоборот. Наличием транзиторного кровообращения и возможностью право-левого шунта можно объяснить цианоз нижних конечностей у некоторых здоровых новорождённых в первые часы жизни. Анатомическое закрытие боталлова протока может происходить ко 2-8-й нед. жизни. Анатомическое закрытие венозного протока начинается на 2-й и наиболее активно происходит на 3-й неделе.
Транзиторная полицитемия (эритроцитоз) встречается у 2–5% здоровых новорожденных первых дней жизни и характеризуется увеличением общего количества циркулирующих эритроцитов, повышением гематокрита венозной крови выше 65% (капиллярной крови – 70% и выше), увеличением вязкости крови и замедлением кровотока.
Транзиторная гиперволемия. К факторам, приводящим к увеличение объема циркулирующей крови (ОЦК), относят:
резорбцию легочной жидкости в кровь и лимфу сразу после рождения;
активацию секреции антидиуретического гормона;
позднее (через 3 минуты) пережатие пуповины, приводящее к увеличению объема плацентарной трансфузии до 80%.
Транзиторная гиперволемия исчезает во вторую половину первых суток жизни.
Транзиторное нарушение метаболизма миокарда – это пограничное состояние, развивающееся у подавляющего большинства новорожденных сразу после рождения, связанное с перестройкой кровообращения. На ЭКГ регистрируют признаки перегрузки предсердий, правого желудочка, снижение вольтажа зубцов, нарушение процессов реполяризации, а у части детей и блокаду правой ножки пучка Гиса.
Транзиторная гиперфункция желез внутренней секреции (гипофиза, надпочечников, щитовидной железы) встречается у всех здоровых новорожденных в первые часы и дни жизни.
После рождения отмечают колебания уровня активности адреналовой и глюкокортикоидной функции надпочечников, с максимумом в первые часы жизни. Снижение активности гормонов надпочечников происходит к 3-14 дню жизни.
Уровни тироксина (Т4) и трийодтиронина (Т3) в пуповинной крови и у новорожденного в первые минуты жизни ниже, чем в крови матери, а уровень тиреотропного гормона (ТТГ) в 3 раза выше у ребенка. Более того, в течение первых 30 минут жизни, концентрация ТТГ у здорового новорожденного повышается в 5-6 раз, а затем резко снижается в последующие 3 часа, оставаясь достаточно высокой по сравнению с концентрацией в пуповинной крови. Основной причиной активации функции гипофиз-тиреоидной оси после рождения следует считать охлаждение в первые минуты жизни. Полагают, что транзиторное повышение активности надпочечников и щитовидной железы играет важную роль в процессе адаптации.
Половой (гормональный) криз встречается у 2/3 новорожденных (чаще у девочек, редко у недоношенных). Его развитие связано с реакцией организма новорожденного на освобождение от материнских эстрогенов. Основные проявления полового криза:
Нагрубание молочных желез (физиологическая мастопатия) появляется с 3-4-го дня жизни и достигает максимума к 7-8-10 дню жизни, затем постепенно степень нагрубания уменьшается. Увеличение молочных желез симметричное, кожа над ними иногда слегка гиперемирована. При пальпации железы иногда бывают выделения беловато-молочного цвета по своему составу приближающиеся к молозиву. Данное пограничное состояние специального лечения не требуется, но при выраженном нагрубании показан обычный туалет.
Десквамативный вульвовагинит – характеризуется обильным слизистым отделяемым серовато-беловатого цвета из половой щели у 60-70% девочек в первые три дня жизни, которое постепенно исчезает. Необходимы обычные гигиенические мероприятия (подмывание, туалет).
Кровотечение из влагалища (метроррагия) возникает на 5-8 день жизни у 5-10% девочек, хотя скрытую кровь во влагалищной слизи можно обнаружить у всех девочек с десквамативным вульвовагинитом. Длительность влагалищного кровотечения 1-3 дня, объем 0,5-1 мл, специального лечения не требуется.
У мальчиков вокруг сосков и мошонки возникает гиперпигментация кожи, отек наружных половых органов, умеренный гидроцеле, исчезающие без лечения на 2-й неделе жизни.
Транзиторные особенности функции почек связаны с воздействием различных факторов на незрелые почки, что приводит к напряжению компенсаторных механизмов и проявляются следующими состояниями:
а) транзиторная олигурия – проявляется уменьшением объема мочи менее 15 мл/кг/сутки. Олигурия возникает вследствие недостаточного поступления жидкости, что чаще связано со становлением лактации у матери в первые 3 дня жизни;
б) транзиторная протеинурия встречается у всех новорожденных впервые дни жизни и является следствием повышенной проницаемости эпителия почечных клубочков и канальцев;
в) мочекислый инфаркт развивается у 1/3 детей на 1-й неделе жизни в результате отложения мочевой кислоты в виде кристаллов, преимущественно в просвете собирательных трубочек почек. В анализах мочи кроме кристаллов мочевой кислоты находят гиалиновые и зернистые цилиндры, лейкоциты, эпителий.В основе мочекислого инфаркта лежит катаболическая направленность обмена веществ и распад большого количества клеток (в основном лейкоцитов); образование из ядер нуклеиновых кислот пуриновых и пиримидиновых оснований, конечным этапом метаболизма которых и является мочевая кислота. Изменения в моче исчезают к 7-10 дню жизни без лечения.
Транзиторный дисбактериоз – развивается у всех новорожденных. При неосложненном течении беременности плод стерилен. В момент рождения кожу и слизистые оболочки ребенка заселяет флора родовых путей матери. Источниками инфицирования являются руки медперсонала, воздух, предметы ухода, молоко матери. При этом первичная бактериальная флора кишечника и кожи, слизистых оболочек представлена не только такими бактериями, как бифидобактерии, молочнокислые стрептококки, сапрофитный стафилококк, но и условнопатогенными стафилококками, кишечной палочкой с измененными ферментативными свойствами, различными штаммами протея, грибами, которые в небольшом количестве могут быть также естественными симбионтами взрослого человека.
Выделяют следующие фазы бактериального заселения кишечника новорожденных:
— I фаза (10-20 ч после рождения) – асептическая;
— II фаза (3-5-й день жизни) – фаза нарастающего инфицирования, происходит заселение кишечника бифидобактериями, кокками, грибами и т.д.;
— III фаза (конец 1-й – 2-я недели после рождения) – стадия трансформации, вытеснения других бактерий бифидофлорой, которая становиться основой микробного пейзажа.
Молоко матери –источник бифидофлоры, поэтому раннее прикладывание к груди матери защищает кишечник ребенка от обильного заселения патогенной флорой.Заселению кожи младенца сапрофитным стафилококком способствует раннее выкладывание ребенка на живот матери (в родзале), совместное пребывание матери и ребенка.
Транзиторные особенности обмена веществ включают такие пограничные состояния как катаболическую направленность обмена, транзиторную гипераммониемию, транзиторную гипертирозинемию, активацию гликолиза, гликогенолиза, липолиза; транзиторную активацию перекисного окисления липидов, транзиторный ацидоз, транзиторную гипокальциемию и гипомагниемию.
Катаболическая направленность обмена — переходное состояние, характерное для всех детей первых 3 дней жизни при котором калораж высосанного молока не покрывает даже потребности основного обмена (50 ккал/кг в сутки).
Транзиторная потеря первоначальной массы тела возникает, в основном, вследствие недостаточного поступления молока и воды в первые дни жизни.Максимальная убыль первоначальной массы тела (МУМТ) чаще наблюдается на 3-4-й день жизни. В оптимальных условиях вскармливания и выхаживания у здоровых доношенных новорожденных МУМТ не превышает 6% (допустимые колебания от 3 до 10%).ЗначениямМУМТ 14-15% массы тела и более способствуют: недоношенность, большая масса тела при рождении, затяжные роды, родовая травма, гипогалактия у матери, высокая температура и недостаточная влажность воздуха в палате новорожденных и др. МУМТ больше, чем 10% у доношенного свидетельствует или заболевании, или о нарушениях в выхаживании ребенка. При значительной потере массы тела выявляются проявления эксикоза, часто сопровождающиеся повышением температуры тела (транзиторная лихорадка).
Транзиторная гипертермия (транзиторная лихорадка) возникает на 3-5-й день жизни и проявляется повышением температуры до 38,5-39 °С и выше. Ребенок беспокоен, жадно пьет, у него отмечаются признаки эксикоза. Развитию этого состояния способствуют: обезвоживание, перегревание, катаболическая направленность обмена и др.Лечениевключает физическое охлаждение ребенка, назначение дополнительного питья в виде кипяченой воды в объеме 50-100 мл.
Транзиторное нарушение теплового баланса возникает вследствие несовершенства процессов теплорегуляции, повышения или понижения температуры окружающей среды, неадекватной адаптивным возможностям ребенка. Особенностями процесса терморегуляции у новорожденных являются: высокая теплоотдача по отношению к теплопродукции; ограниченная способность увеличивать теплоотдачу при перегревании и теплопродукцию в ответ на охлаждение; неспособность давать типичную лихорадочную реакцию, т. е. перестраивать тепловой гомеостаз так, как это отмечается при лихорадке у взрослых из-за нечувствительности мозга новорожденного к лейкоцитарному пирогену и большой концентрации в крови аргинин-вазопрессина, снижающего температуру тела.
Транзиторная гипотермия возникает при рождении, когда ребенок попадает в температурные условия окружающей среды, отличные от внутриутробных. К 5-6 часам жизни происходит ее восстановление. Позднее восстановление температуры тела указывает на недостаточную активность компенсаторно-приспособительных реакций ребенка. В целях профилактики переохлаждения ребенка после рождения осторожно обтирают стерильной пеленкой, помещают на подогреваемый столик под лучистый источник тепла, поддерживают температуру воздуха в родильном зале не меньше 24-25 °С, укутывают в стерильную подогретую пеленку.
Транзиторные изменения кожных покровов возникают почти у всех новорожденных на 1-ой неделе жизни и проявляются в виде:
— физиологического шелушения кожных покровов – бывает крупнопластинчатым, мелким или отрубевидным. Возникает на 3-5 день жизни после простой эритемы. Обильное шелушение чаще отмечается у переношенных детей. Лечение не требуется, изменения проходит самостоятельно;
— родовой опухоли – отек предлежащей части вследствие венозной гиперемии, самостоятельно исчезающий в течение 1-2 дней. Иногда на месте родовой опухоли имеются мелкие кровоизлияния (петехии), которые также исчезают самостоятельно;
— токсической эритемы – псевдоаллергическая реакция, возникающая на 1-5-й день жизни и характеризующаяся появлением эритематозных, пятен с папулами или пузырьками в центре, локализующихся преимущественно на разгибательных поверхностях верхних и нижних конечностей, ягодицах, туловище и лице. Высыпания отсутствуют на ладонях, стопах и слизистых оболочках. Чаще через неделю после появления сыпь бесследно исчезает. Состояние детей обычно не нарушается, температура нормальная. Лечение не требуется.
Физиологическая желтуха (транзиторная гипербилирубинемия) регистрируется у 60-70% новорожденных. Развивается вследствие гемолиза эритроцитов, содержащих фетальный гемоглобин и недостаточной конъюгационной способности печени. Желтушное окрашивание кожи возникает через 24-36 часов после рождения (при уровне билирубина свыше 68 мкмоль/л), усиливается у доношенных до 4-5 дня и начинает угасать к 7-10 дню, полностью исчезая к 3-й неделе жизни. Максимальная концентрация общего билирубина составляет у доношенных новорожденных ≤256 мкмоль/л на 3–4-е сутки (у недоношенных ≤171). При физиологической желтухе общий билирубин крови повышен за счёт непрямой фракции, в клиническом анализе крови отмечают нормальные значения гемоглобина, эритроцитов, ретикулоцитов. Относительная доля прямой фракции сывороточного билирубина менее 20%. Никаких других отклонений кроме желтого окрашивания кожных покровов и повышения уровня сывороточного билирубина за счет непрямой фракции у ребенка не обнаруживают.
Лечение транзиторной гипербилирубинемии показано во всех случаях отклонения от «нормального» течения желтухи (длительность более 3-х недель, «волнообразное» течение, высокие уровни билирубина (см. выше), относительное увеличение прямой фракции билирубина)). К методам лечения относят: фототерапию, частичное заменное переливание крови, выпаивание или внутривенное ведение растворов.
Транзиторные особенности неонатального гемостаза и гемопоэза. В системе гемостаза к моменту рождения имеется относительно низкая активность факторов свертывания, зависящих от витамина К (II, VII, IX, X), возрастающая на 2-3 день жизни и обусловленная низкой синтетической функцией печени. Низкая активность факторов может быть причиной развития геморрагической болезни новорожденных.
Нормальное содержание гемоглобина в пуповинной крови составляет 165 г/л, с колебаниями от 150 до 200 г/л. После рождения уровень гемоглобина постепенно падает до 100-110 г/л к 3 месяцам у доношенных («физиологическая анемия») и 70-90 г/л к 6-10 неделям у недоношенных («анемия недоношенных детей»).
Транзиторный неонатальный иммунодефицит. Одним из пограничных состояний у всех новорожденных является транзиторный иммунодефицит. Иммунитет формируется в ранние сроки гестации и к моменту рождения доношенного ребенка он не достаточно зрел, и имеет много особенностей:
— повышенное количество Т-лимфоцитов и Т-супрессоров;
— нормальное содержание В-лимфоцитов и иммуноглобулинов класса G;
— пониженная концентрация в крови фибронектина и гамма-интерферона, при нормальном уровне лимфокинов;
— пониженная концентрация в крови компонентов как классического, так и альтернативного пути активации комплемента;
— повышенное количество нейтрофилов в крови, при снижении их пролиферации и пула хранения в костном мозге, низкая способность костного мозга выбрасывать в кровь нейтрофилы при тяжелых инфекциях, сепсисе;
— сниженная двигательная активность нейтрофилов (хемотаксис, хемокинез) и фагоцитоза.
Причинами транзиторного иммунодефицита являются: родовой стресс, массивная антигенная атака сразу после рождения, физиологичное для детей первых дней жизни голодание, транзиторный дисбиоценоз на фоне не вполне сформировавшихся естественных барьеров кожи и слизистых, окончание поступления гуморальных факторов иммунитета через плаценту.
Неонатальный иммунодефицит наиболее выражен в первые трое суток, что и определяет особую опасность инфицирования именно в это время.
Течение адаптационного периода, развитие тех или иных пограничных состояний у новорожденного во многом определяется наличием отклонений в состоянии здоровья матери, течением беременности, родов. Это позволяет выделить группу высокого риска срыва адаптации, в которую включают:
-недоношенных и переношенных детей;
-новорожденных от многоплодной беременности;
-новорожденных с синдромом задержки внутриутробного развития;
— детей от матерей с сахарным диабетом;
— детей перенесшие хроническую или острую внутриутробную гипоксию;
— младенцев, рожденных при быстрых родах или извлеченных путем операции кесарева сечения.
При сохранении признаков переходных состояний у новорожденных более указанных сроков их следует расценивать как патологические и принимать меры для дополнительного обследования ребенка и лечения.
Вопросы к экзамену. Ранняя неонатальная адаптация доношенного новорожденного, метаболические и клинические аспекты. Физиологические (пограничные) состояния адаптационного периода. Патогенез. Клинические проявления. Мероприятия по коррекции.