Аэробные бактерии что это такое в гинекологии
Что такое бактериальный вагиноз (дисбактериоз влагалища)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чурсиной Ю.А., гинеколога со стажем в 7 лет.
Определение болезни. Причины заболевания
Бактериальный вагиноз — это инфекционное невоспалительное заболевание, при котором во влагалище происходит обильный рост определённых микроорганизмов и резкое снижение молочнокислых бактерий, обладающих защитными свойствами.
Причины бактериального вагиноза весьма разнообразны. К ним можно отнести как банальные нарушения интимной гигиены, так и более сложные ситуации.
К факторам, влияющим на микрофлору и способствующим возникновению болезни можно отнести:
Возможен ли бактериальный вагиноз у мужчин
Бактериальный вагиноз у мужчин невозможен. Однако мужчина может быть носителем инфекции, которая станет причиной бактериального вагиноза у женщины.
Бактериальный вагиноз у ребёнка
Биоценоз микрофлоры ребёнка формируется при прохождении через родовые пути матери. Если мама — носитель возбудителей бактериального вагиноза, то такая же флора будет и у ребёнка. В таком случае у девочки может развиться бактериальный вагиноз.
Влияние вагиноза на процесс зачатия и на беременность
Бактериальный вагиноз связан со следующими заболеваниями: бесплодие, невынашивание беременности, замершие беременности, преждевременные роды, хориоамнионит (инфицирование оболочек плода и жидкости, окружающих ребёнка в утробе матери) и истмико-цервикальная недостаточность (преждевременное открытие шейки матки при беременности). В основе этих заболеваний лежит хронический эндометрит, возникающий под влиянием возбудителей вагиноза.
Симптомы бактериального вагиноза
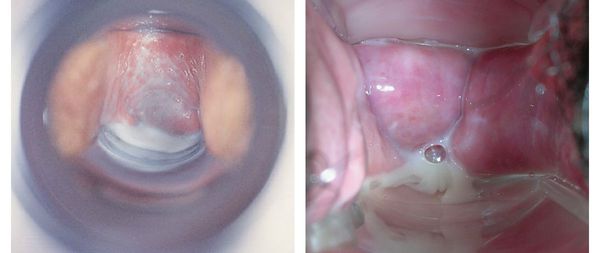
Основной признак бактериального вагиноза — это обильные жидкие однородные выделения из половых путей с неприятным запахом. Они могут быть серого или белого цвета.
Чувство жжения и зуда также характерны для вагинита — воспалительного процесса во влагалище. От бактериального вагиноза его отличает чувство сухости влагалища, а также покраснение и отёк его оболочки.
Патогенез бактериального вагиноза
У бактериального вагиноза нет одного конкретного возбудителя — он может быть вызван различными микроорганизмами. К наиболее частым причинам вагиноза относят не только упомянутые G.vaginalis, но и фузобактерии, пептострептококки, вейлонеллу, вагинальный атопобиум, а также бактерии Peptoniphilus, Prevotella, P. bivia и M. Mulieris. Чаще всего развитие болезни провоцирует сочетание 2-3 микроорганизмов и более.
Как передаётся бактериальный вагиноз
Классификация и стадии развития бактериального вагиноза
На данный момент какая-либо классификация и разделение на стадии заболевания отсутствуют. Кода в МКБ-10 (Международной классификации болезней), который бы соответствовал диагнозу «Бактериальный вагиноз», тоже нет. Для кодирования данного состояния используются другие коды. Чаще всего его относят к «N86. Другие воспалительные заболевания влагалища», что является неправильным и не всегда корректным.
Ранее использовалась классификация, предложенная Е.Ф. Кира в 1995 году. Согласно ей, выделяли четыре типа вагинального микробиоценоза — совокупности микроорганизмов, обитающих во влагалище:
Сегодня такая классификация не используется из-за значительного расширения познаний о микробиоценозе влагалища и появлении современных методов лабораторной диагностики.
Классификация бактериального вагиноза на основании микроскопического исследования:
Осложнения бактериального вагиноза
Чем опасен бактериальный вагиноз
Диагностика бактериального вагиноза
Диагностика бактериального вагиноза обычно не представляет существенных трудностей. Тем не менее при постановке диагноза часто можно встретить ошибки: как гипердиагностику (когда пациентке приписывается болезнь, которой у неё на самом деле нет), так и гиподиагностику.
Чаще всего правильно определить заболевание удаётся уже при первом обращении женщины к врачу. В таких случаях диагноз ставится на основании характерных жалоб, данных осмотра и Рh-метрии влагалищных выделений. Иногда может понадобится достаточно обширное клинико-лабораторное обследование.
Какие показатели важны для диагностики бактериального вагиноза
В диагностике бактериального вагиноза используются критерии R. Amsel. К ним относятся:
Диагноз «Бактериальный вагиноз» устанавливается при наличии минимум трёх признаков.
Также существует полуколичественная оценка мазков влагалищной жидкости, окрашенных по Граму, по шкале от 0 до 10. Сейчас этот метод практически не используется.
Для лабораторной диагностики бактериального вагиноза применяется метод PCR Real Time в рамках комплексного анализа микрофлоры влагалища. Существует ряд тест-систем, самыми распространёнными из которых являются Фемофлор 16+КВМ и Фемофлор скрин. Данные тест-системы позволяют получить достаточно полное представление об особенностях микробиоценоза влагалища женщины и назначить обоснованное лечение.
К клиническим методам диагностики относят различные экспресс-тесты: Fem-exam, BVBlue, Pip-activity TestCard. Однако все они диагностики широко не применяются в клинической практике. В основном это связано с их недостаточной чувствительностью.
Дифференциальная диагностика с трихомониазом, кандидозом и уреаплазмозом
Лечение бактериального вагиноза
К какому врачу обратиться
Лечением бактериального вагиноза занимается гинеколог.
Когда стоит обратиться к врачу
К врачу следует обратиться при появлении симптомов бактериального вагиноза: обильных выделениях из половых путей с неприятным запахом, зуде или жжении во влагалище и в области прямой кишки, нарушении мочеиспускания и болезненных ощущениях во время или после полового акта.
Как лечить вагиноз дома. Народные средства от бактериального вагиноза
Ни в коем случае нельзя заниматься самолечением — его должен назначать врач, иначе это может негативно сказаться на здоровье женщины.
Чем лечить бактериальный вагиноз
Для устранения бактериального вагиноза используют антисептические средства и различные комбинированные препараты. В настоящее время доказана эффективность двухэтапной схемы лечения бактериального вагиноза: первый этап заключается в применении антисептических средств, а второй — в восстановлении микрофлоры влагалища.
Существует достаточно много как зарубежных, так и российских рекомендаций и схем лечения данного заболевания. В соответствии с Евразийскими клиническими рекомендациями по рациональному применению антимикробных средств в амбулаторной практике, при устранении бактериального вагиноза следует использовать следующие препараты [7] :
Средства терапии первой линии:
Средства терапии второй линии:
Продолжительность и кратность приёма этих средств определяется врачом индивидуально. Кроме того, существует значительное количество комбинированных препаратов.
Эубиотики (пробиотики)
Для восстановления вагинальной микрофлоры могут быть использованы вагинальные капсулы с живыми лактобактериями и гель с молочной кислотой.
Особенности лечения у беременных
В первом триместре беременности не применяют препараты системного действия. Лечение проводят только местно, свечами, например «Клиндацином». Со второго-третьего триместра, помимо местного лечения, можно применять метронидазол и клиндамицин в таблетках.
Питание при бактериальном вагинозе
Соблюдение диеты на течение бактериального вагиноза не влияет. При лечении следует исключить алкоголь, так как применяемые препараты могут замедлить расщепление этилового спирта, в результате чего общее самочувствие ухудшится.
Прогноз. Профилактика
Прогноз при своевременно начатом лечении в большинстве случаев благоприятный. Иногда возможны рецидивы заболевания. При их возникновении необходим комплексный подход к пациентке, полное клинико-лабораторное обследование и исключение сопутствующих заболеваний, которые могут увеличивать риск повторного появления бактериального вагиноза. Также нужно проконсультироваться по вопросам питания и образа жизни.
В качестве профилактики возникновения бактериального вагиноза прежде всего нужно исключить такие факторы риска, как:
Существенный вклад в развитие и рецидивы заболевания вносят частые смены половых партнёров, тяжёлые сопутствующие заболевания, злоупотребление алкоголем, курение. Всего этого следует избегать.
Немаловажную роль в профилактике играет здоровый образ жизни, адекватная физическая активность и приверженность к правильному питанию — вегетарианская диета и повышенное потребление «быстрых» углеводов увеличивают риск рецидива.
Для предупреждения бактериального вагиноза нужно следовать рекомендациям по интимной гигиене:
Можно ли заниматься сексом при бактериальном вагинозе
Заниматься сексом при бактериальном вагинозе можно, так как он не относится к заболеваниям, передающимся половым путём. Однако бактериальный вагиноз ассоциирован с уреаплазмозом и микоплазмозом, поэтому клинические проявления могут возникнуть и у сексуального партнёра заражённой женщины. Кроме того, бактериальный вагиноз зачастую сопровождается характерным «рыбным» запахом и обильными выделениями, что может стать психологической преградой для полового акта.
Бактериальные вагинозы
Опубликовано в журнале:
В мире лекарств »» №2 2000 ЖЕНСКОЕ ЗДОРОВЬЕ ПРОФЕССОР Н.Н. ВОЛОДИН,
ЗАВЕДУЮЩИЙ КАФЕДРОЙ НЕОНАТОЛОГИИ ФУВ РОССИЙСКОГО ГОСУДАРСТВЕННОГО МЕДИЦИНСКОГО УНИВЕРСИТЕТА, ЧЛЕН-КОРРЕСПОНДЕНТ РАМН
ПРОФЕССОР В.М. КОРШУНОВ,
ЗАВЕДУЮЩИЙ КАФЕДРОЙ КЛИНИЧЕСКОЙ МИКРОБИОЛОГИИ МОСКОВСКОГО ИНСТИТУТА МЕДИКО-СОЦИАЛЬНОЙ РЕАБИЛИТОЛОГИИ, ЧЛЕН НЬЮ-ЙОРКСКОЙ АКАДЕМИИ НАУК
Вагинальная микрофлора, представляющая собой динамичную микроэкосистему, играет чрезвычайно важную роль в поддержании здоровья женщин на оптимальном уровне. Воздействие на организм хозяина различных факторов экзогенной или эндогенной природы может приводить к нарушениям нормальной микрофлоры и развитию дисбактериозов влагалища. В свою очередь, изменения в составе нормальной генитальной микрофлоры способствуют снижению колонизационной резистентности и соответственно понижению функциональной активности защитных барьеров организма хозяина по отношению к условно-патогенным микроорганизмам. Снижение уровня колонизационной резистентности влагалища связано прежде всего со значительным уменьшением количества молочнокислых бактерий (Doderlein микрофлоры) и повышением условно-патогенных, как правило, полирезистентных к антибиотикам микроорганизмов. Эти изменения лежат в основе последующих патологических сдвигов в организме женщин.
При возникновении ряда гинекологических заболеваний как инфекционной, так и неинфскционной природы нередко формируются вторичные дисбактериозы, отягощающие течение основного патологического процесса и ухудшающие прогноз основного заболевания.
Среди пациенток, обращающихся с жалобами только на длительные и обильные выделения из влагалища, диагностируются бактериальные вагинозы примерно в 95% случаев. У женщин, проживающих на территории с повышенным радиационным фоном, они встречаются в 60-65% случаев.
К настоящему времени достаточно хорошо изучен характер нарушений микрофлоры влагалища при бактериальных вагинозах и спектр микроорганизмов, участвующих в развитии этого заболевания.
Анаэробные бактерии ответственны за выработку первичных аминов (кадаверин, путресцин и другие), придающих влагалищным выделениям неприятный запах, который может усиливаться во время полового контакта, при попадании во влагалище спермы, имеющей, как известно, высокую рН. Этот запах сравнивается с запахом «гнилой рыбы» и усиливается при добавлении к выделениям 10% КОН. С выработкой аминов анаэробными бактериями связывают также и увеличение рН влагалищного отделяемого, в норме не превышающее 4,5. Повышение значений рН обусловлено и выраженным снижением уровней молочнокислых бактерий, которые в норме, вырабатывая молочную кислоту, поддерживают кислую среду во влагалище.
Таким образом, бактериальные вагинозы относятся к заболеваниям с полимикробной этиологией.
К предрасполагающим факторам, ведущим к развитию бактериального вагиноза, можно отнести следующие: применение антибиотиков, длительное использование внутриматочных контрацептивов, перенесенные ранее или сопутствующие воспалительные заболевания половых органов, нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи, изменение состояния местного иммунитета, воздействие малых доз ионизирующего облучения, стрессовые воздействия на организм.
У 60% женщин, страдающих бактериальным вагинозом, выявляется дисбактериоз кишечника, что позволяет предполагать наличие дисбиотического процесса в организме с выраженным проявлением его либо в репродуктивной, либо в пищеварительной системе. Глубокие нарушения вагинальной микрофлоры при бактериальных вагинозах являются фактором риска в плане последующего развития эндометрита, сальпингита, хорионамнионита, восходящего уретрита, сальпингоофорита, преждевременных и осложненных родов и абортов.
Отмечается наличие взаимосвязи между бактериальными вагинозами и различными гинекологическими осложнениями: инфекциями амниотической жидкости, преждевременными родоразрешениями или родоразрешениями с низкой массой (менее 2500 г) новорожденного.
Микроорганизмы, вызывающие бактериальный вагиноз, могут вторгаться в мочевой тракт. G. vaginalis могут также обнаруживаться в мочевом пузыре при обследовании по поводу кровоизлияния.
Стойкий эмфизематозный вагинит у женщин с бактериальными вагинозами возникает, в основном, при расстройстве иммунной системы, вызванном операцией по поводу пересадки почки, алкогольном циррозе печени, интенсивном лечении кортикостероидами, проникающем ранении в области живота, осложненном и послеоперационными абсцессами.
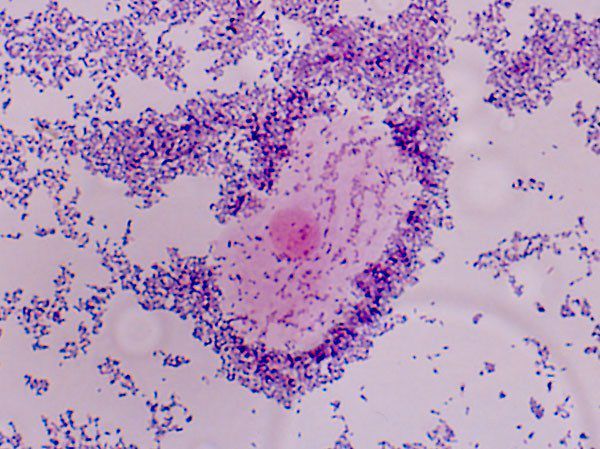
Диагностика бактериального вагиноза складывается из совокупности ряда клинических признаков и результатов лабораторных тестов.
Предварительный диагноз может быть поставлен уже во время гинекологического обследования, при котором осуществляют также забор материала для бактериологического исследования, необходимого для подтверждения диагноза.
Пациентки с бактериальным вагинозом, как правило, предъявляют жалобы на обильные выделения из половых путей белого или серого цвета, часто с неприятным запахом, особенно после полового акта или во время менструации. Эти симптомы могут существовать годами. При длительно текущем процессе выделения приобретают желтовато-зеленую окраску, становятся более густыми, нередко напоминают творожистую массу, обладают свойством пениться, слегка тягучие и липкие, равномерно распределяются по стенкам влагалища. Количество белей варьирует от умеренных до весьма обильных, но в среднем составляет около 20 мл в сутки.
Жалобы на зуд и дизурические расстройства встречаются редко: они могут совсем отсутствовать или появляться периодически. Эти симптомы обнаруживаются у 16-23% пациенток с нарушениями микрофлоры влагалища.
Характерным признаком бактериального вагиноза является отсутствие воспалительного процесса стенок влагалища. Нередко женщины с бактериальными вагинозами жалуются на обильное менструальное кровотечение, боли в низу живота. В то же время, в ряде случаев у женщин могут вообще отсутствовать какие-либо субъективные жалобы.
Раздражение вульвы и влагалища наблюдается редко, что отличает бактериальные вагинозы от кандидоза и трихомониаза, которые обычно сопровождаются сильным зудом.
Предварительный диагноз может быть поставлен в случае обнаружения следующих клинических признаков:
Успех лечения пациенток с бактериальными вагинозами зависит от своевременной и правильной постановки диагноза на основании анамнеза, клинических данных и результатов лабораторных методов исследований.
Целью лечения являются восстановление нормальной микрофлоры влагалища и элиминация условно-патогенных микроорганизмов, не характерных для данного экотопа.
С момента появления антибиотиков их начали активно применять у женщин, страдающих бактериальными вагинозами. Многие клиницисты используют для лечения антибактериальные средства с различными механизмами действия. Однако применение таких антибактериальных средств, как ампициллин, тетрациклин, эритромицин, офлоксацин при лечении пациенток с бактериальными вагинозами эффективно лишь в 30-50% случаев. Более успешное решение проблемы стало возможным после выявления эффективности метронидазола. Пероральное применение метронидазола в дозах от 800 до 1200 мг в день в течение 5-7 дней ведет к излечению заболевания у 90% пациенток. Назначение 2 г метронидазола однократно так же высокоэффективно, как и 5-7-дневные курсы, в 80-90% случаев, однако столь большую дозу метронидазола можно применять лишь у ограниченного контингента женщин, не отягощенных сопутствующей патологией. Следует отметить, что у 30-40% женщин, получающих метронидазол однократно или в течение 5-7 дней, рецидив заболевания наблюдается через 1-3 месяца. Пероральное применение препарата нередко вызывает такие побочные явления, как металлический вкус во рту, головокружение, головную боль у 32% больных, диспептические расстройства у 25%, а также аллергические реакции. Кроме того, при длительном его применении может развиться нейропатичсский синдром. Некоторые авторы считают, что метронидазол обладает канцерогенными свойствами.
Основным альтернативным метронидазолу препаратом при лечении вагинального дисбактериоза является клиндамицин. Перорально препарат назначают по 300 мг 2 раза в день в течение 7 дней. Исследования эффективности клиндамицина показали, что у 91% пациенток с вагинальным дисбактериозом наблюдалось клиническое выздоровление. Однако Пероральное применение клиндамицина может осложняться развитием нсевдомембранозного колита, диареи.
Для лечения женщин с бактериальными вагинозами в клиниках используют бета-лактамные антибиотики: уназин, аугментин.
Аугментин представляет собой комплекс амоксициллина и клавулоновой кислоты, где последняя играет роль ингибитора бета-лактамаз, продуцируемых резистентными штаммами бактерий, например Bacteroides fragilis. Препарат назначается по 2 г в день в течение 7 дней. Схема лечения предусматривает совмещение введения препарата путем приема per os и внутримышечного введения. Суточная доза препарата при приеме внутрь не должна превышать 1,5 г (3 приема в день перед едой). При внутримышечном введении доза рассчитывается таким образом, чтобы количество клавулоновой кислоты не превышало 200 мг на инъекцию и 1200 мг в сутки.
Вместе с тем, при всех вышеперечисленных методах отмечается большое количество рецидивов, возникающих в различные сроки после лечения. Возвратные бактериальные вагинозы возникают примерно в 30% случаев в течение 3 месяцев после завершения лечения. В пределах 9 месяцев после лечения возвратные вагинозы возникают у 80% пациенток. Предрасполагающим фактором является дефицит лактобактерий и бифидобактерий, усугубляющийся после завершения курса антибиотикотерапии.
Особенно важно учитывать это во время беременности, когда условно-патогенные микроорганизмы повышают риск преждевременных родов, а недостаток или отсутствие лакто- и бифидобактерий резко снижает колонизационную резистентность влагалища.
Таким образом, применение антибиотиков не решило до конца проблему лечения бактериальных вагинозов. В связи с этим важной составной частью в комплексе лечебных мероприятий при бактериальных вагинозах несомненно является использование биотерапевтических препаратов (БТП).
В настоящее время для лечения бактериальных вагинозов в акушерстве и гинекологии применяют такие биотерапевтические препараты, как ацилакт, лактобактерин, бифидумбактсрин, бифидин. Они представляют собой биомассу лакто- или бифидобактерий в активном или лиофилизированном состоянии, выделенных из кишечника здоровых людей. БТП применяют в течение 10-14 дней интравагинально в виде свечей или на тампонах, предварительно разведя сухой порошок в 5 мл кипяченой воды.
Биотерапевтические препараты используют чаще на втором этапе лечения, после местного применения антибиотиков. Эффективность комплексного двухэтапного метода лечения вагинального дисбактериоза, по данным различных авторов, составила от 85,8% до 92,6%, частота рецидивов заболевания спустя 1-3 месяца после окончания лечения составляет от 4,4% (при использовании ацилакта) до 13,2% (при применении других БТП). Терапевтический эффект препаратов, содержащих лактобактерии и бифидобактерии, связан со снижением рН вагинальной среды в процессе жизнедеятельности этих микроорганизмов, а также с антагонистической активностью их по отношению к условно-патогенным микроорганизмам. На фоне применения БТП может отмечаться также стимуляция роста индигенной лактофлоры.
Терапевтический эффект препаратов, содержащих лиофилизированные штаммы лактобактерии, основан и на их иммуномодулирующей активности. Стимуляция иммуноглобулинпродуцирующих лимфоцитов, находящихся в стенке влагалища, под действием лактобактерии приводит к усилению выработки секреторных lg А, защитное действие которых состоит в ингибиции адгезии неиндигенных микроорганизмов, нейтрализации вирусов. Установлена активация перитонеальных макрофагов при пероральном введении лактобактерии. Препараты на основе лактобактерии у пациентов с хроническими заболеваниями повышают лизосомальный индекс лейкоцитов, количество Fc-y(+) нейтрофилов, уровни секреторных Ig А и другие параметры локального иммунитета. Действие лактобактерии на иммунную систему связывают, в первую очередь, с наличием в составе их клеточной стенки компонентов пептидогликана и тейхоевых кислот.
Недостатком биотерапевтических препаратов, использующихся в настоящее время в акушерстве и гинекологии для коррекции микрофлоры влагалища, является то, что они содержат штаммы бифидобактерий или лактобактерии, выделенные из кишечника людей. Поэтому при попадании в нехарактерную для их обитания нишу (влагалище) эти микроорганизмы, обладающие слабой адгезивной активностью по отношению к вагинальным эпителиоцитам, не в состоянии прижиться там на достаточно продолжительное время.