Аэрохолия желчных протоков что это
Аэрохолия желчных протоков что это
а) Терминология:
1. Синонимы:
• Пневмобилия, аэробилия
2. Определения:
• Газ в желчевыделительной системе, в желчных протоках или желчном пузыре
1. Общая характеристика:
• Основные диагностические признаки:
о Яркие эхогенные очаги линейной/ветвящейся формы по ходу печеночных триад, сопровождающиеся реверберацией/«грязными» тенями
• Локализация:
о Чаще всего наблюдается во внутрипеченочных желчных протоках, хотя также встречается во внепеченочных желчных протоках и желчном пузыре
2. УЗИ при газе в желчных протоках:
• УЗИ в черно-белом режиме:
о Газ в просвете внутрипеченочных желчных протоков:
— Яркие эхогенные очаги линейной формы по ходу печеночных триад
— Не смещаются вниз под действием гравитации: в положении пациента на спине в желчных протоках левой доли > правой доли печени
— Отбрасывает «грязную» тень: тени с акустическим шумом, отбрасываемые отражающими звук объектами (газ)
— При больших количествах газа-артефакты типа реверберации
— Подвижность газа, лучше всего выявляемая при изменении положения тела пациента
о Газ в просвете внепеченочных желчных протоков:
— Линейные эхогенные очаги, отбрасывающие «грязную» тень
— В просвете внепеченочных желчных протоков, прилегающих к крупным структурам в воротах печени
о Газ в просвете желчного пузыря:
— Лентовидный эхогенный слой в верхней (в зависимости от положения тела пациента) части желчного пузыря
— Просвет желчного пузыря скрывается интенсивной реверберацией
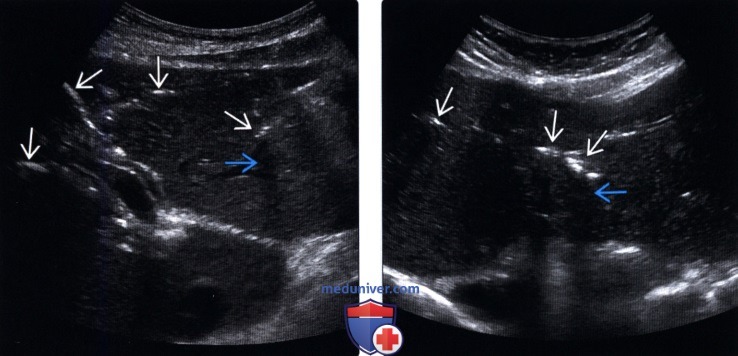
(Правый) На поперечном УЗ срезе через левую долю печени визуализируются линейные эхогенные очаги, отбрасывающие «грязную» акустическую тень; такие изменения вызваны наличием газа во внутрипеченочных желчных протоках.
3. КТ при газе в желчных протоках:
• КТ с контрастным усилением:
о Линейные/тубулярные участки газовой плотности, прилегающие к хорошо контрастируемым ветвям и крупным стволам воротной вены
— Могут выявляться в просвете желчных протоков (внутрипеченочных и/или внепеченочных) или в желчном пузыре
о Газ в желчных протоках чаще локализуется центрально, в отличие от газа в воротной вене, для которого характерна более периферическая локализация
4. Рентгенологические изменения:
• Симптом «сабли»: мечевидный просвет в правой параспинальной области
5. Рентгеноскопия:
• Дефекты заполнения: округлые, тогда как конкременты имеют угловатую/фацетированную форму
7. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о Ультразвуковое исследование, КТ
• Рекомендации по методике проведения исследования:
о Для оценки подвижности газа исследуйте пациента в положении лежа на спине и в косых положениях тела
о Для наилучшей визуализации артефактов реверберации и акустических теней сфокусируйте датчик на соответствующем уровне
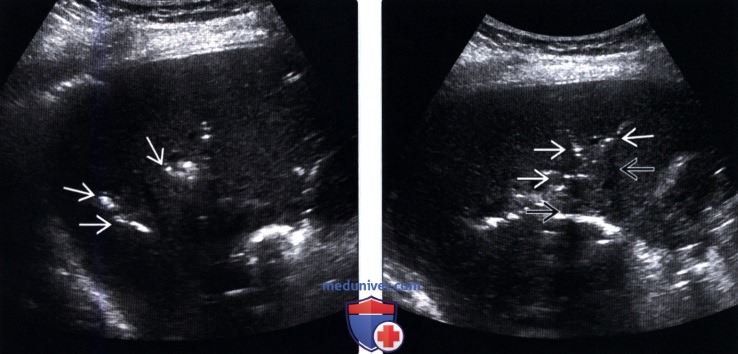
(Правый) На поперечном УЗ срезе правой доли печени визуализируются несколько эхогенных очагов линейной формы, отбрасывающих «грязную» акустическую тень, что соответствует изменениям, возникающих при наличии газа в желчных протоках.
в) Дифференциальная диагностика газа в желчных протоках:
1. Газ в воротной вене:
• Ветвистые эхогенные очаги на периферии паренхимы печени в просвете ветвей воротной вены
• При цветовой допплерографии определяются острые направленные в обе стороны пики, накладывающиеся на обычное изображение воротной вены
2. Конкременты/сладж внутрипеченочных протоков:
• Эхогенные очаги, отбрасывающие плотную акустическую тень
• В зоне печеночной триады или в полости расширенных внутрипеченочных протоков
3. Кальциноз печеночной артерии:
• Кальцинированная артериальная стенка отображается в виде двойной гиперэхогенной линии, сопутствующей ветвям воротной вены
• Акустические тени различных размеров по всему объему печени
г) Патология. Общая характеристика:
• Этиология:
о Перенесенные ранее вмешательства на желчных путях, ятрогенные причины:
— Эндогенная ретроградная холангиопанкреатография ± сфинктеротомия
— Желчно-тонкокишечный анастомоз
— Наличие внутреннего стента или наружного дренажа желчных путей
о Желчепузырно-тонкокишечный/холедохо-тонкокишечный свищ:
— Затянувшийся острый холецистит ± осложнившийся желчнокаменной непроходимостью
— Перфоративная язва двенадцатиперстной кишки
— Распадающаяся злокачественная опухоль желчевыделительной системы (например, карциномы желчного пузыря)
о Газообразующая инфекция желчных путей:
— Эмфизематозный холецистит
— Острый бактериальный холангит
о Рецидивирующий пиогенный холангит
д) Клинические особенности. Течение и прогноз:
• В большинстве случаев состояние проходит самостоятельно
• Прогноз зависит от этиологии состояния
е) Список использованной литературы:
1. Shah РА et al: Hepatic gas: widening spectrum of causes detected at CT and US in the interventional era. Radiographics. 31 (5): 1403-13, 2011
2. Sherman SC et al: Pneumobilia: benign or life-threatening, i Emerg Med. 30(2):147-53, 2006
3. Okuda К et al: Sonographic features of hepatic artery calcification in chronic renal failure. Acta Radiol. 44(2): 151-3, 2003
4. Rubin JM et al: Clean and dirty shadowing at US: a reappraisal. Radiology. 181(1):2316, 1991
Редактор: Искандер Милевски. Дата публикации: 7.11.2019
Холестаз: симптомы и лечение холестатического синдрома
Холестаз – клинико-лабораторный синдром, при котором нарушена выработка желчи или полностью либо частично блокирован ее отток в двенадцатиперстную кишку.
Состояние может быть вызвано различными заболеваниями. Оно характеризуется накоплением в крови выводимых с желчью веществ, что сопровождается кожным зудом, слабостью, желтухой и другими проявлениями.
Диагностика патологии основана преимущественно на данных анализов, а также инструментальных методов исследования.
Лечение холестатического синдрома включает прием медикаментов, диету и в ряде случаев хирургическое вмешательство на органах печени и желчевыводящих путей.
Распространенность и особенности холестаза
По данным статистики, этой патологией страдает 1 человек на 10 тысяч населения планеты в год. При этом около 50-70% людей с заболеваниями печени и желчных путей (даже пролеченных ранее) может столкнуться в той или иной степени с холестазом в разные периоды жизни.
Большая часть заболевших мужского пола, в возрасте старше 40 лет. Среди беременных женщин состояние выявляется от 0,2 до 27% среди обследованных, в зависимости от региона и дополнительных заболеваний и состояний.
Причины и виды холестатического синдрома
Существует две основные формы патологии – внепеченочная и внутрипеченочная. Первая развивается в случае полной или частичной закупорки желчных протоков, чаще всего камнями при желчнокаменной болезни и холедохолитиазе, а также при опухоли органов гепатобилиарной системы, дисфункции сфинктера Одди, описторхоза, врожденных аномалий желчевыводящих путей.
Внутрипеченочный холестаз – следствие заболеваний гепатоцеллюлярной системы, таких как гепатиты вирусного, алкогольного и медикаментозного происхождения, жировая болезнь печени (довольно частая патология современного человека, поражающая до 20% людей и более, в зависимости от возраста и массы тела) и ее аутоиммунные поражения, дефекты внутрипеченочных протоков.
Среди частых причин патологии также врожденные метаболические нарушения (галактоземия, муковисцидоз и другие), саркоидоз, изменения гормонального фона, например, при беременности.
Проявления застоя желчи
Холестаз у беременных женщин и детей
Отдельного внимания заслуживают такие формы патологии, как холестаз во время вынашивания плода и в детском возрасте. В этих случаях механизм развития нарушений и симптомы имеют свои особенности.
Проявления холестаза у беременных наблюдаются в третьем триместре. Кожный зуд может быть ярко выраженным или практически не доставлять дискомфорта. Расчесы чаще отмечаются на руках, голенях, предплечьях. Желтуха встречается лишь у одной из десяти женщин и, как правило, проходит самостоятельно через две недели после родов. Однако при выраженной желтухе и раннем начале (до 25-27-й недели беременности) может повышать риск осложнений в родах.
Детский холестаз может наблюдаться как с первых месяцев жизни, так и появиться в более старшем возрасте. В младенчестве чаще встречаются внутрипеченочный холестатический синдром, вызванный врожденными метаболическими нарушениями, идиопатический неонатальный гепатит и пороки развития желчных протоков. Причинами холестаза могут быть также инфекции, токсические поражения органов, цирроз печени, сердечно-сосудистая недостаточность, опухоли поджелудочной железы, паразитарные поражения, склерозирующий холангит.
Опасность холестаза в том, что он развивается у детей в скрытой форме. Симптоматика зависит от возраста, в котором проявилось заболевание, и особенностей организма.
Диагностика патологии
Диагностику и лечение синдрома холестаза проводит врач-гастроэнтеролог. Некоторые пациенты ошибочно консультируются с дерматологом, акцентируя внимание только на кожном зуде и не принимая во внимание прочие симптомы.
Заподозрить патологию врачу позволяют беседа с больным, внешний осмотр кожи и слизистых пациента. Пальпация и перкуссия часто позволяют выявить увеличение печени в размерах, болезненные области. Нередко холестатический синдром протекает почти бессимптомно, и на его наличие указывают только лабораторные анализы. Они заключаются в определении уровня билирубина, холестерина, щелочной фосфатазы, ферментов и желчных кислот в крови, желчных пигментов в моче.
Для общего анализа крови при холестазе характерны анемия, лейкоцитоз, завышенные значения СОЭ. В биохимическом анализе крови выявляются гипербилирубинемия (за счет прямого (конъюгированного) билирубина), гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), щелочная фосфатаза (ЩФ), гаммаглутамилтранспептидаза (ГГТП). Обнаружение антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам позволяет заподозрить аутоиммунное поражение печени как возможную причину холестаза.
Инструментальная диагностика холестаза предполагает ультразвуковое и рентгеновское исследования органов брюшной полости, гастро- и дуоденоскопию, магнитно-резонансную или эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию. Диагноз может быть установлен на любом этапе, даже просто после выполнения лабораторных анализов и УЗИ, не все вышеперечисленные исследования обязательно потребуются для диагностики.
Если результаты проведенных обследований сомнительны, то прибегают к биопсии печени (которая также может быть назначена на любом этапе диагностического поиска).
Лечение холестаза
Первая мера при выявлении холестаза или подозрении на него – коррекция питания. Особенностью такой диеты является замена животных жиров на растительные. Рекомендуется употреблять больше овощей и фруктов, выбирать нежирные сорта мяса и виды молочных продуктов. Полезны также каши на основе злаковых культур. Нужно ограничить жареные, копченые и острые продукты. Следует полностью отказаться от спиртного, крепкого кофе и чая.
Лечение беременных осложняется рисками для плода при применении лекарств, потому для уменьшения симптоматики прибегают в первую очередь к простым и безопасным средствам – маски из овсяных хлопьев, отвар ромашки, использованию детского крема.
Холодная вода и сон в прохладном помещении облегчают кожный зуд. Однако при его усилении врачом могут быть назначены препараты желчных кислот, разрешенные к применению у беременных (в частности – урсодезоксихолевая кислота). Эти препараты определены американской Food and Drug Administration (FDA) на основании проведенных клинических исследований. Препараты, по которым накоплено достаточно данных о применении их у беременных, отнесены данной организацией к соответствующей группе (категории действия на плод).
Для успешного лечения холестаза у детей важно своевременно установить причину данного синдрома. Часто одними лекарствами патологию у этой группы больных не вылечить, тогда проводят хирургическую операцию.
Аэрохолия желчных протоков что это
Периодическое обращение отечественных и зарубежных хирургов к проблеме желчнокаменной непроходимости (ЖКН) обусловлено отсутствием типичной клинической картины, определенного протокола диагностики заболевания, высокой частотой опасных для жизни осложнений и уровнем летальности. В частности, в 2012 г. в журнале «Хирургия» была опубликована сопровождавшаяся подробными комментариями редакции журнала (проф. А.В. Федоров) статья, посвященная этой теме [3].
С момента первой публикации на эту тему нашей клиникой [5] прошло более 40 лет, однако, несмотря на широкое использование современных технологий (лучевой и ультразвуковой диагностики, лапаро- и эндоскопических методик и др.), остается ряд нерешенных лечебно-диагностических вопросов. Тенденция к увеличению количества больных с осложненным течением желчнокаменной болезни (ЖКБ) обусловлено широким распространением заболевания, растущим преобладанием старших возрастных групп, определенными успехами консервативного лечения.
болезни [2]. Длительное воспаление с частыми обострениями приводит к выраженному спаечному перивезикальному процессу. Пролежень стенки желчного пузыря, возникающий вследствие компрессии конкрементами, на фоне воспаления приводит к перфорации прилежащей кишечной стенки и формированию билиодигестивного свища. Как правило, этот процесс протекает при наличии пузырной или протоковой гипертензии [9]. Через образовавшийся свищ происходит миграция в кишечный тракт желчных камней различного диаметра. Камни диаметром более 3-4 см могут обтурировать просвет тонкой кишки и приводить к развитию острой кишечной непроходимости. Кроме самого инородного тела, в ее формировании большое значение имеет спазм кишки, вызванный проходящим конкрементом.
Наиболее часто обтурация происходит на уровне терминального отрезка подвздошной кишки, что объясняют сравнительной узостью просвета этого отдела, а также наиболее короткой брыжейкой. По данным ряда авторов, возможно также развитие вызванной желчным камнем острой толстокишечной непроходимости на уровне правого и левого изгибов 12. В доступной литературе, как и в нашей практике, мы не встречали подобных клинических наблюдений, однако можно предположить, что развитие желчнокаменной толстокишечной непроходимости возможно либо при формировании пузырно-толстокишечного свища, либо при наличии анатомических предпосылок со стороны ободочной кишки. В обоих случаях клинико-инструментальная картина будет соответствовать классической картине острой обтурационной толстокишечной непроходимости.
Впервые желчнокаменный илеус был описан Моно (Monnod) в 1827 г. До настоящего времени в литературе имеются единичные сообщения о ЖКН, основанные на относительно небольшом количестве клинических наблюдений, требует уточнения алгоритм диагностики данного заболевания, расходятся мнения, касающиеся принципов его хирургического лечения.
В большинстве источников литературы отсутствует единое описание клинической картины при этом заболевании. Как правило, они ограничиваются одним или несколькими симптомами, которые для систематизации диагностики ЖКН могут быть классифицированы следующим образом.
Категория больных: наиболее часто ЖКН страдают пациенты пожилого и старческого возраста, в основном женщины.
Базовые симптомы ЖКН неспецифичны и полностью зависят от уровня обтурации тонкой кишки. При низком уровне обтурации клиническая картина будет соответствовать классической картине тонкокишечной непроходимости. При высоком уровне обтурации ведущими симптомами будут многократная рвота, получение большого количества застойного кишечного содержимого при зондировании желудка на фоне незначительного или полного отсутствия вздутия живота, отсутствия схваткообразных болей, характерных для тонкокишечной непроходимости [6].
Специфичным для ЖКН является интермиттирующий характер клинических проявлений, что связано с продвижением желчного камня по кишечнику. Проходя через тонкую кишку, конкремент останавливается на том или ином уровне, развивается острая тонкокишечная непроходимость, которая самостоятельно или на фоне проводимой терапии может разрешиться, что проявляется исчезновением болей, прекращением рвоты, исчезновением вздутия живота, у больного отходят газы и каловые массы. Эпизод благополучия может длиться от нескольких часов до нескольких дней. Тем не менее камень движется дальше и вновь останавливается в месте сужения тонкой кишки или вследствие ее спазма. Подобные эпизоды могут повторяться неоднократно. В результате конкремент плотно фиксируется в просвете кишки и клинические проявления принимают постоянный характер. Эта особенность течения желчнокаменной кишечной непроходимости известна как синдром Каревского [7].
В литературе описаны следующие симптомы, характерные для тонкокишечной непроходимости, вызванной желчным камнем. Возможность пальпации камня через переднюю брюшную стенку, при ректальном и вагинальном исследовании (Г. Мондор). Сам камень перед операцией прощупывается редко, чаще определяется опухолеподобное образование в области пупка, в нижнем отделе живота и прежде всего с правой стороны (Н.Н. Самарин). Однако Шюллер приводит статистику, согласно которой такая опухоль пальпируется лишь в 12% наблюдений (в 20 из 159) [8].
По Н.Н. Самарину, наиболее характерная клиническая картина следующая:
— женщина пожилых лет;
— внезапно начались боли, сначала блуждающие, потом фиксированные в правой подвздошной области;
— довольно скоро появилась каловая рвота при общем удовлетворительном состоянии и периодически отходящих каловых массах и газах;
— живот вздут, есть кишечная перистальтика (не обязательно);
— явления непроходимости чередуются с паузами;
Особенности инструментальной диагностики
Наиболее широко применяемыми и информативными методами инструментальной диагностики при ЖКН являются обзорная рентгенография (РГ) и УЗИ брюшной полости.
Признаки ЖКН при инструментальной диагностике можно разделить на неспецифичные и специфичные для данной нозологии.
При УЗИ к неспецифичным относятся общие признаки кишечной непроходимости, такие как неоднородное жидкое содержимое, маятникообразная перистальтика, расширение просвета кишки. Чем ближе к месту обструкции, тем более выражено утолщение стенок и сглаживание складок за счет
отека кишечной стенки. Специфичными для ЖКН ультразвуковыми признаками являются аэрохолия и визуализация конкремента в просвете кишки.
При РГ к неспецифичным также относятся общие признаки тонкокишечной непроходимости. Специфичными признаками ЖКН при РГ являются: аэрохолия; наличие тени рентгеноконтрастного камня вне проекции желчных путей, что может быть выявлено только при содержании кальция более 20%; рефлюкс контрастного вещества в просвет желчного пузыря (при проведении исследования с контрастированием).
Следует подчеркнуть, что при направленном ретроспективном анализе данных РГ нередко выявляются признаки аэрохолии, не замеченные во время исследования в связи с отсутствием настороженности врача по отношению к данной нозологии.
Данные РГ с оценкой пассажа контрастного вещества по кишке не информативны и, более того, могут ввести в заблуждение, так как в момент продвижения конкремента контраст попадает в дистальные отделы тонкой или даже толстой кишки, таким образом, рентгенологическая картина может соответствовать разрешившейся кишечной непроходимости.
В диагностике ЖКН также может быть использована эзофагогастродуоденоскопия (ЭГДС), при которой возможно выявление холецистодуоденального свища, однако данный метод не является скрининговым и обычно применяется лишь в случае высокой тонкокишечной непроходимости с целью исключения декомпенсированного пилородуоденального стеноза, а холецистодуоденальная фистула оказывается неожиданной находкой.
Особенности хирургического лечения ЖКН
Существуют две позиции в хирургическом лечении ЖКН, согласно которым рекомендуется проводить оперативное лечение в один [11, 13] или два [1, 4] этапа. Мы солидарны с мнением хирургов, категорически отвергающих одномоментное выполнение холецистэктомии и закрытие холецистодуоденальной фистулы в связи с наличием выраженных воспалительных изменений в подпеченочном пространстве и крайне высоким риском несостоятельности швов двенадцатиперстной кишки (ДПК).
На этапе ревизии следует помнить о возможности нахождения в просвете кишки нескольких конкрементов, что требует выполнения полной ревизии тонкой кишки. Дополнительным признаком множественности конкрементов является наличие фасеток желчного камня [8].
Основным методом лечения ЖКН является энтеротомия и удаление желчного камня. До настоящего времени вопрос выбора уровня энтеротомии (выше или ниже конкремента) остается дискутабельным. Большинство авторов рекомендуют производить энтеротомию ниже уровня обтурации, на неизмененной стенке кишки, так как низведение конкремента и его извлечение при адекватной длине энтеротомного разреза обычно не вызывают технических трудностей, а риск несостоятельности кишечного шва значительно ниже при выполнении вмешательства на интактной кишечной стенке. Использование этого приема не должно сопровождаться чрезмерными усилиями, которые могут привести к травматизации стенки кишки, особенно в случае ее выраженного спазма. В подобной ситуации допустимо выполнение энтеротомии проксимальнее места обтурации. Имеются сведения о возможности перемещения камня в желудок или низведения его в толстую кишку, что не может быть рекомендовано для широкого применения в связи с высоким риском травматизации кишечной стенки.
Интраоперационную назоинтестинальную декомпрессию (НИД), показанную при оперативном лечении острой тонкокишечной непроходимости, в случае с ЖКН выполняют не всегда. Это связано с технической трудностью проведения зонда через ДПК, вовлеченную в воспалительный инфильтрат в правом подреберье. Таким образом, показания к выполнению интраоперационной НИД при ЖКН определяются индивидуально в каждом конкретном наблюдении в зависимости от степени расширения петель тонкой кишки и выраженности воспалительной деформации ДПК.
Материал и методы
Желчнокаменный анамнез присутствовал у 3 из 7 пациентов, у одного из них уже было осложнение в виде холедохолитиаза, механической желтухи.
При осмотре у 5 из 7 пациентов отмечалось вздутие живота в большей или меньшей степени, у 2 выслушивался шум плеска, у 2 больных, по данным истории болезни, шум плеска отсутствовал и у 3 данные отсутствовали.
Ни у одного больного конкременты или опухолевидные образования брюшной полости через переднюю брюшную стенку, а также ректально и вагинально не пальпировались.
Отмечаемый полиморфизм в клинических симптомах привел к разнообразию первичных диагнозов при госпитализации данной категории больных и выбору различных диагностических программ.
Одной из пациенток инструментальных исследований в условиях приемного отделения не проводили, и она была направлена в отделение с диагнозом острого калькулезного холецистита.
В результате лишь у 1 из 7 больных диагноз ЖКН поставлен сразу при поступлении. Следует отметить, что у этой пациентки также присутствовали и все описанные выше клинические симптомы ЖКН. Других пациентов направляли в отделение со следующими диагнозами: острая тонкокишечная непроходимость (2), мезентериальный тромбоз, острый калькулезный холецистит, острый панкреатит, язвенная болезнь ДПК, обострение, декомпенсированный пилородуоденальный стеноз (по одному).
Таким образом, у больных с ЖКН чаще всего отсутствует полный комплекс клинических проявлений данного заболевания, а комбинация симптомов неспецифична, что приводит к неверному толкованию клинической ситуации, отказу от своевременного назначения дополнительных исследований и задержке постановки правильного клинического диагноза.
В связи с разнообразием первичных диагнозов диагностические программы у этих пациентов также различались, как и диагнозы, явившиеся показанием к оперативному вмешательству.
В результате анализа предоперационного периода можно выделить определенные закономерности. Во всех 6 наблюдениях был выполнен целый ряд диагностических исследований, позволивший определить показания к экстренной операции. При этом средний срок пребывания больных в стационаре до операции составил 66 ч и колебался от 23 ч до 10 сут.
Наиболее информативным симптомом, приведшим к изменению диагноза, являлось возникновение многократной обильной рвоты и застойного отделяемого при зондировании желудка, максимально до 4000 мл с большим количеством желчи. Данный факт был отмечен у 5 больных
УЗИ брюшной полости выполняли 5 пациентам. У одного больного было отмечено наличие комбинации ЖКБ и признаков тонкокишечной непроходимости. Полученные данные не нашли клинической оценки, и больного вели с диагнозом динамической кишечной непроходимости. У 2 больных при УЗИ отмечены признаки высокой тонкокишечной непроходимости без наличия конкрементов в желчном пузыре. В одном наблюдении по данным УЗИ имела место ЖКБ без признаков тонкокишечной непроходимости и в одном наблюдении патологических изменений не выявлено.
Повторная обзорная РГ брюшной полости при динамическом наблюдении была выполнена в 2 наблюдениях, у обоих больных имелись признаки тонкокишечной непроходимости, у одного из которых также выявлена аэрохолия.
Оценку пассажа бария проводили 4 больным и в результате форма непроходимости верифицирована не была, лишь подтвердилось ее наличие.
Таким образом, при УЗИ тонкокишечная непроходимость без верификации причины была выявлена в 3 из 5 исследований. При проведении РГ брюшной полости в динамике с оценкой пассажа контрастного вещества или без нее в 5 из 5 наблюдений выявлена тонкокишечная непроходимость, в одном из них также обнаружена аэрохолия, что позволило верифицировать причину непроходимости. ЭГДС подтвердила наличие тонкокишечной непроходимости в 4 из 4 проведенных исследований, в 2 из которых с верификацией причины. Диагностическая лапароскопия была проведена в 2 наблюдениях, в одном из которых она подтвердила факт наличия непроходимости.
Все исследования проводили при манифестации клинической картины, в поздние сроки наблюдения за больными.
Следует отметить ряд особенностей, усложняющих диагностику и своевременное лечение ЖКН. К ним следует отнести большие промежутки мнимого благополучия и, как правило, имеющийся положительный эффект консервативной терапии. В наших наблюдениях светлые промежутки более суток отмечены у 4 из 7 больных и продолжались до 30 ч. Консервативная терапия в стандартном объеме дала эффект у 3 больных с временным улучшением до 10 ч.
Наиболее информативным у этой категории больных следует считать сочетание диагностических мероприятий, включающее РГ, УЗИ, ЭГДС. Комплексная оценка полученных результатов позволяет наиболее достоверно установить желчнокаменную природу непроходимости.
Результаты
Всего были оперированы 7 больных, из них 2 с диагнозом острой тонкокишечной непроходимости без верификации причин до операции, 1 больной был взят на операцию с подозрением на мезентериальный тромбоз, 3 больным правильный диагноз был поставлен в процессе динамического наблюдения и обследования и только 1 больной был оперирован с диагнозом, верифицированным в приемном отделении.
В 5 из 7 наблюдений при ревизии кишки выявлен единичный конкремент, в 1 наблюдении выше уровня обтурации выявлен еще один камень размером 2×2 см и у 1 пациента, помимо конкремента, вызвавшего непроходимость на уровне ДПК, также обнаружены конкременты размером до 2,5 см в 40 см от связки Трейтца и множественные конкременты желчного пузыря, наибольший из которых размером 2,5 см. Такие конкременты, не вызвавшие клинических проявлений до операции, в случае отсутствия полной интраоперационной ревизии тонкой кишки и желчного пузыря, если наличие воспалительного инфильтрата в подпеченочном пространстве позволяет это сделать, могут вызвать рецидив кишечной непроходимости в раннем послеоперационном периоде.
У всех больных имело место расширение петель тонкой кишки выше уровня обтурации от 3 до 6 см. В 2 наблюдениях были выявлены пролежни кишечной стенки без перфорации последней. Размеры камней, вызвавших пролежни, составляли 3×4 и 4×6 см, срок пребывания этих пациентов в стационаре составлял соответственно 23 ч и 10 сут; на основании этого можно сделать вывод, что формирование пролежня тонкой кишки не зависит ни от размера камня, ни от длительности заболевания, а связано, вероятно, с состоянием кровоснабжения кишечной стенки.
В 4 из 7 наблюдений камень не вызвал пролежня кишечной стенки и объем оперативного вмешательства ограничился энтеротомией ниже уровня обтурации, конкременты были извлечены без технических трудностей. У одного пациента выше уровня обтурации имел место пролежень кишечной стенки без перфорации последней, который был ушит П-образными швами, конкремент был извлечен с помощью энтеротомии ниже уровня обтурации. У этого пациента интраоперационной находкой явился также дивертикулез сигмовидной кишки с дивертикулитом и перфорацией дивертикула в жировой подвесок, в связи с чем одномоментно была наложена петлевая сигмостома. У одной больной конкремент вызвал пролежень кишечной стенки без перфорации, выполнена резекция участка тонкой кишки с одномоментным формированием анастомоза бок в бок. У одной пациентки с наличием множественных камней в просвете кишки и желчного пузыря, помимо энтеротомии, была выполнена гастротомия для извлечения камней из желчного пузыря и ДПК.
В связи с наличием воспалительного инфильтрата в правом подреберье и выраженной деформации ДПК 2 из 7 пациентов НИД не проводилась, что не повлекло за собой клинически значимых осложнений в послеоперационном периоде.
В отдельных ситуациях возможно удаление камней, вызвавших обтурацию на уровне ДПК, с помощью гастротомии.
У 6 пациентов послеоперационный период протекал без осложнений. Больной 83 лет умер на 4-е сутки после операции в результате декомпенсации выраженных сопутствующих заболеваний.
Таким образом, желчнокаменная непроходимость является актуальной проблемой неотложной хирургии. Рекомендованная нами диагностическая программа должна позволить сократить время постановки клинического диагноза и в оптимальные сроки выполнить оперативное вмешательство. Тем не менее основное внимание в настоящее время следует уделять профилактике желчнокаменного илеуса как осложнения желчнокаменной болезни. Наиболее перспективно, по нашему мнению, применение и усовершенствование лапароскопических технологий в лечении желчнокаменной болезни, что значительно расширяет возможности хирургической санации больных пожилого и старческого возраста, относящихся к группе риска развития желчнокаменной непроходимости.