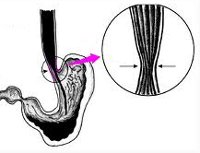
Ахалазия кардиальной части что это такое
Ахалазия кардиальной части что это такое
В чем отличие кардиоспазма от ахалазии кардии?
При КАРДИОСПАЗМЕ основным является повышенный тонус нижнего пищеводного сфинктера, при этом заболевании давление в этой зоне в несколько раз превышает норму. При АХАЛАЗИИ КАРДИИ давление нижнего пищеводного сфинктера повышается не столь значимо, основной проблемой является нарушение своевременного расслабления этой зоны при прохождении пищевого комка.
Как проявляются кардиоспазм и ахалазия кардии?
Основной жалобой является ощущение задержки пищи за грудиной, возникающее после проглатывания (ДИСФАГИЯ). Жалобы могут развиваться медленно, либо возникать внезапно, чаще на фоне стресса. Больные могут отмечать, что жидкая пища проходит хуже, чем твердая («парадоксальная» ДИСФАГИЯ). Пациенты часто прибегают к различным приемам для улучшения прохождения пищи (встают во время еды, запивают пищу водой, меняют положение тела). Типичными симптомами являются отрыжка и срыгивание непереваренной пищей, слюной, чаще в ночное время (симптом «мокрой подушки»), а также боли за грудиной во время и после еды, которые могут отдавать в спину, под лопатку, в шею.
У кого возникает кардиоспазм и ахалазия кардии?
Заболевание может возникать в любом возрасте, наиболее часто в 20-40 лет, как у мужчин, так и у женщин. Нередко заболевание возникает на фоне стресса и в дальнейшем стрессовые ситуации приводят к обострениям заболевания.
Как развивается заболевание?
Как выявляется кардиоспазм и ахалазия кардии?
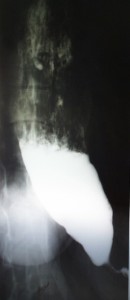
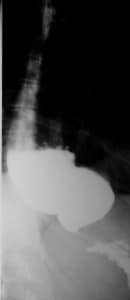
Очень типичной является рентгенологическая картина заболевания. Этот широкодоступный метод является основным при постановке диагноза. Важным дополнением служит эндоскопическое исследование, а также ЗЗОФАГОМАНОМЕТРИЯ – исследование, направленное на измерение давления в пищеводе и в нижнем пищеводном сфинктере.
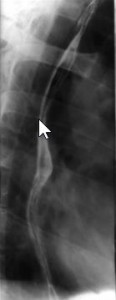
Пищевод нормального диаметра (по стрелке) при рентгенологическом исследовании.
Кардиоспазм 3 и 4 стадии (пищевод заполнен контрастным веществом)
Обязательно ли выполнять эндоскопическое исследование больным с кардиоспазмом и ахалазией кардии?
Эндоскопическое исследование пищевода у больных с КАРДИОСПАЗМОМ И АХАЛАЗИЕЙ КАРДИИ обязательно, так как схожая симптоматика может быть у больных со злокачественной опухолью пищеводно-желудочного перехода.
Чем опасны кардиоспазм и ахалазия кардии?
Опасность КАРДИОСПАЗМА И АХАЛАЗИИ КАРДИИ не только в затруднениях в питании. Для этих больных нередки серьезные осложнения со стороны легких и верхних дыхательных путей, связанные с риском попадания в них скопившихся в пищеводе пищевых масс. Зачастую это происходит ночью, во сне, во время срыгивания содержимого пищевода (аспирация). Как следствие, у больных развиваются такие заболевания как хронический бронхит, бронхиальная астма и, даже, пневмония. Особенно часто эти осложнения встречаются у больных со значительным расширением пищевода, вот почему так важно своевременное лечение, на ранних стадиях заболевания.
Есть ли методы медикаментозного лечения кардиоспазма и ахалазии кардии?
Возможности консервативного лечения КАРДИОСПАЗМА И АХАЛАЗИИ КАРДИИ очень ограничены. Лишь на ранних стадиях, при незначительном расширении просвета пищевода возможен эффект от приема лекарственных средств (спазмолитики, нитраты, обезболивающие и седативные препараты растительного происхождения). К сожалению, эффект от приема этих препаратов кратковременный и проявляется он только у 10% больных.
Эффективен ли способ лечения кардиоспазма и ахалазии кардии с использованием ботулотоксина (ботокса)?
Введение ботулотоксина в мышцу пищевода с последующим ее параличом позволяет добиться хороших результатов у половины больных с ранними стадиями КАРДИОСПАЗМА И АХАЛАЗИИ КАРДИИ. Эффект введение ботокса временный, спустя несколько месяцев его приходится повторять. У больных со значительным расширением пищевода этот вариант лечения неэффективен.
Место кардиодилатаций в лечении больных с кардиоспазмом и ахалазией кардии?
Как выполняется кардиодилатация при кардиоспазме и ахалазии кардии, нужна ли специальная подготовка?
На ранних стадиях заболевания эта процедура не требует специальной подготовки. Достаточно прийти в клинику натощак. Больным со значительным расширением пищевода и длительной задержкой пищи в нем показано промывание пищевода для эвакуации содержимого. Кардиодилатации при АХАЛАЗИИ КАРДИИ И КАРДИОСПАЗМЕ выполняются, как правило, амбулаторно и не требует анестезии. Суть манипуляции заключается в установке в области нижнего пищеводного сфинктера латексного баллона с его последующим контролируемым раздуванием. Для точного позиционирования баллона его устанавливают под строгим контролем рентгеноскопии или эндоскопии. Баллон соединен с манометром, степень его раздувания во время процедуры четко контролируется. Сеанс продолжается несколько минут, после чего баллон сдувается и извлекается из пищевода. Курс лечения состоит из нескольких процедур (обычно 2-4 дилатаций), которые выполняются через 1 – 2 дня.
Баллонный дилататор
Какие ощущения испытывает больной во время кардиодилатации и после нее?
Во время процедуры могут быть очень непродолжительные и не интенсивные болевые ощущения за грудиной, проходящие после ее завершения. Эти ощущения могут сохраняться в течение нескольких часов или суток после процедуры, после чего полностью проходят.
Какие рекомендации следует соблюдать после дилатации?
Стандартной рекомендацией является ограничение приема пищи и воды в течение 2 — 3 часов после манипуляции и твердой пищи в течение суток.
Какова эффективность кардиодилатаций?
Кардиодилатации — высокоэффективный метод лечения КАРДИОСПАЗМА И АХАЛАЗИИ КАРДИИ, во многих случаях больные на многие годы избавляются от неприятных ощущений. Тем не менее, рецидивы возможны, чаще всего на фоне стресса. В этом случае, как правило, достаточно повторного курса дилатаций с таким же хорошим и стойким эффектом.
Когда возникают показания к хирургическому лечению кардиоспазма и ахалазии кардии?
Основными показаниями к выполнению хирургических вмешательств у больных с КАРДИОСПАЗМОМ И АХАЛАЗИЕЙ КАРДИИ является неэффективность иных способов лечения заболевания. Как правило, операция требуется больным с выраженным расширением пищевода и нарушением его двигательной активности, то есть в случаях длительной истории болезни и отсутствии своевременного лечения.
Виды операций у больных с кардиоспазмом и ахалазией кардии?
Ахалазия кардии. Ахалазия кардиальной части пищевода (K22.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание

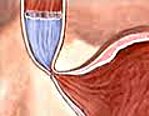
рис. Ахалазия кардии. Общее представление
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации ахалазии кардии в настоящее время не существует.
Этиология и патогенез
Эпидемиология
Возраст: преимущественно от 20 до 60 лет
Признак распространенности: Редко
Соотношение полов(м/ж): 0.3
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Основные симптомы ахалазии кардии.
При данном заболевании дисфагия имеет некоторые важные особенности:
Существует альтернативная точка зрения, согласно которой дисфагия при ахалазии носит следующий характер: нарушается проглатывание только твердой пищи, а обратная закономерность (нарушения проглатывания только жидкой пищи) практически не встречается.
В большинстве случаев при ахалазии кардии проявления пищеводной дисфагии постепенно усиливаются, хотя этот процесс может растягиваться на достаточно длительный срок.
Другие симптомы
При прогрессировании заболевания могут проявлятся симптомы так называемого застойного эзофагита: отрыжка тухлым, тошнота, повышение слюноотделения, неприятный запах изо рта (эти симптомы связаны с длительным застоем и разложением пищи в пищеводе).
Изредка у больных возникает изжога, вызванная процессами ферментативного расщепления пищи в самом пищеводе с образованием большого количества молочной кислоты.
У больных ахалазией икота возникает чаще чем у пациентов, страдающих дисфагией, обусловленной другими причинами.
Диагностика
Анамнез
Подозрение на ахалазию возникает, когда больные жалуются на дисфагию, боли в за грудиной после приема пищи, частые приступы икоты, срыгивание, отрыжку и похудание.
Инструментальные исследования
1. Рентгеноскопия пищевода (с его контрастированием сульфатом бария).
Типичные признаки заболевания: расширенный просвет пищевода, отсутствие газового пузыря желудка, замедленное освобождение пищевода от контрастного вещества, отсутствие нормальных перистальтических сокращений пищевода, сужение терминального отдела пищевода («пламя свечи»).
Чувствительность метода находится на уровне 58-95%, специфичность составляет 95%.
4. Эндоскопическое исследование пищевода.
Эндоскопические признаки ахалазии кардии: расширенный просвет пищевода и наличие в нем пищевых масс; сужение кардиальнго отверстия пищевода и его минимальное открытие при нагнетании в пищевод воздуха; незначительное сопротивление при проведении кончика эндоскопа через отверстие кардии; отсутствие грыжи пищеводного отверстия диафрагмы и пищевода Барретта.
Визуальные материалы ( с) James Hailman, MD)
Лабораторная диагностика
Лабораторные исследования
Рекомендуются следующие исследования:
— общий анализ крови (с определением содержания ретикулоцитов);
— коагулограмма;
— уровень креатина сыворотки крови;
— уровень альбумина сыворотки крови;
— общий анализ мочи.
Дифференциальный диагноз
Дифференциальный диагноз проводят со следующими заболеваниями:
3. ИБС (Ишемическая болезнь сердца).
По клиническим характеристикам боли при ИБС аналогичны болям при ахалазии, однако для стенокардии не характерна дисфагия. Постановка диагноза может затрудняться тем фактом, что боли при ахалазии могут купироваться нитроглицерином.
Необходимо проводить ЭКГ и, при сомнениях в диагнозе, комплексное обследование, чтобы выявить ишемию миокарда.
5. Неврогенная анорексия.
Возможной неврогенной дисфагии обычно сопутствует рвота желудочным содержимым и похудание.
Осложнения
Согласно некоторым исследованиям, ахалазия увеличивает риск развития опухолей (обычно ороговевающих, преимущественно в средней трети пищевода) в 16 раз в течение 24 лет.
Лечение
Диета
Рекомендуется дробное питание (4-5 раз в сутки) и исключение из рациона острой, жареной, слишком горячей пищи и алкоголя.
В плане питания необходимо следовать следующим рекомендациям:
— После приема пищи и во время сна избегать строго горизонтального положения тела. Это связано стем, что пища может задерживаться в пищеводе до нескольких часов, а при расслаблении верхнего пищеводного сфинктера во время сна возникают предпосылки для аспирации.
— Тщательно пережевывать пищу.
— Пища не должна быть сильно горячей или холодной, рацион должен исключать продукты, которые могут усиливать дисфагию у конкретных людей.
— Объем порции пищи не должен быть чрезмерным.
Проведение кардиодилатации противопоказано в следующих ситуациях:
— некорригируемое нарушение свертываемости крови;
— сопутствующее варикозное расширение вен пищевода или стриктура пищевода;
— неэффективность трехкратного проведения процедуры;
— наличие в анамнезе перфорации пищевода после кардиодилатации;
— наличие сопутствующих заболеваний, которые существенно повышают риск хирургического лечения (риск перфорации пищевода при кардиодилатации).
Вероятность перфорации пищевода при пневмокардиодилатации составляет около 3%.
Лекарственная терапия
Наиболее эффективны блокаторы кальциевых и нитраты.
Применяемые препараты:
— Нитрендипин в дозе 10-30 мг за 30 минут до еды сублингвально;
— Изосорбида динитрат в дозе 5 мг за 30 минут до еды сублинвально или в дозе 10 мг внутрь.
Показания к лекарственной терапии:
— Необходимость облегчить симптоматику до проведения кардиодилатации или кардиомиотомии.
— Неэффективность (или малый эффект) от применения других методов лечения.
— Наличие сопутствующих заболеваний, исключающих возможность проведения кардиодилатации или кардиомиотомии.
Хирургическое лечение
2. Эзофагоэктомия.
Возможность рассматривается при неэффективности других методов лечения, а также при наличии операбельного рака пищевода, развившегося на фоне ахалазии кардии.
Прогноз
У детей
Проведение операции показывает хорошие отдаленные результаты у 88% детей с ахалазией кардии (Ашкрафт К.У., 1996).
Госпитализация
Показания к госпитализации:
Профилактика
Профилактики непосредственно ахалазии кардии не существует, а профилактические меры сводятся к предотвращению возникновения осложнений.
После установления диагноза необходимо проводить работу с больными, заключающуюся в следующем:
1. Предоставить больному информацию о предстоящих лечебных мероприятиях.
2. Сформировать у больного понимание, что исчезновение симптомов заболевания под влиянием проводимой терапии не означает полного излечения, поэтому необходимо все равно продолжать соблюдать врачебные рекомендации.
3. Следует предостеречь больного от применения препаратов, содержащих вещества, которые могут оказать повреждающее действие на слизистую оболочку пищевода (ацетилсалициловой кислоты, НПВН, аскорбиновой кислоты, сульфата железа, хлорида калия, алендроната, доксициклина, хинидина в виде таблеток с замедленным высвобождением).
Ахалазия кардии
Ахалазия кардии – это отсутствие расслабления или недостаточное расслабление нижнего отдела пищевода нейрогенной этиологии. Сопровождается расстройством рефлекторного открытия кардиального отверстия во время акта глотания и нарушением попадания пищевых масс из пищевода в желудок. Ахалазия кардии проявляется дисфагией, регургитацией и болями в эпигастрии. Ведущими методами диагностики служат рентгеноскопия пищевода, эзофагоскопия, эзофагоманометрия. Консервативное лечение заключается в проведении пневмокардиодилатации; хирургическое – в выполнении кардиомиотомии.
МКБ-10
Общие сведения
Ахалазия кардии в медицинской литературе иногда обозначается терминами мегаэзофагус, кардиоспазм, идиопатическое расширение пищевода. Ахалазия кардии, по разным данным, в практической гастроэнтерологии составляет от 3 до 20% всех заболеваний пищевода. Среди причин, вызывающих нарушение проходимости пищевода, кардиоспазм стоит на третьем месте после рака пищевода и послеожоговых рубцовых стриктур.
Патология с одинаковой частотой поражает женщин и мужчин, чаще развивается в возрасте 20-40 лет. При ахалазии кардии в результате нервно-мышечных нарушений снижается перистальтика и тонус пищевода, не происходит рефлекторного расслабления пищеводного сфинктера при глотании, что затрудняет эвакуацию пищи из пищевода в желудок.
Причины
Выдвинуто множество этиологических теорий происхождения ахалазии кардии, которые связывают развитие патологии с врожденным дефектом нервных сплетений пищевода, вторичным повреждением нервных волокон при туберкулезном бронхоадените, инфекционных или вирусных заболеваниях; дефицитом витамина В и т. д. Распространена концепция нарушений центральной регуляции функций пищевода, рассматривающая ахалазию кардии как следствие нервно-психических травм, ведущих к расстройству корковой нейродинамики, иннервации пищевода, дискоординации в работе кардиального сфинктера. Однако до конца факторы, способствующие развитию заболевания, остаются невыясненными.
Ведущая роль в патогенезе ахалазии кардии отводится поражению отделов парасимпатической нервной системы, регулирующей моторику пищевода и желудка (в частности ауэрбаховского сплетения). Вторичная (симптоматическая) ахалазия кардии может быть вызвана инфильтрацией сплетения злокачественной опухолью (аденокарциномой желудка, гепатоцеллюлярным раком, лимфогранулематозом, раком легкого и др.). В ряде случаев ауэрбаховское сплетение может поражаться при миастении, гипотиреозе, полиомиозите, системной красной волчанке.
Патогенез
Фактическая денервация верхних отделов ЖКТ вызывает снижение перистальтики и тонуса пищевода, невозможность физиологического расслабления кардиального отверстия во время акта глотания, мышечную атонию. При таких нарушениях пища поступает в желудок только благодаря механическому раскрытию кардиального отверстия, происходящего под гидростатическим давлением жидких пищевых масс, скопившихся в пищеводе. Длительный застой пищевого комка приводит к расширению пищевода – мегаэзофагусу.
Морфологические изменения в стенке пищевода зависят от длительности существования ахалазии кардии. В стадии клинических проявлений отмечается сужение кардии и расширение просвета пищевода, его удлинение и S-образная деформация, огрубление слизистой оболочки и сглаживание складчатости пищевода. Микроскопические изменения при ахалазии кардии представлены гипертрофией гладкомышечных волокон, разрастанием в пищеводной стенке соединительной ткани, выраженными изменениями в межмышечных нервных сплетениях.
Классификация
По выраженности нарушений функций пищевода выделяют стадии компенсации, декомпенсации и резкой декомпенсации ахалазии кардии. Среди множества предложенных вариантов классификации наибольший клинический интерес представляет следующий вариант стадирования:
В соответствии с рентгенологическими признаками различают два типа ахалазии кардии. Первый тип патологии характеризуется умеренным сужением дистального отрезка пищевода, одновременной гипертрофией и дистрофией его циркулярных мышц. Дилатация пищевода выражена умеренно, участок расширения имеет цилиндрическую или овальную формы. Ахалазия кардии первого типа встречается у 59,2% пациентов.
О втором типе ахалазии кардии говорят при значительном сужении дистального участка пищевода, атрофии его мышечной оболочки и частичном замещении мышечных волокон соединительной тканью. Отмечается выраженное (до 16-18 см) расширение супрастенотического отдела пищевода и его S-образная деформация. Ахалазия кардии первого типа со временем может прогрессировать во второй тип. Знание типа ахалазии кардии позволяет гастроэнтерологам предусмотреть возможные трудности при проведении пневмокардиодилатации.
Симптомы ахалазии кардии
Клиническими проявлениями патологии служат дисфагия, регургитация и загрудинные боли. Дисфагия характеризуется затруднением глотания пищи. В некоторых случаях нарушение акта глотания развивается одномоментно и протекает стабильно; обычно дисфагии предшествует грипп или другое вирусное заболевание, стресс. У части пациентов дисфагия вначале носит эпизодический характер (например, при торопливой еде), затем становится более регулярной, затрудняющей прохождение как плотной, так и жидкой пищи.
Дисфагия при ахалазии кардии может быть избирательной и возникать при употреблении только определенного вида пищи. Приспосабливаясь к нарушению глотания, пациенты могут самостоятельно находить способы регуляции прохождения пищевых масс – задерживать дыхание, заглатывать воздух, запивать пищу водой и т. д. Иногда при ахалазии кардии развивается парадоксальная дисфагия, при которой прохождение жидкой пищи затрудняется в большей степени, чем твердой.
Регургитация при ахалазии кардии развивается в результате обратного заброса пищевых масс в полость рта при сокращении мышц пищевода. Выраженность регургитации может носить характер небольшого срыгивания или пищеводной рвоты, когда развивается обильное срыгивание «полным ртом». Регургитация может быть периодической (например, в процессе еды, одновременно с дисфагией), возникать сразу после приема пищи или спустя 2-3 часа после еды. Реже при ахалазии кардии заброс пищи может случаться во сне (так называемая, ночная регургитация): при этом пища нередко попадает в дыхательные пути, что сопровождается «ночным кашлем». Небольшая регургитация характерна для I – II стадии ахалазии кардии, пищеводная рвота – для III – IV стадий, когда происходит переполнение и перерастяжение пищевода.
Осложнения
Нарушение прохождения пищи и постоянные срыгивания при ахалазии кардии приводят к похуданию, потере трудоспособности, снижению социальной активности. На фоне характерной симптоматики у пациентов развиваются неврозоподобные и аффективные состояния. Нередко больные длительно и безуспешно лечатся у невролога по поводу данных расстройств. Между тем, неврогенные нарушения практически всегда регрессируют после излечения ахалазии кардии.
Диагностика
Кроме типичных жалоб и данных физикального обследования в диагностике ахалазии кардии чрезвычайно важны результаты инструментальных исследований. Обследование пациента при подозрении на ахалазию кардии начинают с обзорной рентгенографии грудной клетки. При выявлении на рентгенограмме тени расширенного пищевода с уровнем жидкости показано проведение рентгенографии пищевода с предварительным приемом бариевой взвеси. Рентгенологическая картина при ахалазии кардии характеризуется сужением конечного отдела пищевода и расширением вышележащего участка, S-образной формой органа.
Ценным диагностическим критерием ахалазии кардии служат результаты фармакологических проб с карбахолином или ацетилхолином: при их введении возникают непропульсивные беспорядочные сокращения мускулатуры в грудном отделе пищевода и усиление тонуса нижнего пищеводного сфинктера, что указывает на денервационную гиперчувствительность органа. Дифференциальный диагноз при ахалазии кардии проводят с доброкачественными опухолями пищевода, эзофагеальными дивертикулами, кардиоэзофагеальным раком, стриктурами пищевода.
Лечение ахалазии кардии
Лечение предусматривает устранение кардиоспазма и может проводиться с помощью консервативных или хирургических методов, иногда – лекарственной терапии. Консервативным методом устранения ахалазии кардии является пневмокардиодилатация – баллонное расширение кардиального сфинктера, которое проводится поэтапно, баллонами разного диаметра с последовательным увеличением давления. С помощью кардиодилатации достигается перерастяжение пищеводного сфинктера и снижение его тонуса. Осложнениями баллонной дилатации могут стать трещины и разрывы пищевода, развитие рефлюкс-эзофагита и рубцовых стриктур кардиального сфинктера.
Если ахалазия кардии сочетается с язвенной болезнью двенадцатиперстной кишки, дополнительно показана селективная проксимальная ваготомия. При наличии тяжелого пептического эрозивно-язвенного рефлюкс-эзофагита и выраженной атонии пищевода производится проксимальная резекция желудка и абдоминальной части пищевода с наложением инвагинационного эзофагогастроанастомоза и пилоропластика.
Лекарственная терапия при ахалазии кардии играет вспомогательную роль и направлена на продление ремиссии. С этой целью целесообразно назначение антидофаминергических препаратов (метоклопрамида), спазмолитиков, малых транквилизаторов, антагонистов кальция, нитратов. В последние годы для лечения ахалазии кардии используется ведение ботулотоксина. Важными моментами при ахалазии кардии служит соблюдение щадящей диеты и режима питания, нормализация эмоционального фона, исключение перенапряжения.
Прогноз и профилактика
Течение ахалазии кардии медленно прогрессирующее. Несвоевременное лечение патологии чревато кровотечением, прободением стенки пищевода, развитием медиастинита, общим истощением. Ахалазия кардии повышает риск развития рака пищевода. После проведения пневмокардиодилатации не исключен рецидив через 6-12 месяцев. Наилучшие прогностические результаты связаны с отсутствием необратимых изменений моторики пищевода и ранним проведением оперативного лечения. Пациентам с ахалазией кардии показано диспансерное наблюдение врача-гастроэнтеролога с выполнением необходимых диагностических процедур.