Артериальная нормотензия что это
Когда ниже некуда. Разбираемся с причинами гипотонии
Что это такое, чем она вызывается, как распознается и лечится? Об этом мы говорим с нашим постоянным консультантом, врачом-терапевтом, кардиологом «Клиника Эксперт Воронеж» Калининой Ангелиной Анатольевной.
— Ангелина Анатольевна, что такое гипотония? Это диагноз или синдром?
Что значит «пониженное давление»? Это состояние, при котором цифры артериального давления ниже ожидаемых для человека в данной ситуации. Причем что интересно: даже если давление понизилось на 20-30 мм.рт.ст. и при этом осталось в границах нормы, но человек при этом стал хуже себя чувствовать, то это состояние тоже может расцениваться как гипотония.
Патологическая гипотония. Сюда относят эссенциальную (или первичную) гипотензию (гипотоническая болезнь), симптоматическую (или вторичную) гипотонию, а также идиопатическую ортостатическую гипотонию.
артериальное давление ниже 100/60 мм рт. ст. у мужчин и 95/60 мм рт. ст. у женщин
Наиболее распространена из патологических эссенциальная гипотензия. Она выражается устойчивым снижением артериального давления с характерными проявлениями.
— Низкое давление это какое? При каких цифрах можно сказать, что давление – ниже нормы?
— Высокое давление грозит инфарктом или инсультом. А чем опасно низкое давление?
Существует мнение, что при чрезмерном снижении артериального давления также имеется риск развития сердечно-сосудистых осложнений, хотя исследования с нужным уровнем доказательности не проводились.
С возрастом гипотония может пройти, сменившись на артериальную гипертензию
В большинстве случаев прогноз благоприятный. Если жалоб, связанных с пониженным давлением, нет, и человек к нему адаптирован, то гипотоническая болезнь большого вреда организму не наносит.
Опасение вызывает прогрессирование заболевания, повторные эпизоды обмороков (и связанные с ними возможные падения), наличие иных сопутствующих патологий (ишемической болезни сердца, сахарного диабета и др.), а также пожилой возраст больного (риск падений, ухудшения кровоснабжения головного мозга).
— При каких цифрах артериального давления необходимо срочно вызывать врача? Где предел самой низкой нормы?
Здесь все индивидуально. Т.е. давление, низкое для одного, может быть нормальным для другого (особенно если речь идет о гипотонической болезни). Поэтому озвучить предел самой низкой нормы довольно трудно.
Однако, если у больного имеются симптомы, свидетельствующие о развитии угрожающего состояния (боли в области сердца или в грудной клетке, одышка, аритмичный пульс, рвота, судороги, нарушение сознания), это является поводом для вызова скорой помощи с возможной госпитализацией.
— Что испытывает человек при пониженном давлении? Какими симптомами проявляет себя гипотония?
Может сообщаться о метеозависимости и т.д.
Симптомы гипотонии чаще встречаются у молодых женщин худощавого телосложения. Нередко у них отмечается тревожность, пониженный «фон» настроения.
При сборе анамнеза может выявляться наследственная отягощенность, т.е. имевшиеся или имеющиеся случаи пониженного давления в семье.
— Что приводит к развитию гипотонии? По каким причинам развивается это состояние?
Механизмы развития эссенциальной гипотензии до конца не изучены. Имеются предположения, что в основе ее лежит нарушение так называемой нейро-гуморальной регуляции кровообращения. Нередко прослеживается наследственная отягощенность, обычно по женской линии.
Причин вторичной гипотензии довольно много. Она может встречаться при:
— болезнях сердечно-сосудистой системы (нарушениях сердечного ритма; пролапсе митрального клапана; перикардите; пороках сердца; сердечной недостаточности; ишемической болезни сердца);
— инфекциях и интоксикациях;
— шоке различной природы;
— неврологических патологиях (черепно-мозговой травме и ее последствиях; новообразованиях головного мозга; сирингомиелии и т.д.);
— продолжительном постельном режиме;
— Гипотония может перейти в гипертонию? При каких условиях это может произойти?
Да. С возрастом гипотония может пройти, сменившись на артериальную гипертензию. Обычно давление повышается не слишком сильно, однако, тем не менее, плохо переносится. Причем возможно даже такое, когда цифры давления еще укладываются в норму (например верхнее 130-135 мм.рт.ст) и даже формально не могут формулироваться как гипертоническая болезнь.
Однако у «прошлого» гипотоника они уже могут вызывать проявления классической артериальной гипертензии: чувство «пульсации» в голове, головокружение, покраснение лица, тошнота, учащенное сердцебиение. И это состояние может требовать соответствующего лечения (разумеется, с очень тщательным индивидуальным подбором препаратов и дозировок).
— Какую диагностику необходимо пройти гипотонику для того, чтобы выявить причину низкого давления?
При диагностике артериальной гипотонии выполняется общий анализ крови, мочи, исследуются некоторые биохимические показатели (в том числе, глюкоза), электролиты крови, кортизол, гормоны щитовидной железы, проводятся УЗИ сердца и щитовидной железы, ЭКГ, суточное мониторирование артериального давления.
— Известно, что врачи рекомендуют вести гипертоникам дневник. Необходимо ли вести такой же дневник гипотоникам?
Да, это целесообразно.
— Гипотонию лечат медикаментозно?
Да, такое лечение существует, однако препаратов не так много. Некоторые из них хорошо показали себя при ортостатической гипотензии, эссенциальной гипотензии с «ровным», монотонным течением.
На практике их используют сравнительно редко и очень аккуратно.
— Какие народные методы могут помочь гипотонику поднять давление? Помогают ли при гипотонии кофе, женьшень или элеутерококк?
Есть ряд исследований, показывающих умеренное положительное действие на гипотоников чая, кофе, а также лекарственных средств, содержащих кофеин.
Больше наших статей в официальной группе компании ВКонтакте
— Ангелина Анатольевна, каких правил и рекомендаций необходимо придерживаться гипотонику для того, чтобы улучшить качество своей жизни и не чувствовать себя разбитым и усталым?
Нужно достаточно отдыхать, спать, соблюдать режим труда.
Диета (или, скорее, принципы питания) при гипотонии заключается в частом питании небольшими порциями, ограничении приема горячей пищи и напитков; пищи, богатой легкоусвояемыми углеводами. Можно увеличить потребление соли и жидкости (до 2–2,5 л жидкости, 8-10 г соли в сутки).
Людям с гипотонией нужно исключить алкогольные напитки. Внимательно контролировать прием любых препаратов, обязательно предупреждать доктора о склонности к пониженному давлению.
Непременно искать и лечить патологии, при которых гипотензия вторична, т.е. является одним из проявлений основного заболевания.
Имеется особая гимнастика, направленная на тренировку сосудистого тонуса. Ее принцип заключается в том, что человека, находящегося в горизонтальном положении, переводят на короткое время в вертикальное. Давление в это время понижается. Такие циклы повторяются, и сосуды постепенно «привыкают» удерживать давление на должном уровне, что особенно важно при склонности к обморокам. Заниматься такой гимнастикой следует только под контролем квалифицированного специалиста.
Также вам может быть интересно:
Калинина Ангелина Анатольевна
В 2007 году окончила Воронежскую государственную медицинскую академию им. Бурденко.
С 2015 года занимает должность врача-терапевта в «Клиника Эксперт Воронеж». Ведет прием по адресу: ул. Пушкинская, д. 11.
О сердце
Слово «гипертензия» в буквальном смысле переводится с латинского как «сверхнапряжение». Какие стадии и степени есть у гипертензии и сколько факторов риска влияет на ее развитие — подробно в нашей статье.
Классификации гипертензии и разница между ними
Врачи различают три степени и три стадии заболевания. Эти понятия часто путают, однако между ними есть существенная разница.
Степени артериальной гипертензии
Это классификация по уровням артериального давления (АД): верхнего (систолического) и нижнего (диастолического).
Расширенная классификация уровней артериального давления (в соответствии с Национальными клиническими рекомендациями по лечению гипертонии). Считать кровяное давление «чисто техническим показателем» ошибочно: чем выше его постоянный уровень, тем серьезнее ситуация
Стадии артериальной гипертензии
Здесь деление на категории идет уже по серьезности изменений в организме: насколько выражены эти изменения и как сильно страдают органы-мишени — кровеносные сосуды, сердце и почки. Их поражение — отдельный критерий для оценки риска.
Термин «гипертоническая болезнь» предложен Г.Ф.Лангом в 1948 г. и соответствует термину «эссенциальная гипертензия» (гипертония), который используется в зарубежных странах.
На любой из стадий заболевания давление также может соответствовать любой степени — от первой до третьей. Это очень индивидуально, поэтому, помимо показателей на тонометре, следует ориентироваться на данные обследования. Конкретные показатели всегда принимаются во внимание при назначении терапии, рекомендациях и прогнозах.
Артериальная гипертензия Ⅰ стадии
При регулярном посещении врача и соблюдении правил жизни гипертоника не требует серьезного медицинского вмешательства, если нет ухудшения здоровья.
Прогноз зависит от уровня АД и количества факторов риска: курение, ожирение, уровень холестерина и т.д.
Артериальная гипертензия Ⅱ стадии
Если вовремя не скорректировать процесс лекарственными препаратами, болезнь может прогрессировать и перейти в третью стадию. Избежать этого можно лишь одним способом: контролировать состояние своей сердечно-сосудистой системы и регулярно проходить обследование.
Артериальная гипертензия Ⅲ стадии
В этом состоянии требуются препараты не только для снижения давления, но и для лечения сопутствующих заболеваний. Рекомендация актуальна и для первых двух стадий гипертонической болезни, если у пациента диагностирован диабет, болезни почек или другие патологии.
Артериальная гипертензия — 4 группы риска
Чтобы уберечь сердце и сосуды от поражения и не пропустить состояние, когда будет уже поздно, нужно знать, от каких факторов зависит течение болезни.
4 группы факторов риска:
Между факторами риска и классификацией по тяжести заболевания есть прямая связь. Наглядно она показана в Национальных Клинических Рекомендациях Минздрава РФ «Артериальная гипертония у взрослых».
Для определения своей группы риска нужно знать уровень АД и стадию заболевания.
Группы высокого и очень высокого риска
Эти состояния считаются самыми серьезными и требуют особого внимания.
При сочетании более трех факторов риска и артериальной гипертензии 2 степени пациент попадает в группу высокого риска. Также к ней относятся все, у кого существенно выражен хотя бы один показатель из следующих:
повышение уровня общего холестерина от 8 ммоль/л (310 мг/дл),
гипертония третьей степени (систолическое артериальное давление выше или равно 180 мм рт. ст., диастолическое — выше 110 мм рт.ст.),
хроническая болезнь почек третьей стадии,
гипертрофия левого желудочка,
сахарный диабет без поражения органов-мишеней.
К группе очень высокого риска относят пациентов с любым из следующих факторов:
Атеросклеротические заболевания сердца и сосудов, подтвержденные клинически или в ходе визуализирующих исследований (АССЗ). Это может быть стабильная стенокардия, коронарная реваскуляризация (аортокоронарное шунтирование и другие процедуры реваскуляризации артерий), инсульт и транзиторные ишемические атаки, ранее перенесенный острый коронарный синдром (инфаркт или нестабильная стенокардия), а также заболевание периферических артерий. Обязательно учитываются результаты визуализирующих исследований, значимые для прогноза клинических событий: значительный объем бляшек на коронарных ангиограммах или сканах компьютерной томографии (многососудистое поражение коронарных артерий со стенозом двух основных эпикардиальных артерий более чем на 50 %) или по результатам УЗИ сонных артерий.
Сахарный диабет с поражением органов-мишеней, или наличием как минимум трех значимых факторов риска из указанных в следующей части статьи, сюда же приравнивается сахарный диабет первого типа ранней манифестации и длительного течения (более 20 лет).
Тяжелая хроническая болезнь почек (рСКФ
Похожие статьи
Гипертоническая болезнь 3-й степени
Артериальная гипертония 3 степени характеризуется повышением показателей систолического давления до 180 мм р. ст. и диастолического – выше 110 мм рт. ст. При этом артериальное давление превышает допустимые нормы постоянно и без медикаментозного лечения не возвращается к нормальным показателям. Причины гипертонической болезни 3 стадии разнообразны: злоупотребление вредными привычками, ожирение, малоподвижный образ жизни, эндокринные расстройства, наследственная предрасположенность.
Болезнь сопровождается ярко выраженной симптоматикой, которая должна стать поводом немедленно посетить врача-кардиолога. Лечение патологии комплексное, проводится под строгим контролем специалиста. Отсутствие терапии приводит серьезным осложнениям, поражающим сердце, почки, головной мозг, зрительную систему.
Степени гипертонии и их характеристика
Артериальная гипертензия – тяжелая патология, сопровождающаяся повышением артериального давления и прогрессированием сопутствующих осложнений. Если болезнь запущена до 3 стадии, полностью вылечить ее невозможно, потому что организм больного уже привык к стабильно повышенному АД. Все его системы перестроились на патологический лад, регулируя процессы сужения и расширения сосудов не так, как нужно.
В зависимости от характера течения и степени поражения организма, различают 3 стадии гипертонии:
Возможности медцентров
Риски 1-4 при ГБ крайнего этапа
В зависимости от вероятности развития осложнений, угрожающих здоровью и жизни больного, в кардиологической практике различают 4 фактора риска, у каждого из которых свои особенности и характер течения.
Риск 1 (низкий)
Развивается крайне редко при артериальной гипертензии 3 стадии. Зачастую диагностируется у пациентов, которые только встретились с патологией. Своевременное лечение и коррекция образа жизни помогают контролировать состояние и предупредить более серьезные осложнения. При гипертонической болезни, протекающей на последней стадии, такое состояние в принципе невозможно, потому что болезнь все время дает о себе знать и протекает почти всегда непредсказуемо.
Риск 2 (средний)
Средний риск тоже нехарактерен для гипертонической болезни, протекающей на 3 стадии. В этом случае опасность развития осложнений со стороны сердечнососудистой системы, а также поражение органов-мишеней не превышает 10 – 12%. Средний риск чаще встречается при антериальной гипертензии 1 – 2 стадии при условии наличия нескольких факторов, под влиянием которых исход болезни может ухудшиться.
Риск 3 (высокий)
Высокий риск течения гипертонической болезни говорит о том, что опасность развития сердечнососудистых осложнений и поражения органов-мишеней существенно возрастает. Процент вероятности летального исхода в этом случае составляет 15 – 25%.
Риск 4 (крайне высокий)
Риск 4 при гипертоническом заболевании 3 стадии – это наиболее вероятная картина течения патологии на данном этапе прогрессирования. Вероятность тяжелых осложнений и летального исхода находится в пределах 30 – 50% и выше. Комплексная медикаментозная терапия и регулярный контроль АД помогут снизить показатель до 25 – 30%, однако гарантировать стопроцентную выживаемость врачи не смогут.
При крайне высоких рисках развиваются тяжелые осложнения, сопровождающиеся поражением органов-мишеней. Смена схемы терапии проводится регулярно, в среднем 2 – 4 раза в год. На период лечения пациенту показана госпитализация. В условиях стационара врач сможет наблюдать за динамикой лечения и при необходимости вносить коррективы.
В клиниках «Президент-Мед» вы можете
Причины
Причины гипертонической болезни разнообразны. В зависимости от этиологии различают первичную и вторичную формы гипертензии, природа которых существенно отличается.
Первичная форма
Диагностируется у 50 – 60% пациентов, страдающих этим видом заболевания. Болезнь развивается на фоне поражение сердечной мышцы и сосудов. Другие внутренние органы в развитии патологии не участвуют.
Первичная гипертензия зачастую является осложнением таких ранее перенесенных заболеваний:
Вторичная артериальная гипертензия
Вторичная артериальная гипертензия развивается на фоне других заболеваний и поражений внутренних органов. Распространенные причины ее возникновения:
Характерные симптомы
Симптомы развиваются изолировано только в случае первичного происхождения патологии. Если же гипертоническая болезнь является осложнением других заболеваний, симптоматика развивается неспецифическая.
Общие симптомы артериальной гипертензии 3 ступени:
При хроническом течении гипертонической болезни симптоматика смазывается. Боль в голове почти исчезает и дает о себе знать лишь периодически. Другие подозрительные симптомы могут полностью отсутствовать.
Диагностика
Гипертония 3 степени симптомы и лечение, необходимо вовремя диагностировать и как можно скорее приступать к терапии. Чтобы установить точный диагноз, врач дает направление на комплексное диагностическое обследование, включающее такие процедуры:
Методы лечения
Для стабилизации артериального давления назначаются такие группы препаратов:
В запущенных случаях проводится хирургическое вмешательство. Показания к операции при гипертонической болезни 3 степени:
Стоимость лечения гипертонии 3 степени
Стоимость лечения гипертонической болезни третьей степени для каждого пациента рассчитывается индивидуально, с учетом таких факторов, как:
Тактика выбора лекарственного препарата у больных артериальной гипертонией и ишемической болезнью сердца
Опубликовано в журнале:
Справочник поликлинического врача, № 6, 2010
А.Г.Евдокимова, В.В.Евдокимов, А.В.Сметанин
Кафедра терапии №1 ФПДО Московского государственного медико-стоматологического университета
Артериальная гипертония (АГ) – многофакторное заболевание, характеризующееся стойким хроническим повышением артериального давления (АД) выше 140/90 мм рт. ст. По официальным данным, в России зарегистрировано более 7 млн больных АГ, а общее число больных с повышенным АД среди лиц старше 18 лет составляет более 40 млн человек.
Практикующему врачу известно, что у пациентов, длительно страдающих АГ, значительно чаще, чем у лиц с нормальными значениями АД, развиваются инфаркт миокарда (ИМ), мозговой инсульт (МИ), хроническая почечная недостаточность. В последнее десятилетие в структуре смертности от сердечно-сосудистых заболеваний ишемическая болезнь сердца (ИБС) и МИ явились причинами смерти у 55 и 24% мужчин и у 41 и 36% женщин соответственно. Поэтому для снижения АД у больных с АГ важную роль играет коррекция всех модифицируемых факторов риска: курения, дислипопротеидемии, абдоминального ожирения, нарушения углеводного обмена. Особое значение имеет достижение целевых уровней АД. В соответствии с рекомендациями ВНОК (2008 г.), основанных на Европейских рекомендациях по контролю АГ, целевым для всех больных является АД менее 140/9 0мм рт. ст., а для пациентов, имеющих ассоциированные клинические состояния (цереброваскулярные заболевания, ИБС, заболевания почек, периферических артерий, сахарный диабет) АД должно быть ниже 130/80 мм рт. ст.
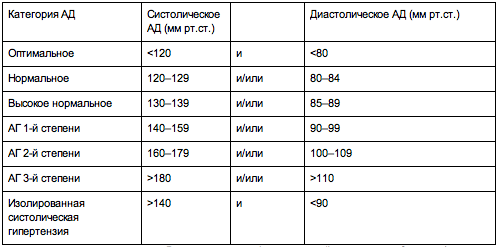
Врачу общей практики необходимо уметь правильно измерять АД. Диагноз АГ устанавливается, если АД выше 140/90 мм рт. ст. регистрируется при двух повторных визитах к врачу после первого обследования (табл. 1).
Таблица 1. Классификация уровней АД, мм рт. ст
| Категория АД | Систолическое АД | Диастолическое АД |
| Оптимальное | ≤120 | ≤80 |
| Нормальное | 120-129 | 80-84 |
| Высокое нормальное | 130-139 | 85-89 |
| АГ 1-й степени | 140-159 | 90–99 |
| АГ 2-й степени | 160-179 | 100-109 |
| АГ 3-й степени | ≥180 | ≥110 |
| Изолированная систолическая АГ (ИСАГ) | ≥140 | ≤90 |
Надо помнить, что показатели АД могут быть занижены или завышены. Занижение АД может наблюдаться при слишком быстром выпускании воздуха из манжеты, особенно при наличии брадикардии, нарушениях ритма сердца и атриовентрикулярной блокады II-III степени, а также при недостаточном наполнении манжеты воздухом, что не обеспечивает полного пережатия артерии.
Завышение показателей АД отмечается при слишком быстром наполнении манжеты воздухом, что вызывает болевой рефлекс, при отсутствии периода адаптации больного к условиям осмотра (эффект «белого халата» и др.).
Для контроля и выявления особенностей течения АГ наиболее информативным методом исследования является суточное мониторирование АД, нормативы которого представлены в табл. 2.
Таблица 2. Нормативы средних величин АД (по данным СМАД)
| Время измерения АД | Средние значения АД, мм рт. ст. | ||
| нормотензия | пограничные значения | АГ | |
| День | ≤135/85 | 135/85-139/89 | ≥140/90 |
| Ночь | ≤120/70 | 120/70-124/75 | ≥125/75 |
| Сутки | ≤130/80 | 130/80-134/84 | ≥135/85 |
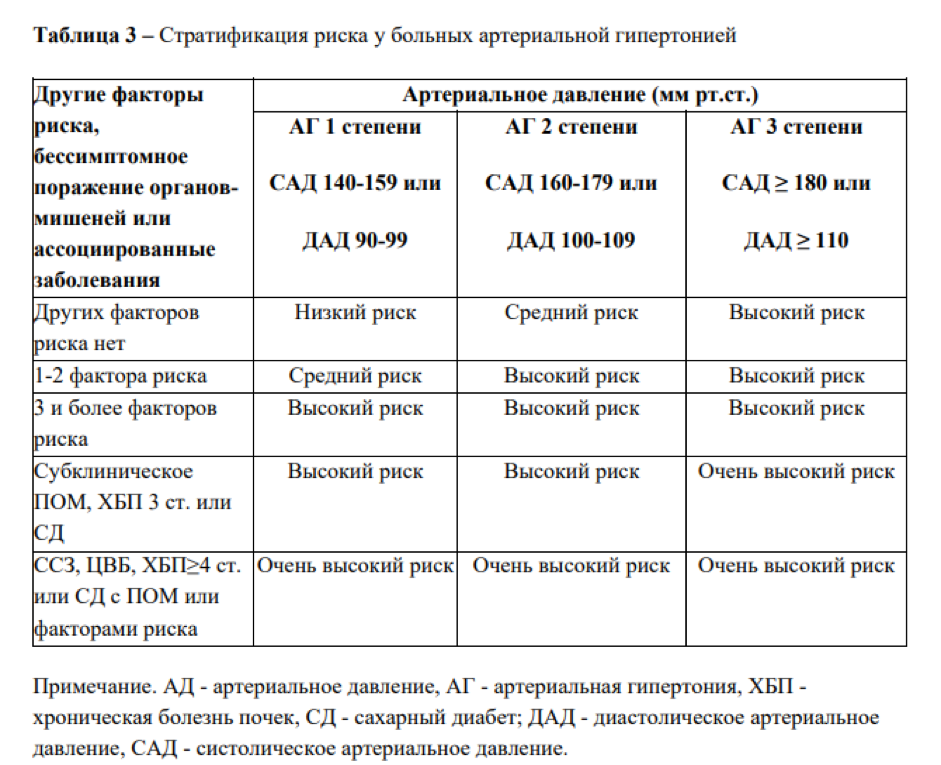
Прогноз больных АГ зависит не только от уровня АД, но и от наличия структурных изменений со стороны органов-мишеней, других факторов риска и сопутствующих ассоциированных клинических заболеваний и состояний.
В зависимости от уровня АД и установленных факторов выделено четыре степени риска развития сердечно-сосудистых осложнений, в первую очередь ИМ и МИ (табл. 3).
Таблица 3. Стратификация риска для количественной оценки прогноза
| Факторы, влияющие на прогноз | Степень АГ | ||
| 1-я | 2-я | 3-я | |
| Без других факторов риска | Низкий | Средний | Высокий |
| 1-2 фактора | Средний | Средний | Очень высокий |
| 3 фактора и более или поражение органов-мишеней | Высокий | Высокий | Очень высокий |
| Ассоциированные клинические состояния или сахарный диабет | Очень высокий | Очень высокий | Очень высокий |
У лиц с низким риском (риск 1) вероятность МИ или ИМ составляет менее 15%, у пациентов со средним риском (риск 2) – 15–20%, с высоким риском (риск 3) – 20–30%, с очень высоким (риск 4) – 30% и более.
Таким образом, АГ является главным фактором риска развития ИБС, поэтому около 80% больных ИБС имеют в качестве сопутствующего заболевания гипертоническую болезнь (исследование АТРIII)
Особенности лечения больных с АГ и ИБС: тактика действий врача поликлиники
Примечание: если нет контроля приступа стенокардии, то рекомендуется добавить изосорбид 5 мононитрат (20-40 мг при 2-3 функциональном классе стенокардии), а базисная терапия должна включать антиагреганты и гиполипидемические средства по показаниям.
Формулировка диагноза у больных АГ и ИБС
Диагноз «гипертоническая болезнь» устанавливается при исключении вторичного характера АГ. При наличии ИБС, сопровождающейся высокой степенью нарушения функции или протекающей в острой форме, «гипертоническая болезнь» в структуре диагноза сердечно-сосудистой патологии может занимать не первую позицию, например при развитии острого ИМ или острого коронарного синдрома, тяжелой стенокардии.
Примеры формулировки диагноза:
– Гипертоническая болезнь III стадии, АГ 1-й степени (достигнутая), риск 4 (очень высокий). ИБС: стенокардия напряжения I функционального класса (ФК). недостаточность кровообращения I ФК (по NYHA).
– ИБС: стенокардия напряжения III ФК. Постинфарктный кардиосклероз с рубцовыми полями в передней стенке левого желудочка. Мерцательная аритмия, постоянная форма. НК IIa, ФК II (по NYHA). Гипертоническая болезнь III стадии, АГ 1-й степени (достигнутая), риск 4 (очень высокий).
Применение ингибитора ангиотензинпревращающего фермента и бета-блокатора при сочетании АГ и ИБС
Наличие двух взаимоотягощающих заболеваний диктует необходимость особых подходов к выбору адекватной терапии.
Активация ренин-ангиотензин-альдостероновой системы (РААС) играет важную роль в возникновении и прогрессировании АГ, формировании атерогенеза, развитии гипертрофии левого желудочка, ИБС, ремоделировании сердца и сосудов, нарушении ритма, вплоть до развития терминальной хронической сердечной недостаточности и МИ.
Именно поэтому у больных с высоким и очень высоким риском следует считать препаратами выбора ингибиторы ангиотензинпревращающего фермента (ИАПФ) или блокаторы рецепторов к ангиотензину II (БРА), которые являются блокаторами РААС.
Следует отметить, что по числу назначений антигипертензивных препаратов на первом месте находятся ИАПФ, которые обладают свойствами, необходимыми при лечении АГ на современном уровне: эффективно снижают АД, уменьшают поражение органов-мишеней, улучшают качество жизни, хорошо переносятся и не вызывают серьезных побочных реакций.
Все ИАПФ делятся на три группы в зависимости от наличия в их молекуле окончания для присоединения к цинкосодержащему рецептору мембран клетки:
Активными лекарственными препаратами являются каптоприл и лизиноприл, остальные – пролекарства, которые в печени превращаются в активные метаболиты и оказывают терапевтический эффект.
Механизм действия ИАПФ заключается в связывании ионов цинка в активном центре АПФ РААС и блокировании превращения ангиотензина I в ангиотензин II, что приводит к снижению активности РААС как в системном кровотоке, так и на тканевом уровне (сердце, почки, головной мозг). Благодаря ингибированию АПФ тормозится деградация брадикинина, что также способствует вазодилатациии.
К кардиальным поражениям при АГ относят гипертрофию левого желудочка и диастолическую дисфункцию. Наличие гипертрофии миокарда левого желудочка в несколько раз повышает риск развития всех осложнений АГ, особенно хронической сердечной недостаточности, по данным Фрамингемского исследования, риск развития которой увеличивается в 4-10 раз. Критерии гипертрофии левого желудочка: на электрокардиограмме – признак Соколова-Лайона (Sv1+Rv5) более 38 мм, Корнельское произведение (Sv3+RavL)xQRS – более 2440 мм/мс; на эхокардиографии – индекс массы миокарда левого желудочка у мужчин – более 125 г/м², у женщин – более 110 г/м². ИАПФ являются лидерами среди антигипертензивных препаратов в плане регресса гипертрофии миокарда левого желудочка.
Механизмы положительного влияния ИАПФ на кровоснабжение миокарда являются весьма сложными и до конца не изучены. В патогенезе коронарной болезни сердца играет важную роль миогенная компрессия субэндокардиальных сосудистых структур. Установлено, что повышение конечно-диастолического давления в левом желудочке приводит к сдавливанию сосудов в субэндокардиальных слоях сердечной стенки, что ухудшает кровообращение. ИАПФ, обладая артериовенозной периферической вазодилатацией, способствуют устранению гемодинамической перегрузки сердца и снижению давления в желудочках, оказывают непосредственную вазодилатацию коронарных сосудов и приводят к снижению чувствительности коронарных артерий к симпатоадреналовым стимулам, реализуя этот эффект через блокаду РААС.
По мнению В.И.Маколкина (2009 г.), существуют следующие антиишемические эффекты ИАПФ:
Указанные антиишемические эффекты ИАПФ позволили рекомендовать их больным ИБС.
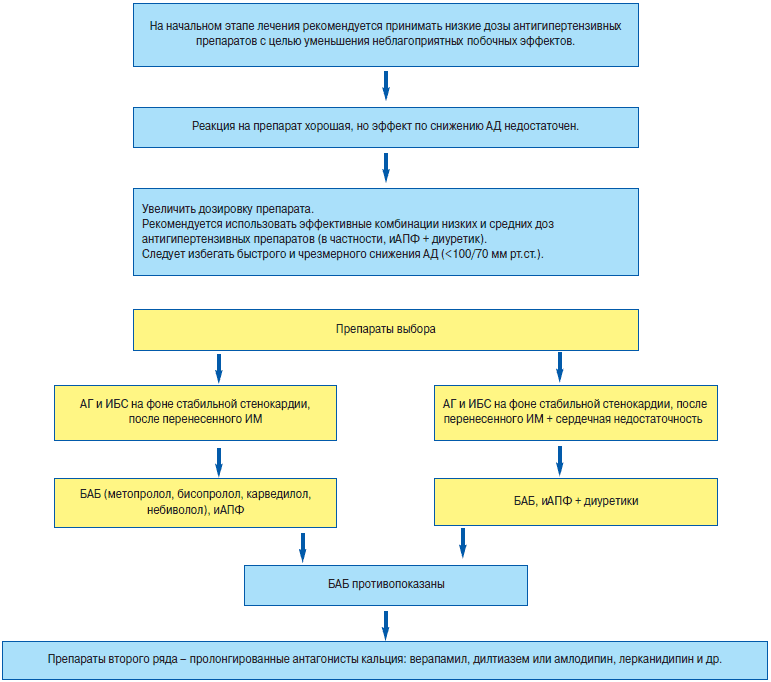
Следует избегать быстрого и чрезмерного снижения АД (менее 100/70 мм рт. ст.), так как это может вызвать тахикардию, усугубляя ишемию миокарда и вызывая приступ стенокардии. Контроль АД у больных ИБС имеет важное значение, поскольку риск развития повторных коронарных событий в значительной мере зависит от величины АД. На начальном этапе лечения рекомендуется принимать низкие дозы антигипертензивных препаратов для уменьшения неблагоприятных побочных эффектов. Если реакция на препарат хорошая, а эффект по снижению АД недостаточен, то можно увеличить дозировку препарата. Рекомендуется использовать эффективные комбинации низких и средних доз антигипертензивных препаратов с целью максимального снижения АД.
Препаратами выбора при АГ и ИБС на фоне стабильной стенокардии, после перенесенного ИМ, являются бета-адреноблокаторы (БАБ), ИАПФ, а при сердечной недостаточности – и диуретики. В тех случаях, когда БАБ противопоказаны, назначают препараты второго ряда – пролонгированные антагонисты кальция (верапамил, дилтиазем), которые снижают частоту острого коронарного синдрома и смертности у больных после мелкоочагового ИМ с сохраненной функцией левого желудочка. Можно назначать пролонгированные дигидропиридины (амлодипин, лерканидипин и др.).
Кардиопротективные эффекты наиболее выражены у БАБ, обладающих липофильностью, пролонгированным действием и отсутствием внутренней симпатомиметической активности. Таким БАБ являются метопролол, бисопролол, карведилол, небиволол (препарат Бинелол «Белупо», Хорватия). Применение указанных БАБ позволяет избежать большинство побочных эффектов, свойственных препаратам этого класса. Их можно применять совместно с ИАПФ при АГ и ИБС в сочетании с сахарным диабетом, нарушением липидного обмена, атеросклеротическим поражением периферических артерий.
Для практикующих врачей современные БАБ имеют крайне важное значение, поскольку АГ и ИБС чаще встречаются у лиц пожилого возраста, имеющих коморбидные заболевания. Липофильные БАБ способны, как и ИАПФ, вызывать регресс гипертрофии миокарда левого желудочка, следовательно, обладают кардиопротективным эффектом.
Антиишемический эффект БАБ доказан и не вызывает сомнений. Уменьшение потребности миокарда в кислороде обусловлено влиянием БАБ на B1-адреноблокаторы, что способствует уменьшению частоты, силы сердечных сокращений, снижению систолического АД и уменьшению конечно-диастолического давления в левом желудочке, что способствует увеличению градиента давления и улучшению коронарной перфузии во время удлиненной диастолы. Если развивается острая ишемия миокарда, то особое значение приобретают их антигипертензивные свойства.
Комбинированная антигипертензивная терапия у пациентов с АГ и ИБС
Для достижения целевого уровня АД у больных ИБС часто приходится прибегать к использованию комбинированных антигипертензивных средств. При этом в эффективных комбинациях сочетаются препараты разных классов для получения аддитивного эффекта с одновременной минимизацией побочных реакций.
Комбинированная терапия ИАПФ и диуретиков относится к числу эффективных комбинаций препаратов для лечения больных АГ. Диуретики, обладая мочегонным и вазодилатирующим эффектами, способствуют активации РААС, что усиливает эффект ИАПФ. Таким образом, преимуществом указанной комбинации препаратов является потенцирование гипотензивного действия, что позволяет избежать развития гипокалиемии, которое может наблюдаться на фоне приема диуретиков. Кроме того, диуретики могут ухудшать показатели липидного, углеводного, пуринового обмена. Применение ИАПФ предотвращает неблагоприятные метаболические изменения.
Назначение комбинированной терапии ИАПФ и диуретика показано в первую очередь больным АГ и ИБС, имеющим сердечную недостаточность, гипертрофию левого желудочка, диабетическую нефропатию, при тяжелом течении АГ, пациентам пожилого возраста, а также при эндотелиальной дисфункции. Одна из перспективных комбинаций – препарат Ирузид («Белупо», Хорватия), компонентом которой являются 20 мг лизиноприла и 12,5 мг гидрохлоротиазида.
Заключение
Эффективность снижения АД у больных ИБС в амбулаторной практике пока недостаточна, несмотря на большой выбор антигипертензивных лекарственных средств. Одним из путей повышения качества лечения АГ и ИБС является включение в комплексную терапию Ирузида и Бинелола в сочетании с пропагандой здорового образа жизни, включающего отказ от курения, злоупотребления алкоголем и солью, а также постоянную физическую активность и употребление достаточного количества овощей и фруктов.
Преимущества назначения небиволола и лизиноприла
Фармакологические эффекты лизиноприла
Лизиноприл не является пролекарством в отличие от многих представителей этой группы, не метаболизируется в печени. Он водорастворимым, поэтому его эффект не зависит от степени нарушения функции печени. Его антигипертензивный эффект лизиноприла начинается приблизительно через 1 ч, 6-7 ч. Максимальный эффект достигается и сохраняется более 24 ч (по некоторым данным, в течение 28-36 ч). Продолжительность эффекта зависит также от величины дозы. Это связано с тем, что фракция, связанная с АПФ, выводится медленно, а период полувыведения составляет 12,6 ч. При АГ эффект отмечается в первые дни после начала применения, а стабильное действие развивается через 1-2 мес. Прием пищи не влияет на всасывание лизиноприла. Абсорбция – 30%, биодоступность – 29%. Лизиноприл практически не связывается с белками плазмы крови, а связывается исключительно с АПФ. В неизмененном виде препарат попадает в системное кровообращение. Метаболизму почти не подвергается, выводится почками в неизмененном виде. Проницаемость через гематоэнцефалический и плацентарный барьер низкая.
Антигипертензивная эффективность лизиноприла изучена и подтверждена более чем в 50 клинических многоцентровых сравнительных исследованиях, в которых приняли участие более 30 тыс. больных АГ. Кроме того, лизиноприл не только снижает АД, но и обладает органопротективными эффектами:
При назначении тучным пациентам с АГ (исследование TROPHY) выявлены преимущества лизиноприла как единственного гидрофильного ИАПФ, не распределяющегося в жировой ткани и имеющего продолжительность действия 24-30 ч.
У больных АГ в сочетании с ИБС особое практическое значение имеет совместимость лизиноприла с антиагрегантом ацетилсалициловой кислотой. Согласно результатам исследованиям CISSI-3, ATLAS, применение лизиноприла у больных ИБС с хронической сердечной недостаточностью способствовало уменьшению смертности, снижению количества госпитализаций и их продолжительности.
Фармакологические эффекты небиволола
Результаты многочисленных клинических исследований показали, что кардиопротективные эффекты БАБ зависят не только от наличия или отсутствия у них и1-селективности. Доказано, что из всех дополнительных свойств еще имеют значение липофильность, вазодилатирующий эффект, отсутствие внутренней симпатомиметической активности (ВСА). Примером такого БАБ является небиволол. Только небиволол обладает особыми свойствами, совокупности которых нет ни у одного другого БАБ.
Небиволол обладает вазодилатирующими свойствами за счет модуляции NO эндотелием как крупных, так и мелких (резистивных) артерий при участии кальцийзависимых механизмов. Его суперселективность в 3-20 раз превышает показатели других кардиоселективных БАБ. Активное вещество небиволола-рацемат – состоит из двух энантимеров: D-и L-небиволола. D-димер вызывает блокаду β 1-адренорецепторов, снижает артериальное давление (АД) и урежает частоту сердечных сокращений (ЧСС), а L-небиволол обеспечивает вазодилатирующее действие за счет модуляции синтеза NO сосудистым эндотелием. В связи с отсутствием влияния на β 2-адренорецепторы небиволол оказывает наименьшее влияние на бронхиальную проходимость, сосуды, печень, метаболизм глюкозы и липидов при длительном приеме. Установлено, что небиволол оказывает минимальное воздействие на β 3-адренорецепторы, локализованные в микрососудистом русле сердца, системных артериях, кавернозной части полового члена и опосредующие эндотелийзависимую вазодилатацию на катехоламины, не вызывая эректильной дисфункции у мужчин с АГ. Также β 3-адренорецепторы находятся в коричневой жировой ткани и влияют на липолиз и термогенез. Поэтому в связи с отсутствием влияния на β 2- и β 3-адренорецепторы небиволол является препаратом первого ряда у больных с АГ в сочетании с хронической обструктивной болезнью легких (ХОБЛ), СД типа 2, метаболическим синдромом (МС) и не вызывает эректильной дисфункции.
Антиишемический эффект небиволола доказан и не вызывает сомнений. Уменьшение потребности миокарда в кислороде обусловлено влиянием небиволола на β 1-адреноблокаторы, что способствует уменьшению частоты, силы сердечных сокращений, снижению систолического АД и уменьшению конечно-диастолического давления в левом желудочке, что способствует увеличению градиента давления и улучшению коронарной перфузии во время удлиненной диастолы. При развитии острой ишемии миокарда особое значение приобретают антигипертензивные свойства небиволола.
Благодаря оптимальному соотношению остаточного (конечного) эффекта к наибольшему (пиковому) эффекту, равному 90%, препарат обладает выраженным антигипертензивным эффектом при приеме 1 раз в сутки.
Небиволол соответствует всем требованиям идеального антигипертензивного средства: однократный прием позволяет снижать уровень АД в течение суток, сохраняя нормальный циркадный ритм колебания АД. Достаточно 5 мг небиволола, чтобы достигнуть стойкого гипотензивного эффекта без развития эпизодов гипотонии.
Режим дозирования
Ирузид
Препарат назначают внутрь по 1 таблетки (10 мг + 12,5 мг или 20 мг + 12,5 мг) 1 раз в сут. При необходимости дозу можно увеличить до 20 мг + 25 мг 1 раз в сут.
Пациентам с почечной недостаточностью при КК от 80 до 30 мл/мин ИрузидR можно применять только после титрования дозы отдельных компонентов препарата.
Рекомендованная начальная доза лизиноприла при неосложненной почечной недостаточности составляет 5–10 мгв сут.
После приема начальной дозы Ирузида может возникнуть симптоматическая гипотензия. Такие случаи чаще отмечаются у больных, у которых была потеря жидкости и электролитов вследствие предшествовавшего лечения диуретиками. Поэтому следует прекратить прием диуретиков за 2–3 дня до начала лечения Ирузидом.
Представлена краткая информация производителя по дозированию лекарственного средства. Перед назначением препарата внимательно читайте инструкцию.
Бинелол
Препарат следует принимать внутрь в одно и то же время суток независимо от приема пищи, не разжевывая и запивая достаточным количеством жидкости.
Средняя суточная доза для лечения артериальной гипертензии и ИБС составляет 2,5–5 мг 1 раз в сут. Возможно применение препарата в монотерапии или в составе комбинированной терапии.
У больных с почечной недостаточностью, а также у пациентов в возрасте старше 65 лет начальная доза составляет 2,5 мг в сут.
При необходимости суточную дозу можно увеличить до 10 мг.
Лечение хронической сердечной недостаточности должно начинаться с постепенного увеличения дозы до достижения индивидуальной оптимальной поддерживающей дозы.
Подбор дозы в начале лечения необходимо осуществлять по следующей схеме, выдерживая недельные интервалы и основываясь на переносимости этой дозы пациентом: доза 1,25 мг 1 раз в сут. может быть увеличена сначала до 2,5–5 мг, а затем – до 10 мг 1 раз в сут.
Представлена краткая информация производителя по дозированию лекарственного средства. Перед назначением препарата внимательно читайте инструкцию.