Артропатия плечевого сустава что это
Боли в плечевом суставе: причины, симптомы и диагностика
Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти в первую очередь?
Даже слабая боль в руке приносит дискомфорт и беспокойство. А если болит ведущая рука — неприятностей ещё больше. Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти и что проверять в первую очередь? Давайте обо всём по порядку.
Почему может болеть плечо?
Основные факторы, которые провоцируют дискомфорт в плече, это:
Из-за них неприятные ощущения могут появиться даже у здорового человека. Однако, боль могут вызвать не только механические повреждения, но и инфекции, воспаления и опухоли. Боль в плечевых суставах часто свидетельствует о следующих заболеваниях:
| Остеохондроз шейного отдела | Из-за патологически изменённого позвоночника пережимаются и нарушают свою работу нервы |
| Артрит | Воспаление само по себе приносит боль, а в случае сустава ещё и ограничивает подвижность |
| Артроз | Из-за разрушения хряща нарушается строение сустава, что приводит к воспалениям и боли при движении |
| Тендинит | Патологическое состояние, при котором воспаляются сухожилия и другие мягкотканные структуры, окружающие плечевой сустав |
| Капсулит | На воспалённый участок суставной капсулы идёт постоянное воздействие сухожилий и костей |
| Неврит плечевого нерва | Воспаление в нерве вызывает острую боль и нарушает чувствительность руки |
| Бурсит | Воспаления вокруг сустава вызывают неприятные ощущения при движении. Чаще всего поражается синовиальная сумка. Она выполняет важную функцию: защищает мышцы и суставной хрящ от повреждения при неправильной нагрузке или перегрузках. Длительное раздражение синовиальных сумок приводит к их воспалению |
| Опухоли | Новообразования ограничивают подвижность, воспаление распространяется на соседние участки и требуют ранней диагностики |
| Наследственные патологии | Множество врождённых заболеваний (например, аутоимунные процессы или гипермобильность суставов) приводят к разрушению хрящей, воспалению суставов и, как следствие, острой боли |
| Инфекционные заболевания | Опасные микроорганизмы через кровь попадают в сустав, где провоцируют воспаление и нагноение, особенно в случае травм |
Симптомы возможных заболеваний
Травмы — ушибы, переломы — определить проще всего. Кроме того, что им предшествует повреждение (например, падение), у них достаточно характерная боль: резкая, усиливающаяся при движении. В случае перелома рука вовсе теряет способность двигаться.
При остеохондрозе боль сначала ноющая и слабая, но при отсутствии лечения — усилится. Она может распространиться на всю руку, начнётся онемение и покалывание пальцев.
Артрит — это воспаление сустава. Часто он наблюдается на обоих плечах одновременно, но может развиться и с одной стороны. Больной участок отекает, становится малоподвижным. Боль резкая, почти нестерпимая.
Артроз обычно наблюдается у пожилых людей. Разрушается хрящ, что приводит к нарушению строения всего сустава, воспалению синовиальной жидкости и ослаблению связок. Боли в плечевом суставе усиливаются при поднятии тяжестей или активном движении. Также больной чувствует дискомфорт при давлении на ключицу или лопатку.
Тендинит — воспаление сухожилий — возникает при чрезмерной нагрузке на конечность. Например, при постоянных занятиях спортом. Боль может быть как ноющая, так и резкая. Главный признак — внезапность каждого приступа. Также снижается подвижность руки.
Воспаление капсулы сустава — капсулит — очень редкое заболевание. При нём сильная ноющая боль ощущается не только в плече, но и в шее и верхней части спины. Ощущения настолько острые, что руку невозможно поднять или завести назад.
При неврите плечевого нерва больной испытывает острую внезапную боль, которая проходит через всё плечо. Его можно спутать с артритом или тендинитом, однако сами суставы при этом полностью здоровы: проблема именно в воспалённом нерве.
Постоянная боль, которая не проходит в течение нескольких недель — признак бурсита. Это воспаление околосуставной сумки — опасный процесс, который без лечения может перейти в хроническую форму.
При инфекциях боли напоминают артрит: начинает воспаляться и разрушаться сустав. И не стоит забывать, что в плечо может отдавать боль от внутренних органов: при ишемической болезни сердца, панкреатите, воспалении лёгких.
Диагностика. Кто поможет избавить от боли в плечевом суставе?
Зависит это в первую очередь от причины болезни. Если вы ушибли или вывихнули плечо, обратитесь к травматологу. Неврит и остеохондроз диагностирует и лечит невролог. Проблемы с суставами и сухожилиями — артрит, тендинит, артроз — лечат хирург и ревматолог.
Ну а если вас беспокоит не только боль в плече, но и общее ухудшение состояния, посетите:
Скорее всего, придётся пройти нескольких врачей, чтобы точно установить диагноз. При этом, в зависимости от заболевания, вам могут назначить:
Если с суставом всё в порядке, а плечо болит из-за патологий, то вас, в зависимости от причины, направят на:
Почему с причиной боли стоит бороться?
Даже если вам кажется, что сейчас боль не сильна и не ухудшает самочувствия, помните, что отсутствие лечения всегда приводит к плохим последствиям. А так как в этом случае у боли может быть много различных причин, невозможно предсказать, что именно вас ждёт через несколько лет.
Например, ушиб пройдёт сам, без сторонней помощи. Но более тяжёлые повреждения нельзя вылечить без специалиста. Все патологические процессы суставов приведут к полной потере движения и могут со временем распространиться на весь организм. У болезней сердца и лёгких тяжёлые осложнения, которые сильно сокращают продолжительность жизни. А онкология пока успешно лечится и вовсе только на начальных стадиях. Помните, что вовремя посещённый врач может избавить вас от последствий.
И не стоит забывать о простой профилактике, про которую мы регулярно говорим: подвижный образ жизни, правильная осанка, отсутствие переохлаждения, комфортное спальное место. Эти простые правила избавят вас не только от болей в суставах, но и от множества других неприятных заболеваний.
Что такое артропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вишнева Е. М., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
Артропатия — это патология, которая объединяет все состояния с симптомами поражения суставов: болью, деформацией и/или нарушением движения в суставах.
В связи с этим выделяют внутрисуставные и внесуставные причины артропатий:
При описании артропатий часто пользуются терминами «артрит», «артроз», «ревматизм суставов». В быту пациенты используют образные описания: «суставы скрипят, хрустят, затекают». Часто страдает не один, а сразу несколько суставов или суставных групп.
Факторы риска развития артропатии:
В зависимости от характера нагрузки могут страдать разные группы суставов. Например, при некоторых спортивных нагрузках развиваются энтезопатии (поражения сухожилий) — «локоть теннисиста», «локоть игрока в гольф» и др. При занятиях лыжным спортом страдают опорные суставы — тазобедренные и коленные. При сидячей работе чаще поражаются мелкие суставы шейного отдела позвоночника.
Распространённость
Симптомы артропатии
Главным симптомом артропатии является боль в суставах — артралгия.
Механическая артралгия связана с нагрузкой: возникает во время нагрузки или сразу после неё и облегчается в покое. При повреждении сухожильно-связочного аппарата боль возникает при определённых движениях: при подъёме, повороте, сгибании или разгибании в суставе. Также могут беспокоить боли стартового характера: когда человек встаёт после длительного сидения, спускается или поднимается по лестнице.
Патогенез артропатии
Артропатия подразумевает поражение не только суставных поверхностей и хрящей. Часто при артропатиях страдают околосуставные ткани: связки, сухожилия, капсулы суставов. При системных заболеваниях поражаются ещё и внутренние органы, например почки, сердечно-сосудистая система и печень.
Патогенез артропатии зависит от её варианта и этиологии.
Артрит — это воспаление, которое затрагивает все среды сустава. Артрит может быть реактивным и аутоиммунным.
Реактивный артрит — это воспаление сустава, которое развивается одновременно с инфекцией или после неё. Если реактивный артрит вызван инфекцией в полости коленного сустава, он может привести к разрушению сустава.
При гемартрозе (кровоизлиянии в полость сустава) первоначальный острый артрит крупных суставов (коленных, голеностопных, локтевых, плечевых) сменяется вторичными деструктивными изменениями, ограничением подвижности сустава или полным его обездвиживанием.
Артропатия часто сопровождается ограничением движений. Причины могут быть разными:
Классификация и стадии развития артропатии
По характеру процесса:
По локализации:
По этиологии, т. е. причинам возникновения:
По количеству поражённых суставов:
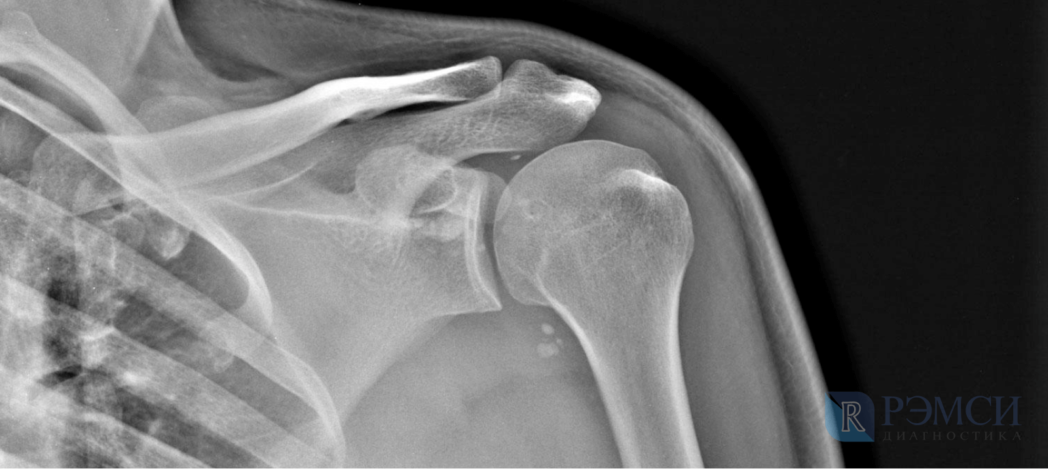
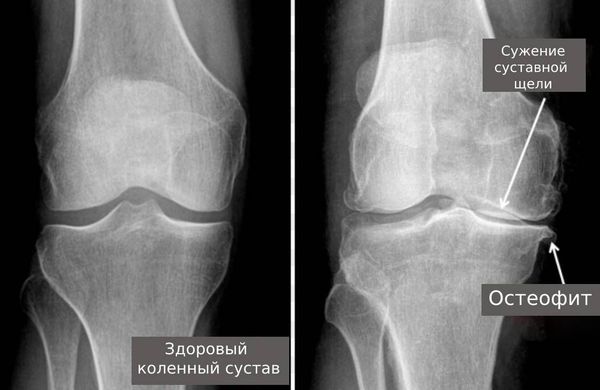
Стадии поражения суставов можно определить с помощью рентгенологического исследования:
Степень функциональной недостаточности суставов:
Стадии поражения связаны со степенями функциональной недостаточности суставов. Например, для первой стадии поражения сустава, как правило, характерна первая степень функциональной недостаточности.
Осложнения артропатии
Артропатии различаются по своему характеру, течению и прогнозу. Некоторые сопровождаются непродолжительными суставными болями, другие значительно затрудняют жизнь пациента.
Когда суставы сгибаются и разгибаются не полностью, нарушаются оси конечностей, вдоль которых распространяется основная механическая нагрузка на тело. Из-за систематического нарушения правильной оси конечности увеличивается нагрузка на другие суставы, что вызывает вторичные дегенеративные изменения. Особенно это имеет значение, когда речь идёт об опорных суставах: коленных, тазобедренных, голеностопных.
Несмотря на то, что в большинстве случаев болезни суставов не угрожают жизни, они снижают качество жизни пациента: человек не может заниматься спортом и выполнять бытовые повседневные дела. Иногда пациент вынужден менять работу.
Из-за невозможности жить полноценно могут развиваться депрессивные расстройства. Поэтому важно своевременно диагностировать болезнь и как можно раньше начать лечение, пока изменения в суставах не стали необратимыми.
Диагностика артропатии
Диагноз «артропатия» ставится, когда исключены все возможные заболевания сустава.
Анализ жалоб и сбор анамнеза
Диагностика артропатий начинается с анализа жалоб и сбора анамнеза. Задача врача на этом этапе:
1. Уточнить характер суставных болей:
Факторы риска дебюта:
Физикальное обследование
При объективном физикальном обследовании врач осматривает пациента в положениях стоя, сидя и лежа на кушетке. Изменение осанки, походки, формы и положения сустава иногда указывает на артропатию.
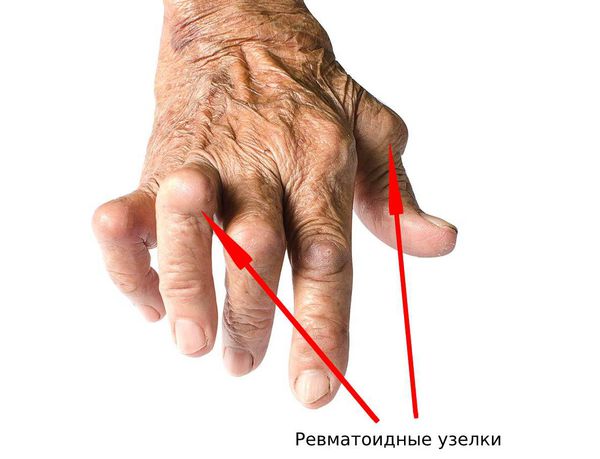
При осмотре кожи нужно обратить внимание на наличие высыпаний. Сыпь может быть признаком псориаза, который в 70 % случаев сопровождается псориатическим артритом. При ревматоидном артрите появляются ревматоидные узелки.
Осмотр волосистой части головы необходим для выявления алопеции. Выпадение волос характерного для диффузных болезней соединительной ткани, например системной красной волчанки.
Для диагностики поражения сухожильно-связочного аппарата проводят обследование суставов. Оно включает осмотр, пальпацию, исследование объёма активных, пассивных и резистивных движений:
Инструментальная и лабораторная диагностика
Инструментальные методы исследования обладают разной информативностью и имеют свои показания.
УЗИ суставов помогает выявить дегенеративные изменения сухожилий, связок и суставных хрящей, наличие жидкости в полости суставов.
Рентгеновское исследование позволяет визуализировать костные структуры, выявить эрозии суставных поверхностей или остеофиты.
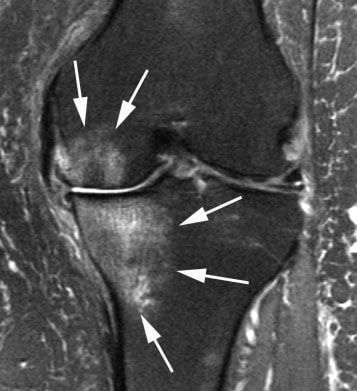
С помощью МРТ суставов можно оценить внутренние среды суставов, мягкотканные и костные структуры. Исследование обязательно проводят при травмах и с целью дифференциальной диагностики. МРТ позволяет на ранних стадиях дифференцировать артриты, особенно глубоко расположенных суставов (сакроилеальные сочленения, например), внутренние разрывы менисков и связок. Из-за высокой стоимости назначается не всегда.
Лабораторная диагностика помогает выявить признаки системных ревматических заболеваний. Для этого выполняют ревмопробы: определяют уровень ревматоидного фактора, антинуклеарных антител, антистрептолизина О и С-реактивного белка в крови. Также делают общий анализ крови с развёрнутой лейкоцитарной формулой, анализ на общий белок, альбумин, циркулирующие иммунные комплексы и мочевую кислоту.
Антинуклеарные антитела специфичны для различных системных заболеваний: ревматоидный артрит, системная красная волчанка, системная склеродермия, анкилозирующий спондилоартрит, болезнь Шегрена и др.).
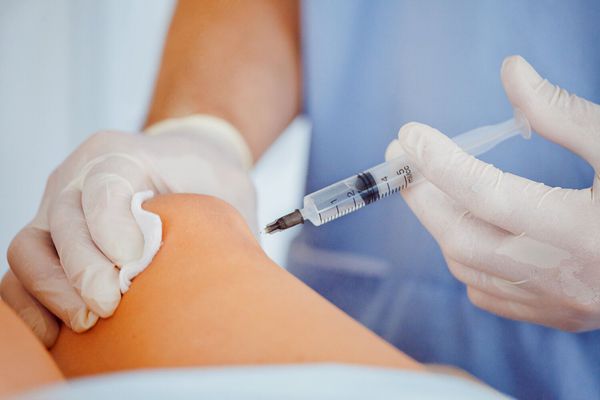
Инвазивные методы применяются как в диагностике, так и в лечении. С помощью пункции суставов возможно исследовать синовиальную жидкость и вводить препараты в полость суставов.
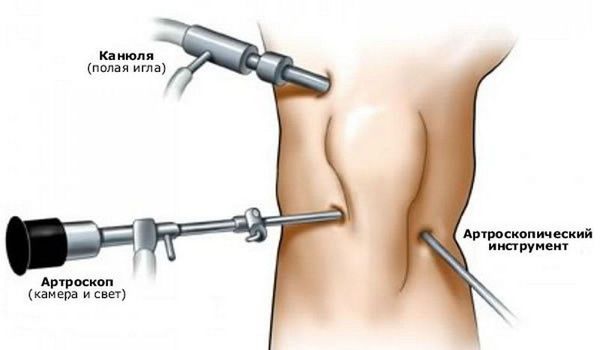
Артроскопия — это хирургическая процедура, позволяющая при помощи оптического оборудования осмотреть полость суставов и выполнить вмешательства на суставных хрящах и связках.
Дифференциальный диагноз
Дифференциальный диагноз артропатии направлен на уточнение характера поражения суставов, локализации и причины.
Лечение артропатии
Лечение артропатии определяется её причинами и характером. Выделяют медикаментозные методы лечения и немедикаментозные (лечебная гимнастика, физиотерапия).
Медикаментозные методы лечения
Лекарственные средства разделяют на базисные, влияющие на аутоиммунные механизмы развития заболеваний, и симптоматические, воздействующие на основные симптомы — боль, отёк, воспаление.
Нестероидные противовоспалительные препараты (НПВП) используются как симптоматические средства — они купируют суставную боль. Они должны назначаться только по показаниям из-за возможных побочных эффектов: расстройств кроветворения, повреждения печени и желудка, нарушения функции почек. Использование мазей с нестероидными противовоспалительными средствами возможно в комплексной терапии для усиления её эффекта.
При инфекционных артритах инъекции могут вызвать осложнения, даже гнойный артрит. При реактивных артритах введение гормонов может затруднить диагностику и привести к затяжному течению заболевания.
Прогноз. Профилактика
Прогноз во многом зависит от способности пациента следовать врачебным рекомендациям, заниматься лечебной физкультурой для суставов и соблюдать меры профилактики.
Профилактика артропатий бывает первичной и вторичной.
Первичная профилактика направлена на предотвращение заболевания. Для этого необходимо:
Артропатия причины, симптомы, методы лечения и профилактики
Артропатия — дегенеративно-дистрофическое или воспалительное поражение сустава, которое носит вторичный характер и возникает на фоне других болезней и патологий. Проблема сопровождает аллергии, многие инфекционные заболевания, нарушения метаболизма и нервной регуляции.
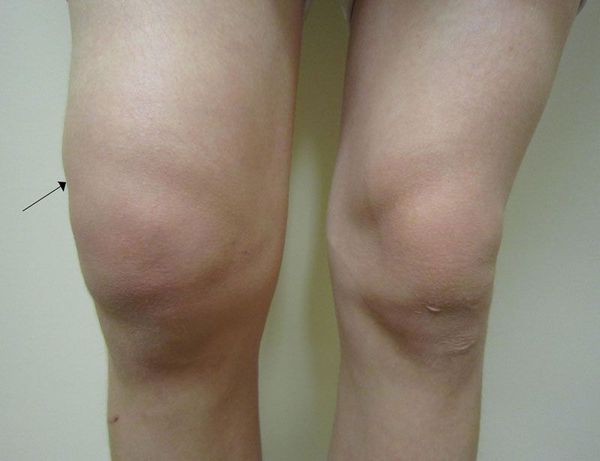
Артропатия дает о себе знать воспалением и отёчностью поражённого сустава, приступообразными болевыми ощущениями, быстрой утомляемостью ног и затруднениями при ходьбе. Если вы заметили перечисленные симптомы, не игнорируйте их и запишитесь на приём к ортопеду — он назначит комплексное обследование и подберет индивидуальный курс лечения.
Симптомы артропатии
К общей симптоматике артропатии любого вида относятся приступообразные боли в поражённом суставе, его воспаление и отёчность, которые не сопровождаются нарушением формы. Чаще всего проблема локализуется в суставах ног, поэтому пациенты жалуются на трудности при ходьбе и быструю утомляемость.
Специфические признаки зависят от разновидности патологии:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 29 Ноября 2021 года
Содержание статьи
Причины
Разновидности
По локализации выделяют артропатию тазобедренного, коленного, локтевого и других суставов. По происхождению заболевание разделяется на следующие разновидности:
Реактивная артопатия
Развивается из-за реакции тканей и хрящевых структур на системные патологии в организме. Сопровождает сирингомиелию, лейкоз, заболевания эндокринной системы с нарушением обмена веществ.
Дистрофическая
Обусловлена первичным нарушением питания хрящевых структур. Характерна для пожилых пациентов, так как после 55-60 лет дистрофические процессы, связанные со старением, охватывают весь организм.
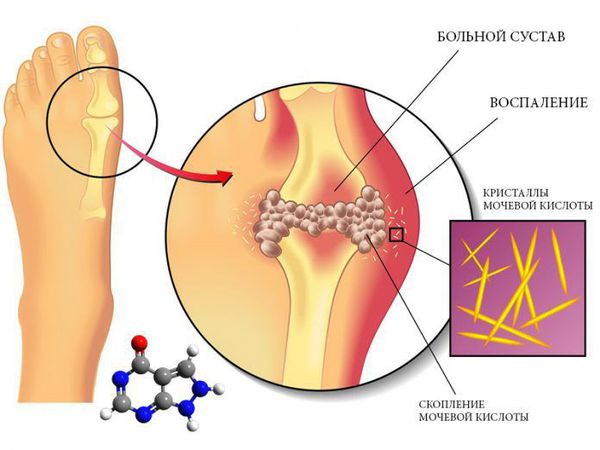
Пирофосфорная или хондрокальциноз
Связана с нарушением метаболизма, а именно — обмена солей кальция в организме. Из-за сбоя соли откладываются на поверхностях хрящей. Чаще всего к патологии приводят перенесенные травмы крупных суставов.
Идиопатическая
Форму патологии диагностируют в тех случаях, когда после диагностики не удается установить достоверные причины заболевания.
Диагностика
Врач изучает историю болезни, уточняет у пациента, когда появились первые симптомы, какие заболевания и травмы он перенес ранее, страдает ли он хроническими болезнями. На следующем этапе специалист проводит физикальное обследование, чтобы выявить патологические изменения в суставе. Для подтверждения диагноза назначает лабораторные исследования и инструментальные обследования — рентгенографию, магнитно-резонансную и компьютерную томографию и другие.
Чтобы подтвердить диагноз артропатия и выявить её причины, в клинике ЦМРТ проводят комплексную диагностику с применением следующих инструментальных методов и лабораторных анализов:
Артропатии
Артропатия – вторичное поражение суставов на фоне других заболеваний и патологических состояний. Может развиваться при аллергии, некоторых инфекционных заболеваниях, эндокринных нарушениях, хронических заболеваниях внутренних органов, метаболических нарушениях и нарушениях нервной регуляции. Клиника артропатий может существенно различаться. Общими отличительными чертами являются боли, асимметричность поражения, зависимость суставного синдрома от течения основного заболевания и слабо выраженные изменения по результатам инструментальных исследований (рентгенографии, КТ, МРТ). Диагноз артропатия выставляется в случае, если суставной синдром и внесуставная симптоматика не соответствуют диагностическим критериям подагрического или ревматоидного артрита. Лечение проводится с учетом основного заболевания.
МКБ-10
Общие сведения
Артропатия – поражение суставов, обусловленное неревматическими заболеваниями. Может возникать при болезнях различной этиологии. Протекает в виде артралгий (болей без нарушения формы и функции сустава) либо в виде реактивных артритов. Основной отличительной характеристикой артропатий является зависимость суставного синдрома от течения основного заболевания. Грубые патологические изменения в суставах обычно не развиваются, в большинстве случаев суставная симптоматика полностью исчезает или существенно уменьшается при адекватном лечении основной болезни.
Аллергическая артропатия
Боли в суставах возникают на фоне аллергической реакции. Артропатия может развиться как практически сразу после контакта с аллергеном, так и несколько дней спустя. Диагноз выставляется на основании характерной аллергической симптоматики: наличия лихорадки, кожной сыпи, лимфоаденопатии, бронхообструктивного синдрома и т. д. По анализам крови выявляется гипергаммаглобулинемия, эозинофилия, плазматические клетки и антитела класса IgG. Явления артропатии исчезают после проведения десенсибилизирующей терапии.
Артропатия при синдроме Рейтера
Синдром Рейтера представляет собой триаду, включающую поражение органов зрения, суставов и мочеполовой системы. Чаще всего причиной развития становится хламидиоз, реже синдром вызывается сальмонеллами, шигеллами, иерсиниями или возникает после энтероколита. Страдают лица, имеющие наследственную предрасположенность. Обычно симптомы появляются в следующей последовательности: сначала – острая мочеполовая инфекция (цистит, уретрит) или энтероколит, вскоре после этого – поражение глаз (конъюнктивит, увеит, иридоциклит, ретинит, кератит, ирит) и лишь спустя 1-1,5 месяца – артропатия. При этом симптомы со стороны глаз могут проявляться в течение 1-2 дней, быть слабо выраженными и остаться незамеченными.
Артропатия является ведущим признаком синдрома Рейтера и нередко становится первой причиной обращения за медицинской помощью. Обычно наблюдается ассиметричный артрит с поражением суставов нижних конечностей: голеностопных, коленных и мелких суставов стопы. При этом суставы, как правило, вовлекаются в воспалительный процесс последовательно, снизу вверх, с промежутком в несколько дней. Пациент с артропатией жалуется на боли, усиливающиеся по ночам и в утренние часы. Суставы отечны, отмечается местная гиперемия, у некоторых больных выявляется выпот. Иногда возникают боли в позвоночнике, развивается сакроилеит, возможен пяточный бурсит с быстрым формированием пяточной шпоры и воспаление ахиллова сухожилия.
Диагноз выставляется на основании истории болезни, симптоматики, данных лабораторных и инструментальных исследований. При выявлении в анамнезе энтерита или мочевой инфекции больных с артропатией направляют на консультации к соответствующим специалистам: гастроэнтерологу, урологу и венерологу. При поражении глаз необходима консультация офтальмолога.
В анализах крови выявляются признаки воспаления, в анализах мочи – незначительное или умеренное количество лейкоцитов. Для обнаружения хламидий выполняется соскоб из цервикального канала, уретры и конъюнктивы. При проведении рентгенографии коленного и голеностопного сустава обнаруживается некоторое сужение суставных щелей и очаги околосуставного остеопороза. Рентгенография пяточной кости обычно подтверждает наличие пяточной шпоры. Рентгенография стопы свидетельствует о наличии периоститов, эрозий и шпор плюсневых костей и костей фаланг пальцев.
Лечение направлено на борьбу с основной инфекцией и устранение симптомов болезни. Пациентам с артропатией назначают противохламидийные препараты, при необходимости – анальгетики и НПВП. В 50% случаев артропатии полностью исчезают, у 30% больных наблюдаются рецидивы артрита, в 20% случаев отмечается хроническое течение артропатии с дальнейшим усугублением симптоматики и нарушением функции суставов.
Артропатии при других заболеваниях
Артропатии могут возникать при ряде паразитарных и множестве инфекционных заболеваний. Для трихинеллеза, бруцеллеза и болезни Лайма характерны летучие артралгии, иногда в сочетании с миалгиями. При краснухе возникает нестойкий симметричный полиартрит. Артропатии при эпидемическом паротите напоминают картину ревматоидного артрита: воспаление в суставах непостоянно, носит мигрирующий характер и иногда сопровождается воспалением перикарда. Инфекционный мононуклеоз и ветряная оспа сопровождаются артропатией в виде нестойкого артрита, быстро проходящего при угасании симптомов основного заболевания.
Артропатия при менингококковой инфекции развивается примерно через неделю после начала заболевания; обычно наблюдается моноартрит коленного сустава, реже – полиартрит нескольких крупных суставов. При вирусных гепатитах возможны артропатии в виде артралгий или летучих артритов с симметричным поражением преимущественно коленных суставов и мелких суставов кисти; артропатии обычно возникают в самом начале болезни, еще до появления желтухи. Для ВИЧ-инфекции характерно большое разнообразие суставной симптоматики: возможны как артриты, так и артралгии, в ряде случаев развивается СПИД-ассоциированный артрит голеностопных и коленных суставов, сопровождающийся выраженным нарушением функции конечности и интенсивным болевым синдромом.
Во всех перечисленных случаях суставная симптоматика достаточно быстро исчезает при лечении основного заболевания.
Артропатии при васкулитах
При узелковом периартериите, синдроме Такаясу и гранулематозе Черджа-Страусса артропатии обычно протекают в форме артралгий. При болезни Кавасаки возможны как артралгии, так и артриты. При болезни Шенлейн-Геноха и гранулематозе Вегенера наблюдается симметричное поражение крупных суставов, непостоянный болевой синдром на фоне припухлости околосуставных тканей.
Артропатии при эндокринных нарушениях
Наиболее распространенным поражением суставов при нарушении гормонального баланса являются климактерические или овариогенные артропатии. Суставной синдром развивается на фоне климакса или снижения функции яичников, обусловленном другими причинами (хирургическим удалением, облучением по поводу злокачественного новообразования). Артропатией чаще страдают женщины с излишним весом. Обычно поражаются мелкие суставы стоп, реже – коленные суставы. Возникают боли, скованность, хруст и припухлость. Нарушается конфигурация суставов – вначале за счет отека, затем за счет дистрофических процессов. На начальных стадиях рентгенологическая картина нормальная, на МРТ суставов или во время артроскопии коленного сустава выявляется некоторое утолщение синовиальной оболочки. В последующем обнаруживаются гонартроз и артрозы суставов стопы. После подбора эффективной заместительной терапии артропатии уменьшаются или исчезают.
Диабетические артропатии развиваются преимущественно у молодых женщин, страдающих сахарным диабетом I типа в течение 6 и более лет, особенно – при нерегулярном и неадекватном лечении. Поражение обычно одностороннее, страдают суставы стопы. Реже в процесс вовлекаются коленный и голеностопный сустав, еще реже – позвоночник и суставы верхних конечностей. Для диабетических артропатий характерна клиника быстро прогрессирующего артроза. На рентгенограммах выявляются очаги остеолиза, остеопороза и остеосклероза, уплощение суставных поверхностей и остеофиты. Лечение сахарного диабета приводит к редуцированию артропатии, однако при выраженных артрозах необходима терапия, направленная на устранение болевого синдрома и восстановление хряща.
Гиперпаратиреоз становится причиной рассасывания и последующего восстановления костной ткани, при этом в суставном хряще появляются известковые отложения, развивается суставной хондрокальциноз. Артропатии проявляются в виде летучих болей в суставах, острых моно- и полиартритов. После коррекции гиперфункции или удаления аденомы паращитовидной железы суставные симптомы обычно исчезают.
Гипертиреоз, особенно его тяжелые формы, также могут сопровождаться артропатиями. Возможны как артриты, так и артралгии, иногда в сочетании с болью в мышцах. Рентгенологическая картина скудная, выявляются лишь явления распространенного остеопороза. Диагноз выставляется на основании клинических проявлений. Терапия основного заболевания приводит к уменьшению или исчезновению артропатии.
Для гипотиреоза характерно поражение крупных суставов, чаще коленных. Возможны также боли в тазобедренных суставах. Артропатии сочетаются с миалгиями, скованностью и слабостью мышц. Рентгенологическая картина без изменений. При развитии гипотиреоза в детском возрасте возможна ротация и смещение головки бедра с развитием сгибательной контрактуры тазобедренного сустава.
При нарушении функции гипофиза иногда наблюдается поражение позвоночника и дистальных суставов конечностей. В тяжелых случаях развивается кифоз шейногрудного отдела в сочетании с декальцификацией грудины и ребер. Возможны деформации конечностей и разболтанность суставов. Артропатии проявляются болями в спине и суставах конечностей. Контрактуры нехарактерны.
Артропатии при соматической патологии
Для болезни Крона и неспецифического язвенного колита характерны артропатии в виде острых мигрирующих артритов. Обычно поражаются голеностопные и коленные суставы. При неспецифическом язвенном колите возможны артриты тазобедренных суставов и боли в позвоночнике. Все проявления артропатии самостоятельно исчезают в течение 1-2 месяцев.
Наиболее известной артропатией при заболеваниях внутренних органов является синдром Мари-Бамбергера – деформация пальцев в виде барабанных палочек и ногтей в виде часовых стекол. Причиной деформации является оссифицирующий периостоз дистальных отделов трубчатых костей, возникающий вследствие реакции костной ткани на нарушения кислотно-щелочного баланса и недостаток кислорода. Синдром чаще всего возникает при болезнях легких (рак легкого, кавернозный туберкулез, нагноительные заболевания). Может также встречаться при циррозе печени, затяжном септическом эндокардите и некоторых врожденных пороках сердца. Артропатии проявляются в виде выраженных болей в суставах. Возможен незначительный отек.