Аскп в офтальмологии что это
Субретинальная неоваскулярная мембрана (СНМ) и ее лечение
Ведущей причиной слабовидения и полной слепоты у лиц старшего и пожилого возраста, по данным эпидемиологических исследований, является возрастная макулярная дегенерация (ВМД). Заболевание имеет наследственную предрасположенность и, в первую очередь, поражает пигментный эпителий, а также хориокапилляры в центральной (макулярной) зоне сетчатой оболочки.
Подавляющее большинство (почти 90%) случаев утери зрения от ВМД обусловлено развитием экссудативной формы этого заболевания, по-другому называемой «влажной». Данная форма ВМД сопровождается чрезмерным ростом аномальных, новообразованных сосудов, прорастающих из хориокапиллярного слоя сосудистой оболочки сквозь дефекты в мембране Бруха под нейроэпителий и/или пигментный эпителий сетчатки. В офтальмологии подобное состояние получило название субретинальной (локализованной под сетчаткой) неоваскулярной мембраны (СНМ).
Новообразованные сосуды при СНМ имеют аномально слабую стенку, из-за чего под сетчатку начинает просачиваться жидкая часть крови, с отложением там липидов и холестерина. Зачастую эти сосуды рвутся, и возникают кровоизлияния, как правило, небольшие по объему и локальные, а в некоторых случаях и довольно значительные. Все это нарушает питание сетчатки и приводит к возникновению фиброза, когда прозрачная ткань сетчатки замещается соединительной. В исходе влажной формы ВМД формируется субретинальный рубец, из-за чего сетчатка перестает выполнять свои функции
К абсолютной слепоте центральная хориоретинальная дистрофия (ЦХРД) не приводит никогда. Но из-за появления в центральной части поля зрения темного пятна (абсолютной скотомы) у человека постепенно пропадает центральное зрение. Так как патологический процесс затрагивает лишь центральную часть (макулу), периферическое поле зрения остается сохранным. В исходе процесса остаточное зрение, как правило, составляет 0,1 (первая строчка таблицы) и пациент видит лишь «боковым зрением.
Патологический процесс всегда протекает индивидуально, но развитие СНМ «включает» временной фактор, который приобретает первостепенное значение. При этом, избежать полной потери зрения поможет только ранняя диагностика заболевания и своевременно начатое адекватное лечение, приводящее к длительной ремиссии или обратному развитию патологического процесса.
Методы лечения неоваскулярной мембраны
Среди методов лечения субретинальной неоваскулярной мембраны при влажной форме ВМД выделяют лазеркоагуляцию сетчатки, транспупиллярную термотерапию (ТТТ), фотодинамическую терапию (ФДТ) и удаление СНМ хирургическим способом.
Однако за последние несколько лет терапия данного заболевания вышла на новый уровень, благодаря появлению эффективных лекарственных препаратов. Это препараты-ингибиторы выработки фактора эндотелиального роста сосудов (VEGF).
Ведь хотя причины возникновения СНМ до конца не изучены, из данных исследований последних лет ученые сделали вывод, что роль VEGF в ее развитии очень важна. Таким образом, фармакологические ингибиторы VEGF возможно являются новым и наиболее перспективным направлением в терапии данных патологий.
В современной клинической практике, сегодня уже широко применяют следующие препараты:
Мacugen® (Макуджен)
Это один из первых фармакологических ингибиторов VEGF, применяющийся в офтальмологии. Мacugen® или Макуджен (основное вещество пегаптаниб) позиционируется, как так называемый анти-VEGF аптамер. Лечение им помогает замедлить снижение остроты зрения пациентов с СНМ при влажной форме ВМД. Эффективность препарата сравнима с действием фотодинамической терапии. Он стал первым из препаратов данной группы, разрешенным FDA для интравитреального введения в полость стекловидного тела при лечении любых форм субретинальной неоваскулярной мембраны при возрастной макулодистрофии (2004 г.). Особенно хороший эффект от применения препарата Макуджен наблюдается на ранних стадиях ВМД.
Lucentis® (Луцентис)
Препарат Lucentis® или Луцентис (основное вещество ранибизумаб) действует как антиген-связующий фрагмент к VEGF антител мышей. Препарат является рекомбинантным, полученным одним из методов генной инженерии. Молекула ранибизумаба — высокоспецифичная часть антитела мыши к VEGF с низким молекулярным весом (48 кДа). Она может проникать сквозь все слои сетчатой оболочки к патологическому объекту блокируя рецепторы VEGF входящих в СНМ новообразованных сосудов. Lucentis — первый препаратом данной группы, терапия которым ведет к частичному восстановлению зрения, а не только к торможению его прогрессирующего снижения (стабилизация зрения в 95% случаев, повышение остроты зрения в 25-40% случаев). Положительные результаты клинических исследований позволили FDA утвердить Lucentis, как средство лечения субретинальной неоваскулярной мембраны при ВДМ (2006 г.).
Avastin™ (Авастин)
Бевацизумаб — действующее вещество препарата Avastin™ (Авастин), является полноразмерным антителом против любых изоформ (разновидностей) VEGF. Еще в 2004 году его стали активно использовать в онкологии при лечения рака прямой кишки и толстого кишечника.
Первый опыт применения Авастина у пациентов с влажной формой ВМД принадлежит американским исследователям Rosenfeld и Puliafito. Это произошло в 2005 году, когда положительные результаты от его применения были получены у пациентов с СНМ и прогрессирующим падением остроты зрения после поведения фотодинамической терапии и лечения Макудженом. Пациентам выполнялось 2-3 кратное введение Авастина внутривенно по 5 мг/кг с перерывом в две недели. При этом было достоверно зафиксировано проведением ОКТ повышение остроты зрения, а также уменьшение толщины сетчатки в зоне макулы.
Какое-то время целесообразность интравитреального введения препарата оставалась под сомнение. Ведь его молекулярная масса в несколько раз выше, чем у Макуджена и Луцентиса, и были сомнения насчет его способности проникать сквозь сетчатку. Но опубликованные в последующем результаты исследований убедительно доказали, что введенный в полость стекловидного тела бевацизумаб, легко проникать сквозь все слои сетчатой оболочки.
При внутривенном введении Авастина существует риск потенциально возможных побочных эффектов, уже описанных при применении его в онкологии. Среди них: повышение АД, носовые кровотечения, риск тромбоэмболии, протеинурия. Однако интравитреальные инъекции данного препарата буквально сводят на нет возможность возникновения указанных побочных эффектов, ведь применяемая доза в 400-500 раз меньше. В тоже время этот путь введения обеспечивает высокую концентрацию действующего вещества именно в месте поражения.
Введение Авастина в полость стекловидного тела осуществляют раз в 3-4 недели в дозировке 1,25 мг. По результатам многочисленных исследований такие инъекции повышают остроту зрения в 30-43% случаев и стабилизируют ее в 53-56% случаев. Положительный эффект от инъекций Авастина сводится к уменьшению толщины сетчатки в зоне макулы, что подтверждается данными ОКТ, а также к стабилизации объема СНМ и к уменьшению пропотевания флюоресцеина сквозь сосудистую стенку по данным ФАГ. Максимальная эффективность препарата бнаруживается с первых инъекций. При этом, степень выраженности ее не зависит проводимых ранее фотодинамической терапии и/или лечения Макудженом. По имеющимся данным, повторное ухудшение зрения, а также скопление в субретинальном пространстве жидкости после однократной инъекции Авастина возникает в 30% случаев примерно через 70-80 дней, что делает особенно актуальной своевременность следующей инъекции.
Наиболее частыми неприятными последствиями интравитреального введения Авастина бывают: транзиторная (преходящая) инъекция конъюнктивальных сосудов и кровоизлияние в зоне введения препарата. Возникновения системных побочных эффектов подобного способа введения до настоящего времени не отмечалось.
В странах Европы, как и в США показания к применению Авастина в офтальмологической практике до сих пор отсутствуют в официальном перечне и препарат применяется по т.н. системе «off-label». И все же, Авастин с каждым годом становится все более популярным в группе препаратов-ингибиторов VEGF. Не последнюю роль в этом играет и экономический фактор, ведь инъекции Авестина имеют самую низкую стоимость в сравнении со средствами аналогичного действия – Макудженом и Луцентисом, а также процедурами фотодинамической терапии.
За последние два года появилось немало публикаций с результатами исследований терапии препаратом Avastin у пациентов с субретинальной неоваскулярной мембраной при влажной форме ВМД. Однако, отдаленных результатов подобного лечения пока нет и ожидается не ранее, чем через 3-5 лет. Но все же, имеющийся уже сегодня высокий процент положительных результатов интравитреального введении группы ингибиторов VEGF говорит о том, что достаточно эффективный метод лечения экссудативной формы возрастной макулярной дегенерации наконец появился. Применение Авастина или какого-либо из иных препаратов–ингибиторов VEGF является сегодня методом выбора при лечении пациентов с ВМД, как альтернатива дорогостоящей процедуре фотодинамической терапии.
Рецепт на очки: как прочитать и расшифровать
Большинство людей ценит свое здоровье и старается беречь его. Это относится и к зрению, в связи с чем даже при малейших отклонениях люди обращаются к специалистам, чтобы провериться. Однако в современном мире технических достижений нагрузка на глаза очень высока, поэтому риск снижения остроты зрения очень высок. В этом случае офтальмолог по результатам проверки остроты зрения может выписать рецепт на очки или же контактные линзы. Чаще всего пациенты обращаются в связи с первыми симптомами близорукости. При этом далеко не каждый может правильно расшифровать, что же написано в рецепте на очки, который выдал окулист.
Подробнее об OS и OD
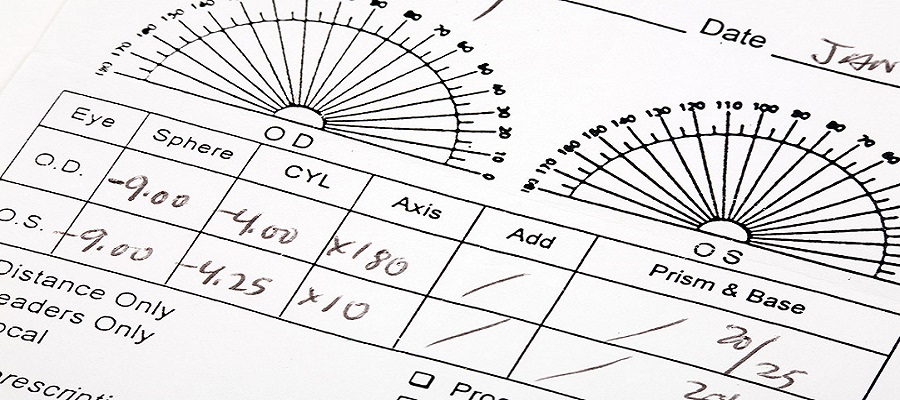
Сначала нужно понять основные обозначения, которые врач использует в рецепте. В частности, OD и OS. Эти символы обозначают латинские термины, которые переводятся на русский язык как правый глаз и левый глаз, соответственно. Также иногда используется обозначение OU, которое подходит при одинаковой остроте зрения с обеих сторон и обозначает, оба глаза.
При заполнении рецепта врач пользуется определенным алгоритмом, который позволяет избежать путаницы. Обычно сначала указывают все данные для правого глаза, а затем эту же информацию о левом глазе.
Остальные аббревиатуры
При заполнении бланка используются и другие аббревиатуры, соответствующие латинским медицинским терминам:
Сначала прочитаем данные для правого глаза, которые помогают справиться с близорукостью. Пациенту требуется линза с оптической силой 3 диоптрии. Для устранения симптомов астигматизма применяют линзу, ось которой составляет 179 градусов, а сила 2 диоптрии.
Что касается левого глаза, то необходима линза, корректирующая близорукость, с оптической силой 3,6 диоптрий. Для коррекции признаков астигматизма нужна линза с осью в 172 градуса, а силой в 3 диоптрии.
На последней строчке указано межзрачковое расстояние, которое в данном случае составляет 66 мм.
Контактные линзы
Помимо рецепта на очки, врач может выписать и рецепт на контактные линзы. При этом один рецепт не заменяет другой. Отличия, которые нужно учитывать при покупке контактных линз, состоят в следующем:
Подведем итоги
Знания, которые вам удалось получить из статьи, помогает помочь и прочитать рецепт. Это важно для верного устранения проблемы со зрением. В результате пропадает неуверенность и страх перед врачами, а пациент становится более спокойным и приверженным лечению.
Открытоугольная глаукома
Она встречается почти у 80 миллионов людей в мире, а в России такой диагноз стоит у 1 500 000 людей, при этом такое же количество больных не подозревает о наличии у них заболевания. Открытоугольная форма глаукомы диагностируется в 70% случаев, поэтому о ее симптоматике, лечении и профилактике полезно знать каждому.
Патологические изменения при глаукоме
Радужка разделяет глаз на две камеры: переднюю и заднюю. Между камерами постоянно циркулирует жидкость, которая продуцируется цилиарным телом и выводится дренажным аппаратом. Сохраняющийся за счет постоянного передвижения баланс жидкости обеспечивает нормальное внутриглазное давление (ВГД). Если отток нарушается, давление начинает расти, и у пациента развивается глаукома.
Нарушение работы дренажной системы глаза происходит в результате:
В первом случае речь идет о закрытоугольной глаукоме, которая встречается всего в 10-20% случаев. Если доступ к эвакуации жидкости был заблокирован корнем радужной оболочки, речь идет об ангулярной ретенции, а если причиной нарушения оттока выступает чужеродная ткань в фильтрующей зоне – о претрабекулярной ретенции.
Если пути оттока открыты, но дренажная функция глаза нарушена, у пациента диагностируется открытоугольная глаукома (ОУГ). При поражениях путей оттока внутренней стенки Шлеммова канала выявляют трабекулярную ретенцию, па при поражении наружной стенки – интрасклеральную ретенцию.
Внутриглазное давление любой этиологии сдавливает нерв, поэтому зрение неуклонно снижается. Без лечения, направленного на замедление прогрессирования болезни, человек полностью утрачивает зрение за 3-4 года.
Первичная ОУГ: причины и факторы риска
Глаукома – полиэтиологическое заболевание, которое может развиться под влиянием многих причин. Если среди нет травм или заболеваний органов зрения, которые могли привести к повышению давлению внутри глаза, глаукому считают первичной.
Существует три теории, способные объяснить патогенез открытоугольной формы глаукомы.
Факторами, повышающими риск столкнуться с заболеванием и осложняющими его течение, являются:
Неблагоприятными признаками служат:
Важно учитывать, что небольшие суточные изменения давления внутри глаза являются нормой: максимальные показатели фиксируют утром, после пробуждения, минимальные – вечером и ночью. Разница между давлением правого и левого в пределах 4 мм рт. ст.глаза тоже встречается у каждого человека.
Классификация ПОУГ
Открытоугольную глаукому можно классифицировать по разным признакам. Распространенным критерием является стадия развития патологии:
ОУГ можно классифицировать и по другим признакам:
Но наиболее актуальным является классификация по механизму прогрессирования глаукомы, которая выделяет простую, эксфолиативную и пигментную форму, а также глаукому нормального давления.
Эксфолиативная открытоугольная глаукома
Болезнь отличается неблагоприятным (быстрым) течением.
Пигментная открытоугольная глаукома
Для данной формы характерны следующие признаки:
Активное высвобождение пигмента может происходить при выраженной физической нагрузке или при движении зрачка.
Глаукома нормального давления
При показателях ВГД, не выходящих за пределы нормы, врач может выявить:
Сочетание признаков, указывающих на глаукому, с нормальным внутриглазным давлением, указывает на ГНД. Патологию можно рассматривать как подвид простой открытоугольной глаукомы с низкой чувствительностью зрительного нерва к высокому давлению внутри глаза.
Диагностика
Открытоугольная глаукома развивается незаметно: пациент не испытывает боли и другого дискомфорта до терминальной стадии болезни. Поэтому пациентам старше 40 лет нужно посещать офтальмолога превентивно каждые 2 года, чтобы вовремя выявить заболевание и принять меры, которые позволят сохранить зрение.
Поводом для внепланового обращения к врачу могут стать следующие симптомы:
1. Офтальмоскопия – осмотр глазного дна, который помогает оценить состояние диска зрительного нерва (ДЗН).
Во время исследования врач оценивает:
При глаукоме у пациента происходят патологические изменения диска глазного нерва, которые можно зафиксировать во время исследования: экскавация, штрихообразные геморрагии по краю диска, побледнение зрительного нерва и др.

Во время процедуры врач использует местное обезболивание (капли), фиксирует голову пациента и осматривает его глаз, направив в него луч света. Осмотр позволяет увидеть характерные для ОУГ изменения, в том числе, пигментацию трабекулы.
3. Тонография – исследование внутриглазного давления, стабильное повышение которого является основным маркером прогрессирования глаукомы.
У здорового человека давление внутри глаз находится в пределах 11-21 мм рт. ст. На показатели может влиять возраст и время суток, на выраженное или постоянно фиксируемое в ходе диагностики повышение говорит о патологическом процессе.
Исследование также помогает оценить гидродинамику:
В современной офтальмологии используют электронную тонографию.
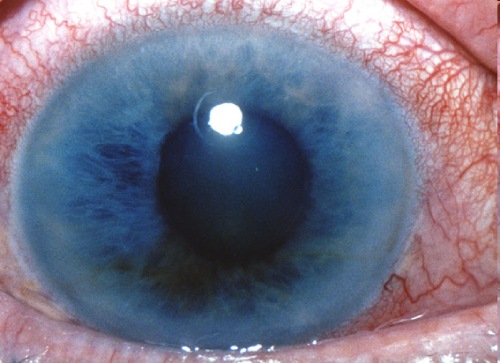
При биомикроскопическом исследовании у пациентов с глаукомой выявляют:
Глубина передней камеры глаза обычно остается без изменений.
Лечение
Глаукома требует пожизненного наблюдение у офтальмолога и непрерывную терапию для замедления прогрессирования болезни.
По показаниям используются методики лазерных операций, эффективных при ОУГ:
Также офтальмолог может назначить хирургическое вмешательство:
Открытоугольная глаукома – серьезное заболевание, при котором человек должен постоянно наблюдаться у опытного офтальмолога и следовать всем его рекомендациям. В этом случае прогноз будет благоприятным и слепоты удастся избежать.
Косоглазие содружественное
Общая информация
Краткое описание
Общероссийская общественная организация «Ассоциация врачей-офтальмологов»
Клинические рекомендации
Косоглазие содружественное
Возрастная категория: дети
Год утверждения: 2017
ID: КР110
Определение
Кодирование по МКБ 10
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация
Этиология и патогенез
Этиология и патогенез
Причиной содружественного косоглазия могут быть врожденные или приобретенные заболевания ЦНС, аметропии, снижение или потеря зрения одного глаза (даже у взрослых), недостаток фузии, генетические факторы. Основным патогенетическим феноменом при содружественном косоглазии является феномен функционального торможения.
Эпидемиология
Эпидемиология
Клиническая картина
Cимптомы, течение
Диагностика
Жалобы и анамнез
Физикальное обследование
По стороне поражения различают правостороннюю, левостороннюю и двухстороннюю.
Лабораторная диагностика
Лабораторная диагностика не применяется.
Инструментальная диагностика
Комментарии: Обследуемого просят фиксировать взглядом офтальмоскоп. Пучок света, отражающийся от него, совпадает на роговой оболочке не косящего глаза с центром зрачка. Во втором же глазу роговичное отражение света будет смещено. Если при средней ширине зрачка (3–3,5 мм) роговичное отражение света расположиться по краю зрачка, то угол косоглазия составит 15º, между краем зрачка и лимбом – 25–30º, на лимбе — 45º, за лимбом — 60º и более.
Комментарии: При содружественном косоглазии глаза совершают движения в достаточно полном объеме, но функция одной или нескольких мышц может быть нарушена (таблицы 1, 2).
Таблица 1. Определение поражённой мышцы при ограничении подвижности глаз
| Подвижность ограничена | Пораженная мышца | |
| Правого глаза | Левого глаза | |
| Вправо | Наружная прямая | Внутренняя прямая |
| Влево | Внутренняя прямая | Наружная прямая |
| Вверх | Верхняя прямая или нижняя косая | |
| Вниз | Нижняя прямая ли верхняя косая | |
| Вверх – вправо | Верхняя прямая | Нижняя косая |
| Вверх – влево | Нижняя косая | Верхняя прямая |
| Вниз – вправо | Нижняя прямая | Верхняя косая |
| Вниз – влево | Верхняя косая | Нижняя прямая |
| Направление отклонения глаза | Положение, при котором отклонение глаза увеличивается | Пораженная мышца |
| Кверху | Абдукция Аддукция | Нижняя прямая Верхняя косая |
| Книзу | Абдукция Аддукция | Верхняя прямая Нижняя косая |
Комментарии: Тесты для оценки бинокулярного баланса.
С помощью этих тестов можно оценить мышечный либо бинокулярный рефракционный баланс, или оба этих показателя одновременно.
Тест Уорса (Worthtest) проводится с использованием проектора знаков. Для отечественных офтальмологов более привычным является название «четырехточечный тест». Тест служит для оценки характера зрения при двух открытых глазах. С помощью этого теста можно выявить, имеется у пациента монокулярное, бинокулярное или одновременное зрение. С помощью этого теста также можно выявить наличие вертикальной фории.
Тест состоит из двух фигур зеленого цвета, которые воспринимаются пациентом через зеленое стекло, одной фигуры красного цвета, которая воспринимается пациентом через красное стекло и одной фигуры белого цвета, которая воспринимается обоими глазами. Если у испытуемого имеется бинокулярное зрение, то он видит четыре фигуры, если одновременное — пять. В случае монокулярного зрения испытуемый видит либо две красные, либо три зеленые фигуры.
Четырехточечный цветотест наиболее часто используется для исследования бинокулярного зрения. Действие прибора основано на принципе разделения полей зрения обоих глаз с помощью цветных фильтров. В съемной крышке прибора имеется четыре расположенных в виде лежащей буквы «Т» отверстия со светофильтрами: два отверстия для зеленых фильтров, одно – для красного и одно – для белого. В приборе применяются светофильтры дополнительных цветов, при наложении друг на друга они не пропускают света. Исследование проводят с расстояния от 1 до 5 метров. На глаза исследуемого надевают очки с красным светофильтром перед правым глазом и зеленым — перед левым. При рассматривании цветных отверстий прибора через красно-зеленые очки исследуемый с нормальным бинокулярным зрением видит четыре кружка: красный – справа, два зеленых – по вертикали слева и средний кружок, как бы состоящий из красного (правый глаз) и зеленого (левый глаз) цветов. При наличии явно выраженного ведущего глаза средний кружок окрашивается в цвет светофильтра, поставленного перед этим глазом. При монокулярном зрении правого глаза исследуемый видит через красное стекло только красные кружки (их два), при монокулярном зрении левого глаза – только зеленые (их три). При одновременном зрении испытуемый видит пять кружков: два красных и три зеленых.
Тест Баголини (растровое разделение полей зрения) проводят с помощью полосчатых стекол или растров Баголини, располагая их в пробной оправе взаимно перпендикулярно. Пациенту в таких очках предлагается смотреть на точечный источник света. Характер зрения оценивается как бинокулярный, если пациент видит один источник света и два пересекающихся на нем луча в виде фигуры креста. При одновременном характере зрения пациент также видит фигуру креста, но с двумя источниками света. При монокулярном зрении пациент видит только один луч, а при монокулярном альтернирующем – два чередующихся луча.
Синоптофор – один из основных гаплоскопических приборов. Разделение полей зрения правого и левого глаза осуществляется в этом приборе механически, с помощью двух отдельных для каждого глаза подвижных оптических трубок, в каждой из которых исследуемому предъявляют парные тест-объекты для совмещения, для слияния. С помощью синоптофора можно определить величину угла косоглазия (субъективного и объективного), способность к бинокулярному (бифовеальному) слиянию изображений объектов, фузионные резервы, наличие или отсутствие функциональной скотомы. Прибор используется также для проведения лечебных ортоптических упражнений.
Методика работы на синоптофоре следующая. Пациент садится на стул перед столиком с прибором. Голову его фиксируют с помощью налобника и подбородника. Зрительные системы синоптофора устанавливают соответственно нулевому положению всех шкал, а окуляры труб соответственно межзрачковому расстоянию глаз пациента. В кассеты предварительно вставляют нужные парные диапозитивы – тест-объекты. Имеются три пары тест-объектов: для совмещения, слияния и стереоскопии. Тест-объекты синоптофора могут перемещаться по горизонтали, по вертикали, торзионно (при наклоне в стороны).
Для определения угла косоглазия используют объекты для совмещения (например, цыпленок и яйцо). Для определения объективного угла косоглазия попеременно включают то правый, то левый объект и предлагают больному поочередно фиксировать их каждым глазом. Наблюдают за движениями глаз испытуемого. При отсутствии угла косоглазия глаза больного во время попеременного включения объектов остаются неподвижными. При наличии угла косоглазия происходит установочное движение одного из глаз либо кнаружи (при сходящемся косоглазии), либо кнутри (при расходящемся косоглазии). В этом случае, продолжая выключать объекты, медленно передвигают тубы синоптофора по горизонтали кнутри или кнаружи до тех пор, пока не прекратятся установочные движения глаз. В этом положении труб по шкале можно определить величину объективного угла косоглазия по горизонтали. Если при этом один глаз будет совершать установочные движения кверху или книзу, перемещают объекты по вертикали до прекращения установочных движений и определяют величину объективного угла косоглазия по вертикали. Неподвижное положение глаз в условиях попеременного выключения объектов свидетельствует о том, что в момент исследования на каждый из этих объектов направлена зрительная ось соответствующего глаза, т.е. объекты проецируются на центральные ямки сетчаток.
Величина субъективного угла косоглазия определяется по тем же делениям шкалы синоптофора, при этом пациенту предлагается установить трубы синоптофора так, чтобы рисунки совместились (цыпленок должен оказаться в яйце). При равенстве субъективного и объективного углов косоглазия говорят о наличии бинокулярного слияния (т.е. бифовеальной фузии). Если угол слияния (субъективный угол) не равен углу косоглазия (объективному), говорят о нефовеальной фузии. Когда исчезает деталь или весь рисунок перед косящим глазом, говорят о функциональной скотоме, определяют ее размеры (регионарная, тотальная скотома).
При наличии бифовеального слияния измеряют фузионные резервы путем сведения или разведения тест-объектов (оптических головок синоптофора) до пункта их двоения в горизонтальной плоскости при определении положительных и отрицательных резервов (резервы конвергенции и дивергенции), в вертикальной плоскости (супра- и инфрафузионные резервы), во фронтальной плоскости (ин- и эксциклорезервы). Таким образом, фузионные резервы характеризуют способность обоих глаз к бинокулярному слиянию в условиях сведения и разведения зрительных осей.
Наибольшей величиной обладают положительные фузионные резервы. На синоптофоре на тесте № 2 («кошки») положительные фузионные резервы составляют 16±8о, отрицательные – 5±2о, вертикальные – 2-4 призменных диоптрии (1-2о градуса); инциклорезервы составляют у здоровых лиц 14±2о, эксциклорезервы – 12±2о.
Фузионные резервы зависят от условий исследования (при использовании разных методов – синоптофор или призма), от размеров тестов, вертикальной и горизонтальной их ориентации и других факторов. Величина фузионных резервов больше при предъявлении крупных тестов; величина горизонтальных резервов больше при использовании тестов, удлиненных по горизонтали, вертикальных – по вертикали.
Лечение
Консервативное лечение
Комментарии: Оптическую коррекцию больным содружественным косоглазием назначают на основании данных объективного определения рефракции в условиях медикаментозного расслабления аккомодации. По прошествии действия циклоплегических средств целесообразна субъективная проверка оптической коррекции, если этому не препятствует малый возраст пациентов.
При сходящемся косоглазии с наличием дальнозоркости плюсовые очковые линзы обеспечивают более благоприятные условия зрительной работы и снижают напряжение аккомодации. Это ослабляет импульс к конвергенции и способствует уменьшению или устранению девиации.
Как правило, назначают очки на 0,5–1,0 дптр (диоптрий) меньше выявленной степени дальнозоркости. При сложном гиперметропическом астигматизме сферическую составляющую выписывают по этому же правилу, а астигматическую — на 0,5 дптр меньше величины астигматизма. Полная коррекция гиперметропин целесообразна в тех случаях, когда она устраняет девиацию, а более слабые линзы такого эффекта не дают. Добиваться этого с помощью гиперкоррекции не следует. Подобный прием ухудшает зрение, создает искусственную миопию и не может считаться физиологичным. Иногда в очках, назначенных по выше приведенным правилам, косоглазие отсутствует при взгляде вдаль, но возникает при фиксации близкого предмета. В этих случаях можно назначить бифокальные очки, увеличив нижнюю половину линз на 1,0–2,0 дптр, если такое увеличение приводит к устранению девиации.
Если в процессе ношения очков возникает периодическое расходящееся косоглазие или тенденция к его появлению (установочные движения кнутри при попеременном закрывании глаз), то силу линз уменьшают настолько, чтобы устранить эту тенденцию.
Ношение очков рекомендуется и при редком сочетании сходящегося косоглазия с миопией, хотя минусовые линзы могут способствовать увеличению степени отклонения глаза. При близорукости до 6,0 дптр включительно, как правило, назначают полную коррекцию для дали и более слабые линзы (на 1,0–3,0 дптр в зависимости от степени миопии) для работы на близком расстоянии. При миопии выше 6,0 дптр величина коррекции для дали и для близи определяется по переносимости.
Постоянное или периодическое расходящееся косоглазие в сочетании с миопией требует полной оптической коррекции. При расходящемся косоглазии с гиперметропией ношение очков может способствовать увеличению девиации. Поэтому очки необходимы только тогда, когда без них отмечается существенное (до 0,6–0,7 и менее) ухудшение остроты зрения хотя бы одного глаза.
Особого внимания требует назначение очков после хирургического вмешательства на глазных мышцах. Если после устранения сходящегося косоглазия в сочетании с гиперметропией отмечается тенденция к гиперэффекту, то очки не назначают. Если при взгляде вдаль косоглазие отсутствует, но появляется при рассматривании близкого предмета, то рекомендуют пользоваться очками только для близи.
При миопии линзы после операции на глазных мышцах выписываются в соответствии с общими правилами коррекции этого вида рефракции независимо от типа косоглазия и положения глаз.
Комментарии:Плеоптика – система методов, направленная на лечение амблиопии. Плеоптические методы лечения амблиопии: окклюзия, пенализация, локальный засвет макулы по Э.С. Аветисову, метод отрицательных последовательных образов Кюпперса (на большом безрефлексном офтальмоскопе или монобиноскопе), метод Кемпбелла, основанный на тренировке контрастной чувствительности и используемый в модификации Л.П. Чередниченко с соавт. (на приборе «Иллюзион»), рефлексотерапия, занятия на локализаторе корректоре и других приборах этого типа. Комплексное лечение детей с амблиопией включает в себя также организацию жизненного режима детей с учетом зрительных нагрузок, лечение сопутствующих заболеваний, общие оздоровительные мероприятия.
Окклюзия (выключение здорового глаза) — один из традиционных и основных методов плеоптического лечения. Прямая окклюзия создает условия для фиксации косящим глазом, подключения его к активной деятельности. Используют специальные пластиковые окклюдоры, прикрепляемые к очковой оправе, или самодельные мягкие шторки, занавески. Окклюзию (полную или полупрозрачную) назначают на весь день (снимают ночью), на несколько часов в день, через день – в зависимости от степени снижения остроты зрения. Иногда при длительном выключении острота зрения ведущего глаза начинает снижаться. В таких случаях целесообразно перейти к попеременной окклюзии. Например, 6 дней выключать ведущий глаз и 1 день амблиопичный или, соответственно, 5 дней и 2 дня и так далее. У части больных, несмотря па значительное повышение остроты зрения амблиопичного глаза, и даже на получение равной остроты зрения обоих глаз, косоглазие остается монолатеральным, и зрение косящего глаза после прекращения окклюзии постепенно вновь ухудшается. Таким больным целесообразно периодически повторять окклюзионное лечение, чтобы сохранить высокое зрение до 4–5 летнего возраста, когда в комплекс лечения косоглазия можно ввести дополнительные приемы (ортоптические упражнения, операция).
Основное назначение прямой окклюзии — снизить форменное зрение лучше видящего глаза настолько, чтобы «ведущим» стал амблиопичный глаз. Следовательно, при прямой окклюзии нет необходимости в полном выключении здорового глаза.
Здесь целесообразно пользоваться заслонками из нейтральных светофильтров различной плотности, снижающими зрение лучше видящего глаза в нужной степени. При низкой остроте зрения амблиопичного глаза (0,1 и менее) ребенок нередко сопротивляется проведению прямой окклюзии и осуществить ее бывает нелегко. В таких случаях целесообразно выключать лучше видящий глаз вначале на один-два часа в день, а затем на все большее время, или применять просвечивающую окклюзию, постепенно переходя от более прозрачных к менее прозрачным пленкам. Чтобы ребенок не мог пользоваться ведущим глазом, последний следует прикрыть также с боков. Следует помнить, что длительная окклюзия может нарушать бинокулярные взаимоотношения, поэтому используется тактика постепенного перехода к другим этапам и методам лечения или используется пенализация.
Пенализация заключается в создании у больного искусственной анизометропии, вследствие чего зрение ведущего, лучше видящего глаза ухудшается (этот глаз «штрафуется), фиксирующим становится амблиопичный глаз. Достигается это путем назначения на лучше видящий глаз линз, существенно ухудшающих его зрение и создающих оптимальные условия для амблиопичного глаза. Этот метод позволяет подключить амблиопичный глаз к активной работе и не исключать (как при окклюзии) фиксирующий глаз из акта зрения. При низкой остроте зрения, когда ребенок сопротивляется проведению окклюзии и пенализации, возможно применение медикаментозной пенализации путем назначения мидриатиков в лучше видящий глаз. Такой метод пенализации имеет дополнительные преимущества при сходящемся косоглазии, так как при назначении мидриатиков выключается аккомодация, что приводит к уменьшению конвергенции.
Локальный «слепящий» засвет центральной ямки сетчатки проводят на монобиноскопе. Лечение проводится по методике Э.С. Аветисова. Ребенок усаживается на стул перед аппаратом, голова фиксируется с помощью налобника и подбородника. Медицинская сестра-ортоптистка настраивает прибор так, чтобы отчетливо видеть картину глазного дна. Лампочку устройства для локального засвета устанавливают так, чтобы она проецировалась на центральную ямку сетчатки и включают её на 20 секунд. Затем лампочку выключают на 5 секунд. Такие засветы производят трижды.
Метод отрицательного последовательного образа. Лечение проводится по Кюпперсу в модификации Э.С. Аветисова. Последовательный зрительный образ возникает перед глазом после его ослепления (например, при взгляде на солнце, электрическую лампу, неоновую рекламу), причем при моргании наблюдается чередование светлого (отрицательного) и темного (положительного) последовательного образа. Методика лечения заключается в следующем. Зрачок амблиопичного глаза расширяют (если плохо видно глазное дно), голову пациента фиксируют на монобиноскопа. Здоровый глаз закрывают повязкой. После получения отчетливой картины глазного дна при минимальной интенсивности освещения добиваются такой установки амблиопичного глаза, при которой тень от шарика (круглого тест-объекта 3–4 мм в диаметре), находящегося на оси прибора, проецируется на центральную ямку сетчатки. Нужно, чтобы больной смотрел на шарик. При неправильной фиксации используют фиксационную иглу офтальмоскопа. Больной смотрит на конец иглы, которую перемещают до тех пор, пока тень от шарика не совпадет с центральной ямкой сетчатки. Удерживая тень от шарика на центральной ямке сетчатки путем корригирующих движений иглы, производят интенсивный засвет сетчатки в течение 15 секунд, для чего рукоятку трансформатора переводят в срединное положение. Затем больной быстро пересаживается (или поворачивает голову) к белому экрану (белый лист, полотно 50х50 см) и смотрит на экран, расположенный на расстоянии 40 см от глаза. При наблюдении экрана можно фиксировать голову пациента на подбороднике. В центре экрана ставится красная фиксационная метка диаметром 5 мм. При появлении отрицательного последовательного образа больной совмещает светлое пятно с красной точкой и одновременно закрывает ее многократно концом указательного пальца ведущей руки. Чтобы увеличить длительность отрицательного последовательного образа и сделать его более четким, необходимо непрерывно освещать и затемнять экран прерывистым светом. При этом продолжительность освещения должна быть больше продолжительности затемнения (3–4 с – освещение, 1–2 с затемнение). Лампа должна иметь рефлектор, направляющий свет на экран. Выключатель лампы находится в руке больного. После исчезновения отрицательного последовательного образа процедуру повторяют еще два раза. Всего проводят 15–20 таких лечебных процедур ежедневно или через день.
Общий засвет заднего полюса сетчатки с использованием красного света проводится для лечения амблиопии у детей с резко неустойчивой зрительной фиксацией. Этот метод используется при лечении детей 3–4 летнего возраста с любой фиксацией, детей с резко неустойчивой фиксацией и детей 5–6 лет с центральной фиксацией, но страдающих двигательным беспокойством. При нистагме этот метод применяют у детей любого возраста. Засветы проводятся 1–2 раза в день на монобиноскопе. Количество, продолжительность процедур и перерывы между ними – такие же, как и при лечении методом локального «слепящего» раздражения центральной ямки сетчатки. В целях сохранения при подобных засветах работоспособности детей на близком расстоянии (что для детей, находящихся в детских садах, особенно важно в связи с проведением с ними ежедневных общеобразовательных занятий) и предотвращения повышенных аккомодативных усилий, приводящих к увеличению сходящегося косоглазия, лечение амблиопии осуществляется без расширения зрачка. Проведение локального засвета без расширения зрачка оказывается возможным благодаря выработке соответствующих навыков у медицинских сестер – ортоптисток. В отдельных случаях (при плохо выраженной макуле) засветы проводятся при расширенном зрачке.
Противопоказания к засветам: эпилепсия, повышенное внутричерепное давление, злокачественные новообразования, двигательное беспокойство.
Частотно – контрастная стимуляция (КЭМ–стимуляция) предложена F. Campbell, R. Hess с соавторами, в 1978 для лечения амблиопии. Метод основан на предъявлении контрастно – частотных стимулов. Метод получил название КЭМ–стимуляции по имени его автора. Метод заключается в наблюдении амблиопичным глазом за вращающимися с частотой 1–2 оборота в минуту черно-белыми полосами (решетками) с различной пространственной частотой и контрастом. Ширина полос меняется от 0,5 до 32 цикл/град. Исходный размер полос, видимых амблиопичным глазом, подбирается индивидуально.
В.М. Чередниченко с соавторами апробировали и усовершенствовали метод КЭМ стимуляции, что явилось основой для разработки нового прибора «Иллюзион».
Ребенок в течение 7–10 минут наблюдает за вращающимися решетками различной пространственной частоты, что оказывает лечебное воздействие.
В «Иллюзионе» представлены все необходимые размеры решеток благодаря особенностям предлагаемого рисунка – клиновидные черно-белые полосы, расширяющиеся от центра к периферии и меняющие свою конфигурацию в процессе вращения. Это избавляет от необходимости индивидуального подбора таблиц с различной частотой решеток в зависимости от степени амблиопии. Вращение полос и изменение их конфигурации привлекает внимание пациента и создает дополнительное лечебное воздействие. Курс лечения состоит из 20–25 десяти–пятнадцати минутных процедур.
КЭМ–стимуляция может применятся самостоятельно или быть дополнением к классическим методам лечения амблиопии.
Рефлексотерапия. Электропунктурная рефлексотерапия является разновидностью рефлексотерапии. Метод основан на воздействии слабым электрическим током на точки акупунктуры по определенной схеме. Электропунктура является перспективным методом рефлексотерапии в связи с физиологичностью и широким диапазоном действия, а также с многофакторным нормализующим влиянием ее на зрительные функции, аппарат аккомодации, гидро- и гемодинамику глаз, оздоровлением всего организма. Электропунктура может применяться в специализированном детском саду даже у детей раннего возраста ввиду ее безболезненности и хорошей переносимости. Лечение проводит врач, владеющий методикой рефлексотерапии. Обладающие подобным действием методы магнито- и электостимуляции могут использоваться при так называемой «относительной амблиопии», возникающей при врожденной миопии, нистагме.
Лазерплеоптика. Для лечения амблиопии используют лазерное излучение в виде отраженного лазерного света, так называемых спеклов. Наблюдение лазерной «зернистости» оказывает стимулирующее действие на сетчатку (используют отечественные приборы «ЛАР», «МАКДЕЛ» и другие).
Компьютерные программы «EYE» (упражнения «Тир», «Погоня», «Крестики», «Паучок») и др. оказывающие комплексное воздействие на различные виды чувствительности при амблиопии: частотно-контрастную, цветовую. Компьютерные программы позволяют менять размеры, контраст и цвет тест – объекта («Зебра»). Комплексное воздействие на различные виды зрительной чувствительности существенно повышает эффективность плеоптического лечения.
Комментарии: Ортопто-диплоптическое лечение включает систему тренировочных упражнений на аппаратах, направленную на развитие фузионной способности и бинокулярного зрения. Для ортоптического лечения используется синоптофор.
Упражнения по восстановлению одновременного и бифовеального слияния на синоптофоре. Если при исследовании на синоптофоре больной видит только один объект или отмечает исчезновение одного из объектов во время перемещения оптических головок синоптофора, то назначают упражнения по восстановлению бифовеального слияния. Суть их заключается в быстром попеременном или одновременном раздражении центральных ямок сетчаток обоих глаз, что побуждает их к совместной деятельности.
Для определения объективного угла косоглазия в кассеты синоптофора помещают объекты (для совмещения или слияния) наименьшего размера. Просят больного смотреть на объекты и, попеременно их выключая и перемещая оптические головки синоптофора, придают последним такое положение, при котором прекращаются установочные движения глаз. После определения объективного угла косоглазия закрепляют оптические головки фиксаторами и включают автоматическое мигающее освещение. Частоту миганий (8,6,4,3,2 в 1 секунду) в процессе курса упражнений постепенно уменьшают. Если эти упражнения не устраняют функциональную скотому, то методику изменяют или используют метод бинокулярных последовательных образов.
Метод бинокулярных последовательных образов может быть реализован с помощью отечественного прибора «Мираж» (фирма «Трима», Саратов). В основе метода лежит принцип интенсивной фотостимуляции, предложенный профессором Т.П. Кащенко. Метод предполагает использование последовательного образа, вызванного фотостимуляцией. Прибор «Мираж» предназначено для восстановления бифовеального слияния при содружественном косоглазии в период формирования бинокулярного зрения.
Упражнения по развитию фузионных резервов на синоптофоре проводят при наличии у больного способности сливать фовеальные изображения объектов. Устанавливают в кассеты прибора объекты для слияния и, попеременно выключая объекты и перемещая оптические головки, придают им такое положение, при котором прекращаются установочные движения глаз. Затем оптические головки постепенно сближают или разводят в зависимости от того, какие фузионные резервы (положительные или отрицательные) следует развивать. Больной должен удерживать правый и левый объекты слившимися. Когда изображения объектов начинают двоиться, переводят головки в первоначальное положение и опять медленно сводят или разводят их до очередного двоения, затем вновь возвращают их в прежнее положение и так далее. Начинают упражнение с более крупных объектов (10°,7° или 5°), а затем переходят к объектам меньшего размера (5° и 3°).
Диплоптическое лечение. При достижении бифовеального слияния переходят к системе упражнений в условиях, близких к естественным (в отличие от синоптофора) – диплопитике. Диплоптическое лечение назначают при симметричном или близком к нему положении глаз, достигнутом в результате операции или оптической коррекции.
Упражнения по усилению разобщения между аккомодацией и конвергенцией (способ диссоциации) проводятся по методу Э.С. Аветисова, Т.П. Кащенко (1977). Используют серийно выпускаемый аппарат «Форбис» (тест-объекты приборов во время лечения находятся перед глазами больного на расстоянии 33см). После коррекции аметропии пациенту последовательно предъявляется отрицательные линзы – 0,5 дптр, – 1,0 дптр, 1,5 дптр (
диоптрий) и так далее. Осуществляют нагрузку отрицательными сферическими линзами до момента раздвоения объекта. С каждой новой линзой больной смотрит на объект в течение 2–3 минут. Затем упражнения повторяют. Больного просят добиваться и контролировать наличие бинокулярного слияния в условиях нагрузки отрицательными линзами. Критерием оценки эффективности лечения является максимальная сила отрицательной линзы, при которой удерживается бинокулярное слияние. Проводят 20–30 упражнений ежедневно или через день. Время каждого упражнения 10–15 минут.
Если у больного нет бинокулярного зрения, а имеется одновременное, то бинокулярного зрения можно добиться поместив перед глазами положительные сферические линзы от +1,0 дптр до + 6,0 дптр. Силу положительных линз в процессе упражнения уменьшают и постепенно переходят к отрицательным линзам по описанной выше методике (релаксационно – нагрузочный метод). Максимальная сила переносимой «+» и «-» сферической линзы определяет объем относительной аккомодации при косоглазии. Прибор предусматривает проведение данной методики с помощью поляроидных фильтров, растровых и цветофильтров.
Стереоптика. Развитие стереозрения проводится с помощью аппаратно-программного комплекса «Капбис». Аппаратно-программный комплекс «Капбис-1» представляет собой соединение очков с жидкокристаллическим затвором, генератора импульсов и дискеты с программой стандартного IBM-совместимого персонального компьютера. Генератор подает импульсы на пластинки очков таким образом, что попеременно открывается то правый, то левый глаз. Частота переключений равна 80 Гц, что заведомо превышает критическую частоту слияния мельканий человеческого глаза. Программа, записанная на дискете, синхронно с переключением пластин очков подает на экран монитора изображение то для правого, то для левого глаза. Таким образом, достигается раздельное предъявление изображений правому и левому глазу помимо сознания наблюдателя. Это позволяет исследовать бинокулярные зрительные функции без дополнительного разделения полей двух глаз.
Пациент надевает поверх своих очков, если они имеются, жидкокристаллические очки (ЖКО) и усаживается на расстоянии 60 см от монитора компьютера. Врач запускает программу и предварительно инструктирует пациента. На экране монитора появляется сюжетная картинка, которую пациент в ЖКО видит трехмерной. Программа имеет 10 уровней сложности и позволяет оценивать стереовосприятие по 10 уровням диспаратности (от 60 угл. мин. до 2,5 угл. мин.). Упражнения носят игровой характер. Общий фон изображения на экране представляет собой поле с меняющимися по сюжету картинками. На поле появляется неподвижный тест-объект, который является игровой «целью» для пациента. Сверху над «целью» находится подвижный тест в виде летающей тарелки, которая передвигается во всех направлениях трехмерного экранного пространства с помощью мыши-манипулятора. Пациент должен сопоставить подвижный и неподвижный объекты в пространстве таким образом, чтобы импульс- «снаряд», посланный «летающей тарелкой», попал точно в «цель». Импульс посылается при нажатии на клавишу мыши-манипулятора. Попадание сопровождается звуковым сигналом. Компьютер автоматически фиксирует каждое попадание в виде набранных очков. Методика предусматривает пять-шесть попаданий в «цель» (расположение которой меняется). При успешном выполнении заданий первого уровня пациент последовательно переходит к следующим уровням решения глубинной задачи. Усложнение задания выражается в последовательном уменьшении степени диспарации правого и левого изображений по отношению друг к другу, а бинокулярное слияние этих изображений в ходе выполнения зрительных упражнений приводит к достижению более качественного бинокулярного зрения. Результат регистрируется в виде набранных очков, при проведении тренировок количество их увеличивается. Обычно проводится два курса по 10 занятий (15–20 минут), интервал между курсами 1,5–2 месяца.
Хирургическое лечение