Аспергиллез легких что это симптомы лечение и причины
Аспергиллома легкого ( Мицетома )
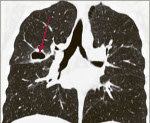
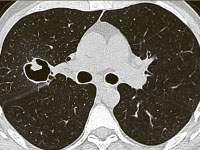
Аспергиллома лёгкого – это шаровидное образование, сформированное разрастающимся и переплетающимся мицелием плесневых грибов аспергилл, который заполняет бронхоэктазы и полости лёгочной паренхимы. Проявляется кашлем с кровохарканьем, незначительной одышкой, общей интоксикацией. Нередко патология протекает скрыто. Выявляется с помощью рентгенографии, КТ лёгких, лабораторных методов диагностики, патоморфологического исследования биопсийного и резецированного материала. Аспергиллома удаляется оперативным путём, после операции применяется консервативная антифунгальная терапия.
МКБ-10
Общие сведения
Аспергиллома (мицетома) лёгкого характеризуется сапрофитным неинвазивным внутриполостным ростом колонии микромицетов. В ряде случаев наличие грибного шара причиняет существенный вред здоровью носителя. У половины больных патология протекает бессимптомно и является случайной находкой при рентгеновском исследовании. 50-70% пациентов беспокоит кровохарканье, приблизительно у трети из них развиваются жизнеугрожающие лёгочные кровотечения. Чаще всего (в 40-90% случаев) аспергиллома формируется на фоне посттуберкулёзных изменений органов дыхания, реже – (1-15%) в интактной ткани лёгкого. Мужчины болеют чаще женщин. У детей такая форма аспергиллёза не встречается.
Причины
Аспергиллома развивается в результате жизнедеятельности плесневых грибов рода Aspergillus. Эти микромицеты распространены повсеместно. Они обитают в почве, играют определённую роль в порче некоторых продуктов питания, используются в пищевой и фармацевтической промышленности. Аспергиллы присутствуют в помещениях и во внешней среде и попадают в дыхательную систему аэрогенным путём. Они являются условно-патогенными возбудителями и вызывают заболевание при определённых обстоятельствах. Развитию патологического процесса способствует снижение функции иммунитета, возникающее при длительном лечении кортикостероидами, цитостатиками, лучевой терапии.
Патогенез
Мицетоме обычно свойственен внутриполостной рост без повреждения окружающих паренхиматозных тканей. Разрастание массы гриба может привести к полной обтурации бронха и гибели аспергилл из-за дефицита кислорода. При значительном снижении иммунитета активное размножение патогенов нередко провоцирует развитие инвазивного лёгочного аспергиллёза.
Морфологически аспергиллома лёгкого представляет собой крупное шаровидное или несколько вытянутое овальной формы образование, просвет которого неоднородно заполнен рыхлой крошащейся коричневой массой, представленной мицелием грибов и клеточным детритом.
Классификация
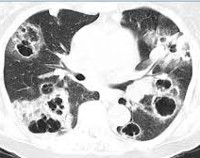
Встречаются одиночные и множественные аспергиллёзные мицетомы. Процесс может быть односторонним или распространяться на оба лёгких. В больших полостях и крупных бронхах могут локализоваться один или несколько грибных шаров. В литературе часто встречается разделение образований на простые и сложные, но современные медицинские руководства рекомендуют классифицировать патологию следующим образом:
Симптомы аспергилломы лёгкого
В течение длительного периода времени локализованная в лёгком аспергиллома протекает бессимптомно. Она выявляется случайно при профилактическом осмотре. По мере роста образования присоединяется упорный кашель с зеленоватой хлопьевидной мокротой и прожилками крови в ней. Нередко возникает лёгочное кровотечение. Симптомы общей интоксикации выражены слабо. Температура тела может эпизодически подниматься до субфебрильных значений, присутствуют умеренная слабость и незначительное постепенное снижение массы тела.
Вторичное инфицирование мицетомы бактериальной микрофлорой сопровождается фебрильной лихорадкой с ознобами, потливостью. Учащается кашель, мокрота приобретает грязно-бурый оттенок. Появляются усиливающиеся на вдохе боли в груди, одышка при небольшой физической нагрузке, нарастают признаки интоксикации. Аналогичная клиническая картина характерна для многих первичных лёгочных процессов. Симптомы аспергилломы часто сложно отличить от проявлений фоновых заболеваний.
Осложнения
Иногда (примерно в 10% случаев) аспергиллома регрессирует спонтанно. Однако выжидательная тактика ведения пациентов с данной патологией не применяется из-за высокого риска развития опасных осложнений. Стенка мицетомы хорошо кровоснабжается, и мицелий гриба в процессе роста повреждает сосуды.
У большинства больных с такого рода лёгочными образованиями со временем появляется кровохарканье. Массивное лёгочное кровотечение возникает приблизительно у одной трети пациентов и нередко приводит к летальному исходу. Другим грозным осложнением патологического процесса является прогрессирование аспергиллёза, развитие инвазивной формы болезни с высокой (до 90%) летальностью.
Диагностика
Аспергиллома обычно возникает на фоне другой персистирующей лёгочной патологии или её последствий. Диагностический поиск осуществляют пульмонологи совместно с инфекционистами. Иногда данную форму аспергиллёза сложно отдифференцировать от туберкуломы или новообразования лёгкого, и в диагностике принимают участие фтизиатры и онкологи. При сборе анамнеза учитывается профессиональная деятельность пациента и наличие хронических пульмонологических болезней. При осмотре и физикальном обследовании выявляются признаки фонового заболевания. Окончательный диагноз устанавливается на основании:
Лечение аспергилломы лёгкого
Из-за риска возникновения лёгочного кровотечения аспергиллома подлежит хирургическому удалению. Объём оперативного вмешательства зависит от размеров и количества образований, характера фонового процесса. Обычно вместе с мицетомой удаляется поражённая доля лёгкого. Односторонний процесс с наличием множественных аспергиллом, с выраженными клиническими проявлениями, рецидивирующим кровохарканьем является показанием для пульмонэктомии.
В последние годы всё чаще выполняются органосохраняющие краевые резекции лёгкого, сегментэктомии, лобэктомии. Проводятся щадящие видеоторакоскопические операции. В послеоперационном периоде назначаются фунгицидные препараты и иммуномодуляторы.
Прогноз и профилактика
Профилактические меры сводятся к регулярному рентгенологическому обследованию пациентов, страдающих хроническими заболеваниями дыхательной системы, и своевременному лечению фоновых процессов.
Микозы легких
Аспергиллёз
Основной метод выявления:

Прогноз. Без лечения инвазивный аспергиллёз практически всегда заканчивается летальным исходом (в течение 1-4 нед.). При проведении лечения летальность составляет 30-50% и зависит от основного заболевания (острый лейкоз и др.), а также от распространённости аспергиллеза или локализации заболевания (диссеминация, поражение ЦНС)
Хронический некротизирующий аспергиллёз лёгких — относительно редкое заболевание, составляющее примерно 5% всех случаев аспергиллёза лёгких. Возбудитель — A. fumigatus, реже — A. flavus, A. terreus и др. Факторы риска — СПИД, сахарный диабет, алкоголизм, длительное лечение стероидами.
Симптомы характерны, но не специфичны. Обычно развивается хронический продуктивный (с мокротой) кашель, нередко с умеренным кровохарканьем. Субфебрилитет. Общая слабость и снижение массы тела. Болезнь протекает «хронически» с периодическими обострениями и прогрессирующим нарушением функций лёгких вследствие развития фиброза. Осложнения: поражение плевры, рёбер, позвонков, лёгочное кровотечение, инвазивный аспергиллез лёгких (пневмония) с гематогенной диссеминацией, поражением головного мозга и внутренних органов.
Диагностика – см. инвазивный аспергиллез.
Лечение. Длительное применение противогрибковых препаратов. Показанием к хирургическому лечению служит высокий риск лёгочного кровотечения.
Аспергиллома (неинвазивный аспергиллез), или «грибной шар», представляет собой мицелий (грибницу) грибка Aspergillus, разрастающегося в полостях лёгких, образованных в результате туберкулёза, опухоли и других заболеваний. Аспергиллома может возникать в придаточных пазухах носа.
Возбудитель — Aspergillus fumigatus, реже A.flavus. Туберкулёз является причиной образования полости при аспергилломе в 40-70% случаев; деструктивная пневмония — в 10-20%; буллёзная эмфизема — в 10-20%; бронхоэктазы — в 5-10%; опухоли — в 3-7% случаев. Вероятность развития аспергилломы в каверне размером 2 см составляет 15-20%. Обычно возникает в возрасте от 40 до 70 лет, чаще у мужчин.
Изначально протекает бессимптомно, но по мере прогрессирования начинает беспокоить кашель, возникают кровохарканье, субфебрилитет. При вторичном бактериальном инфицировании поражённой грибами полости могут развиваться признаки острого воспаления. В большинстве случаев аспергиллома возникает в верхней доле правого лёгкого (50-75%), реже — в верхней доле левого лёгкого (20-30%). Приблизительно у 10% больных признаки аспергилломы проходят спонтанно, без лечения. У боль¬шинства больных в течение заболевания возникает эпизод кровохарканья, у 20% — лёгочное кровотечение. Осложнениями аспергилломы являются лёгочное кровотечение и инвазивный рост Aspergillus с развитием хронического некротизирующего аспергиллёза лёгких или специфического плеврита.
Диагностика – см. инвазивный аспергиллез.
Лечение проводят при развитии или высоком риске осложнений (повторное кровохарканье, лёгочное кровотечение и др.), при бессимптом¬ной аспергилломе показано наблюдение. Основным методом лечения является хирургическое удаление поражённого участка лёгкого.
Аллергический бронхолёгочный аспергиллёз характеризуется развитием реакции гиперчувствительности I типа при поражении дыхательных путей Aspergillus. Частота у больных бронхиальной астмой составляет 1-5%, у больных муковисцидозом — 5-14%.
Возбудители — Aspergillus fumigatus, A. clavatus, реже — другие Aspergillus.
Возникновению способствуют врождённая предрасположенность.
Инвазивного поражения тканей лёгких не наблюдается. Заболевание обычно протекает хронически с периодическими обострениями бронхообструктивного синдрома и/или возникновением эозинофильных инфиль¬тратов. Основными признаками обострения являются приступы удушья, повы¬шение температуры тела, боли в грудной клетке и кашель с мокротой, содержа¬щей коричневые включения и слизистые пробки. При длительном течении формиру¬ются бронхоэктазы и фиброз лёгких, приводящие к дыхательной недостаточности.
Гиалогифомикозы — группа заболеваний, вызываемых грибами Fusarium spp., Acremonium spp., Paecilomyces spp., Scedosporium spp., Scopulariopsis brevicaulis и Trichoderma longibrachiatum. Возбудители распространены повсеместно, часто встречаются в почве, на раз¬личных растениях.
Fusarium считают вторыми по частоте возбудителями инвазивных микозов лёгких после Aspergillus. Кроме пневмонии гиалогифомицеты у иммунокомпетентных пациентов вызывают локальные поражения, у иммуноскомпрометированных — фунгемию (грибок в крови) и диссеминированные инфекции, которые характеризуются очень высокой летальностью. Неблагоприятный прогноз связан как с выраженностью иммуносупрессии у больных, так и с низкой чувствительностью гиалогифомицетов к большинству применяемых антимикотиков.
Гиалогифомикозы лёгких наиболее часто развиваются у больных гемобластозами или реципиентов трансплантатов костного мозга, значительно реже — у больных с распространёнными глубокими ожогами. Инфицирование обычно происходит ингаляционным путём. Одним из возможных источников возбудителя являются поражённые ногти при онихомикозе. Возбудители могут поражать артерии с последующим развитием тромбозов, инфарктов и гематогенной диссеминацией. Заболевание обычно начинается как пневмония или синусит, при прогрессировании развивается гематогенная диссеминация с поражением кожи, внутренних органов, костей и головного мозга. Клиническая картина заболевания определяется локализацией процесса; общим признаком является рефрактерная к антибиотикам лихорадка. У 55-70% больных развивается характерное поражение кожи и подкожной клетчатки: болезненные эритематозные папулы или подкожные узелки с последующим образованием очага некроза в центре.
Диагностика: см. инвазивный аспергиллез.
Лечение.
Возбудители гиалогифомикозов характеризуются низкой чувствительностью и даже резистентностью к антимикотикам
Аспергиллез легких
Аспергиллёз лёгких – это заболевание грибковой этиологии, которое поражает все отделы дыхательной системы, протекает в острой или хронической форме, характеризуется разнообразием клинических симптомов, наличием признаков аллергии. Клиническая картина болезни включает кашель, кровохарканье, лихорадку и одышку. Диагноз устанавливается на основании рентгенографии и КТ органов грудной клетки, бронхоскопии, серологической диагностики, лабораторного исследования патологического материала. Назначается консервативное лечение фунгицидами, при необходимости в сочетании с антибиотиками и глюкокортикостероидами. Аспергилломы удаляются хирургическим путём.
МКБ-10
Общие сведения
Болеют лица, вынужденные контактировать с обсеменённым спорами грибов материалом в силу своей профессиональной деятельности, а также пациенты с иммуносупрессией любого генеза. 20% реципиентов органов и тканей заболевают аспергиллёзом в послеоперационном периоде. У половины из них болезнь приводит к летальному исходу.
Причины
Патогенез
Экзогенный лёгочный аспергиллёз обычно развивается при вдыхании спор грибов. При выраженной имуносупрессии возможна активация сапрофитных аспергилл, обитающих на коже и слизистых оболочках. Происходит аутоинфицирование. Аспергиллы попадают в дыхательную систему. При полноценном клеточном иммунном ответе наблюдается уничтожение и фагоцитоз гифов грибов.
При массивном попадании грибных спор в организм и/или нарушении функций клеточного иммунитета преобладает гуморальный ответ. Образуются гранулёмы, содержащие гифы патогенных грибов – аспергилломы. Они выявляются в бронхоэктазах, туберкулёзных кавернах и других полостях лёгких, на слизистых оболочках трахеи и бронхов. Такая форма болезни является неинвазивной.
Инвазивный аспергиллёз возникает на фоне выраженного иммунодефицита, при значительном снижении уровня гранулоцитов крови. Грибковая инфекция распространяется гематогенным путём, поражает лёгочную паренхиму, плевру, лимфатические узлы. Образуются множественные гранулёмы в различных органах и тканях. Течение болезни приобретает септический характер. Кроме того, некоторые виды аспергилл продуцируют большое количество микотоксинов, другие – являются мощными аллергенами. Развиваются микотоксикозы и аллергические реакции.
Классификация
Существует несколько классификаций лёгочной формы заболевания. По механизму инфицирования различают экзогенный и эндогенный аспергиллёз бронхолёгочной системы. Процесс может протекать остро и хронически. Некоторые специалисты в сфере пульмонологии отдельно выделяют поражение лёгких и дыхательных путей. Рабочая классификация отражает степень инвазии патогенов, их токсические свойства, локализацию процесса, наличие сенсибилизации организма и особенности течения болезни. Она включает:
Симптомы аспергиллёза лёгких
Неинвазивный аспергиллез
Клиническая картина при микотическом поражении респираторных органов зависит от формы патологического процесса. Для неинвазивных аспергиллом характерно бессимптомное течение. Определить длительность инкубационного периода не представляется возможным. Заболевание обнаруживается случайно при прохождении профилактического рентгенологического обследования лёгких. Появление крови в мокроте свидетельствует о прорастании сосудов мицелием грибов и начале инвазивного процесса.
Инвазивный аспергиллез
При вдыхании большого количества патогенов развивается аспергиллёзный трахеобронхит или интерстициальная пневмония. Клиническим проявлениям предшествует короткий – от 1-3 часов до 3 дней – инкубационный период. Появляется стойкое непрекращающееся ощущение горечи во рту, першение в горле. Отмечается повышение температуры до высоких цифр, сопровождающееся ломотой в костях, ознобом. Для аспергиллёзной пневмонии характерна лихорадка неправильного типа. Температура повышается в утренние часы, снижается до нормальных или субфебрильных значений к вечеру.
Заболевание протекает бурно. Кашель в начале болезни мучительный, носит приступообразный характер, позднее становится продуктивным. Отделяется серо-зелёное или кровянистое содержимое бронхов. Больного мучает одышка даже при небольшой нагрузке. Беспокоят интенсивные боли в грудной клетке, усиливающиеся при дыхании и перемене положения тела.
Выражены симптомы общей интоксикации: слабость, потливость, отсутствие аппетита, повышенная утомляемость, похудание. Определяется учащённое сердцебиение и перебои сердечного ритма. Острому инвазивному лёгочному аспергиллёзу часто сопутствует поражение придаточных пазух носа и макулопапулёзные кожные высыпания.
Хронический аспергиллез
При эндогенном инфицировании лёгочный аспергиллёз принимает первично-хроническое течение. Его клинические проявления отличаются от картины интерстициальной пневмонии вялой симптоматикой с длительным субфебрилитетом, незначительным болевым синдромом. Микоз развивается на фоне персистирующего туберкулёза, саркоидоза, ХОБЛ, другой лёгочной патологии и несколько меняет картину основного заболевания. Пациенты обычно отмечают усиление одышки и кашля, обнаруживают серо-зелёные комочки в мокроте.
Аллергический аспергиллез
Аллергический аспергилёз чаще всего протекает в форме тяжёлой гормональнозависимой бронхиальной астмы. Проявляется частыми дневными и ночными приступами удушья, свистящими хрипами и тяжестью в груди, приступами сухого кашля. Больные аллергическим альвеолитом предъявляют жалобы на нарастающую одышку и отхождение небольшого количества слизистой мокроты. Острая форма альвеолита сопровождается признаками общего недомогания, артралгиями.
Осложнения
Своевременная диагностика и правильно выбранная тактика лечения позволяют добиться выздоровления у 25-50% больных респираторным аспергиллёзом. Осложнения возникают при любой форме заболевания. Их частота и тяжесть напрямую зависят от состояния иммунной системы и наличия фоновых патологий. Аспергиллёз утяжеляет течение основного патологического процесса.
У больных с аспергилломами нередко развивается кровохарканье. 25% таких пациентов погибают от лёгочного кровотечения. Острый инвазивный бронхолёгочный аспергилёз при выраженном снижении иммунитета приводит к возникновению микогенного сепсиса с высокой (50%) летальностью. Хроническое течение осложняется сердечно-легочной недостаточностью и последующей инвалидизацией больного.
Диагностика
Пациенты с лёгочными проявлениями аспергилёза обследуются у пульмонолога. При сборе анамнеза уточняется профессия, наличие хронической бронхолёгочной патологии, первичного или вторичного иммунодефицита. При осмотре и физикальном исследовании выявляются разнообразные неспецифичные симптомы. При аспергиллёзной пневмонии выслушиваются распространённые сухие и влажные мелкопузырчатые хрипы. В остальных случаях аускультативные данные обычно бывают скудными или отражают течение фонового процесса. Основными методами диагностики являются:
Лёгочный аспергилёз необходимо дифференцировать с заболеваниями опухолевой природы, туберкулёзом, саркоидозом, деструктивной пневмонией другой этиологии. В последнее время микоз часто утяжеляет течение вышеуказанной патологии, поэтому в диагностическом поиске нередко принимают участие фтизиатры и онкологи. Из-за частого поражения патогенами ЛОР-органов все пациенты с подозрением на аспергиллёз направляются на консультацию к оториноларингологу.
Лечение аспергиллёза лёгких
Длительность терапии и объём лечебных мероприятий зависят от формы заболевания и состояния иммунитета больного. Аспергиллёз бронхов, нетяжёлая микотическая пневмония у иммунокомпетентных лиц излечиваются за 7-10 дней в амбулаторных условиях. Показаниями к госпитализации являются кровохарканье, длительный эпизод фебрильной лихорадки, затяжной приступный период бронхиальной астмы. Основной группой препаратов, применяющихся для лечения данной патологии, являются с активные в отношении аспергилл антифунгальные средства.
Параллельно осуществляется медикаментозная терапия фонового процесса. Используются антибактериальные препараты и кортикостероидные гормоны. Питание больных аспергиллёзом должно быть полноценным, сбалансированным, высококалорийным. Аспергилломы, сопровождающиеся кровохарканьем, подлежат хирургическому удалению. Выполняется резекция лёгкого или лобэктомия. При выраженной дыхательной недостаточности для профилактики кровотечения в качестве временной меры применяется перевязка соответствующей бронхиальной артерии.
Прогноз и профилактика
При лёгких формах аспергиллёза прогноз благоприятный, наступает полное выздоровление. Хронизация процесса приводит к формированию лёгочного сердца и инвалидности. Выраженный иммунодефицит может способствовать генерализации микоза и закончиться смертью больного. В качестве профилактики лица из групп профессионального риска должны использовать индивидуальные средства защиты и проходить регулярные профилактические осмотры. Пациенты с выраженными нарушениями функций иммунной системы подлежат рациональному трудоустройству и регулярному серологическому обследованию на аспергиллёз. Им запрещается употреблять в пищу продукты с плесенью, долго находиться в сырых и пыльных помещениях.
Аспергиллез
МКБ-10
Общие сведения
Причины аспергиллеза
Возбудителями аспергиллеза у человека могут выступать следующие виды плесневых грибков рода Aspergillus: A. flavus, A. Niger, A. Fumigatus, A. nidulans. A. terreus, A. clavatus. Аспергиллы являются аэробами и гетеротрофами; способны расти при температуре до 50°С, длительно сохраняться при высушивании и замораживании. В окружающей среде аспергиллы распространены повсеместно – в почве, воздухе, воде. Благоприятные условия для роста и размножения аспергилл имеются в вентиляционных и душевых системах, кондиционерах и увлажнителях воздуха, старых вещах и книгах, сырых стенах и потолках, длительно хранящихся пищевых продуктах, сельскохозяйственных и комнатных растениях и др.
Заражение аспергиллезом чаще всего происходит ингаляционным путем при вдыхании частиц пыли, содержащих мицелий гриба. Наибольшему риску возникновения заболевания подвержены сельскохозяйственные рабочие, работники бумагопрядильных и ткацких предприятий, мукомолы, а также заводчики голубей, поскольку голуби, чаще других птиц, болеют аспергиллезом. Возникновению грибковой инфекции способствует инфицирование при проведении инвазивных процедур: бронхоскопии, пункции околоносовых пазух, эндоскопической биопсии и др. Не исключен контактный путь передачи аспергиллеза через поврежденные кожные покровы и слизистые оболочки. Также возможно алиментарное инфицирование при употреблении контаминированных аспергиллами продуктов питания (например, куриного мяса).
Кроме экзогенного инфицирования аспергиллами, известны случаи аутозаражения (при активации грибков, обитающих на коже, слизистой зева и дыхательных путей) и трансплацентарного инфицирования. К факторам риска заболеваемости аспергиллезом относятся иммунодефициты любого генеза, хронические заболевания дыхательной системы (ХОБЛ, туберкулез, бронхоэктатическая болезнь, бронхиальная астма и др.), сахарный диабет, дисбактериоз, ожоговые травмы; прием антибиотиков, кортикостероидов и цитостатиков, проведение лучевой терапии. Нередки случаи развития микозов смешанной этиологии, вызываемых различными видами грибков – аспергиллами, кандида, актиномицетами.
Классификация аспергиллеза
Таким образом, в зависимости от путей распространения грибковой инфекции различают эндогенный (аутоинфекцию), экзогенный (с воздушно-капельным и алиментарным путем передачи) и трансплацентарный аспергиллез (с вертикальным путем заражения).
По локализации патологического процесса выделяют следующие формы аспергиллеза: бронхолегочную (в т. ч. аспергиллез легких), ЛОР-органов, кожную, глазную, костную, септическую (генерализованную) и пр. На первичное поражение респираторного тракта и легких приходится около 90% всех случаев аспергиллеза; придаточных пазух носа – 5%. Вовлечение остальных органов диагностируются менее чем у 5% больных; диссеминация аспергиллеза развивается примерно в 30% случаев, преимущественно, у ослабленных лиц с отягощенным преморбидным фоном.
Симптомы аспергиллеза
У больных с сопутствующими заболеваниями дыхательной системы (легочным фиброзом, эмфиземой, кистами, абсцессом легкого, саркоидозом, туберкулезом, гипоплазией, гистоплазмозом) нередко формируется аспергиллома легких – инкапсулированный очаг, содержащий гифы гриба, фибрин, слизь и клеточные элементы. Гибель пациентов с аспергилломой может наступить в результате легочного кровотечения или асфиксии.
Аспергиллез ЛОР-органов может протекать в виде наружного или среднего отита, ринита, синусита, тонзиллита, фарингита. При аспергиллезном отите вначале возникает гиперемия, шелушение и зуд кожи наружного слухового прохода. С течением времени слуховой проход заполняется рыхлой сероватой массой, содержащей нити и споры гриба. Возможно распространение аспергиллеза на барабанную перепонку, сопровождающееся резкими колющими болями в ухе. Описаны поражения верхнечелюстных и клиновидных пазух, решетчатой кости, переход грибковой инвазии на орбиты. Глазной аспергиллез может принимать форму конъюнктивита, язвенного блефарита, узелкового кератита, дакриоцистита, блефаромейбомита, панофтальмита. Нередки осложнения в виде глубоких язв роговицы, увеита, глаукомы, потери зрения.
Аспергиллез кожи характеризуется появлением эритемы, инфильтрации, коричневатых чешуек, умеренного зуда. В случае развития онихомикоза возникает деформация ногтевых пластин, изменение цвета на темно-желтый или коричневато-зеленоватый, крошение ногтей. Аспергиллез ЖКТ протекает под видом эрозивного гастрита или энтероколита: для него типичны запах плесени изо рта, тошнота, рвота, диарея.
Генерализованная форма аспергиллеза развивается при гематогенной диссеминации аспергилл из первичного очага в различные органы и ткани. При данной форме заболевания возникают аспергиллезный эндокардит, менингит, энцефалит; абсцессы головного мозга, почек, печени, миокарда; поражение костей, ЖКТ, ЛОР-органов; аспергиллезный сепсис. Летальность от септической формы аспергиллеза очень высока.
Диагностика аспергиллеза
В зависимости от формы микоза пациенты направляются на консультацию к специалисту соответствующего профиля: пульмонологу, отоларингологу, офтальмологу, микологу. В процессе диагностики аспергиллеза большое внимание уделяется анамнезу, в т. ч. профессиональному, наличию хронической легочной патологии и иммунодефицита. При подозрении на бронхолегочную форму аспергиллеза проводится рентгенография и КТ легких, бронхоскопия с забором мокроты, бронхоальвеолярный лаваж.
Основу диагностики аспергиллеза составляет комплекс лабораторных исследований, материалом для которых могут служить мокрота, промывные воды из бронхов, соскобы с гладкой кожи и ногтей, отделяемое из пазух носа и наружного слухового прохода, отпечатки с поверхности роговицы, кал и пр. Аспергиллы могут быть обнаружены с помощью микроскопии, культурального исследования, ПЦР, серологических реакций (ИФА, РСК, РИА). Возможно проведение кожно-аллергических проб с антигенами аспергилл.
Дифференциальная диагностика аспергиллеза легких проводится с воспалительными заболеваниями респираторного тракта вирусной или бактериальной этиологии, саркоидозом, кандидозом, туберкулезом легких, муковисцидозом, опухолями легких и др. Аспергиллез кожи и ногтей имеет сходство с эпидермофитией, рубромикозом, сифилисом, туберкулезом, актиномикозом.
Лечение аспергиллеза
При аспергилломе легких показана хирургическая тактика – экономная резекция легкого или лобэктомия. В процессе лечения любой формы аспергиллеза необходимо проведение стимулирующей и иммунокорригирующей терапии.
Прогноз и профилактика аспергиллеза
Наиболее благоприятное течение отмечается при аспергиллезе кожи и слизистых оболочек. Летальность от легочных форм микоза составляет 20-35%, а у лиц с иммунодефицитом – до 50%. Септическая форма аспергиллеза имеет неблагоприятный прогноз. К мерам, позволяющим предупредить заражение аспергиллезом, относятся мероприятия по улучшению санитарно-гигиенических условий: борьба с пылью на производстве, ношение работниками мельниц, зернохранилищ, овощехранилищ, ткацких предприятий индивидуальных средств защиты (респираторов), улучшение вентиляции цехов и складов, регулярное микологическое обследование лиц из групп риска.