Астено цефалгический синдром что это
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Головная боль – проблема, которая издавна занимает человечество. Самое раннее описание мигрени обнаружено в эпической поэме, написанной в Шумере около 3000 лет до нашей эры. В медицинских трактатах Месопотамии описана головная боль, ассоциированная со зрительными нарушениями – «голова покоряется боли, охватившей висок, и глаза затуманивает боль, зрение слабеет». Несомненно, мигрень была хорошо известна уже в древнем мире.
Тщательный анализ характеристик ГБ и анамнеза, неврологическое и общее обследование помогают установить принадлежность ГБ к первичным или симптоматическим. К важным клиническим маркерам симптоматических ГБ относят:
– впервые возникшую интенсивную головную боль;
– изменение характера и интенсивности боли и/или ее толерантность к успешному раннему обезболиванию;
– сочетание головной боли и температуры;
– возникновение головной боли после физического напряжения;
– зависимость выраженности боли от положения головы и тела;
– сочетание головной боли с сонливостью;
– имеются атипичные проявления первичных ГБ;
– ГБ сопутствует очаговая неврологическая симптоматика.
Если источник недавно возникшей ГБ невозможно немедленно определить, следует провести параклиническое обследование, включающее МРТ или КТ сканирование, особенно при сочетании боли с неврологическими знаками.
Следующим после исключения симптоматической природы ГБ этапом диагностики является определение формы первичной ГБ. Среди первичных ГБ лидируют мигрень и головные боли напряжения.
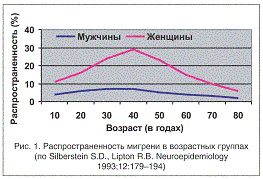
Мигрень характеризуется рецидивирующими приступами пульсирующей интенсивной головной боли, нередко локализующейся в области глазницы. Обычно она бывает односторонней, от приступа к приступу сторона боли может меняться. Собственно термин «мигрень» в переводе с греческого означает боль в одной половине головы (гемикрания). Хотя мигрень может возникнуть в любом возрасте, чаще всего приступы появляются в пубертатном периоде, а после 40–50 лет, как правило, ослабевают (рис. 1).
Заболевание часто носит семейный характер. Около 60–75% больных составляют женщины, приступы мигрени у них часто возникают перед менструацией. Мигрень может быть спровоцирована менструацией, голодом (хаотичным питанием), употреблением алкоголя (особенно красного вина), шоколада, сосисок (содержат нитрат–натрия, обладающего выраженным сосудорасширяющим действием), пребыванием в горах. Факторами риска возникновения мигрени служит прием пероральных контрацептивов (табл. 2).
Критерии диагностики мигрени:
• Приступообразная головная боль длительностью от 4 до 72 часов
• Головная боль имеет, по крайней мере, две из следующих характеристик: преимущественно односторонняя локализация, чередование сторон, реже двусторонняя, пульсирующий характер, средняя или значительная интенсивность боли (нарушает повседневную деятельность), усиление при физической нагрузке
• Наличие хотя бы одного сопровождающего симптома: тошнота, рвота, фонофобия, фотофобия.
В мигренозной атаке выделяют четыре фазы:
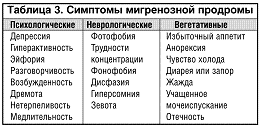
– продрома, которая возникает за несколько часов или дней до ГБ (табл. 3);
– аура, симптомы непосредственно предшествующие боли;
– собственно боль;
– постприступный период.
Большинство пациентов, страдающих мигренью, имеют атаки, содержащие более одной фазы, но наличие фаз не является облигатным для диагностики мигрени.
Мигрень подразделяют на мигрень с аурой (классическую) и мигрень без ауры (простую). Простая мигрень наблюдается чаще – это 80% всех случаев мигрени. При классической мигрени головные боли предшествуют зрительные или другие симптомы, при простой мигрени боль возникает без предвестников и обычно нарастает медленнее. Приступ мигрени с аурой чаще всего начинается со зрительных симптомов в виде вспышек света, слепых пятен (скотом) или гемианопсии. Головная боль обычно появляется, когда зрительные нарушения (обычно длящиеся несколько минут) прекращаются или их интенсивность снижается. Другие симптомы ауры отмечаются значительно реже, но иногда они следуют друг за другом: вслед за гемианопсией появляются покалывание в лице или конечностях. Для мигренозной ауры характерна смена позитивных симптомов негативными (например, за вспышками света следует скотома, за покалыванием – онемение). В большинстве случаев симптомы ауры длятся от 5 до 20 минут, но обычно не более 60 минут. Характерные для мигрени диспепсические явления возникают на высоте головной боли. Рвота в большинстве случаев облегчает боль или даже прерывает приступ. Во время приступа отмечается также болезненность покровов головы.
Пациенты, страдающие первичными ГБ, как правило, не обращаются к врачу по поводу эпизодической головной боли и предпочитают «перетерпеть» боль или обезболить ее, руководствуясь собственным опытом, мнением окружающих или советами провизора. Доступность большинства анальгетиков (безрецептурные формы), способных купировать головную боль, также делает необязательным посещение врача. К сожалению, даже в развитых странах люди, страдающие повторяющимися ГБ, не в должной мере используют возможности медицинского обеспечения [3], они редко обращаются за помощью к специалистам [4]. Даже если пациенту поставлен правильный диагноз и назначено адекватное лечение, он зачастую не является на повторный прием и пытается самостоятельно контролировать приступы ГБ, что приводит к хронизации боли через абузусный фактор (чрезмерное употребление анальгетиков) и присоединение расстройств депрессивного спектра. Консультации пациентов с ГБ в специализированных центрах ведут к увеличению контингента больных, получающих профилактическое лечение, к изменению типа терапии для купирования приступов ГБ, что, в свою очередь, приводит к выраженному улучшению фармакоэкономических показателей [5].
1. International classi
fication of headache disorders. Second Edition. // Cephlalgia 2004;24 suppl. 1.
2. Guitera V, Munoz P, Castillo J, Pascual J. Quality of life in chronic daily headache. A study in a general population. // Neurology 2002;58:1062–1065
3. Michel P, Pariente P, Duru G et al. MIG ACCESS: a population–based, nationwide, comparative survey of access to care in migraine in France. Cephalalgia 1996;16:50–5
4. Lipton RB, Stewart WF, Simon D. Medical consultation for migraine: result from the American Migraine Study. Headache 1998;38:87–6
5. Ferrari A, Pasciullo G, Savino G et al. Headache treatment before and after the consultation of a specialized center: a pharmacoepidemiology study. Headache 2004;24:356–36
Астеновегетативный синдром: симптомы, диагностика и лечение
Согласно Международной классификации болезней Десятого пересмотра, астеновегетативный синдром (код по МКБ-10 F48.0) определяется как функциональное расстройство вегетативной нервной системы. Эта система регулирует работу всех внутренних органов, желез внутренней и внешней секреции, кровеносных и лимфатических сосудов. Также, она играет главенствующую роль в поддержании постоянства внутренней среды организма (гомеостаза).
В механизме развития астеновегетативного синдрома лежит нарушение транспорта импульсов от нервных рецепторов к клеткам тканей. Клиническая картина данного патологического состояния нервной системы определяется тем, какой орган или система органов подвергается большему негативному воздействию. В результате такого влияния, организм человека просто оказывается не в состоянии адекватно реагировать на возникающие стрессовые ситуации.
Наиболее часто астеновегетативный синдром встречается среди представительниц прекрасной половины населения нашей планеты. Это непосредственно связано с лабильностью нервной системой женщин, которая менее устойчива к воздействию неблагоприятных внешних факторов. Дети, принимающие на себя тяжелую умственную и физическую нагрузку, также нередко страдают от подобного патологического состояния. Тем не менее, при определенном стечении конкретных обстоятельств, возникновению болезни могут быть подвержены люди любого пола, возраста и социального статуса.
Специалисты центра функциональных расстройств Юсуповской больницы занимаются лечением различных вегетативных и аффективных нарушений, в том числе и астеновегетативного синдрома. Использование комплексного подхода в диагностике и лечении, позволяет врачам клиники найти истинные причины заболевания. В стенах больницы работают заслуженные врачи Российской Федерации с высшей категорией, которые постоянно усовершенствуются в своей сфере деятельности. Каждому пациенту оказывается, как профессиональная медицинская, так и психологическая помощь.
Астеновегетативный синдром: причины развития
Обычно астеновегетативный синдром возникает на фоне сочетания тяжелой психоэмоциональной травмы с чрезмерно напряжённой умственной работой либо какими-то физиологическими лишениями. Затяжные инфекционные заболевания, стрессы, психологические потрясений – все это способствует быстрому истощению организма.
На сегодняшний день, в условиях современного ритма жизни астеновегетативный синдром встречается все чаще и чаще. Это связано с колоссальной нагрузкой (ментальной и физической), которую испытывает человеческий организм. Почти все функциональные расстройства вегетативной нервной системы характеризуется медленными темпами развития, а появление их может обуславливаться воздействием таких внешних факторов как:
Также, пусковым моментом в развитии астеновегетативного синдрома могут стать:
Астеническое расстройство зачастую сопровождает реабилитацию после черепно-мозговых травм, инсульта, инфаркта. К тому же, его проявления могут быть связаны с нарушением кровообращения и дегенеративными процессами в головном мозге, поражениями его сосудов.
Астеновегетативный синдром: симптомы
Клиническая картина астеновегетативного синдрома характеризуется постепенным (ступенчатым) развитием. Примерно в 5-7% случаях могут наблюдаться яркие признаки болезни.
Для астеновегетативного синдрома характерны следующие симптомы:
У пациентов пропадает интерес к любимым занятиям. Больной постепенно начинает забывать важную и необходимую информацию, часто применяемую в работе. У детей школьного возраста снижается успеваемость, проявляется апатия. Формулировать мысли, людям с подобными функциональными расстройствами вегетативной системы, дается все сложнее. Попытки сконцентрироваться на определенном объекте неудачны, приносят лишь большую усталость и недовольство собой.
В комплексе с астеновегетативный синдром появляется ипохондрическое расстройство, проявляющееся постоянным беспокойством о своем здоровье.
Для пациентов любого возраста и пола характерно следующие симптомы заболевания:
Позже присоединяется шум в ушах, нарушение мочеиспускания, снижается, а затем пропадает аппетит. Относительно дисфункций половых органов, то подобные расстройства проявляются в различной степени. У одних пациентов возможно полное отсутствие полового возбуждения на фоне эректильной дисфункции, либо наоборот — постоянное половое возбуждение. На самых последних этапах развития заболевания появляются расстройства сна — появляется бессонница, ночные головные боли, не купирующиеся болеутоляющими препаратами.
Астеновегетативный синдром: лечение
На ранних стадиях астеновегетативный синдром не требует медикаментозного лечения. В терапии синдрома, на поздних стадиях, применяются препараты сильного действия и антидепрессанты. Немедикаментозную терапию используют при отсутствии серьезной врожденной патологии. В нее входит, в первую очередь, контроль рациона питания: исключается вредная пища и бодрящие, газированные напитки, вводятся продукты, богатые калием.
Параллельно с диетическим питанием назначаются ноотропные препараты растительного происхождения. При заболевании легкой тяжести наиболее эффективны ванны с добавлением успокоительных эфирных масел.
Для лечения средних форм течения недуга проводится комплексная терапия:
Комплексное лечение позволяет улучшить деятельность внутренних органов, мозга, избежать депрессивных расстройств.
При выявлении тяжелых форм специалисты центра функциональных расстройств Юсуповской больницы проводят медикаментозную коррекцию состояния здоровья пациента. Выбор препарата напрямую зависит от возраста пациента и его общего состояния организма. Назначаются антидепрессанты – нейролептики, антипсихотические средства. План курса лечения составляется индивидуально для каждого пациента. Благодаря своевременной организации лечения есть шанс свести развитие болезни к минимуму.
Юсуповская больница – это многопрофильный лечебный центр, где каждому пациенту гарантировано комплексное и высококвалифицированное лечение любых патологических заболеваний организма человека. Для более детальной информации записывайтесь на прием по телефону.
АСТЕНО-НЕВРОТИЧЕСКИЙ СИНДРОМ — причины, симптомы, типы и лечение
Что такое астено-невротический синдром? Это совокупность вегетативных, неврологических и психоэмоциональных проявлений, возникающих на фоне нарушения адаптации организма, медики именуют астено-невротическим синдромом (астеноневрозом), Такое отклонение вероятно при любой патологии, влиянии психических либо физических стрессов. Проблему выявляют в различных периодах жизни. Взрослым она не позволяет адекватно реагировать на действительность, малышам — развиваться согласно своему возрасту. Эмоциональная нестабильность у детей тормозит процессы правильного формирования внутримозговых нейронных связей, поэтому замедляются интеллектуальные способности, ухудшается развитие новых навыков.
Особенно часто синдром диагностируют у детей, обладающих тонкой, весьма ранимой душевной организацией. Им сложно стойко реагировать на неудачи, контролировать свое настроение. Лечение астеноневроза обычно заключается в легкой психокоррекции, помогающей наладить социальные взаимоотношения, быстро побеждать свои эмоции.
Патология или выдумка?
Россияне обычно считают детские поведенческие проблемы усталостью либо плохим воспитанием. Но по МКБ астеноневроз признается болезнью, имея персональный код F48.0. В этой же категории иные невротические расстройства, требующие врачебного внимания. Поэтому нужно быть благоразумными, чувствовать ответственность за ребенка и своевременно лечить его.
Причины астено-невротического синдрома
Состояние провоцирует множество этиологических факторов. Инфекционные или соматические патологии вызывают астению, что для детей, у которых неустойчива психика, чревато истощаемостью. К предпосылкам астеноневроза следует отнести слишком сильную загруженность ребенка как в школе, так и вне ее стен. Риск развития синдрома повышается при плохой социальной адаптации, нездоровой обстановке в семье. Основные провокаторы заболевания такие:
Симптомы АНС
Характерные проявления астеноневроза — быстрая усталость и хроническая утомляемость. Дети плохо переключают свое внимание, у них заторможено мышление, слабая память. Школьники неспособны сконцентрироваться на уроке, они суетливы, заметны двигательные рефлексы. Начальные фазы синдрома учителя обычно признают невоспитанностью, поэтому жалуются родителям, а те не спешат посетить поликлинику.
Следующая типичная категория признаков — психоэмоциональные расстройства. Ребенок подвержен резким перепадам настроения без видимой причины, у него наблюдается нервозность и повышенная раздражительность. Обычно присутствует патологически плохое настроение, постепенно перерастающее в депрессию. Подростки даже на вполне незначительные события реагируют слишком эмоционально. Типичные симптомы заболевания такие:
Астеноневроз проявляется обидчивостью, наличием фобий, агрессией, поиском физических недугов. Дети ощущают себя разбитыми, больными, хотя в реальности ничего подобного нет.
Типы по МКБ10
Международная классификация определяет два основных варианта развития патологии:
Лечение астено-невротического синдрома
Необходимость посещения невролога возникает в ситуациях, когда ребенок слишком раздражительный и капризный, у него ухудшились школьные оценки, происходят нервные срывы, при которых он повышает на взрослых голос. Все такие признаки способны указывать не на проблемы с характером, а на нервные нарушения. Попытки самостоятельно усмирить подростка криком (либо наказаниями) лишь усугубляют проблему.
Первым делом стоит посетить детского невролога. Опытный специалист быстро выяснит, что в действительности происходит: это астеноневроз или ребенок просто манипулирует родителями из-за гормональной перестройки своего организма. Чаще всего детскую нервную систему удается легко исправить коррекционно-развивающими упражнениями, после чего все восстанавливается, возвращаясь к нормальному состоянию. Неплохие результаты при лечении обеспечивают:
Когда астено-невротический синдром спровоцировало органическое поражение ЦНС и головного мозга, коррекцию требуется дополнить реабилитационными мероприятиями.
В подобной ситуации врачи назначают такие процедуры:
Симптомы астеноневроза не угрожают серьезно детскому здоровью, однако длительная астения существенно ухудшает качество жизни, задерживает интеллектуальное и физическое развитие. Лечение проблемы — сложная задача, она нуждается в привлечении профессиональной команды, сочетании различных методов исцеления.
Сложности диагностики цефалгического синдрома у больных с хроническими расстройствами мозгового кровообращения в амбулаторных условиях

На основании анализа типичных клинических наблюдений в статье рассматриваются основные причины диагностики и дифференциальной диагностики головной боли, рассматриваются оптимальные пути выбора лечения у таких пациентов.
Резюме
Головная боль (ГБ) – одна из наиболее распространенных жалоб, которые предъявляет больной на амбулаторном приеме. Нередко возникновение ГБ связывают с сосудистым поражением головного мозга, повышением внутричерепного давления и другими причинами, тогда как у больного имеется одна из форм первичной ГБ. На основании анализа типичных клинических наблюдений в статье рассматриваются основные причины диагностики и дифференциальной диагностики ГБ, рассматриваются оптимальные пути выбора лечения у таких пациентов.
Жалоба на головную боль (ГБ) – одна из наиболее частых, которую пациент предъявляет на амбулаторном приеме [1, 2]. Учитывая, что в силу ряда преобразований в системе оказания медицинской помощи населению, подавляющее большинство пациентов с ГБ обращается на первичный прием к терапевту или врачу общей практики, очевидна необходимость информирования специалистов о тактике ведения такого рода пациентов.
В соответствии с современной классификацией (Международная классификация головной боли 3-го пересмотра), выделяют первичные и вторичные формы ГБ [1]. Первичные формы ГБ (мигрень, ГБ напряжения, кластерная ГБ и ряд других) представляют собой, по сути дела, самостоятельные заболевания (синдромы), что зафиксировано в Международной классификации болезней 10-го пересмотра.
Нередко ГБ является одним из симптомов неврологических и/или соматических заболеваний, что требует от врача своевременного проведения в должном объеме диагностических мероприятий и выбора адекватной лечебной тактики. ГБ может представлять собой одно из важных проявлений черепно-мозговой травмы, при этом болевой синдром может быть как локальным, обусловленным повреждением тканей головы (ссадины, ушибы, гематомы и пр.), так и диффузным, вследствие повышения внутричерепного давления, артериальной гипертензии и пр. [3]. В этой ситуации ГБ представляет собой, к сожалению, неотъемлемый компонент травматического поражения, она регрессирует по мере протекания процессов заживления и носит доброкачественный характер. Особого внимания требуют пациенты, у которых ГБ, появившаяся непосредственно после травмы, нарастает в последующем, сопровождается угнетением сознания, очаговым неврологическим дефицитом, вегетативными расстройствами (в первую очередь, тошнотой и рвотой, а также сочетанием брадикардии и артериальной гипертензии – феномен Кушинга вследствие повышения внутричерепного давления) [4]. Данная ситуация требует проведения нейровизуализации для исключения травматических поражений головного мозга, подоболочечных кровоизлияний, в ряде случаев – измерения внутричерепного давления и консультации травматолога (нейрохирурга).
Упорная, а тем более нарастающая ГБ, сопровождающаяся тошнотой и рвотой, возникшая на фоне воспалительного заболевания (в особенности органов головы – отиты, синуситы и др.) или вскоре после него, или сопровождающаяся повышением температуры тела, требует исключения воспалительного поражения мозговых оболочек – менингита. Следует подчеркнуть, что в силу ряда причин (особенности реактивности организма, проводимая терапия противомикробными и противовоспалительными препаратами) клиническая картина менингита может носить стертый характер, а менингеальные симптомы могут быть умеренно выраженными или отсутствовать вовсе. Головная боль у пациента с очагом инфекционного процесса в организме может быть обусловлена формированием локального гнойного процесса, например, абсцесса мозга. Проведение диагностической люмбальной пункции в данной ситуации позволит подтвердить или исключить воспалительный характер ГБ, определить характер возбудителя (микроскопическое исследование, бактериологические посевы, проведение ПЦР, иммунологические тесты), а также оценить уровень внутричерепного давления.
Стойкая ГБ может наблюдаться у пациентов с онкологическими заболеваниями [5, 6]. Локальная ГБ, соответствующая расположению внутричерепного новообразования, в настоящее время встречается нечасто, что в значительной степени обусловлено расширением диагностических возможностей и ранним выявлением новообразований. Чаще ГБ может быть обусловлена ликвородинамическими нарушениями с затруднениями оттока цереброспинальной жидкости, а также поражением оболочек головного мозга (канцероматоз). Установлению правильного диагноза могут способствовать проведение нейровизуаляционного исследования с контрастным усилением для обнаружения метастатического поражения внутричерепных структур, а также исследование цереброспинальной жидкости с целью определения уровня белка и атипичных клеток.
Стойкая ГБ может явиться проявлением синдрома внутричерепной гипертензии, обусловленной как идиопатическим процессом, так и перенесенным воспалительным или травматическим поражением головного мозга и его оболочек [7]. В клинической картине характерно наличие когнитивных нарушений, расстройств ходьбы и тазовых нарушений (синдром Хакима-Адамса) [8]. Диагностическая тактика в данной ситуации включает проведение рентгеновской компьютерной томографии головного мозга с целью исключения объемного поражения и дислокации мозга с последующим проведением диагностической люмбальной пункции и тап-теста (выпускание 20-30 мл цереброспинальной жидкости, после которой наблюдается улучшение состояния больного). Необходимо подчеркнуть, что зачастую имеется гипердиагностика синдрома внутричерепной гипертензии у пациента с ГБ. В значительной степени это обусловлено неверной оценкой роли перенесенных заболеваний, в частности, черепно-мозговой травмы в происхождении ГБ, а также неверной интерпретацией результатов инструментального обследования (РЭГ, ЭЭГ, ЭХО-энцефалоскопия, рентгенография черепа), не позволяющего объективно оценить уровень внутричерепного давления.
ГБ является частым проявлением острого нарушения мозгового кровообращения. Чаще ГБ возникает при внутричерепном кровоизлиянии, в особенности – обширном субарахноидальном [9]. Следует, однако, иметь в виду, что классический феномен остро, мгновенно развивающейся ГБ (так называемая «кинжальная ГБ») встречается относительно нечасто. Боль может иметь умеренную интенсивность, что требует детального обследования пациента и применение инструментальных методов диагностики для верификации кровоизлияния. Намного реже ГБ сопровождает острую церебральную ишемию [10]. Ее наличие может быть обусловлено повышением артериального давления, венозным полнокровием мозговых оболочек. Особого внимания требуют пациенты с остро или подостро возникшей односторонней ГБ, распространяющейся на область шеи, что может оказаться признаком диссекции магистральной артерии головы. Частым источником диагностических ошибок является ГБ у больного с дисциркуляторной энцефалопатией (синоним: хроническая ишемия головного мозга). Учитывая, что паренхима мозга лишена болевых рецепторов (наибольшее их количество в полости черепа находится на мозговых оболочках), ни острая, ни хроническая ишемия мозга не в состоянии вызвать ГБ. Ее наличие у пациентов с хронической цереброваскулярной патологией, в первую очередь, обусловлено аффективными (тревожными, депрессивными) расстройствами или сопутствующими заболеваниями. Следует также принимать во внимание, что нередко у одного больного наблюдаются различные по своим клиническим проявлением и патогенезу синдромы ГБ, что необходимо учитывать при проведении диагностических мероприятий и при выборе лечебной тактики.
Приведенные ниже клинические наблюдения иллюстрируют диагностические сложности, возникающие при ведении пациента с ГБ, и возможности подходов к лечению таких больных.
.jpg)
Работала преподавателем в школе, с 55 лет не работает (пенсионер). Проживает с супругом, физических нагрузок практически нет. Родители умерли в молодом возрасте от сердечно-сосудистых заболеваний. С 45 лет – артериальная гипертензия с максимальными цифрами АД 160/100 мм рт ст., адекватный контроль АД (130/90 мм рт ст.) обеспечивает регулярным приемом ингибиторов АПФ и диуретиков. Перенесла холецистэктомию (желчно-каменная болезнь) и флебэктомию вен голеней (варикозная болезнь). Нерегулярно наблюдается у кардиолога и терапевта по поводу артериальной гипертензии. Неоднократно получала курсовое лечение витаминами, ноотропами, антиоксидантами по поводу дисциркуляторной энцефалопатии, хронической ишемии головного мозга, шейного остеохондроза, умеренных когнитивных нарушений с незначительным кратковременным эффектом. Постоянно принимает периндоприл и индапамид.
При осмотре – повышенного питания (ИМТ (индекс массы тела) — 32), правильного телосложения. Настроение сниженное, считает себя тяжело больной («с детства плохие сосуды», «скоро хватит инсульт»), утверждает, что лечение не имеет смысла и бесперспективно. Речь правильная, фразовая, на вопросы отвечает обстоятельно, подробно. Легко вспоминает недавние и отдаленные события, нарушений памяти нет. Менингеального синдрома нет. Никакого очагового неврологического дефицита нет. Умеренная болезненность при движениях головой в шейном отделе позвоночника; умеренная болезненность и напряжение мускулатуры шеи с обеих сторон и перикраниальной мускулатуры при пальпации.
По результатам ЭКГ и эхокардиографии – умеренные признаки гипертрофии левого желудочка миокарда, признаков очаговых изменений миокарда нет. В крови – гиперхолестеринемия, в остальном – без признаков патологии. При ультразвуковом исследовании экстра- и интракраниальных артерий головы гемодинамически значимых препятствий кровотоку нет. Атеросклеротические бляшки, суживающие просвет сосуда до 20%, в устье правой внутренней сонной артерии; утолщение комплекса «интима-медиа» до 1,1 мм. По результатам МРТ головного мозга очаговых структурных изменений нет, единичные очаги глиоза в глубинном белом веществе обоих полушарий. При нейропсихологическом обследовании (Краткая шкала оценки психических функций — КШОПС, Батарея тестов лобной дисфункции, Тест рисования часов) значимых нарушений когнитивных функций не выявлено. При тестировании по опросникам Бека и Гамильтона – признаки субсиндромального тревожно-депрессивного расстройства.
По результатам клинико-инструментального обследования установлен диагноз: Артериальная гипертензия 2ой степени, средний риск. Нестенозирующий атеросклероз магистральных артерий головы. Эпизодическая головная боль напряжения. С больной проведена разъяснительная беседа о необходимости рациональной низкокалорийной диеты с ограничением поваренной соли, контроле массы тела, обеспечения регулярных физических нагрузок. С целью купирования эпизодов ГБ напряжения (ГБН) рекомендован прием ибупрофена пролонгированного действия (Бруфен СР) 800 мг по 2 таблетки в сутки по потребности (у больной исключен риск кровотечения, отсутствуют проблемы с ЖКТ в анамнезе). Больная была информирована о том, что прием препарата показан только для устранения имеющейся боли, но не для ее профилактики. С целью коррекции имеющихся аффективных нарушений назначен пароксетин (Адепресс) по 20 мг в сутки на 3 месяца (старт терапии с дозы 10 мг).
При контрольном осмотре через 2 месяца больная отмечает улучшение в виде снижения частоты эпизодов ГБН до 3-4 в месяц, улучшение настроения, облегчения засыпания. Пациентка выполняет рекомендации по организации здорового образа жизни, похудела на 4 кг, продолжает занятия лечебной гимнастикой, высказывает удовлетворенность проводимым лечением, готова и дальше продолжать его, контролировать уровень АД, массу тела, заниматься лечебной гимнастикой.
На сегодняшний день ибупрофен представляет собой один из наиболее безопасных и эффективных препаратов, применяющихся для лечения пациентов со скелетно-мышечными болевыми синдромами различной локализации, в том числе, при боли в спине [15]. Препарат зарекомендовал себя как один из препаратов, наиболее широко назначаемых для купирования болевого синдрома у пациентов с остеоартритом и другими заболеваниями суставов. Особенностью его применения является широкий терапевтический диапазон, при этом следует отметить удобство применения в амбулаторной практике пролонгированной лекарственной формой препарата — Бруфен СР. Особенностью лекарственной формы Бруфен СР является то, что препарат в таблетке размещен в гелевой матрице. Данная технология является инновационной (СР расшифровывается как смарт-релиз – «умное высвобождение»). При контакте с жидкой средой содержимого желудка на поверхности таблетки образуется гель, из которого, по мере продвижения таблетки по кишечнику, постепенно высвобождается ибупрофен. Высвобождение происходит как в тонком, так и толстом кишечнике на протяжении достаточно длительного периода времени, что обеспечивает стабильную концентрацию препарата в крови. В двух таблетках содержится 1600 мг ибупрофена, что соответствует суточной дозе препарата.
Существуют общие принципы медикаментозного лечения пациента с хронической или частой ГБН. Соблюдение этих принципов способно обеспечить не только достаточную эффективность лечения, но и существенным образом снизить риск развития побочных эффектов [11]. Принципиально важным является начало лечения с минимальных суточных дозировок препарата. Например, лечение Адепрессом рекомендуется начинать с суточной дозы 10 мг. Суточная дозировка препарата увеличивается постепенно, что позволяет существенно снизить риск развития нежелательных побочных эффектов, возникающих при потреблении избыточной дозы препарата, назначаемого с целью коррекции тревожно-депрессивного синдрома.
Следует принимать во внимание, что наступление положительного эффекта при назначении антидепрессантов или противоэпилептических препаратов возможно через 4-6 недель лечения, при этом терапевтический эффект может достигать своего максимума через 2-3 месяца терапии [13]. Уменьшение или полное купирование болевого синдрома не должно являться основанием для одномоментного прекращения лечения. Уменьшение суточной дозы препарата должно проходить постепенно на протяжении достаточно длительного времени.
Важным способом повышения эффективности лечения и снижения риска развития побочных эффектов является вовлечение самого больного в лечебный процесс [14]. Пациент должен вести так называемый «дневник головной боли», позволяющий объективно оценить выраженность и направленность результатов проводимого лечения. Кроме того, ведение дневника само по себе является лечебным мероприятием, способным создать у больного уверенность в возможности контроля течения своего заболевания.
.jpg)
Артериальная гипертензия около 20 лет, антигипертензивные препараты принимает нерегулярно, неоднократно переносила «гипертонические кризы» (со слов больной). Систематически лекарственных препаратов не принимает
При осмотре – правильного телосложения, нормального питания. Негрубая пастозность голеней. В ясном сознании, полностью ориентирована в месте и времени, подробно рассказывает о себе, на поставленные вопросы дает развернутые ответы, часто называет неправильные даты, однако после наводящих вопросов находит свои ошибки и исправляется. В неврологическом статусе – четкого очагового неврологического дефицита нет. Ослаблены конвергенция и аккомодация. Сухожильные и периостальные рефлексы симметрично оживлены, выраженные рефлексы орального автоматизма. Мышечный тонус в конечностях несколько повышен по пластическому типу.
При нейропсихологическом тестировании выявлены умеренные когнитивные нарушения преимущественно по подкорковому типу (значения по КШОПС – 22 балла). При оценке состояния по опросникам Бека и Гамильтона признаков депрессивного и тревожного расстройств не выявлено. По результатам ультразвукового исследования экстра- и интракраниальных артерий головы выявлены признаки сужения в устье лево внутренней сонной артерии до 40%, признаки нестенозирующего атеросклероза: толщина комплекса «интима-медиа» — 11 мм. В крови обнаружены гиперхолестеринемия и повышение концентрации липопротеидов низкой плотности. По данным МРТ головного мозга – множественные кисты в белом веществе больших полушарий и мозжечке диаметром до 10 мм, расширение периваскулярных пространств, лейкоареоз (2 ст по Fazekas). Результаты клинико-инструментального обследования позволили диагностировать наличие у больной дисциркуляторной энцефалопатии (синоним: хроническая ишемия головного мозга) с синдромом умеренных когнитивных нарушений, эпизодической головной боли напряжения.
Больная была направлена к кардиологу для коррекции антигипертензивной терапии. С целью коррекции когнитивных функций больной был рекомендован прием холина альфосцерата (Церепро 400 мг 3 раза в сутки на протяжении 6 месяцев). При головной боли, не связанной с повышением АД, рекомендован прием ибупрофена пролонгированной формы (Бруфен СР 800 мг по 2 таблетки в сутки). При осмотре через полгода больная отмечает стабилизацию уровня АД на цифрах 135-140/80 мм рт. ст., практически полное отсутствие ГБ, обусловленных повышением АД. При нейропсихологическом обследовании нарастания когнитивного дефицита не выявлено, при том что сама больная и ее близкие отмечают, что она стала более активной, инициативной, улучшились память и внимание. Учитывая положительный эффект от лечения и его хорошую переносимость, рекомендовано продолжить начатую терапию.
Таким образом, у больной на протяжении ряда лет формировалась дисциркуляторная энцефалопатия, подтвержденная результатами МРТ головного мозга, клинического и нейропсихологического обследования. К сожалению, данное клиническое наблюдение подтверждает полученные ранее сведения о низкой приверженности больных с цереброваскулярными заболеваниями к лечению [16]. С целью предупреждения прогрессирования сосудистого процесса была назначена комбинированная терапия, способная оказывать воздействие на основные имеющиеся у больной факторы сердечно-сосудистого риска [17]. Учитывая наличие умеренных когнитивных нарушений, с целью замедления патологического процесса больной был назначен Церепро на длительный срок. Данный препарат хорошо зарекомендовал себя для лечения пациентов с додементными когнитивными нарушениями на фоне расстройств мозгового кровообращения [18]. Было показано, что его применение сопровождается более быстрым и полным регрессом двигательных нарушений, улучшением состояния когнитивных функций [19, 20]. Даже проведенный относительно короткий курс лечения Церепро (6 месяцев) позволил добиться стабилизации состояния больной, что дает основания для ожидания эффекта от дальнейшей терапии.
Для выбора противоболевой терапии у данной пациентки также был выбран Бруфен СР, что было обусловлено, во-первых, удобством дозирования (однократно в сутки), а также тем фактом, что препарат обладает достаточным противоболевым потенциалом, что позволяет применять его у пациентов с различными болевыми синдромами, в том числе, и с ГБН [21]. Во-вторых, ибупрофен характеризуется незначительным риском развития кардиоваскулярных осложнений, что выгодно отличает его от целого ряда представителей нестероидных противовоспалительных препаратов [22].
.jpg)
Нерегулярно наблюдается неврологами по поводу хронической ишемии головного мозга, «вертебрально-базилярной недостаточности с цефалическим синдромом», при приступе принимает комбинированные анальгетики с незначительным эффектом. Неоднократно получала курсовое лечение с внутривенным введением антиоксидантов, ноотропов, сосудорасширяющих средств, витаминов без существенного эффекта.
При осмотре – астенического телосложения, дефицит массы тела (ИМТ — 17,2). Настроение ровное. Неврологического дефицита нет. При проведении проб с ортостазом, тестов Ашнера-Даньини, Вальсальвы – признаки вегетативной дисфункции. По результатам инструментального обследования (ЭКХ, эхокардиография, ультразвуковая допплерография магистральных артерий головы, МРТ головного мозга и шейного отдела позвоночника), которое было проведено больной самостоятельно, признаков патологии не выявлено. На основании клинико-инструментального обследования у больной диагностирована мигрень с аурой, синдром вегетативной дисфункции, астенический синдром. Учитывая наличие редких приступов мигрени, решено воздержаться от проведения профилактического лечения. Принимая во внимание, что прием обезболивающих препаратов не оказывает существенного облегчения при приступе мигрени, для купирования приступов был назначен суматриптан (Амигренин) по 50 мг в самом начале приступа мигрени. Больной было рекомендовано ведение дневника ГБ, включая оценку эффективности лечения. Кроме того, принимая во внимание наличие проявлений астенического синдрома и вегетативных расстройств, были рекомендованы мероприятия по обеспечению достаточного уровня регулярных физических нагрузок, соблюдению режима труда и отдыха, питания, а также препарат идебенон (Нейромет) по 45 мг 3 раза в сутки на протяжении 2 месяцев.
Суматриптан на сегодняшний день является одним из наиболее часто назначаемых представителей группы селективных агонистов 5НТ1D-серотониновых рецепторов (триптаны), расположенных преимущественно в кровеносных сосудах головного мозга. Стимуляция 5НТ1D-серотониновых рецепторов приводит к сужению просвета сосудов, при том, что препарат не влияет на другие подтипы 5НТ-серотониновых рецепторов (5НТ2-5НТ7) [22]. Убедительно продемонстрирована эффективность препарата для купирования приступа мигрени, причем доказательства были получены в результате рандомизированных клинических исследований и проведенного на их основе метаанализа [23, 24]. Отечественные исследования также подтвердили высокую эффективность суматриптана при лечении пациентов с мигренью, стабильность противоболевого эффекта, а также хорошую переносимость лечения [25, 26]. Назначение препарата с соблюдением показаний и противопоказаний к его применению способно обеспечить эффективность и безопасность купирования приступа ГБ при мигрени.
Идебенон — синтетический аналог коэнзима Q10 принимает участие в многочисленных метаболических процессах как в ткани головного мозга, так и в других органах. Результаты целого ряда исследования показали возможность и эффективность применения препарата при широком спектре заболеваний головного мозга, включая когнитивные нарушения различной степени выраженности, болезнь Паркинсона и некоторые другие нейродегенаративные заболевания [27, 28]. Получены сведения об эффективности препарата при лечении пациентов с астеническими и вегетативными расстройствами, что делает обоснованным его применение у наблюдавшейся нами больной.
При контрольном осмотре через 4 месяца пациентка отметила, что применение Амигренина оказалось успешным – приступы не стали реже, однако купируются эффективно, продолжительность их уменьшилась, как и уменьшилась тяжесть самого приступа ГБ. Противоболевым эффектом препарата пациента осталась удовлетворена и готова продолжать использовать препарат и в последующем. На фоне приема препарата Нейромет и начала систематических физических упражнений отмечает улучшение состояния в виде лучшей переносимости физических нагрузок, расширения двигательной активности (переносит удовлетворительно). С больной проведена повторная беседа о доброкачественном характере ее заболевания, об отсутствии необходимости проведения бесцельных обследований и продолжении начатого лечения, что вызвало у пациентки полное согласие.
Таким образом, представленные клинические наблюдения иллюстрируют особенности диагностики и дифференциальной диагностики различных форм ГБ. Обращает на себя внимание, что все три пациентки ранее получали лечение по поводу хронических расстройств мозгового кровообращения, что в значительной степени было обусловлено неверной трактовкой предъявляемых жалоб. Проведенное клинико-инструментальное обследование и анализ полученных результатов позволили установить верный диагноз, избрать адекватную состоянию пациентов терапевтическую тактику и добиться терапевтического успеха, повысив приверженность пациентов к проводимому лечению.
Список литературы
VERBFN190537 от 21.06.2019
1 ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, Москва, Россия; 2 Медицинский институт ФГБОУ ВО «Чеченский государственный университет», Грозный, Россия

