Атеросклероз постинфарктный что такое
Атеросклеротическая болезнь сердца
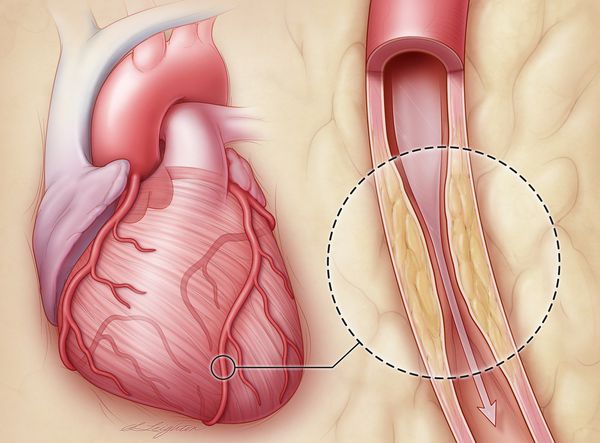
Что такое атеросклеротическая болезнь сердца? Патология представляет собой сужение просвета аорты и коронарных сосудов вследствие отложения на внутренних стенках холестериновых бляшек. В результате ограничивается приток крови к органу, нарушается кровоснабжение. Если своевременно не распознать патологию и не начать лечение, то пациент рискует столкнуться с серьезными осложнениями, которые в ряде случаев заканчиваются летальным исходом.
Специалисты кардиологического отделения «Клиники АВС» помогут остановить прогрессирование болезни. В нашем лечебно-диагностическом учреждении работают узкопрофильные специалисты различных кардиологических направлений (терапевты-кардиологи, ангиологи, кардиохирурги, аритмологи). Внушительный практический опыт врачей и современное высокоинформативное оборудование позволяет поставить верный диагноз в кратчайшие сроки и разработать схему лечения индивидуально для каждого пациента.
Причины и факторы риска
Накопление липидов на стенках сосудов, сужение их просвета, вплоть до полного перекрытия и расстройство гемодинамики провоцирует развитие гипоксии тканей сердца. ИБС атеросклеротическая болезнь сердца, а также атеросклеротический кардиосклероз, инфаркт миокарда, аневризма сосудов — распространенные осложнения патологии. В конечном итоге она нередко приводит к инвалидизации, преждевременной смерти.
Заболевание относится к полиэтиологическим, т. к. развитию патологии способствует сразу несколько факторов, но основополагающий — повышенный уровень холестерина в крови. Достаточно часто такое состояние наблюдается у лиц с избыточной массой тела, серьезными погрешностями в питании (избыток животных жиров), нарушениями обмена веществ (сахарный диабет).
В группе риска лица с артериальной гипертензией (АГ), генетической предрасположенностью, алкогольной или никотиновой зависимостью, низкой двигательной активностью, частыми инфекционными заболеваниями, а также пациенты, принимающие препараты, влияющие на реологические свойства крови (повышающие ее сгущение), возраст после 45 лет.
Стадии, симптомы и диагностика заболевания
Симптомы атеросклеротической болезни сердца проявляются при значительном перекрытии просвета сосудов. В этом случае нарушается кровоснабжение сердца, нарушается его функционирование. У пациента наблюдается аритмия, приступы боли в левой стороне грудной клетки, которые усиливаются после физической нагрузки или нервного напряжения. Атеросклеротическая болезнь сердца с АГ сопровождается отдышкой, нехваткой воздуха, головокружением, беспокойством, потерей сознания.
Из-за длительного нарушения гемодинамики развивается сердечная недостаточность. Сопутствующим заболеванием может стать ХОБЛ, которое усугубляет состояние пациента и повышает риск летального исхода.
Чтобы поставить диагноз левожелудочковая атеросклеротическая болезнь сердца врачи «Клиники АВС» собирают анамнез. При первичном осмотре лечащий специалист расспрашивает о жалобах, проводит физиакальную диагностику, ставит предварительный диагноз. Для его уточнения назначает ряд диагностических исследований:
Методы лечения
После получения данных обследований лечащий специалист составит индивидуальную схему лечения, учитывая симптоматику, состояние здоровья пациента и особенности протекания патологии.
Лечение атеросклеротической болезни сердца может ограничиться диетой или же быть медикаментозным или хирургическим. Диета уместна на начальной стадии болезни. Пациенту даются рекомендации относительно рациона, в основе которых: ограничение жиров животного происхождения, увеличение потребления клетчатки, овощей.
Прогноз
Прогноз зависит во многом от стадии развития болезни. Чем раньше будет выявлена патология и начато лечение, тем выше продолжительность жизни и шансы на восстановление нормального функционирования сердца.
Врачи «Клиники АВС» настоятельно рекомендуют не откладывать визит к врачу не только, когда боль в сердце становится постоянной, но и в профилактических целях. Наш медицинский центр оснащен современным оборудованием, которое способно выявить мельчайшие патологические изменения в органе, что дает огромное преимущество в скорости постановки диагноза и начале лечения.
«Клиника АВС» — это медицинские услуги европейского уровня, комфортные условия и компетентный персонал. Мы работаем для тех, кто заботится о своем здоровье, о здоровье своих близких и выбирает лучшее.
Постинфарктный атеросклероз
Постинфарктный кардиосклероз
Постинфарктный кардиосклероз – частичное замещение ткани миокарда соединительной тканью.

Дело в том, что соединительная ткань препятствует нормальному распространению возбуждения по миокарду, а на границе с неизмененным миокардом часто возникают очаги спонтанной активности, что приводит к возникновению мерцательной аритмии, различных нарушений ритма сердечных сокращений (блокады). Признаками низкого сердечного выброса при развитии сердечной недостаточности являются утомляемость, снижение толерантности к физической нагрузке. Хронический застой в легочных и системных венах приводит к появлению одышки при нагрузке, периферических отеков, акроцианоза, выпота в полости плевры и перикарда, застоя в печени.
Диагноз постинфарктного кардиосклероза устанавливается на основании данных анамнеза (инфаркт миокарда) и подтверждаются результатами ЭКГ (для кардиосклероза характерны стойкие изменения ЭКГ), эхокардиографии, данных изотопного исследования миокарда.
Лечение больных постинфарктным кардиосклерозом направлено на улучшение функционального состояния сохранившихся волокон миокарда (ограничение при необходимости физической нагрузки, назначение ЛФК, витаминов и др.), а также на ликвидацию проявлений сердечной недостаточности (применение мочегонных средств, периферических вазодилататоров др.), нарушений сердечного ритма (по общим принципам лечения аритмий сердца). Тяжелые нарушения проводимости могут стать показанием для имплантации электрокардиостимулятора.
Прогноз зависит от выраженности и характера проявлений постинфарктного кардиосклероза. При отсутствии нарушений кровообращения и ритма сердечных сокращений он обычно благоприятный. Прогноз ухудшается при появлении мерцательной аритмии, частой желудочковой экстрасистолии, сердечной недостаточности. Опасными для жизни являются такие возможные проявления постинфарктного кардиосклероза. как желудочковая пароксизмальная тахикардия и полная предсердно-желудочковая блокада.
Лечение данного заболевания производят:
Постинфарктный кардиосклероз
Постинфарктный кардиосклероз развивается вследствие частичного замещения ткани миокарда, в участках гибели миокардиальных волокон, соединительной тканью. Постинфарктный кардиосклероз характеризуется вкраплением в миокард более или менее крупных соединительнотканных участков – рубцовый или очаговый кардиосклероз.
Клинические проявления кардиосклероза зависят от его локализации и распространенности в миокарде. Чем больше процентное соотношение массы соединительной ткани к массе функционирующего миокарда, тем более вероятно возникновение сердечной недостаточности и нарушений сердечного ритма (экстрасистолии, мерцательная аритмия и др.).
Основными симптомами кардиосклероза являются одышка (в начальных стадиях она возникает при физической нагрузке, а в дальнейшем – и в покое), ортопноэ (одышка в положении лежа, возникает из-за перераспределения крови из вен брюшной полости и нижних конечностей).
Пароксизмальная ночная одышка заставляет пациента неожиданно проснуться и сесть (обычно исчезает через 5-20 минут после принятия вертикального положения. в противном случае развивается альвеолярный отек легких). Из-за увеличения объема почечного кровотока во сне, пациент вынужден часто просыпаться из-за позывов на мочеиспускание.
Отеки (нижних конечностей и крестцовой области) и анорексия (отсутствие аппетита) возникают при правожелудочковой недостаточности. На поздних стадиях происходит транссудация жидкости в брюшную полость – асцит, при этом также отмечается набухание шейных вен и увеличение печени.
При образовании даже небольших очагов кардиосклероза в проводящей системе сердца – возможно развитие аритмий и нарушений внутрисердечной проводимости. Поскольку сердечная недостаточность и нарушения ритма сердечных сокращений могут возникать при целом ряде заболеваний, диагностика постинфарктного кардиосклероза включает сбор анамнеза (перенесенный в прошлом инфаркт миокарда), проведение электрокардиографии (характерны стойкие изменения ЭКГ), эхокардиографии, сцинтиграфии миокарда.
Лечение направлено на улучшение функционального состояния сохранившихся волокон миокарда и ликвидацию проявлений сердечной недостаточности, нарушений сердечного ритма. Тяжелые нарушения проводимости могут стать показанием к имплантации электрокардиостимулятора.
При нерезко выраженном кардиосклерозе, выявляющемся только специальными исследованиями (без явных клинических проявлений), лечение часто не требуется.
Диагностика
Диагноз постинфарктного кардиосклероза выставляют на основании анамнеза, данных осмотра и объективных исследований. Среди последних наибольшее значение имеет УЗИ сердца (ЭХО-КГ). Оно позволяет определить размеры камер, толщину стенки, наличие аневризмы и процент пораженных областей, не участвующих в сокращении. Кроме того, с помощью специальных расчетов можно установить фракцию выброса левого желудочка, которая является очень важным показателем и влияет на лечение и прогноз заболевания.
На ЭКГ можно зарегистрировать признаки перенесенного инфаркта миокарда, сформировавшейся аневризмы, а также различные нарушения ритма и проводимости. Этот метод тоже является диагностически значимым.
При рентгенографии органов грудной клетки можно заподозрить расширение левых отделов сердца, однако информативность этого метода довольно низкая. Чего нельзя сказать о позитронно-эмиссионной томографии. Исследование проводят после введения радиоизотопного препарата, регистрируя гамма-излучение в покое и при нагрузке. При этом можно оценить уровень метаболизма и перфузии, которые свидетельствуют о жизнеспособности миокарда.
При позитронно-эмиссионной томографии можно отличить область постинфарктного кардиосклероза от участка миокарда, находящегося в ишемии
Для определения степени атеросклеротического процесса, проводят ангиографию коронарных артерий. Ее выполняют путем введения рентген-контрастного вещества непосредственно в область предполагаемого поражения. Если наполнить препаратом левый желудочек, то можно снять вентрикулографию, которая позволяет более точно посчитать фракцию выброса и процент рубцовой ткани.
Симптомы
Признаки ПИКС определяются расположением рубцовой ткани и площадью поражения миокарда. Основным симптомом этого заболевания является сердечная недостаточность, которая развивается в большинстве случаев кардиосклероза. В зависимости от того, в каком отделе сердца произошел инфаркт, она может быть правожелудочковой и левожелудочковой.
В случае дисфункции правых отделов развиваются:
Даже при микроочагах кардиосклероза появляется электрическая нестабильность миокарда, которая сопровождается различными аритмиями, в том числе желудочковыми. Они служат основной причиной смерти пациента.
Левожелудочковая недостаточность характеризуется:
При нарушении сократительной способности сердца, пациент часто просыпается в ночные часы от приступа сердечной астмы, который проходит в течение нескольких минут после принятия вертикального положения тела.
Если на фоне постинфарктного кардиосклероза сформировалась аневризма (истончение стенки), то повышается риск образования тромбов в ее полости и развития тромбоэмболии сосудов мозга или нижних конечностей. При наличии в сердце врожденного дефекта (открытое овальное окно), эмбол может попадать в легочную артерию. Также аневризма склонна к разрыву, но обычно это происходит в первый месяц течения инфаркта миокарда, когда собственно кардиосклероз еще не сформировался.
Методы лечения
Лечение постинфарктного кардиосклероза обычно направлено на устранение его проявлений (сердечная недостаточность и аритмии), так как восстановить функцию пораженного миокарда не представляется возможным. Очень важно не допустить, так называемое, ремоделирование (перестройку) миокарда, которое часто сопровождает ишемическую болезнь сердца.
Пациентам с ПИКС, как правило, назначают следующие классы препаратов:
Необходимо также изменить образ жизни и придерживаться здорового питания и бессолевой диеты.
Хирургические методы лечения показаны при наличии аневризмы или жизнеспособного миокарда в области поражения.
В этом случае проводят аорто-коронарное шунтирование с одновременной резекцией истонченной стенки. Операцию выполняют под общим наркозом с использованием аппарата искусственного кровообращения.
Аорто-коронарное шунтирование выполняют при выраженном атеросклерозе коронарных артерий и аневризме левого желудочка
В некоторых случаях для восстановления проходимости коронарных артерий используют миниинвазивные методики (коронарография, баллонная ангиопластика, стентирование).
Прогноз
Постинфарктный кардиосклероз – заболевание, связанное с рубцовыми изменениями мышцы сердца на фоне ее ишемии и некроза. Пораженная область полностью исключается из работы, поэтому развивается сердечная недостаточность. Выраженность ее зависит от количества измененных сегментов и конкретной локализации (правый или левый желудочек). Лечебные мероприятия направлены на устранение симптомов, предотвращение ремоделирования миокарда, а также на профилактику рецидива инфаркта.
Атеросклероз: симптомы, диагностика, лечение
Атеросклероз – системное заболевание, при котором в первую очередь поражаются артерии. В стенке сосудов происходит отложение холестерина, вследствие чего образуются бляшки, препятствующие нормальному току крови.
Внутренние органы испытывают недостаток кислорода и питательных веществ, при медленном прогрессировании патологии их работа нарушается постепенно. В случае острого тромбоза с полным перекрытием кровотока возможно развитие тяжелых осложнений – инфаркта миокарда, инсульта, гангрены нижних конечностей и других опасных патологий.
Причины появления
Появление атеросклероза связано с нарушением обмена веществ в организме, дисбалансом липидов и избытком холестерина в крови. Важную роль играет и механическое повреждение стенки сосуда, способствующее атеросклеротическим отложениям и формированию бляшки в месте травмы.
Риск развития атеросклероза выше у мужчин в возрасте старше 45 лет, женщин после 55 лет или с ранним климаксом, а также среди лиц с семейной гиперхолестеринемией и отягощенной наследственностью, чьи родственники уже страдают данным заболеванием.
Классификация заболевания
Симптомы атеросклероза
Годами и даже десятилетиями заболевание может протекать без клинических проявлений. В дальнейшем наблюдаются признаки плохого кровоснабжения различных органов.
При атеросклерозе сердца пациента беспокоит «сжимающая» боль за грудиной при физической нагрузке – стенокардия напряжения, аритмия, ощущение сердцебиения, сопровождаемое одышкой, возможно развитие инфаркта миокарда.
В случае поражения брюшных сосудов могут присутствовать приступы боли в верхней и средней частях живота, которые сопровождаются повышенным газообразованием и запорами.
Атеросклероз артерий головного мозга проявляется в головокружении и кратковременных эпизодах потери сознания, шуме в ушах. При прогрессировании заболевания возможно развитие инсульта с его неврологической симптоматикой – головокружением, головной болью, нарушением координации и дезориентацией, онемением или слабостью мышц лица, руки или ноги одной стороны тела, внезапными нарушениями речи, зрительными расстройствами, продолжительным бессознательным состоянием.
Тромбоз сосудов нижних конечностей может приводить к онемению и изменению цвета кожи ног, ощущению ползания мурашек, болям в мышцах при ходьбе – «перемежающейся хромоте». В дальнейшем кожа становится тонкой и сухой, шелушится, ногти утолщаются, образуются трудно заживающие трофические язвы, появляются частые судороги.
Главный симптом поражения почечных артерий – неконтролируемое повышение кровяного давления, ведущее к устойчивой в отношении медикаментозных препаратов гипертензии.
Диагностика атеросклероза
Постановка диагноза основана преимущественно на результатах лабораторных анализов и данных инструментальных методов исследования. Беседа с пациентом лишь позволяет выявить факторы риска развития заболеваний и в совокупности с осмотром, а также консультацией других специалистов предположить, какие органы уже пострадали от заболевания.
Для визуализации атеросклеротических бляшек по показаниям применяется ангиография – рентгенологическое исследование с введением контрастного вещества. В случае подготовки к операции на сосудах сердца выполняется коронароангиография.
«Золотым стандартом» диагностики патологических изменений в артериях головного мозга и паренхиматозных органов считается спиральная компьютерная томография с контрастированием.
Часто таким больным рекомендована консультация офтальмолога. При офтальмоскопии глазного дна определяются признаки атеросклеротического поражения мелких ретинальных сосудов.
Лечение
Лечение атеросклероза начинается с коррекции рациона питания и изменения образа жизни. Всем пациентам рекомендованы снижение массы тела, умеренные физические нагрузки, отказ от курения и алкоголя.
Часто причиной атеросклероза служит алиментарный фактор, поэтому соблюдение диеты играет очень важную роль. Для снижения концентрации холестерина в крови важно избегать мясных бульонов, жирной, соленой, копченой пищи, полуфабрикатов, пряных, острых, жареных блюд, ограничить потребление поваренной соли.
Осложнения
Атеросклероз нижних конечностей опасен развитием гангрены, атрофии мышц, тромбоэмболией сосудов жизненно-важных органов в случае отрыва бляшки.
Кардиальные осложнения при поражении коронарных сосудов включают инфаркт миокарда, очаговую дистрофию сердечной мышцы, миокардиосклероз, коронаросклероз.
При обтурации мезентериальных артерий возможны явления ишемического колита и гангрены кишечника, а почечных – вторичной артериальной гипертензии. Церебральные последствия включают геморрагический и ишемический инсульт, транзиторные ишемические атаки, атеросклеротическое слабоумие.
Опасность для жизни пациента представляет аневризма аорты, разрыв которой в большинстве случаев заканчивается летальным исходом.
Профилактика атеросклероза
Пациентам, имеющим отягощенную наследственность и возрастную предрасположенность, рекомендуется скрининговое обследование для определения риска развития сердечно-сосудистой патологии. Оно нацелено на обнаружение лабораторных и генетических маркеров заболевания.
Профилактика атеросклероза включает контроль веса, правильное питание, достаточную физическую активность, отказ от вредных привычек, своевременное лечение хронических болезней.
Что такое ишемическая болезнь сердца (ИБС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
В экономически развитых странах ИБС очень распространена. По данным Всемирной организации здравоохранения, смертность от заболеваний сердца и сосудов составляет 31 % и является самой частой причиной летальных исходов в мире. В Российской Федерации смертность от заболеваний сердца и сосудов составляет 57 %, из которых на долю ИБС выпадает 29 %.
Причиной возникновения и развития ИБС является атеросклероз сердечных (коронарных) артерий, которые снабжают кровью миокард. Различают модифицируемые (изменяемые) и немодифицируемые (неизменяемые) факторы риска развития ИБС.
Изменяемые факторы, устранение или коррекция которых значимо уменьшают риск возникновения и развития ИБС:
1. Курение. Доказано, что курение увеличивает смертность от заболеваний сердца и сосудов (включая ИБС) на 50 %. Нужно отметить, что риск растёт с возрастом и количеством выкуренных сигарет. Бензол, никотин, аммиак, угарный газ, содержащиеся в табачном дыме, вызывают повышение артериального давления и увеличение частоты сердечных сокращений (тахикардию). Курение усиливает свёртывание крови и развитие атеросклероза, способствует развитию спазма сердечных артерий.
2. Высокий уровень холестерина (гиперхолестеринемия). Благодаря многочисленным исследованиям, проведённым в разных странах мира, установлено, что увеличение в крови уровня общего холестерина является независимым фактором риска развития ИБС как у мужчин, так и у женщин. У лиц с умеренным повышением уровня холестерина (5,2-6,7 ммоль/л) ИБС встречается в два раза чаще, чем у людей с нормальным уровнем холестерина крови (меньше 5,2 ммоль/л). При выраженном повышении холестерина (больше 6,7 ммоль/л) заболеваемость ИБС возрастает в 4-5 раз. На риск возникновения и развития ИБС наиболее влияет так называемый «плохой» холестерин липопротеинов низкой плотности (ХСЛПНП).
3. Артериальная гипертония. Риск развития ИБС при стойком увеличении артериального давления повышается в три раза, особенно при наличии патологических изменений в органах-мишенях (например, в сердце и почках).
4. Сахарный диабет. Атеросклероз и ИБС развиваются на 10 лет раньше у больных сахарным диабетом по сравнению с людьми, не имеющими этого заболевания.
5. Снижение уровня «хорошего» холестерина липопротеинов высокой плотности (ХСЛПВП) и повышение содержания триглицеридов (ТГ) в крови.
6. Низкая физическая активность (гиподинамия).
7. Питание с излишней калорийностью и высоким содержанием животных жиров.
8. Стрессовые факторы и тип личности А (стресс-коронарный профиль). Для людей с так называемым стресс-коронарным профилем (тип личности А) характерны следующие черты: гнев, депрессия, ощущение постоянной тревоги, агрессивность. Психоэмоциональный стресс в сочетании с указанными особенностями личности сопровождается высоким выбросом в кровь катехоламинов. Это увеличивает частоту сокращений сердца, вызывает повышение артериального давления и усиливает потребность сердечной мышцы в кислороде.
Факторы, которые не могут быть изменены:
3. Раннее развитие ИБС (в частности инфаркта миокарда) у близких родственников пациента.
4. Менопауза и постменопаузальный период. Гормональная функция яичников защищает женский организм от развития ИБС. Риск развития заболевания у женщин возрастает после наступления менопаузы.
Следует подчеркнуть, что риск ИБС увеличивается при сочетании нескольких факторов.
Симптомы ишемической болезни сердца
Симптомы ИБС зависят от клинической формы заболевания. Основные формы:
Симптомы внезапной сердечной смерти
При внезапной сердечной (коронарной) смерти приблизительно через три минуты после остановки кровообращения в клетках коры головного мозга происходят необратимые изменения, поэтому необходима незамедлительная диагностика и оказание неотложной помощи. Причина этого состояния заключается во внезапной фибрилляции желудочков — сбое сердечного ритма, который характеризуется хаотичным сокращением мышцы сердца с высокой частотой.
Симптомы стенокардии
При стенокардии, которая является одной из наиболее частых клинических форм ИБС, возникают приступообразные боли или ощущение дискомфорта в области сердца. Это происходит из-за недостаточного кровоснабжения сердечной мышцы (ишемии), которая связана с уменьшением притока крови, но без развития некроза (омертвения) сердечной мышцы.
Чаще всего боли носят сжимающий и давящий характер и возникают приступообразно. Наиболее типична локализация боли за грудиной. В большинстве случаев боль появляется внутри грудной клетки, в области верхней части грудины, а затем распространяется на всю область сердца. Реже боль начинается слева, около грудины, возможна её локализация в области эпигастрия. Боли часто сопровождаются тягостными ощущениями, чувством приближающейся смерти, «сердечной тоски», иногда тошнотой и даже рвотой.
Для стенокардии характерна иррадиация (распространение) боли в левое плечо или левую руку (кисть, левый мизинец), левую лопатку, в шейную область, нижнюю челюсть и зубы, редко — в правое плечо, правую лопатку и даже в поясничную область.
Нужно отметить, что в некоторых случаях боль при стенокардии может локализоваться не за грудиной, а в нетипичном месте, например только в местах иррадиации или в правой половине грудной клетки.
Боль при стенокардии достаточно интенсивна, но у каждого пациента её сила различна, что объясняется порогом болевой чувствительности. Существуют также безболевые формы ИБС.
Факторы, вызывающие приступ стенокардии. Основными факторами, вызывающими болевые приступы, являются физическая и эмоциональная нагрузка, повышение артериального давления и тахикардия (независимо от причины её возникновения).
Основным клиническим симптомом спастической стенокрадии является внезапно возникающий в состоянии покоя, вне связи с физической нагрузкой или подъёмом артериального давления, приступ интенсивной боли в области сердца. Эта боль имеет, как правило, типичную загрудинную локализацию и распространение и продолжается 10-20 минут. Характерной особенностью является появление приступов болей в промежутке времени от полуночи до 8 часов утра, нередко в 3-4 часа ночи. Приступы стенокардии иногда становятся цикличными, в виде серий атак из 2-5 приступов, следующих один за другим с интервалами от 2-15 до 30-60 минут. Приступы стенокардии бывают одиночными, но могут возникать регулярно: один раз в сутки, один раз в неделю или месяц.
Симптомы инфаркта миокарда
Патогенез ишемической болезни сердца
В основе развития ИБС лежит сужение или полная закупорка сердечных артерий атеросклеротическими бляшками, а также тромботическими массами (при инфаркте миокарда). При заболевании потребность миокарда в кислороде и обеспечение его кровью не соответствуют друг другу. Сердечной мышце не хватает крови, которая доставляет кислород и питательные вещества к её клеткам.
Одной из наиболее распространённых форм ИБС является стенокардия («грудная жаба»). Различают несколько патогенетических видов стенокардии:
1. Стенокардия, обусловленная увеличением потребности миокарда в кислороде. Повышенную потребность миокарда в кислороде у больных стенокардией могут вызывать:
2. Стенокардия, возникающая в результате временного недостатка обеспечения сердечной мышцы кислородом. В этом случае сужение, вызванное бляшкой в сердечной артерии, усиливается «наслоением» дополнительного спазма и, вследствие этого, динамическим ухудшением коронарного кровотока. Спазм артерий сердца часто провоцируется холодом, психоэмоциональными стрессовыми ситуациями и внезапным повышением артериального давления.
3.Смешанная стенокардия (встречается наиболее часто). В происхождении смешанной стенокардии играют роль как увеличение потребности миокарда в кислороде, так и снижение кровотока по сердечным артериям, в результате чего уменьшается обеспечение миокарда кислородом.
При стенокардии вне зависимости от её патогенетического типа в сердечной мышце происходят однотипные нарушения обменных процессов. Нарушение энергетического метаболизма в миокарде сопровождается снижением его сократительной функции. Сначала страдает расслабление сердца во время диастолы (периода расслабления сердечной мышцы), далее нарушается сокращение сердца во время систолы (периода сокращения сердечной мышцы). Нарушение энергетического метаболизма приводит к изменению течения электрических процессов на мембранах мышечных волокон, что вызывает характерные для ишемии (недостаточного кровоснабжения) миокарда изменения на ЭКГ.
Основной причиной инфаркта (омертвения) миокарда является атеросклероз сердечных артерий (возникновение бляшек в артериальной стенке), разрыв атеросклеротической бляшки и развивающийся тромбоз (закупорка тромбом) артерии, снабжающей кровью миокард. Важное значение также имеет спазм коронарных артерий.
В основе внезапной сердечной смерти лежат следующие патологии:
Классификация и стадии развития ишемической болезни сердца
В Международной классификации болезней (МКБ-10) ишемическая болезнь сердца кодируется как I25.
ИБС включает в себя девять заболеваний:
Но на практике при стабильной (не острой) ишемической болезни сердца врачи чаще пользуются более удобной, клинической классификацией. Она включает в себя четыре формы:
Согласно функциональной классификации стенокардии, разработанной Канадским сердечно-сосудистым обществом, различают следующие классы стенокардии:
Осложнения ишемической болезни сердца
К осложнениям ИБС относятся аритмии сердца и нарушения проводимости. Они связаны с ишемией (недостаточным кровоснабжением) в области синусового узла, атриовентрикулярного соединения и других отделов проводящей системы сердца.
Нарушения ритма и проводимости часто осложняют течение инфаркта (омертвения) сердечной мышцы. Хроническая ишемия (недостаточное кровоснабжение) миокарда при ИБС вызывает:
Сердечная недостаточность может осложнять течение различных форм ИБС, но может быть и её единственным проявлением.
Летальные случаи могут быть как формой ИБС (внезапная сердечная смерть), так и осложнением её течения при нарушениях ритма.
Диагностика ишемической болезни сердца
Ранняя и своевременная диагностика ИБС имеет большое значение. Стенокардию напряжения с чёткой клинической картиной (то есть со всеми классическими типичными характеристиками стенокардитической боли) выявить сравнительно легко. Однако вероятный диагноз стенокардии необходимо подтвердить лабораторными и инструментальными методиками.
Лабораторная диагностика
Основным диагностическим показателем является липидный спектр. Его исследование показано всем пациентам с ИБС. Все остальные лабораторные анализы крови и мочи проводятся, чтобы исключить сопутствующие заболевания, ухудшающие прогноз и течение ИБС: тромбоцитоз, тромбоцитопению, эритремию, анемию, сахарный диабет и дисфункцию щитовидной железы.
В целом при подозрении на ИБС необходимо выполнить:
Инструментальная диагностика
Запись ЭКГ во время приступа боли важна, но не всегда удается зафиксировать её во время болевого приступа, так как он продолжается недолго, пациент прекращает нагрузку, останавливается и принимает нитроглицерин.
Важно отметить, что изменения ЭКГ во время болевого приступа, а также в межприступный период могут отсутствовать.
Очень важно обращать внимание на изменения ЭКГ во время болевого приступа. Если изменений нет, то вероятность нестабильной ИБС меньше, чем при наличии изменений, но полностью исключить ИБС нельзя. В межприступный период изменения ЭКГ чаще всего отсутствуют.
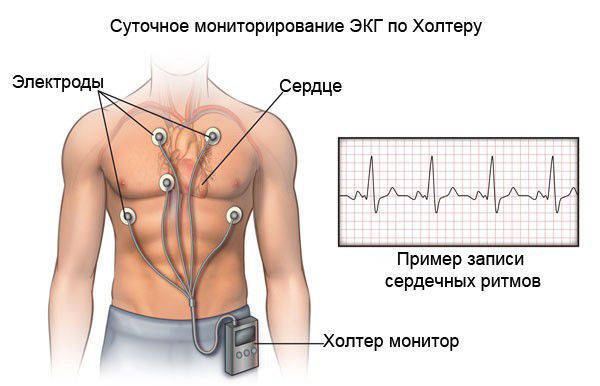
Для постановки диагноза «ИБС» и «стенокардия» применяется холтеровское ЭКГ-мониторирование — регистрация ЭКГ проводится в условиях привычной для пациента активности в течение суток или дольше. Во время суточного мониторирования обследуемый ведёт дневник суточной активности, в котором отмечает время сна, режим питания, вид и время физической активности, возникающие в течение суток симптомы (боли в области сердца, головокружения, обморочные состояния и др.) и время их появления. Суточное холтеровское мониторирование ЭКГ позволяет не только диагностировать ИБС, но и выявить нарушения ритма, а также признаки высокого риска коронарных осложнений.
Для выявления ИБС, скрытой недостаточности кровоснабжения сердца и оценки резервов сердечного кровотока используются нагрузочные ЭКГ-тесты, которые провоцируют ишемию (недостаточное кровоснабжение) миокарда путём повышения потребности сердечной мышцы в кислороде.
Чаще всего применяются ЭКГ-пробы с физическими нагрузками:
Противопоказания для проведения нагрузочных тестов:
Критериями положительной пробы с нагрузкой, свидетельствующими о наличии ИБС являются:
Сцинтиграфия миокарда — радиоизотопное исследование сердца с нагрузкой и в покое. Этот неинвазивный и не опасный для жизни метод исследования помогает диагностировать ИБС за несколько лет до появления первых приступов стенокардии. Благодаря накоплению изотопа в жизнеспособной ткани миокарда можно оценить полноценность кровоснабжения сердца и отличить ИБС от болей в груди.
К первичным неинвазивным методам диагностики также относится МРТ коронарных артерий и мультиспиральная компьютерная томография коронарных артерий (МСКТ), которую можно дополнить контрастированием.
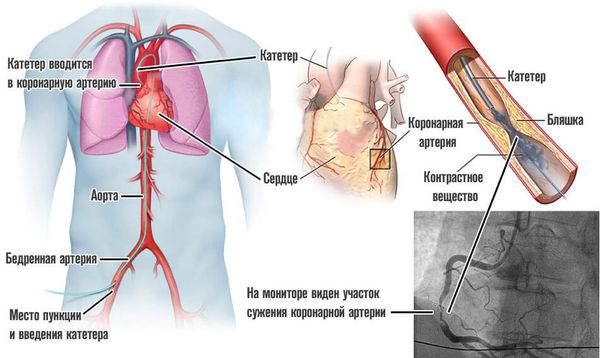
Селективная коронарная ангиография — исследование коронарных артерий с помощью рентгена после введения в них контрастного вещества через специальные катетеры по плечевой или бедренной артерии. В плановом порядке она проводится при очень низкой толерантности к нагрузкам, отсутствии эффекта медикаментозной терапии, потери трудоспособности пациента из-за частых болевых приступов. С помощью ангиографии нельзя поставить диагноз, но она обязательно проводится после постановки диагноза, чтобы подобрать метод оперативного лечения ИБС: аорто-коронарное шунтирование или стентирование артерий сердца.
Стабильную стенокардию нужно отличать от других форм стенокардии и инфаркта миокарда. Инфаркт миокарда отличается от стенокардии значительно большей интенсивностью и продолжительностью болей в области сердца, неэффективностью приёма нитроглицерина, характерными инфарктными признаками на ЭКГ. При инфаркте миокарда наблюдаются увеличение СОЭ (скорости оседания эритроцитов), повышенное содержание в крови кардиоспецифических ферментов: КФК-МВ, ЛДГ-1, тропонина Т и I.
При диагностике вазоспастической стенокардии во время селективной коронарографии не обнаруживается явных признаков атеросклеротического поражения коронарных артерий. Однако коронарный спазм (сужение сердечных артерий) развивается в участках с минимальными атеросклеротическими изменениями, не влияющими на кровоток в артериях сердца ни в покое, ни под влиянием физической нагрузки.
Одним из важных факторов риска развития вазоспастической стенокардии является курение. Предрасполагающим фактором может служить снижение магния в крови (гипомагниемия). Провоцировать приступ боли могут гипервентиляция (учащение дыхания), локальное или общее охлаждение. На ЭКГ во время приступа появляются характерные изменения.
«Немая» (безболевая) форма ИБС может быть выявлена при суточном мониторировании ЭКГ по Холтеру. Безболевая ишемия может быть самостоятельной формой ИБС или сочетаться с другими её формами (аритмиями и стенокардией).
Диагноз инфаркта миокарда основан на типичной клинической картине, данных ЭКГ, определении в крови биомаркеров некроза сердечной мышцы.
Важное значение в диагностике инфаркта миокарда имеют результаты лабораторных исследований:
При УЗИ сердца выявляется важнейший признак инфаркта миокарда — нарушение локальной сократимости миокарда. Эхокардиография позволяет оценить состояние сократительной функции миокарда путём оценки фракции выброса. А также выявить такие осложнения острого инфаркта, как образование пристеночных тромбов (сгустков крови) в полостях сердца, появление аневризмы сердца, разрыва межжелудочковой перегородки или отрыва сосочковых мышц. В стационаре больному проводится экстренная селективная коронарная ангиография. Во время этого исследования можно выявить закупоренную артерию и восстановить её проходимость.
Диагноз внезапной смерти должен быть поставлен незамедлительно в течение 10-15 секунд, при этом нельзя тратить драгоценное время на определение артериального давления, выслушивание тонов сердца, поиски пульса на лучевой артерии и запись ЭКГ. Пульс следует определять только на сонной артерии.
Диагноз клинической смерти ставится на основании следующих основных диагностических критериев:
Лечение ишемической болезни сердца
Лечение ИБС при стабильной стенокардии включает антиангинальные средства, антиагреганты, разжижающие кровь, коррекцию уровня холестерина, психофармакологические воздействия, хирургическое лечение, санаторно-курортное лечение, устранение факторов риска, физические тренировки, изменение образа жизни.
Медикаментозное лечение ИБС
Применение антиангинальных препаратов является основой лечения стабильной стенокардии, так как они уменьшают действие основного механизма ИБС — несоответствие между потребностью сердечной мышцы в кислороде и доставкой его к ней.
Различают следующие группы антиангинальных средств:
Пациента с острым инфарктом миокарда (ИМ) необходимо оперативно доставить в стационар для профилактики осложнений и увеличения шансов на выживание. Лечение определяется стадией инфаркта миокарда:
Для лечения острого ИМ применяют лекарственные препараты из различных фармакологических групп:
Хирургическое лечение ИБС
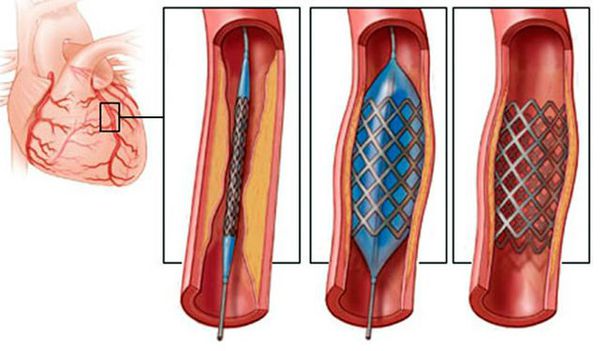
Восстановление кровотока по сердечным артериям возможно также с помощью хирургического лечения (стентирование или аорто-коронарное шунтирование). В основе процедуры коронарного стентирования лежит проведение баллонного катетера в узкий участок коронарной артерии под контролем рентгена. При этом атеросклеротическая бляшка «раздавливается», а просвет артерии сердца расширяется. После этого в сосуд может быть установлен стент — прочная сетчатая трубочка, напоминающая пружинку, которая повторяет рельеф сосуда и поддерживает его каркас.
Прогноз. Профилактика
На прогноз при ишемической болезни влияет:
Неблагоприятно влияют на прогноз следующие факторы:
Профилактика ИБС
Важнейшими мероприятиями в рамках первичной профилактики является нормализация образа жизни, что предполагает:
Меры профилактики прогрессирования ИБС (вторичная профилактика):
1. Контролировать уровень артериального давления. При повышении АД нужно принимать гипотензивные (снижающие артериальное давление) медикаментозные препараты, которые подбирает врач в зависимости от уровня давления и наличия сопутствующих заболеваний. Цель лечения — снизить артериальное давление до 130/80 мм рт. ст. Идти к этому целевому уровню нужно постепенно и только под контролем лечащего врача.
2. Контролировать уровень холестерина. У больных ИБС уровень общего холестерина должен быть ниже 4,5 ммоль/л (желательно менее 4,0 ммоль/л), а уровень холестерина ЛПНП — менее 1,5 ммоль/л. Необходимо придерживаться здорового питания и принимать препараты, снижающие уровень холестерина в крови.
3. Прекратить курить. Курение и здоровье несовместимы! Отказ от этой вредной привычки значительно уменьшает риск инфаркта и инсульта независимо от возраста и стажа курения.
4. Увеличить физическую активность. Рекомендуются ходьба, езда на велосипеде, плавание. Нагрузка должна быть разумной и хорошо переносимой, не вызывать приступы стенокардии или появление одышки. Перед тем, как приступить к физическим упражнениям, необходимо посоветоваться с врачом.
5. Принимать лекарства. Обязательно следует постоянно принимать назначенные лечащим врачом медикаментозные препараты для улучшения самочувствия, повышения переносимости физических нагрузок и улучшения прогноза — увеличения продолжительности жизни.