Атипичная хрящевая опухоль кости что это такое
Злокачественные опухоли костной и хрящевой тканей
Различают первичные и метастатические (вторичные) опухоли костной и хрящевой ткани.
Первичные опухоли возникают непосредственно из кости или хряща, а метастатические поражения наблюдаются при распространении других опухолей (например, рака легкого, молочной железы, предстательной железы и пр.) в кости.
К доброкачественным опухолям костной и хрящевой тканей относятся: остеома, остеоид-остеома, остеобластома, остеохондрома, гемангиома и хондромиксоидная фиброма.
Эти опухоли не метастазируют и, как правило, не опасны для жизни больного. Оперативное удаление опухоли является единственным методом лечения, в результате которого больные полностью выздоравливают.
Остеосаркома (остеогенная саркома) является наиболее часто встречающейся первичной злокачественной опухолью кости (35%).
Наиболее часто остеосаркома выявляется в возрасте от 10 до 30 лет, однако в 10% случаев опухоль диагностируется в возрасте 60-70 лет. В среднем возрасте остеосаркома возникает очень редко. Мужчины заболевают чаще женщин. Остеосаркома чаще поражает верхние и нижние конечности, а также кости таза.
Более детальная информация об остеосаркоме представлена в разделе “Злокачественные опухоли у детей”.
Хондросаркома развивается из хрящевых клеток и занимает второе место среди злокачественных опухолей костной и хрящевой тканей (26%).
Она достаточно редко выявляется у лиц в возрасте до 20 лет.
После 20 лет риск развития хондросаркомы повышается до 75 лет. Опухоль возникает с одинаковой частотой у мужчин и женщин.
Хондросаркома обычно локализуется на верхних и нижних конечностях и в тазу, но может также поражать ребра и другие кости.
Иногда хондросаркома развивается в результате злокачественного перерождения доброкачественной опухоли остеохондромы.
Саркома Юинга названа в честь описавшего ее врача в 1921 г. Чаще всего опухоль возникает в кости, однако в 10% случаев саркому Юинга можно обнаружить в других тканях и органах. Она занимает третье место по частоте среди злокачественных опухолей костей. Наиболее часто поражаются длинные трубчатые кости верхних и нижних конечностей, реже – кости таза и другие кости. Саркома Юинга чаще всего диагностируется у детей и подростков и редко – у лиц старше 30 лет.
Фибросаркома и злокачественная фиброзная гистиоцитома (6%) развиваются из так называемых мягких тканей, к которым относятся связки, сухожилия, жировая ткань и мышцы.
Обычно эти опухоли выявляются в среднем и пожилом возрасте.
Верхние и нижние конечности и челюсть – наиболее частые локализации фибросаркомы и злокачественной фиброзной гистиоцитомы.
Гигантоклеточная опухоль кости может быть как доброкачественной, так и злокачественной.
Чаще всего встречается доброкачественный вариант опухоли.
10% гигантоклеточных опухолей кости протекают злокачественно, что выражается в метастазировании в другие части тела, а также частом местном рецидивировании после оперативного удаления.
Обычно возникают на верхних и нижних конечностях у молодых взрослых и людей среднего возраста.
Хордома (8%) возникает на основании черепа или в позвонках.
Хирургическое вмешательство и применение лучевой терапии осложнены, в связи с близким расположением спинного мозга и жизненно важных нервов. После проведенного лечения больные должны находиться под тщательным наблюдением, так как возможен повторный рост (рецидив) опухоли, спустя многие годы.
Неходжкинские лимфомы (лимфосаркомы) обычно развиваются в лимфатических узлах, но иногда могут первично поражать кость.
Множественная миелома возникает из плазматических клеток костного мозга и не относится к первичным опухолям костей.
Иногда процесс локализуется только в одной кости, но обычно наблюдается множественное поражение костной ткани.
Как часто возникают злокачественные опухоли костной и хрящевой ткани?
Первичные злокачественные опухоли костной и хрящевой ткани составляют менее 0,2% от всех форм рака.
В России в 2002 г. было выявлено 2218 случаев злокачественных опухолей костей и хрящевой ткани.
Показатель заболеваемости составил 1,6 на 100 тысяч населения.
Максимальный уровень заболеваемости (4,0 на 100 тыс.) зарегистрирован в возрастной группе 75-79 лет.
Риск развития злокачественных опухолей костной и хрящевой ткани в течение жизни составляет 0,12%.
Предполагается, что в течение 2004 г. в США может быть выявлено 2440 случаев этих опухолей.
Факторы риска развития злокачественных опухолей костной и хрящевой ткани.
При различных формах рака могут быть свои факторы риска. Наличие одного или нескольких факторов риска еще не означает обязательное развитие опухоли. Так, у большинства больных опухолями костей и хряща нет явных факторов риска.
Ниже приводятся отдельные факторы, повышающие вероятность развития злокачественных опухолей костной и хрящевой тканей.
Наследуемые гены. У некоторых больных остеосаркомой возникновение опухоли можно объяснить наличием наследственных факторов. Синдром Ли-Фраумени предрасполагает к развитию различных опухолей, включая рак молочной железы, опухолей головного мозга, остеосаркомы и других видов сарком.
Ретинобластома является редкой опухолью глаза у детей. 6-10% ретинобластом объясняется наследственными факторами. У детей с наследственной формой опухоли повышен риск развития остеосаркомы. Проведенная лучевая терапия по поводу ретинобластомы также повышает риск возникновения остеосаркомы костей черепа.
Болезнь Педжета может поражать одну или несколько костей и считается предопухолевым заболеваниям. Эта болезнь возникает чаще всего у людей старше 50 лет. При болезни Педжета кости утолщаются, но становятся хрупкими, что может приводить к переломам. В 5-10% случаев на фоне тяжелого течения болезни Педжета развиваются костные саркомы (обычно остеосаркомы).
Множественные экзостозы (разрастание костной ткани) повышают риск развития остеосаркомы.
Множественные остеохондромы образованы костной и хрящевой тканями.
Некоторые люди наследуют повышенную частоту развития множественных остеохондром, что увеличивает риск возникновения остеосаркомы.
Множественные энхондромы развиваются из хрящевой ткани и предрасполагают к повышенному риску образования хондросаркомы, хотя этот риск и незначительный.
Радиация может приводить к повышению риска развития костных опухолей. При этом обычное рентгенологическое исследование не представляет опасности для человека.
С другой стороны, высокие дозы облучения при лечении других опухолей могут повышать риск возникновения злокачественных опухолей костей.
Так, лучевая терапия в молодом возрасте, а также дозы свыше 60 Грей повышают риск образования опухолей костей.
Воздействия радиоактивных веществ (радия и стронция) также увеличивает риск развития опухолей костей, так как они накапливаются в костной ткани.
Неионизирующее излучение в виде микроволновых и электромагнитных полей, возникающих от линий электропередач, мобильных (сотовых) телефонов и бытовой техники не связано с риском возникновения костных опухолей.
МОЖНО ЛИ ПРЕДУПРЕДИТЬ ВОЗНИКНОВЕНИЕ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ КОСТНОЙ И ХРЯЩЕВОЙ ТКАНИ?
Изменение образа жизни может предотвратить развитие многих форм рака, однако это, к сожалению, не относится к опухолям из костей и хряща.
Диагностика опухолей костной и хрящевой тканей
ПРИЗНАКИ И СИМПТОМЫ ЗАБОЛЕВАНИЯ
Боль в пораженной кости – самый частый симптом опухолей костей и хряща. Поначалу боль не постоянна и беспокоит больше по ночам или при ходьбе в случае поражения нижней конечности. По мере роста опухоли боль становится постоянной.
Боль усиливается при движении и может привести к хромоте при наличии опухоли нижней конечности.
Припухлость в области боли может появиться через несколько недель. Иногда опухоль можно прощупать руками.
Переломы встречаются нечасто и могут возникать как в области самой опухоли, так и в непосредственной близости от нее.
Общие симптомы возникают при распространенном процессе и выражаются в виде потери веса и повышенной утомляемости.
МЕТОДЫ ДИАГНОСТИКИ
Стандартный рентгеновский снимок в большинстве случаев позволяет обнаружить опухоль кости, которая может выглядеть как полость или дополнительное разрастание костной ткани.
Компьютерная томография (КТ) (иногда с дополнительным введением контрастного вещества) дает возможность выявить опухоли плечевого пояса, костей таза и позвоночника.
Магнитно-резонансная томография (МРТ) особенно целесообразна при поражении позвоночника и спинного мозга.
Радиоизотопное сканирование костей с помощью технеция позволяет обнаружить как степень местного распространения опухоли, так и поражение других костей. Данный метод более эффективен по сравнению со стандартным рентгенологическим исследованием костей.
Биопсия (взятие кусочка опухоли для исследования) является обязательной, так как дает право подтвердить или исключить опухолевое поражение кости или хрящевой ткани. При этом биопсию можно выполнить иглой или во время операции.
ОПРЕДЕЛЕНИЕ СТАДИИ (РАСПРОСТРАНЕННОСТИ) ОПУХОЛЕВОГО ПРОЦЕССА
После детального обследования уточняется стадия заболевания.
Кроме того, исследование под микроскопом позволяет выяснить степень злокачественности опухоли.
Наибольшей агрессивностью обладают недифференцированные (наиболее незрелые) опухоли.
Лечение опухолей костей и хряща
ОПЕРАТИВНОЕ ЛЕЧЕНИЯ
Операция является наиболее важным методом лечения костных и хрящевых опухолей. Цель хирургического вмешательства – удаление всей опухоли в пределах здоровых тканей. При возникновении опухоли в области таза оперативное вмешательство может быть затруднено из-за расположенных рядом жизненно важных органов.
Если еще 10 лет тому назад возникновение злокачественной опухоли на конечности приводило к потере пораженной конечности, то в настоящее время наблюдается тенденция к сохранению конечности.
Часть пораженной кости может быть удалена с последующим замещением дефекта другой костью или металлическим протезом для сохранения функции конечности.
При значительных размерах опухоли сначала проводится химиотерапия или лучевая терапия, а затем после сокращения размеров опухоли выполняется сохранная операция.
Ампутации (удаление конечности) выполняются нечасто. В послеоперационном периоде больному изготавливают протез.
В случае метастатического поражения легких иногда производятся операции по удалению опухолевых узлов.
ЛУЧЕВАЯ ТЕРАПИЯ
Различают два вида лучевой терапии при лечении опухолей костной и хрящевой тканей: наружное облучение и брахитерапию. При наружном облучении источник находится вне тела.
Лучи фокусируются на область опухоли.
Брахитерапия подразумевает использование радиоактивного материала, вводимого непосредственно в опухоль. Этот вид облучения можно применять как отдельно, так и в комбинации с наружным облучением.
У некоторых больных, особенно при плохом общем состоянии, лучевая терапия может оказаться основным методом лечения.
У больных саркомой Юинга лучевая терапия является основным методом лечения.
После нерадикальной операции лучевая терапия назначается для уничтожения оставшейся части опухоли.
Облучение может быть использовано с паллиативной целью для уменьшения симптомов опухоли, например, боли.
При проведении лучевой терапии возможно появление побочных эффектов в виде изменений кожи и повышенной утомляемости. Эти явления проходят самостоятельно вскоре после окончания лечения. При облучении области таза возможно появление тошноты, рвоты и жидкого стула.
Лучевая терапия, проводимая на область грудной клетки, способна вызвать повреждение легких, что в свою очередь может привести к одышке.
Облучение в области верхних и нижних конечностей в ряде случаев сопровождается отеком, болью и слабостью. Лучевая терапия может усугубить побочные эффекты, вызванные химиотерапией.
ХИМИОТЕРАПИЯ
В зависимости от вида опухоли и стадии заболевания химиотерапия может быть использована как основное или вспомогательное (к операции) лечение.
При этом применяется комбинация противоопухолевых препаратов. Наиболее активными препаратами при этих опухолях являются: метотрексат (в высоких дозах в сочетании с лейковорином), доксорубицин и цисплатина.
Химиотерапия, уничтожая опухолевые клетки, повреждает также нормальные клетки, вызывая побочные эффекты и осложнения. Выраженность побочных эффектов зависит от типа препарата, общей дозы и длительности применения.
Из временных побочных эффектов можно отметить: тошноту, рвоту, потерю аппетита, облысение, появление язв во рту. Уменьшение количества эритроцитов, лейкоцитов и тромбоцитов в крови в результате повреждения костного мозга может вызывать малокровие (анемию), повышенную восприимчивость к инфекции, кровотечения.
Выживаемость больных с опухолями костей и хряща
Длительная (5-летняя) выживаемость больных, страдающих злокачественными опухолями костей и хряща, зависит от стадии заболевания и составляет 64-80% при ранних (I-II) стадиях и 17 – 44% при более поздних (III-IV) стадиях заболевания.
Что происходит после завершения всей программы лечения?
После прекращения противоопухолевого лечения больной должен находиться под наблюдением врачей, которые могут назначить различные исследования.
Больной, со своей стороны, может помочь быстрейшему восстановлению после операции и дополнительного лечения, соблюдая разумный образ жизни.
Если Вы курите, то бросьте эту вредную привычку. Отказ от курения улучшит Ваше самочувствие и аппетит.
Если Вы злоупотребляли алкоголем, то сократите его количество или вообще откажитесь от спиртного.
Употребляйте достаточное количество овощей и фруктов. Как можно больше отдыхайте.
Наблюдение у врачей дает возможность рано выявить рецидив (возврат) опухоли или метастазы, что позволяет во многих случаях провести эффективное повторное лечение
Мероприятия 2022 года
Архив мероприятий
Противораковое общество РОССИИ создано по инициативе ученых-онкологов и главных врачей онкологических диспансеров, представляющих более 50 регионов России, с целью претворения в жизнь программы профилактики рака в России
Саркома костей
Вам поставили диагноз: саркома костей?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Что такое саркома костей?
Филиалы и отделения, где лечат саркомы костей
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Хирургическое отделение онкологической ортопедии
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение комбинированного лечения опухолей костей, мягких тканей и кожи
Заведующий отделения: Александр Александрович Курильчик
Контакты: 8 (484) 399 31 30
Введение
Опухоли костей – это обобщающее понятие, которое включает в себя все доброкачественные и злокачественные новообразования, поражающие скелет человека.
Статистика саркомы костей (эпидемиология)
Первичные злокачественные опухоли костей составляют 0,001% от всех впервые выявленных злокачественных новообразований. В России заболеваемость первичными злокачественными опухолями костей составляет 1,03 случая на 100 тыс. населения, что соответствует данным по заболеваемости в других странах.
Морфологическая классификация опухолей костей:
Стадии и симптоматика саркомы костей
Клиническая классификация TNM
Боль – самый ранний признак. Для начала болезни характерна тупая, ноющая боль без четкой локализации в кости. Дальнейшее развитие заболевания приводит к появлению невыносимо сильной боли, пик приходится на ночное время, не купируется обычными анальгетиками. У более чем половины пациентов на месте роста опухоли пальпируется припухлость по плотности мягче костной ткани. Пораженная конечность отекшая, может быть покраснение кожи.
Причины возникновения саркомы костей и факторы риска
К факторам риска развития сарком костей можно отнести предшествующую лучевую терапию, состояние иммунодефицита, болезнь Педжета, болезнь Олье, доброкачественные опухолевые поражения кости так же могут приводить к злокачественной трансформации. Однако, у большинства пациентов специфических этиологических факторов не выявляется.
Диагностика саркомы костей
·Компьютерная томография легких. Наиболее часто саркомы костей метастазируют в легкие, а разряжающая возможность флюорографии и рентгеновского исследования невелика, поэтому пациентам с саркомами костей необходимо выполнение компьютерной томографии органов грудной клетки.
·Компьютерная томография или магнитно-резонансная томография первичного очага опухоли. Эти исследования позволяют адекватно оценить распространенность опухолевого процесса, прилежание опухоли к магистральным сосудисто-нервным структурам, степень вовлечения прилежащих мягких тканей.
·Ультразвуковое исследование брюшной полости, печени, прилежащих зон регионарного лимфооттока. Саркомы костей редко метастазируют в печень и регионарные лимфотические коллекторы (3-5%) и наличие метастазов в них является неблагоприятным прогностическим фактором, однако проводить исследование этих областей так же необходимо.
·Сцинтиграфия костей. Второй по частоте развития метастазов сарком костей точкой являются кости, поэтому проведение сцинтиграфии для таких пациентов обязательно.
·Так же необходимо диагностировать и вовремя назначить коррегириующую терапию сопутствующих хронических либо впервые выявленных заболеваний – сахарный диабет, различные кардиальные патологии, нарушения дыхания, нарушения работы почек и прочие.
Лечение саркомы костей
В первую очередь следует рассматривать возможность выполнения органосохранных операций. Главным условием операбельности пациентов является радикальность и абластичность удаления опухоли, что гарантирует отсутствие местного рецидива.
Сотрудники ФГБУ «НМИЦ радиологии» Минздрава России владеют всеми современными методиками органосохранной хирургии опорно – двигательного аппарата:
· Эндопротезирование онкологическим эндопротезом плечевого сустава.
· Эндопротезирование онкологическим эндопротезом тазобедренного сустава.
· Эндопротезирование онкологическим эндопротезом коленного сустава.
· Тотальное эндопротезирование бедренной кости.
· Модульное эндопротезирование вертлужной впадины после удаления опухолей костей таза.
· Эндопротезирование тел позвонков на всех уровнях позвоночного столба.
· Эндопротезирование онкологическим эндопротезом лучезапястного сустава.
· Эндопротезирование онкологическим эндопротезом локтового сустава.
· Реконструкция удаленных фрагментов костей при помощи ауто/аллопластики.
· Резекция костей плечевого пояса (лопатка, ключица).
· Резекции ребер и грудной стенки.
· Использование собственной кости пациента для замещения дефекта после операции.
· Онкологическое эндопротезирование, металлолстеосинтез.
· Расширенные операции при массивных опухолях плечевого пояса (межлопаточно-грудная ампутация).
При невозможности выполнения органосохранных операций необходимо выполнение калечащих операций в радикальном объеме. Ампутация или экзартикуляция конечности выполняются в следующих случаях:
Так же в клинической практике лечения злокачественных поражений костей применятся лучевая и химиотерапия.
Осложнения противоопухолевого лечения саркомы костей и их коррекция
Особенности реабилитации после лечения саркомы костей
Реабилитация пациентов, которым было проведено хирургическое лечение по поводу опухолевого поражения костей в нашем отделении – является одной из приоритетных задач для врачей нашего центра. Этот процесс включает себя большое количество специалистов: онкологов, врачей ЛФК, неврологов и даже психологов. Хорошее психоэмоциональное состояние пациента, является одним из главных факторов для более быстрой реабилитации больного. Для каждого пациента подбирается индивидуальный план реабилитационных мероприятий. Как правило на 2-3 сутки после операции пациент встает на ноги и начинает получать минимальные нагрузки. C каждым днем нагрузка увеличивается, под чутким контролем врачей. В большинстве случаев пациент, получивший у нас лечение, покидает нас на своих ногах и с огромной мотивацией на быстрое выздоровление.
Прогноз заболевания саркомы костей
Важно понимать, что течение болезни индивидуально и не всегда возможно предугадать его течение. Оно может благоприятным или неблагоприятным, но бывают исключения из правил, как их плохих, так и из хороших. Неблагоприятными факторами, которые могут влиять на выживаемость являются: высокая степень злокачественности, размеры первичной опухоли, локализация опухоли в костях таза и позвоночнике, слабая реакция опухоли не проводимую химиотерапию, выраженная сопутствующая патология. При проведении правильного лечения общая пятилетняя выживаемость больных с высокозлокачественными саркомами костей составляет до 75%. При опухолях низкой степени злокачественности она выше и может достигать 90%.
Филиалы и отделения, в которых лечат саркомы костей
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, лекарственного и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Контакты: (495) 150 11 22
Заведующий отделения: Александр Александрович Курильчик
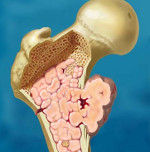
Хондросаркома
Хондросаркома – это злокачественная опухоль скелета, происходящая из хрящевой ткани. Может развиваться на неизмененных костях или образовываться в результате перерождения некоторых доброкачественных опухолей. Проявляется прогрессирующими болями и припухлостью в области поражения. В некоторых случаях отмечается местное повышение температуры, расширение сети подкожных вен над зоной опухоли и ограничение движений в близлежащем суставе. Возможно несколько вариантов течения – от относительно благоприятного, с медленным ростом и поздним метастазированием до неблагоприятного, с быстрым ростом и ранним появлением метастазов. Патология диагностируется по результатам рентгенографии, КТ, МРТ. Лечение хирургическое – резекция кости, ампутация или экзартикуляция.
МКБ-10
Общие сведения
Хондросаркома – второе по распространенности злокачественное новообразование скелета. По различным данным составляет от 7 до 16% от общего количества злокачественных опухолей костей. Лечение хирургическое – радикальная операция, при которой производится удаление новообразования вместе с окружающими тканями. Примерно в 60% случаев болезнь выявляется у пациентов среднего и пожилого возраста (40-60 лет). Однако страдать этим заболеванием могут люди всех возрастов. Самое раннее появление опухоли отмечено в возрасте 6 лет, самое позднее – в возрасте 90 лет. У мужчин хондросаркома обнаруживается в 1,5-2 раза чаще, чем у женщин.
Причины хондросаркомы
Причины возникновения новообразования не выяснены. Неоплазия может развиваться первично или выявляться при озлокачествлении ряда диспластических процессов. Возможно поражение любых костных структур, однако чаще страдают кости таза, кости плечевого пояса, ребра, плечевые и бедренные кости.
Классификация
С учетом происхождения все хондросаркомы делятся на первичные и вторичные. Первичные, в свою очередь, подразделяются на центральные (растущие внутри кости) и периостальные или периферические (растущие по наружной поверхности кости). Среди вторичных хондросарком выделяют опухоли, возникшие в результате озлокачествления хондром, хондромиксоидных фибром, хондробластом, костно-хрящевых экзостозов или опухолей при хондроматозе костей (болезни Олье-Маффучи). Первичные хондросаркомы выявляются в 90% случаев, вторичные – 10% случаев.
В зависимости от особенностей строения различают типичные, светлоклеточные, анапластические и недифференцированные хондросаркомы. Кроме того, существует классификация степени злокачественности хондросарком с учетом особенностей опухоли, выявленных во время гистологического исследования:
Чем выше степень злокачественности хондросаркомы, тем больше вероятность раннего образования метастазов и возникновения рецидива при хирургическом удалении опухоли.
Симптомы хондросаркомы
Клиническая картина зависит от вида и степени дифференцировки клеток опухоли. При высокодифференцированной хондросаркоме болезнь может развиваться в течение нескольких лет. Как правило, такое течение наблюдается у больных в возрасте 30 лет и старше. При изучении истории болезни выясняется, что пациента длительное время беспокоили сначала неприятные ощущения, а потом слабые, медленно прогрессирующие боли в области поражения. Болевой синдром мог усиливаться в ночное время, ослабевал под действием обезболивающих препаратов, но не исчезал после отдыха.
Опухоль может достигать значительных размеров, вызывать визуально видимую деформацию или определяться при пальпации. В ряде случаев также отмечается повышение температуры кожи и расширение подкожных вен над областью хондросаркомы, хотя эти симптомы выражены не так значительно, как при других злокачественных опухолях костей. Иногда выявляется ограничение движений в близлежащем суставе.
При низкодифференцированных формах хондросаркомы наблюдается более бурное течение. Как правило, до обращения пациента к врачам проходит не более 1-3 месяцев. Основной жалобой, как и в предыдущем случае, является боль в месте поражения, иногда усиливающаяся в ночное время и не исчезающая после отдыха. Однако при низкодифференцированных формах опухоли боли устойчивее к действию анальгетиков.
Болевой синдром отличается постоянством и быстро нарастает. Припухлость также увеличивается быстрее, чем при относительно благоприятном варианте течения. Повышение местной температуры, ограничение движений в расположенном рядом суставе и расширение подкожных вен встречается с той же частотой, что и при высокодифференцированных опухолях. Низкодифференцированные формы хондросаркомы чаще возникают в молодом и юношеском возрасте и отличаются более высокой частотой рецидивов.
При всех видах хондросарком большого размера, расположенных в области костей таза, может наблюдаться ряд характерных симптомов, обусловленных давлением опухоли на соседние органы и ткани. При сдавлении седалищного сплетения возникают боли, отдающие в ягодицу и по задней поверхности бедра. При сдавлении шейки мочевого пузыря возможны затруднения мочеиспускания. При сдавлении подвздошной вены может развиться односторонний отек нижней конечности на стороне поражения.
Отдаленные метастазы чаще возникают при низкодифференцированных формах хондросарком. Злокачественные клетки попадают в другие органы с током крови (гематогенным путем). Обычно поражаются регионарные лимфатические узлы, печень, легкие и головной мозг. Для периостальных хондросарком характерен особый вид метастазирования. Вокруг таких опухолей существует реактивная зона – область, отделяющая новообразование от окружающих тканей. Периферические хондросаркомы прорастают эту зону и образуют так называемые прыгающие метастазы (сателлитные узлы) – очаги злокачественных клеток, не имеющие непосредственной связи с основной опухолью. Такие очаги располагаются либо в самой реактивной зоне, либо поблизости от нее в толще здоровых тканей.
Диагностика
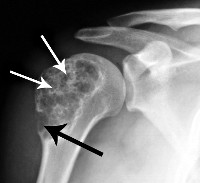
Диагностику заболевания осуществляют врачи-онкологи, к которым больных обычно направляют травматологи и ортопеды. Клинические симптомы при хондросаркоме неспецифичны, поэтому диагноз выставляется на основании дополнительных исследований. При центральных хондросаркомах на рентгеновских снимках обнаруживается очаг деструкции неправильной формы с нечеткими очертаниями, обычно расположенный в метадиафизе. Иногда опухоль выглядит крапчатой из-за мелких очажков обызвествления. Кость вокруг очага вздута.
При периферических хондросаркомах на рентгенограммах выявляется контрастное образование бугристой формы с нечеткими контурами, расположенное на наружной поверхности кости. В переходной зоне между нормальной костью и измененной опухолевой тканью отмечается неравномерное уплотнение. Кортикальный слой кости в этой зоне неровный. Как и при центральной хондросаркоме, может выявляться крапчатость из-за участков обызвествления.
Для уточнения диагноза выполняют трепанобиопсию кости. Забор материала производится из нескольких участков опухоли. В процессе гистологического исследования определяется степень злокачественности хондросаркомы. Как правило, перечисленных исследований достаточно для точной диагностики. В отдельных случаях могут понадобиться дополнительные методы: МРТ кости, компьютерная томография и остеосцинтиграфия. Для выявления метастазов в легких пациентам с хондросаркомой назначается рентгенография грудной клетки.
Лечение хондросаркомы
Пациенты госпитализируются в отделение онкологии. Большинство хондросарком устойчивы к химиотерапии и лучевой терапии, поэтому основным способом лечения при этом заболевании является хирургическая операция. При хондросаркомах 1 и 2 степени злокачественности выполняется удаление новообразования. Хондросаркому иссекают единым блоком вместе с тканями реактивной зоны и некоторым запасом окружающих здоровых тканей, чтобы в ране не осталось опухолевых клеток. В зависимости от размера и локализации опухоли проводится либо резекция части кости, либо ее удаление с последующим эндопротезированием.
При хондросаркомах 3 степени злокачественности может потребоваться радикальное хирургическое вмешательство – ампутация или экзартикуляция пораженной конечности. Если из-за общих противопоказаний или труднодоступности опухоли ее оперативное удаление невозможно, проводится химио- и лучевая терапия. Однако эти методы являются лишь паллиативными, направленными на замедление роста хондросаркомы, и не обеспечивают излечения.
Прогноз и профилактика
Прогноз при хондросаркомах всегда серьезный. Исход зависит от степени злокачественности неоплазии. При 1 степени пятилетняя выживаемость составляет 90%, при 2 степени – 45-60%, при 3 степени – около 30%. Профилактические мероприятия не разработаны.