Атипия 1 степени что это такое в гинекологии
Атипическая гиперплазия эндометрия
При атипической гиперплазии внутренний слой матки — эндометрий —разрастается, что ведет к увеличению его толщины и объема. При этом морфология клеток изменяется, появляются атипичные — клетки, изменившие свои свойства. Вид и особенности таких клеток становятся нехарактерными тем, из которых они появились. Заболевание может развиваться у женщин любой возрастной категории, но вероятность ее появления выше в постменопаузе.
Это гинекологическое заболевание относится к предраковым состояниям, если адекватное лечение отсутствует, то болезнь в 40% переходит в злокачественную форму. Появление эндометрия с атипической железистой гиперплазией может означать начало преобразования в аденокарциному — злокачественное заболевание. Появление атипичных клеток в функциональном слое слизистой характерно для начального этапа атипической гиперплазии эндометрия матки, их обнаружение в базальном слое и строме — признак начинающегося рака эндометрия.
Как появляется заболевание
Развитие заболевания тесно связано с уровнем гормонов в организме. У здоровой женщины функциональный слой эндометрия увеличивается в 1-й половине цикла. Когда зачатия не наступает, происходит его отторжение, затем он естественным путем удаляется из матки. При гормональных отклонениях этот процесс нарушен, происходит активное деление клеток, однако своевременного отторжения и выведения частиц эндометрия нет. Наблюдается его утолщение и разрастание. Патологические очаги могут появляться на отдельных участках или же избыточное разрастание будет равномерным. Когда все же происходит отторжение эндометрия, появляется обильное кровотечение.
Гиперплазия — прогрессирующее заболевание, со временем свойства эндометрия изменяются, что способствует появлению нехарактерных клеток, развивается атипическая гиперплазия эндометрия. Однако существуют факторы, увеличивающие вероятность появления заболевания:
К группе риска относятся женщины с лишним весом. Сахарный диабет, гипертония также увеличивают риск развития заболевания.
Симптомы
Основным признаком атипической гиперплазии эндометрия является кровотечение. Более продолжительные, чем менструация, нередко продолжающиеся около 3-х недель, кровотечения могут быть цикличными (чаще у женщин репродуктивного возраста) или ацикличными. Не отделившиеся частицы эндометрия могут стать причиной межменструальных выделений. Нередко кровотечения возникают после задержки; после незначительной — выделения носят умеренный характер, после длительной — они становятся обильными. У четверти пациенток возникают ановуляторные кровотечения — нерегулярные, большей продолжительности и кровопотери.
Отсутствие лечения приводит к осложнениям. В результате длительных и обильных кровотечений развивается анемия. К наиболее тяжелым последствиям атипической гиперплазии эндометрия относится переход болезни в рак.
Однако заболевание не всегда сопровождается характерными признаками, при бессимптомном течении женщина может долго и безуспешно пытаться забеременеть. Гиперплазия эндометрия в таком случае впервые диагностируется, когда женщина обращается к врачу по поводу бесплодия.
Диагностика
Чтобы своевременно обнаружить болезнь даже при бессимптомном течении, важно регулярно проходить гинекологическое обследование даже при отсутствии каких-либо жалоб. В настоящее время существуют различные методики, позволяющие безошибочно диагностировать заболевание даже на ранней стадии. Сюда входят:
Для уточнения диагноза также может быть рекомендовано проведение МРТ, назначено обследование у эндокринолога, что важно для пациенток, входящих в группу риска. Комплексное обследование позволяет обнаружить не только атипическую гиперплазию эндометрия, но и диагностировать другие заболевания: как половой сферы (миому, кисты яичников и т.п.), так и другие отклонения (сахарный диабет, гипертонию и др.).
Лечение
Выбор тактики лечения при атипической гиперплазии эндометрия зависит от возраста пациентки, тяжести состояния, наличия сопутствующих заболеваний, осложнений, а также желания женщины сохранить функцию репродукции. Лечение может быть консервативным или хирургическим.
При консервативной терапии назначаются гормональные препараты, направленные на подавление разрастания эндометрия, нормализацию цикла, восстановление гормонального баланса. При наличии кровотечений показано выскабливание эндометрия во время гистероскопии.
Хирургическое лечение — какие существуют варианты
Операция при атипической гиперплазии эндометрия назначается, если:
Не так давно единственным методом лечения было удаление матки. Я выполняю радикальную операцию в том случае, если патоморфологически подтвержден рак эндометрия, в остальных ситуациях возможно проведение органосохраняющего вмешательства.
Одним из эффективных методов является гистерорезектоскопия, рекомендованная женщинам репродуктивного возраста или в пременопаузальном периоде. Процедура относится к малотравматичным и выполняется с использованием эндоскопического оборудования, оснащенного видеокамерой. Возможность визуализации позволяет проводить манипуляции максимально бережно и с высокой точностью, без риска развития осложнений. Длительность процедуры — около получаса, период восстановления занимает не более 14 дней.
Однако для проведения гистерорезектоскопии, как и при любом хирургическом вмешательстве, имеются противопоказания:
При лечении гиперплазии неплохо зарекомендовала себя малоинвазивная процедура — абляция — трансцервикальная деструкция эндометрия. Во время ее проведения можно удалить базальный и функциональный слой эндометрия, а также часть миометрия на глубину 3-5 мм. Абляция может быть проведена с помощью лазерной или электрохирургической методики, но в любом случае процедура выполняется с использованием гистероскопического оборудования, поэтому является безопасной и эффективной.
При наступлении менопаузы женщине рекомендована гистерэктомия — удаление матки. Если патологические изменения в яичниках отсутствуют, то операция проводится без удаления придатков. В случае, если имеется аденомиоз или подтвержден злокачественный процесс в матке, то гистерэктомия проводится с удалением придатков. Органуносящая операция также показана пациенткам в постменопаузе при рецидиве после гормонального лечения.
Мною проведено более 4000 гинекологических операций, в том числе по поводу гиперплазии эндометрия. К каждой пациентке я подбираю тактику лечения, учитывая целый ряд деталей: возраст и наличие других болезней, желание сохранить матку как орган и проведенное ранее лечение. Если существует возможность, я всегда стремлюсь провести малотравматичную органосохраняющую операцию, после которой женщина сможет быстро вернуться к привычному образу жизни. После такой операции восстановление занимает не более двух недель, а госпитализация не превышает трех дней.
Сегодня возможность сохранить матку имеется даже у пациенток с сопутствующими гинекологическими заболеваниями (например, с миомой, кистами, полипами). Однако проведение органосохраняющей операции окажется невозможным, если процесс перейдет в злокачественный. Чтобы избежать подобного, следует регулярно проходить осмотры. В нашей клинике даже полное обследование займет минимум времени.
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
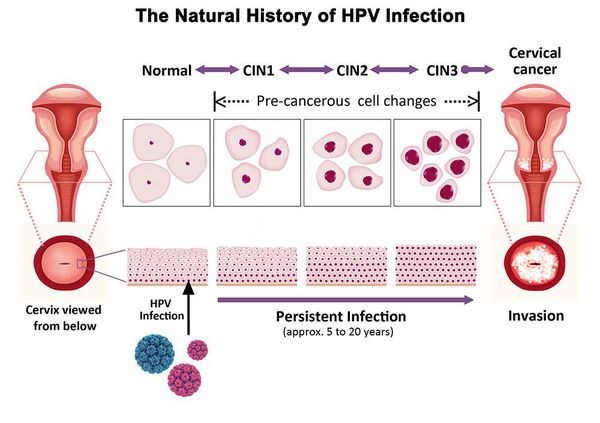
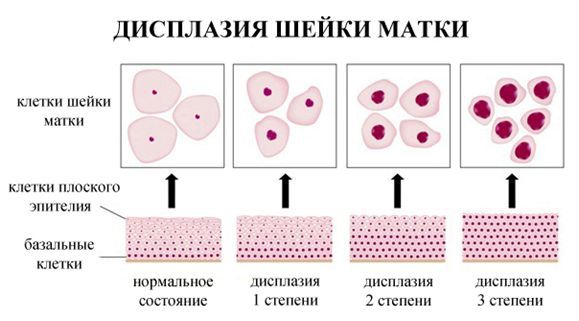
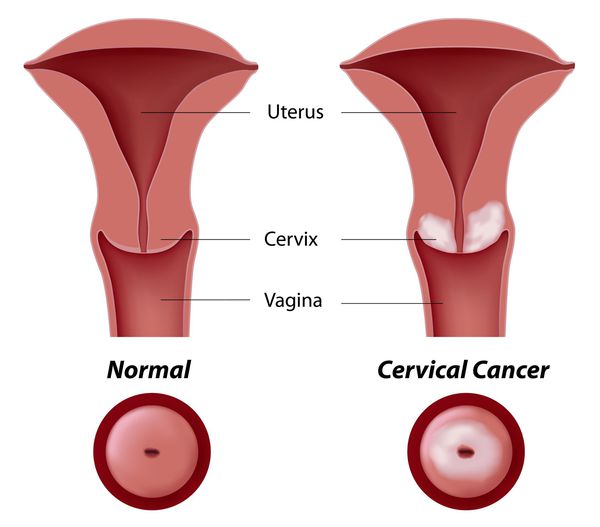
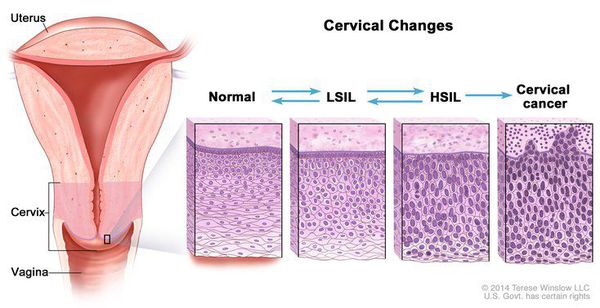
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Основной фактор развития дисплазии и рака шейки матки — папилломавирусная инфекция (ПВИ), причем длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
Кроме того, была выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
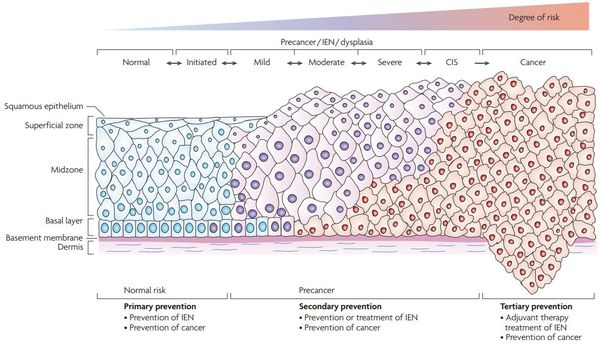
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя шейки матки выделяют:
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
Осложнения дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
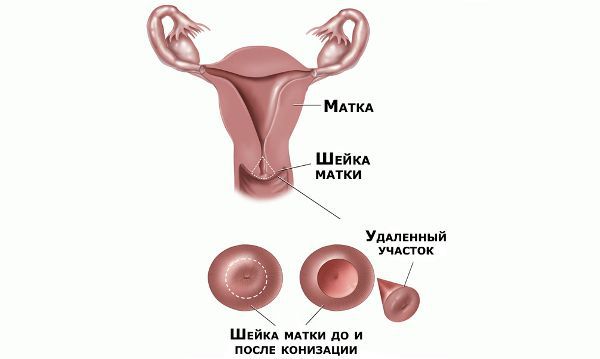
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
В России данная система включает последовательность действий:
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии. При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
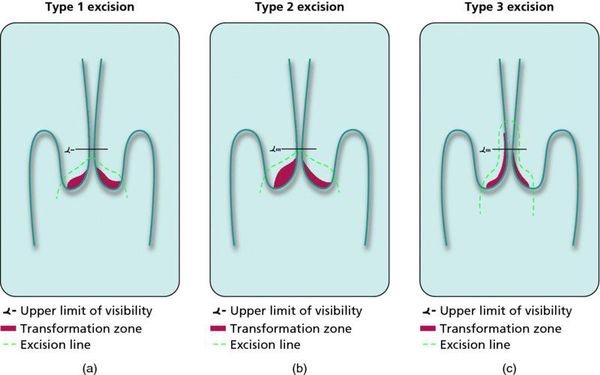
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения», осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Лечение дисплазии шейки матки 1 степени
Содержание:
Дисплазия шейки матки 1 степени – заболевание для которого характерно изменение в эпителиальном слое матки. На ранних стадиях оно протекает практически бессимптомно, но требует обязательного лечения. При отсутствии адекватной терапии заболевание может прогрессировать и приобрести злокачественный характер.
Что такое LSIL шейки матки и CIN 1
Слабо выраженная дисплазия шейки матки – собирательный термин, который обозначает несколько видов предраковых состояний. Другое название болезни – цервикальная интраэпителиальная неоплазия или ЦИН.
Для дисплазии характерно возникновение нарушений на клеточном уровне. При этом изменяется форма внутреннего ядра, размер клетки. Иногда образовываются дополнительные ядра и вакуоли. Поврежденные клетки склонны к ускоренному делению, но не выходят за пределы слизистых. Болезнь прогрессирует, затрагивая в первую очередь глубокие слои тканей, а потом уже поверхностные. Все изменения протекают скрытно, верхние слои визуально на начальном этапе неизменены.
Выделяют 4 стадии болезни в зависимости от уровня поражения клеток и объема деформации. Дисплазия шейки матки 1 – это начальная степень, при которой изменения слабовыраженные. Они наблюдаются в отдельных клетках, расположенных только в нижней трети эпителиального пласта. При этом вид, структура поверхностного и промежуточного слоев остается в норме.
Причины
Чаще всего причины дисплазии шейки матки 1 степени кроются в инфицировании женщины ВПЧ, относящимся к высокоонкогенному типу 16 или 18. По данным исследований, после инфицирования в течение 1-2 лет наблюдается изменение клеток.
Все факторы, которые способствуют развитию болезни, подразделяются на:
К первым относятся штаммы ВПЧ, половые инфекции, вирус герпеса 2 типа, вызывающий развитие герпеса на гениталиях.
К эндогенным факторам причисляют:
Воспаления репродуктивных органов, носящие хронический характер.
Сбои в гормональном фоне при беременности, применение гормональных таблеток.
Травмы внутренних половых органов.
Половые контакты без использования презерватива.
Частая смена половых партнеров.
Раннее начало половой жизни.
Длительный прием гормональных препаратов.
Снижение иммунитета, обусловленное хроническими заболеваниями и приемом агрессивных медикаментов.
На возникновение болезни может повлиять пренебрежение гигиеной, нездоровый образ жизни и другие факторы.
Признаки и симптомы
Дисплазия первой степени шейки матки практически не вызывает у женщины никакого дискомфорта. Она не имеет сильно выраженных признаков, а потому чаще всего диагностируется в ходе планового осмотра. Опасность заболевания заключается в том, что прогрессирование патологии происходит незаметно. Женщины редко своевременно обращаются за помощью специалиста, что затрудняет лечение.
Первые признаки изменений появляются на цитологическом уровне:
Повышенная активность клеток.
Очаги атипических изменений.
Стоит отметить, что первые две стадии относятся к обратимым процессам, поэтому получение своевременного лечения может устранить болезнь. Рост нормальных, здоровых клеток приведет к тому, что измененные будут отторгаться организмом.
В отдельных случаях если дисплазия сопряжена с воспалительными, инфекционными или другими болезнями гинекологического характера могут проявиться незначительные симптомы.
Признаки дисплазии шейки матки 1 степени:
Измененные выделения из влагалища, часто кровянистые. Выделения усиливаются после полового акта или применения тампонов.
Ощущение зуда и жжения.
Вагинит, не реагирующий на лечение.
Болевые ощущения во время занятий сексом.
Иногда для регресса дисплазии достаточно устранения воспалительного процесса или влияния инфекционного агента.
Как диагностировать дисплазию 1 степени
Дисплазия шейки матки легкой степени чаще всего выявляется случайно при:
Проведении диспансеризации с цервикальным скринингом.
Плановом взятии мазка на цитологию перед операцией.
Диагностиеском обследовании женщины из-за жалоб на бесплодие.
Лечении иных гинекологических заболеваний, вызывающих дискомфорт и кровяные выделения.
Для диагностики патологии врачи применяют целый комплекс мер, направленных на выявление малейших отклонений. Диагностика включает в себя:
На кресельном осмотре специалист может определить состояние шейки матки при помощи специального зеркала. Гинеколог увидит изменения окраски, повреждения и другие отклонения от нормы, сигнализирующие о наличии проблемы.
Мазок из шейки матки на ПАП-тест представляет собой проведение цитологического исследования, которое позволит выявить на начальных этапах измененные клетки и поможет определить, были ли вызваны эти изменения влиянием ВПЧ. Для полноты картины на анализ берется 3 вида эпителия, выстилающего шейку органа:
Анализ проводится врачом цитологом, который детально описывает строение материала, выявляет признаки атипических изменений, их количество и степень выраженности. Этот метод исследования позволяет выявить дисплазию на начальных этапах, но стоит учесть, что на результаты, могут повлиять:
Правильность взятия мазка на анализ.
Квалификация специалиста, проводившего цитологическое исследование.
При традиционном методе забора материала достоверность анализа составляет менее 60%, но при проведении жидкостной цитологии точность доходит до 95%. Оценка результатов производится по системе Бестеда TBS, в которой обозначены все стадии дисплазии шейки матки. Легкой форме соответствует L-SIL, когда в мазке обнаружены атипичные клетки, а цитология выявила легкую форму дисплазии.
Кольпоскопия для выявления изменений предусматривает проведение нескольких проб. Она назначается, если по результатам мазка было выявлено L-SIL. Расширенная кольпоскопия включает в себя тесты:
С уксусной кислотой. Орган обрабатывают слабым раствором уксусной кислоты. Нездоровые ткани после пробы окрашиваются в белый цвет. О наличии дисплазии говорит окрашенный участок с неровными краями.
С Люголем. Проба Шиллера подразумевает окрашивание шейки матки раствором Люголя. При этом здоровые ткани меняют цвет, а поврежденные нет.
Результаты схожие с L-SIL, CIN1 при кольпоскопическом исследовании могут проявлять матаплазированные участки здорового эпителия, скрытые субклинические ВПЧ инфекции.
ПЦР-анализ на ВПЧ позволяет определить уровень вирусной нагрузки и наличие в организме вируса выскогоонкогенного типа. В 90% случаев инфекционный агент носит транзиторный характер и самоустраняется в течение 1-2 лет. При первой стадии болезни вирус высокоонкогенного типа обнаруживается всего в 59% случаев. Вероятность озлокачествления измененных клеток возрастает в несколько раз, если вирус развивается в сочетании с:
Вирусом герпеса 2 типа.
Биопсия, это наиболее точный метод диагностики подразумевающий гистологическое исследование, полученного образца материала. Забор биоптата может проводиться во время расширенной кольпоскопии или в ходе отдельной процедуры.
Если подозревается легкая форма болезни, проводят прицельную биопсию, позволяющую получить образцы материала размером не менее 3мм. Если есть подозрение на более тяжелую форму, ткань для исследования может собираться путем диагностического выскабливания цервикального канала. В отдельных случаях при аномальных результатах кольпоскопии и подозрении на тяжелую дисплазию может выполнять расширенная экзистенционная биопсия.
Преимущества МЦ «ЗДОРОВАЯ СЕМЬЯ»
Лечение дисплазии шейки матки первой степени
Лечение дисплазии шейки матки 1 в каждом отдельном случае разрабатывается индивидуально. Выбор оптимальной тактики зависит от квалификации лечащего врача, состояния женщины, наличия осложнений и сопутствующих заболеваний.
Возникновение слабой степени дисплазии большинство врачей связывает с влиянием ВПЧ инфекции или других инфекционно-воспалительных агентов, которые агрессивно влияют на эпителий.
Вероятность озлокачествления измененных клеток на первой стадии очень мала, а потому при ее диагностировании у молодых женщин в возрасте до 35 лет в большинстве случаев выбирается тактика активного наблюдения исключающая оперативное вмешательство и направленная на устранение сопутствующих проблем.
Хирургическое лечение
Лечение в форме оперативного вмешательства применяется в случае:
Длительного течения болезни более 18-24 с момента установления диагноза.
Возраста женщины более 35-40 лет.
Рецидива патологического процесса.
Отказа женщины от выжидательной тактики лечения и устранения кофакторов.
Прогрессирования легкой степени.
Для лечения молодых женщин в возрасте до 35 лет, столкнувшихся с рецидивирующий дисплазией без аномальных мазков из канала, назначают деструкцию пораженного участка путем прижигания. Для лечения женщин в возрасте от 35 до 45 лет может применяться петлевое иссечение шейки матки. Для более старших возрастных групп и женщин, у которых обнаружились рецидивы, аномальные клетки внутри эндоцервикса применяют конизацию шейки матки.
В зависимости от показаний состояния тканей и других факторов, хирург может настаивать на одном из следующих методов лечения:
После лечения женщина должна наблюдаться у гинеколога. Первый плановый осмотр проводится через 6-8 недель, в ходе него выполняется также кольпоскопия. Далее в течение 24 месяцев раз в полгода женщина должна посещать врача, проходить кольпоскопию, сдавать мазки на цитологию. При положительной динамике дальнейшее наблюдение производится в обычном режиме.
Медикаментозное лечение
На сегодняшний день нет эффективных медикаментозных препаратов, направленных лечение дисплазии шейки матки 1 степени. Специалисты могут назначить интерфероны и иммуномодулирующие средства, для снижения активности ВПЧ в женском организме. Такие средства как Галавит, Инозин, Аллоферон чаще всего применяются для предотвращения рецидива инфекции после хирургического вмешательства при лечении дисплазии, вызванной ВПЧ.
Для предотвращения злокачественного перерождения атипичных клеток, деформация которых вызвана ВПЧ, специалисты назначают:
Индол-3-карбинол. Этот препарат блокирует производство онкобелков.
Флавоноид эпигаллокахетин 3 галлат. Служит для подавления активности вирусной ДНК.
На основе сочетания этих веществ разработаны препараты Индинол и Прописан, которые могут применяться в качестве противоопухолевой терапии.
Что будет, если CIN 1 не лечить
Любая дисплазия нуждается в постоянном наблюдении и принятии адекватных мер. Если болезнь не проходит самостоятельно, а рецидивирует в течение 2-3 лет это означает, что она перейдет в более тяжелые формы и с высокой вероятностью озлокачествится.
Дисплазия шейки матки степени 1, по мнению специалистов, с момента обнаружения без адекватного лечения переходит в инвазивный рак, примерно за 10-15 лет. 2-3 стадия болезни также поддаются лечению, но оно будет более длительным и интенсивным. Важно учесть, что вредные привычки, снижение иммунитета и другие негативные факторы, способны значительно ускорять период перехода дисплазии в рак.
Прогноз дисплазии шейки матки 1 степени
При интенсивном наблюдении с устранением инфекционного агента и других негативных факторов, дисплазия первой степени может пройти сама в течение 12-18 месяцев.
При применении правильного лечения гарантия выздоровления на первой стадии составляет 100%.
CIN 1 и беременность
Слабовыраженные изменения клеток практически не влияют на протекание беременности. В свою очередь, изменения, происходящие в организме женщины в период вынашивания ребенка, также не оказывают сильного влияния на развитие болезни.
Во время вынашивания плода, в структуре многослойного эпителия проходят физиологические трансформации, характерные для этого периода. Повышается количество активно делящихся клеток, возникает гиперплазия и изменяется их дифференцировка. Поэтому при проведении диагностики в период беременности достаточно высока вероятность получения ложных результатов.
Если у женщины в период вынашивания ребенка диагностируются признаки легкой дисплазии, врач назначает проведение кольпоскопии. Прохождение данного обследования не влияет на протекание беременности, но при выявлении подозрений на развитие рака, женщину направляют к онкологу.
Если шейка в нормальном состоянии и тяжелых повреждений не наблюдается, то беременной рекомендуется переводческое прохождение контрольных осмотров:
В зависимости от результатов анализов врач подберет оптимальную методику лечения.
Возможно ли забеременеть
Женщины детородного возраста с диагнозом дисплазия первой степени часто сталкиваются с сопутствующими нарушениями, такими как:
Эти факторы могут повлиять на наступление беременности и осложнить зачатие. Для нормализации этих состояний назначают комбинированные оральные контрацептивы или Дюфастон. После устранения этих факторов проблем с зачатием не возникает.
Лечение во время беременности
Слабовыраженная дисплазия шейки матки лечения при беременности не предполагает. Это обусловлено тем, что в период вынашивания ребенка не рекомендуется применение противовирусных или иммуностимулирующих препаратов. Поэтому при диагностировании дисплазии первой, второй или даже третьей степени врачи индивидуально подходят к вопросу лечения. Срочные меры принимаются только при подозрении на неинвазивный или инвазивный рак.
CIN 1 после родов
Во время беременности у женщины могут наблюдаться признаки прогрессирования болезни, но после рождения ребенка эти изменения чаще всего регрессируют и только в редких случаях усугубляются.
Для контроля над состоянием женщины после родов на 8-12 неделе, ей назначают кольпоскопию и повторную цитологию. Если состояние вызывает ряд подозрений, может быть назначена консультация онколога.
При дисплазии шейки матки 1 степени прогноз после родов положительный. Слабые изменения, обусловленные влиянием изменившегося гормонального фона и снижением иммунитета, как правило, регрессируют после окончания кормления грудью.
Профилактика
Главная профилактическая мера, позволяющая предотвратить развитие дисплазии и ее озлокачествление, вакцинация от ВПЧ. Вакцинирование стоит проводить до того момента как женщина начинает жить половой жизнью.
Важно не игнорировать плановые приемы у гинеколога, регулярно подходить цервикальный скрининг. Это один из самых эффективных способов диагностики позволяющий определить изменения ещё на начальном этапе до перехода болезни в онкологию.
Если у женщины был обнаружен ВПЧ, но цитологические мазки были в норме обследование должно проводиться раз в три года, если результаты мазков не всегда были хорошими, то раз в 12 месяцев. При отсутствии ВПЧ и нормальных мазках оптимальна частота диагностики 1 раз в три-пять лет.