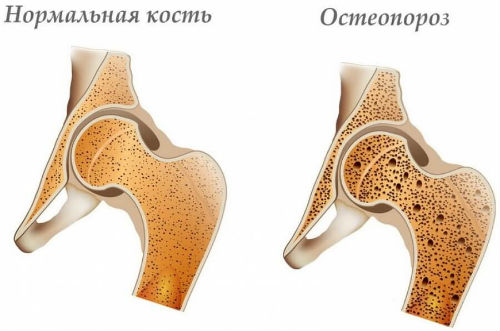
Атланто дентальное сочленение что это
МРТ-исследование при выявлении платибазии
МРТ исследование краниовертебрального перехода
Краниовертебральный переход – это граница между основанием черепа и верхнешейным отделом позвоночника. Нормальное взаиморасположение данных костных структур обеспечивает адекватное пространство, содержащее нижние отделы ствола головного мозга и краниальный участок шейного отдела спинного мозга.
Существует ряд приобретенных и врожденных аномалий развития, которые способствуют сужению данного пространства и приводят к перемежающейся или постоянной компрессии мозговых структур.
Одной из подобных аномалий, нередко встречающейся в МРТ-диагностике, является платибазия.
Представляет собой уплощение основания черепа, в большей степени задней черепной ямки. Платибазия может быть как врожденной (при болезни Дауна, в сочетании с аномалией Арнольда-Киари идр.), так и приобретенной (при фиброзной дисплазии, остеомаляции или как следствие длительной внутричерепной гипертензии в детском возрасте).
Клинически данная дисплазия в большинстве случаев бессимптомна.
Платибазия редко встречается изолированно. В большей части случаев данная аномалия сочетается с базиллярной импрессией.
Базиллярная импрессия – это импрессия основания черепа в полость задней черепной ямки. Манифестирует чаще к 15-25 годам. Проявляется головными болями, стволовыми и мозжечковыми симптомами: атаксия, нистагм, парезы каудальной группы черепных. Возможны патологические рефлексы. При компрессии спинного мозга присоединяются пирамидные расстройства различной степени тяжести.
Клинический интерес представляет также такая патология краниовертебрального перехода, как ассимиляция атланта, т.е. частичное или полное сращение его с затылочной костью. Это приводит к ограничению движений в верхнем шейном и нестабильности в нижнем шейном отделах позвоночника. Кроме того возможна компрессия мозговых структур данной области с соответствующей клинической картиной.
Аномалия кранио-вертебрального перехода: ассимиляция С1, затылочной кости, зубовидного отростка С2 позвонка; базиллярная импрессия. Ротационное смещение С1 позвонка, гипертрофия боковых масс тела С1 позвонка. Стеноз большого затылочного отверстия. Очаговая миелопатия на уровне С2 позвонка.
Сращение правых отделов боковых масс атланта и основания затылочной кости (синостоз правого атланто-окципитального сочленения).
Кроме того, при исследовании краниовертебрального перехода возможно выявление различного рода объемных образований, поражающих оболочки или вещество головного и спинного мозга, а также аномалии развития мозговых структур задней черепной ямки.
Объемное образование по передней поверхности задней дуги атланта (менингиома)
Интрамедуллярное объемное образование шейного отдела позвоночника. Малая форма варианта Денди-Уокера.
Аномалия Арнольда –Киари.
МРТ исследование атланто-дентального сочленения
Атланто-дентальное сочленение представляет собой прочное соединение первых двух шейных позвонков: атланта и аксиса. Вместе с крепким связочным аппаратом они формируют прочный костно-связочный сустав, препятствуя чрезмерной подвижности атланта или зубовидного отростка.
Тем не менее повреждение данного сочленения за счет различных заболеваний и патологических процессов способствует нарушению прочности соединения и развитию патологической подвижности.
Слияние точек окостенения аксиса и зубовидного отростка происходит на 4-6 г. жизни, а полное прирастание зуба в 8-10 лет. Однако нередко встречаются случаи неполного слияния зубовидного отростка – аномалия развития. Подобная ситуация способствует патологическому смещению атланта вместе с зубовидным отростком при незначительном механическом воздействии.
Вариант неполного слияния зубовидного отростка.
Возможно травматическое повреждение атланто-дентального сочленения с формированием вывиха, подвывиха или перелома зубовидного отростка. Переломы развиваются, как правило, при падении с высоты на голову, «хлыстовой» травме, ударах по согнутой голове.
Клинически характерно ограничение подвижности (пациенты придерживают голову руками), боль в шее и затылочной области.
При переломах со смещением отмечаются неврологические расстройства: тетрапарез, онемение конечностей, дисфагия, нарушение дыхания.
Транслигаментозный вывих зубовидного отростка.
Перелом зуба С2 позвонка
Артрит атланто-дентального сочленения
Атланто-дентальное сочленение достаточно часто подвергается повреждению у пациентов с ревматоидным артритом. Воспалительные изменения в суставе способствуют развитию эрозивных изменений зубовидного отростка, декальцификации и ослаблению связочного аппарата. Это может провоцировать развитие подвывиха или вывиха сустава, в том числе с компрессией мозговых структур.
Для чего назначают МРТ краниовертебральных аномалий

Краниовертебральный переход состоит из основания черепа и первых 2 шейных позвонков. Нарушения правильности его строения негативно отражается на работе головного и спинного мозга, что приводит к неврологическим проблемам. Очень важно вовремя выявить патологии зоны соединения позвоночного столба и неподвижной части черепа, если пациенту предстоит мануальная терапия или оперативное вмешательство.
В этом случае показана МРТ зоны краниовертебрального перехода, которая основана на принципе использования высокочастотного магнитного поля и радиочастотных импульсов. На данный момент это наиболее информативный и безопасный метод диагностики. Он отличается неинвазивностью и отсутствием лучевой нагрузки, и при этом позволяет получать детализированные трехмерные снимки изучаемой области.
Отчего возникают краниовертебральные аномалии
Врожденные патологии краниовертебрального перехода формируются во внутриутробный период под воздействием инфекции, интоксикации, вызванной нарушением обмена веществ, повышенного радиоактивного фона, курения, алкоголизма. Кроме того имеется генетическая предрасположенность к возникновению аномалий этого отдела.
Приобретенные нарушения КВА возникают в результате травм, в том числе и родовых, а также таких заболеваний, как:
Виды краниовертебральных аномалий
Различают следующие патологии отдела:
В каких случаях требуется МРТ краниовертебральной области
Несмотря на то, что большая часть аномалий протекает бессимптомно, показаниями к МРТ этой зоны являются:
Кроме того МРТ зоны краниовертебрального перехода необходимо сделать, если имели место:
Что показывает МРТ зоны краниовертебрального перехода
Магнитно-резонансная томография показывает состояние позвонков и связок краниовертебрального отдела, в том числе последствия застарелых травм. А также отклонения в строении:
Когда нужно контрастное усиление
МРТ краниовертебральной области с контрастом назначают при подозрении на новообразования различной природой. Йодсодержащие препараты, обычно это Омниксан или Гадовист, попадая в кровоток достигают исследуемой зоны. Благодаря способности по-разному окрашивать разные типы тканей они позволяют получить снимки с более высокой детализацией. Благодаря этому можно обнаружить раковые опухоли на ранних стадиях, когда они еще поддаются излечению.
Противопоказания к проведению МРТ
Несмотря на доказанную безопасность обследования, есть ряд противопоказаний, делающих проведение МРТ невозможным:
Как проходит МРТ краниовертебральной области
МРТ этой зоны занимает около 10-20 минут, и не доставляет неприятных ощущений. Оно не несет лучевой нагрузки на организм и не имеет отсроченных последствий. Если диагностика проходит с использованием контраста, после нее рекомендуется выпить 1-1,5 литра чистой негазированной воды, чтобы ускорить процесс выведения препарата.
Подготовка к обследованию краниовертебрального перехода
Этот вид МРТ не требует дополнительной подготовки. Исключение составляет обследование краниовертебрального отдела с усилением. Если предстоит введение контраста, приходить на процедуру необходимо натощак, чтобы избежать тошноты и рвоты.
Альтернативные методы диагностики краниовертебральных аномалий
Перед выдачей направления на аппаратную диагностику невролог проводит сбор анамнеза, клинические исследования. И на основании этого решает, какие процедуры окажутся наиболее информативными.
Помимо МРТ краниовертебральной области или совместно с ним, пациенту могут назначить:
Расшифровка результатов МРТ краниовертебральной области
Диагност изучает полученные снимки и пишет заключение, в котором отражает анатомические особенности исследуемой зоны, обнаруженные патологии, их размер, структуру и локализацию. Это занимает около часа. Результаты могут быть записаны на флеш-карту или компакт-диск, а также отправлены на электронную почту пациента.
Лечение патологий краниовертебрального перехода
После постановки диагноза определяется способ лечения. Оно требует комплексного подхода и включает:
Если на МРТ обнаружены симптомы компрессии спинного мозга, ствола или мозжечка, а также нарушение церебрального кровообращения может потребоваться оперативное вмешательство. Хирургическими методами также лечатся такие КВА, как:
Кроме того при выявлении патологий строения этой зоны требует от пациента определенной осторожности. Не желательно совершать резкие движения головы, повороты, наклоны. Стоит отказаться от высоких физических нагрузок и травматичных видов спорта.
Стоит заметить, что диагност, проводивший МРТ зоны краниовертебрального перехода, не занимается назначением терапии. Это делает невролог или нейрохирург на основании полученных результатов.
Стоимость МРТ зоны краниовертебрального перехода
Можно ли сэкономить на магнитно-резонансной томографии без потери качества? Для этого необходимо провести мониторинг цен всех подходящих учреждений, учесть наличие скидок и бонусов, узнать в какие часы процедура стоит дешевле. Если вы не имеете времени на проведение такого исследования, достаточно воспользоваться услугами нашего центра. Здесь размещен полный прайс-лист на все виды обследования, а также информация о действующих акциях. А наши консультанты помогут записаться на исследование верхнего отдела шейных позвонков и основания черепа.
На каком оборудовании лучше делать МРТ краниовертебральной области
Чтобы обнаружить патологии на ранних стадиях, обследование надо проводить на высокопольном томографе мощностью не менее 1,5 Тесла. Толщина срезов при этом должна составлять не больше 3 миллиметров. МРТ зоны краниовертебрального перехода делается в трех проекциях.
Людям, страдающим от клаустрофобии и панических атак лучше воспользоваться моделями томографов с открытой камерой, чтобы не спровоцировать приступ.
Воспользовавшись нашим сервисом, вы сможете уточнить, какими приборами оборудованы медицинские центры в выбранном вами районе.
Что взять с собой на обследование
Большинство диагностических центров просят иметь при себе:
Атланто дентальное сочленение что это
Прогресс в лучевой диагностике, например, появление магнитно-резонансной томографии с высоким разрешением и мультиспиральной компьютерной томографии с возможностью объемной реконструкции изображения, значительно улучшил детальную визуализацию анатомии краниовертебрального сочленения, точность и достоверность диагностики, и оптимизировал лечение патологических состояний этой области.
Большинство измерений морфологической структуры сочленения были разработаны на основании рентгенологического метода диагностики, который до сих пор надежно используется для определения отношений между смежными анатомическими структурами.
Krakenes et al. продемонстрировали, что наилучшая визуализация анатомических деталей различных связок достигается при использовании магнитно-резонансной томографии с высоким разрешением, при которой отражается плотность атомов водорода в тканях. Dullerud et al. также подтвердили, что магнитно-резонансная томография с подавлением сигнала от жировой ткани дополнительно улучшает визуализацию связочного аппарата.
Также динамическая визуализация краниовертебрального сочленения демонстрирует, как меняется стабильность суставов при артрите, что приводит к увеличению давления на продолговатый мозг и верхний отдел спинного мозга, что не обнаруживается другими методами. Томограммы полученные при сгибании-разгибании, используются для выявления компрессии мозга в краниовертебральном сочленении или нестабильности суставов у пациентов с дегенеративными заболеваниями, такими как ревматоидный артрит или os odontoideum.
а) Морфометрия основания черепа, С1 и С2. Описаны многочисленные морфометрические показатели геометрии краниовертебрального сочленения. Их определение потребовалось для быстрой и достоверной диагностики анатомических аномалий. Обзорные рентгенограммы основания черепа с указанием костных ориентиров позволили определить различные размеры и геометрические показатели анатомии. Сегодня для наилучшего установления анатомии мягких тканей и костных образований используют компьютерную или магнитно-резонансную томографию.
При морфометрии костными ориентирами служили наружный затылочный выступ, базион, опистион, задний край твердого неба, бугорок турецкого седла, затылочные мыщелки, сосцевидные отростки, передняя и задняя дуги атланта, зуб и задний край осевого позвонка. Все морфометрические линии были обозначены на боковых рентгенограммах или на компью-терных/магнитно-резонансных томограммах в срединной сагиттальной плоскости, за исключением осевого угла атланто-осевого сустава, двубрюшной и межсосцевидной линий, которые определяются только на фронтальных рентгенограммах или томограммах.
б) Морфометрические показатели основания черепа и краниовертебрального сочленения в сагиттальной плоскости:
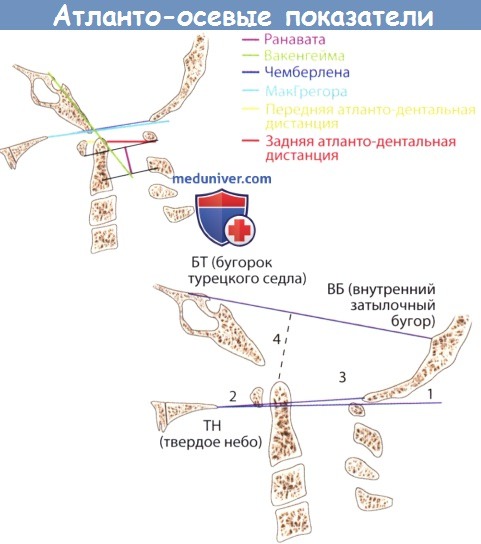
1. Базальный угол Велькера (Welcher): угол между линиями, соединяющими бугорок турецкого седла с наружным затылочным выступом и базионом.
Угол более 140° свидетельствует о платибазии. Сходные углы описали МакГрегор (McGregor) и Поппель (Poppel), используя опорной точкой гипофизарную ямку, а также Кенигсберг (Koenigsberg) et al., используя первую линию, идущую через переднюю черепную ямку к верхушке спинки турецкого седла, и вторую, проходящую вдоль заднего края ската. Углы более 124° у детей и более 127° у взрослых свидетельствуют о платибазии.
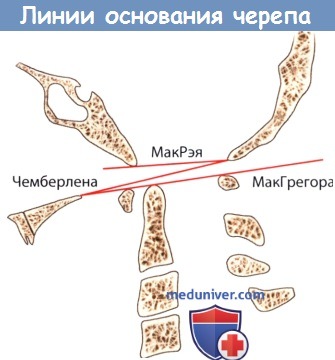
2. Линии Чемберлена (Chamberlain) и МакГрегора (McGregor): линия Чемберлена проходит от заднего края твердого неба до опистиона. Так как опистион не всегда хорошо визуализируется, МакГрегор внес изменения, проведя линию, названную его именем, от заднего края твердого неба к самой нижней точке соединения чешуи и тела затылочной кости. В норме, верхушка зуба выступает над линией Чемберлена не более чем на 5 мм, а над линией МакГрегора — не более чем на 7 мм. Передняя дуга атланта находится ниже обеих линий.
3. Линия МакРэя (McRae): линия МакРэя соединяет бази-он с опистионом. В норме верхушка зуба лежит ниже этой линии.
4. Линия Вакенгейма (Wackenheim): также известна, как базилярная линия, являющаяся продолжением вниз линии, проходящей вдоль ската. В норме эта линия касается зуба или пересекает его заднюю треть. При заднем вывихе в краниовертебральном сочленении линия проходит позади зуба, а при переднем вывихе — пересекает основание отростка.
5. Угол ската: угол образован линией Вакенгейма и линией, проходящей по заднему краю тела позвонка. В норме угол составляет 150° при сгибании и 180° при разгибании. Угол менее 150° может свидетельствовать о передней компрессии спинного мозга.
6. Шейномозговой угол: угол образован касательными линиями к верхней части шейного отдела спинного мозга и продолговатому мозгу, как описано Бундшухом (Bundschuh) и коллегами. В норме составляет 136-158°. Угол менее 135° обычно встречается при шейной миелопатии, сопровождаемой болевыми ощущениями по ходу нервных корешков С2 и рентгенологическими доказательствами компрессии ствола мозга.
7. Критерий Рэдлунда-Джонелла (Redlund-Johnell): основан на расстоянии между линией МакГрегора и серединой нижнего края тела С2. Расстояние менее 34 мм у мужчин и 29 мм у женщин свидетельствует о платибазии.
8. Показатель Ранавата (Ranawat): основан на расстоянии между центром ножек С2 и поперечной осью атланта, измеренном на боковой рентгенограмме. Расстояние менее 15 мм у мужчин и 13 мм у женщин свидетельствует о платибазии.
9. Позиция Кларка (Clark): две параллельных линии, разделяющих зуб сверху вниз на три равные части в сагиттальной плоскости. Диагноз платибазии ставят, если передняя дуга атланта находится в нижних двух частях.
10. Индекс высоты Клауса (Klaus): перпендикулярное расстояние между верхушкой зуба и линией, соединяющей внутренний затылочный бугор с бугорком турецкого седла. Более четкая визуализация намета, получаемая при магнитно-резонансной томографии по сравнению с боковой рентгенограммой черепа, увеличивает точность диагностики платибазии. Индекс менее 24 мм свидетельствует о платибазии.
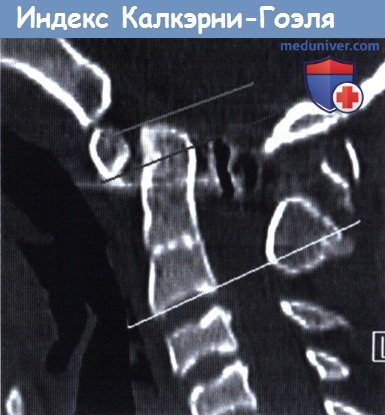
11. Вертикальный атланто-осевой индекс Калкэрни (Kulkarni) и Гоэля (Goel) : Калкэрни и Гоэль продемонстрировали, что этот индекс показывает взаимоотношение атланта и осевого позвонка. Проводят три параллельные линии:
1) по нижнему краю осевого позвонка,
2) касательная к нижнему краю передней дуги атланта, и
3) касательная к верхнему краю зуба. Отношение расстояния между первыми двумя линиями к расстоянию между первой и третьей — вертикальный атланто-осевой индекс. В норме его значение больше 0,8; диагноз легкой степени платибазии рассматривают при индексе в пределах 0,61-0,70; средней степени — при индексе равном 0,41-0,60; тяжелой степени — если индекс менее 0,40.
в) Морфометрические показатели основания черепа и краниовертебрального сочленения во фронтальной плоскости:
1. Угол оси атланто-затылочного сустава—угол Шмидта (Schmidt): на рентгенограмме (или компьютерной томограмме), полученной во фронтальной плоскости, угол, образуемый при пересечении касательных к атланто-осевым суставам, называется углом Шмидта. Обычно, если затылочные мыщелки симметричны, линии пересекаются в центре зуба под углом 124-127°. При гипоплазии мыщелков линии пересекаются под более тупым углом.
2. Линия Фишгольда-Метцгера (Fischgold-Metzger): линия соединяет верхушки сосцевидных отростков на снимке во фронтальной плоскости, сделанном при открытом рте. Верхушка зуба находится ниже этой линии.
Реу et al. на своем опыте работы с пациентами, больными ревматоидным артритом, заключили, что ни один радиографический критерий не является достаточно достоверным для диагностики платибазии. Однако доказано, что комбинация позиции Кларка, критерия Рэдлунда-Джонелла и критерия Ранавата на боковом снимке в 94% случаев определяет наличие платибазии, что подтверждается при дальнейшей диагностике (при учете только одного из этих показателей, его значение в 91% не совпадает с окончательным результатом диагностики).
д) Показатели нестабильности атланто-осевого сустава. Все показатели определяются на фронтальных или сагиттальных снимках.
1. Передняя атланто-дентальная дистанция (AADI): кратчайшее расстояние между задней поверхностью передней дуги атланта и передней поверхностью зуба. В норме дистанция менее 3 мм у взрослых и 5 мм у детей.
2. Задняя атланто-дентальная дистанция (PADI): кратчайшее расстояние между задней поверхностью зуба и передней поверхностью задней дуги атланта. У взрослых дистанция менее 14 мм, или менее 18 мм, но при наличии неврологических нарушений, свидетельствует о нестабильности атланто-осевого сустава.
3. Измерения Харриса (Harris) — «правило 12»: включает в себя два показателя — расстояние между базионом и верхушкой зуба, называемое индекс Хоули; расстояние между базионом и касательной к задней границе осевого позвонка. Значение обоих показателей менее 12 мм свидетельствует о стабильности суставов краниовертебрального сочленения.
4. Отношение Пауэрса (Powers): вычисляется по двум измерениям: расстоянию между базионом и серединой передней поверхности задней дуги атланта и расстоянию между опистионом и серединой задней поверхности передней дуги атланта. Передний вывих атланто-осевого сустава определяют, если первое расстояние больше второго (отношение больше 1).



Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ротационный подвывих атланта: как распознать и как вылечить?
В результате физического воздействия на шейный отдел возникает ротационный подвывих атланта. Что это за заболевание? По каким признакам его распознают врачи? Какие эффективные методы лечения предлагает нам современная медицина?
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Первый позвонок шейного отдела называют атлантом. Поэтому при его вывихе целесообразно говорить о подвывихе атланта. Подобная травма появляется, как результат физического воздействия, как прямого, так и непрямого. Еще одна причина деформации позвонка – непроизвольное мышечное сокращение. Люди сталкиваются с подвывихом, когда неудачно ныряют в воду или после ДТП. Не только взрослые подвержены этому недугу, но и новорожденные дети. Они получают этот дефект при прохождении по тесным родовым путям. Груднички тоже могут столкнуться с такой проблемой, в основном, по причине того, что родители неправильно держат их на руках. Голова малыша должна иметь постоянную поддержку.
Какие существуют разновидности подвывиха?
В медицине выделяют несколько вариантов подвывиха. Критерий деления – степень смещения атланта (или первого позвонка в шейном отделе). В соответствии с ним выделяют следующие травмы:
Как распознать травму?
В результате сдвига атланта он принимает несвойственное позвонку положение. Это приводит к ограничению движения шеей. Голова непроизвольно наклоняется в сторону, что противоположна вывиху. Если человек захочет повернуть её в другом направлении, сделать это у него не получится. Причина состоит и в потере атлантоаксиальным суставом своей подвижности, и в постоянном напряжении мышц шеи. Они не расслабляются и в таком состоянии выглядят, как валик. Мягкие ткани отекают.
Если у вас диагностирован подвывих шейного отдела, будьте бдительны: в некоторых ситуациях это приводит к проблемам со спинным мозгом, хотя очень редко. Позвоночный канал деформируется. Основная причина – нестабильность шейных позвонков. Помимо спинного мозга может пострадать артерия, которая питает мозг. К болевым ощущениям в шейном отделе добавляются головные боли, начинает кружиться голова, возможна потеря сознания.
Что делать пациенту с подвывихом?
Если вы подозреваете, что у вас подвывих, обратитесь к врачу, причем как можно быстрее. Несвоевременное обращение за специализированной медицинской помощью приводит к негативным последствиям, в числе которых усугубление ситуации и стремительное ухудшение здоровья. Врачи диагностируют травму следующим образом:
Если на лицо ЧМТ, помимо МРТ специалист отправляет на допплерографию, ангиографию. Цель обследований – выявить повреждения сосудов или их отсутствие.
Как лечат подвывих?
Существует несколько способов вернуть позвонок в шейном отделе в исходную позицию. Основными методами восстановления сустава являются тракция (вытягивание) и деротация (возвращение сустава в первоначальное положение).
Сколько времени займет лечение, зависит от степени смещения. Поставить позвонок на место можно за 1 раз – такая терапия называется одномоментной. Иногда требуется несколько сеансов – вытягивание шеи будет постепенным. Некоторые врачи в рамках терапии используют петлю Глиссона.
По окончании подобных манипуляций больного вторично отправляют делать рентген. Нужно быть уверенным, что все суставы встали на место. Кроме физического воздействия для лечения подвывиха используют медикаменты (анальгетики, миорелаксанты).
Если врач диагностировал черепно-мозговую травму, чтоб снизить давление внутри черепа и нормализовать кровообращение в мозгу, он выписывает все витамины группы В.