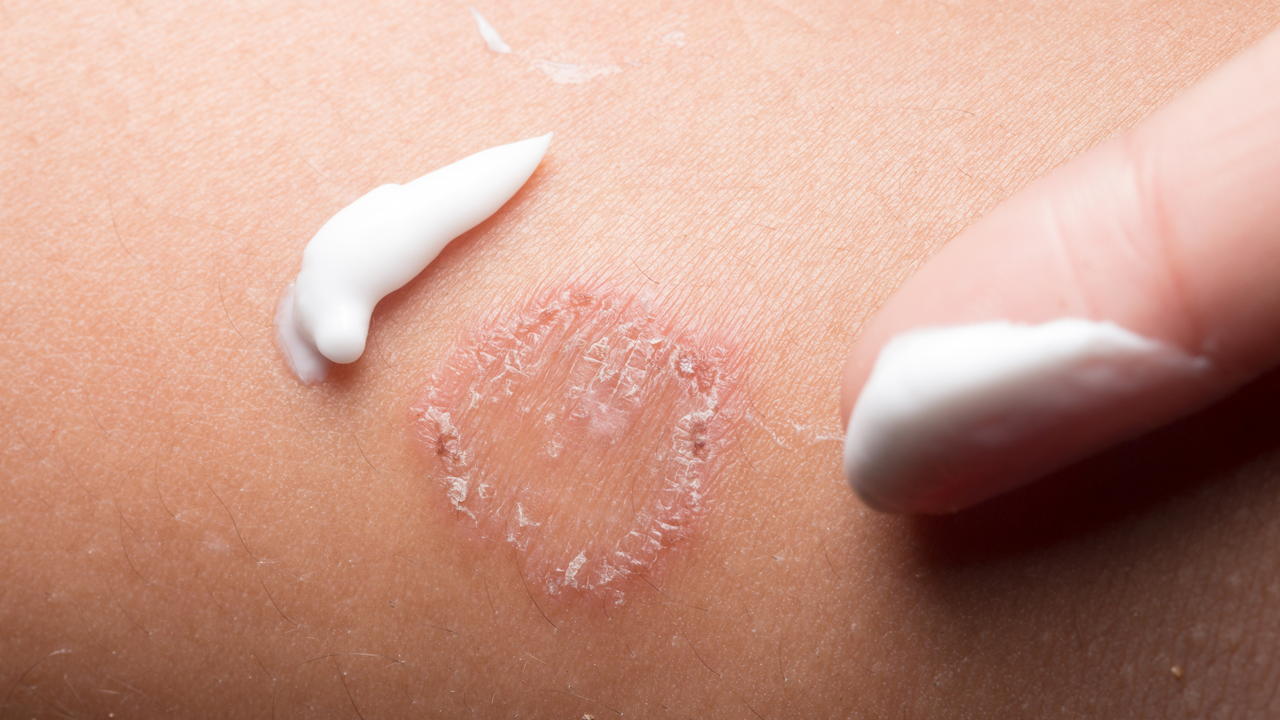
Атопический дерматит на лице чем мазать у детей
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
УХОД ЗА КОЖЕЙ РЕБЕНКА-АЛЛЕРГИКА
УХОД ЗА КОЖЕЙ РЕБЕНКА-АЛЛЕРГИКА
Атопический дерматит представляет собой заболевание аллергического характера. Негативная симптоматика чаще проявляется у деток первых лет жизни. Покраснение кожи, шелушение, зуд, трещинки, корочки на коже заставляют страдать малышей и родителей. Важно вовремя распознать заболевание, при осложненных формах получить консультацию узких специалистов. Каковы же действенные меры для лечения и профилактики атопического дерматита у детей?
Основные факторы возникновения заболевания — наследственность и пищевая аллергия. Также оказывает негативное влияние контакт с аллергенами, ими могут выступать пыль, пыльца растений, шерсть домашних животных; хронические инфекционные заболевания, провоцирующие проблемы с кожными покровами; частые респираторные и вирусные инфекции, значительно ухудшающие состояние иммунной системы; переход с грудного на искусственное вскармливание.
Цель ухода за кожей при атопическом дерматите — поддержание нормальной влажности, сохранение или восстановление защитного слоя, стимуляция роста новых клеток вместо погибших, предотвращение раздражения и повреждения верхних слоев кожи.
УЧЕНЫЕ ВЫЯСНИЛИ, ЧТО РИСК ЗАПОЛУЧИТЬ АТОПИЧЕСКИЙ ДЕРМАТИТ ДЛЯ МАЛЫША ОТ ЗДОРОВЫХ РОДИТЕЛЕЙ — НЕ БОЛЕЕ 10—15%. ПРИ ЭТОМ, ЕСЛИ ОДИН ИЗ РОДИТЕЛЕЙ БОЛЕЛ ЭТОЙ БОЛЕЗНЬЮ, РИСК ДЛЯ РЕБЕНКА УВЕЛИЧИВАЕТСЯ НА 50%, ЕСЛИ ОБА РОДИТЕЛЯ — НА 80%.
КАКИЕ СРЕДСТВА СТОИТ ИСПОЛЬЗОВАТЬ ДЛЯ УВЛАЖНЕНИЯ?
Смягчающие и увлажняющие средства нужны малышу с атопическим дерматитом постоянно. В период обострения болезни их наносят на кожу до 10 раз в сутки, в обычное время — 2—3 раза в день. Необходимо выбирать те косметические средства, которые одновременно обеспечивают защиту кожи от сухости и восстанавливают липидный слой кожи. Это кремы-эмоленты. Фирмы-производители обычно так и пишут на таких средствах: «для сухой, чувствительной и атопической кожи».
ПОСЛЕ ВАННЫ КОЖУ НЕ ВЫТИРАТЬ! ЛЕГКО ПРОМОКНУТЬ ОЧЕНЬ МЯГКИМ ПОЛОТЕНЦЕМ И СРАЗУ ЖЕ, НЕ ВЫХОДЯ ИЗ ВАННОЙ КОМНАТЫ, В НАСЫЩЕННОМ ПАРОМ ВОЗДУХЕ НАНЕСТИ НА ВЛАЖНУЮ КОЖУ РЕБЕНКА СМЯГЧАЮЩЕ-УВЛАЖНЯЮЩЕЕ СРЕДСТВО.
ОСНОВНЫЕ ПРАВИЛА УХОДА ЗА КОЖЕЙ МАЛЫША-АЛЛЕРГИКА
• Частые купания в воде хорошего качества (без хлорки).
• Увлажнение и питание кожи.
• Держать под контролем факторы, обостряющие болезнь.
• Исключить воздействие раздражающих факторов (парфюмерия, стиральные порошки, синтетические ткани).
• Избегать контакта кожи с жесткими, искусственными тканями и шерстью. К телу ребенка-аллергика с атопическим дерматитом должна прилегать только натуральная, биологически чистая ткань и одежда из нее.
• Следить за температурой и влажностью в помещении (прохладный воздух при влажности не менее 60%).
• Необходимо также ликвидировать все «пылесборники» (закрыть стеклом книжные полки, убрать ковры, тяжелые портьеры и шторы, пуховые одеяла и подушки и т.д.).
Чтобы усилить увлажнение и снять раздражение и зуд, в ванну добавляют средства для ванн АВЕН (ванна Трикзера), А-ДЕРМА (средство для ванны для атопичной кожи), ЛЯ РОШ ПОЗЭ (масло для ванны), BIODERMA (Атодерм масло).
Если купание противопоказано (острый период, заживление ран) — мицеллярный раствор СЕНСИБИО H2 O от BIODERMA. Очищающее средство с pH не более 5,5.
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Атопический дерматит у детей: уход и лечение
Атопический дерматит – хроническое заболевание кожи. Из-за нарушения биохимических процессов возникает излишняя сухость, шелушение, покраснение, развиваются воспалительные процессы, ощущается зуд. Развивается под воздействием аллергенов, и часто сочетается с бронхиальной астмой, пищевыми аллергиями, аллергическим ринитом. Проявляется в первые годы жизни, чаще до 12 месяцев или в возрасте 2-3 года, когда расширяется детский рацион и в него попадает много продуктов-аллергенов. При правильном лечении и уходе заболевание переходит в стадию стойкой, длительной ремиссии, но может проявляться у подростков, молодых и пожилых людей при контактах с аллергенами, ослаблении иммунной системы, после стрессов.
Симптомы
При атопическом дерматите у детей появляется стянутость кожных покровов, покраснения, кожа шелушится, на ощупь кажется более грубой, могут появляться утолщения. Образуются микроскопические пузырьки, вокруг которых выделяется влага. Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Профилактика
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Чем кормить ребенка при атопическом дерматите
Чтобы не провоцировать обострение дерматита, снять зуд и покраснение кожи, нужно соблюдать диету. Из детского рациона исключаются продукты, нагружающие иммунную систему: цитрусовые, шоколад, яйца, мед, морепродукты. Опасны красные (клубника, вишня, смородина, яблоки) и экзотические (манго, кокосы, ананасы) фрукты.
Рекомендуется дробное питание: небольшие порции каждые 3-4 часа. Продукты лучше отваривать, тушить, запекать, но не жарить. Не используйте специи, черный перец. Рацион должен быть сбалансированным и содержать достаточно белка, витаминов, микроэлементов.
Как можно дольше не давайте ребенку сладкие газированные напитки, чипсы, сухарики и другие снеки. Если младенец получает грудное молоко, осторожно вводите новые блюда. Добавляйте продукты по одному раз в неделю, чтобы убедиться, что он не провоцирует высыпания. После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
Уход за кожей
Чтобы снять зуд, не допустить инфицирования пораженных кожных покровов, нужно правильно ухаживать за кожей:
Крем или гель убирают дискомфорт в период обострения и позволяют спокойно спать, есть, играть. Наносите препарат на очищенную кожу, обрабатывайте атопичные поражения и участки вокруг них. Не превышайте рекомендованную дозировку и частоту применения.
Рейтинг лучших средств при атопическом дерматите
Для лечения атопического дерматита используйте специальные детские средства, которые рекомендует дерматолог. В период обострений назначают препараты для перорального приема, нанесения на атопиные участки и общего ухода за телом:
Купание
После легкого душа, который очистит все тело, наносите на влажную кожу Atopic гель для купания с головы до пяток, слегка помассируйте и тщательно смойте. Вытирайте малыша мягким полотенцем, промокающими, но не растирающими движениями. После водных процедур нанесите средство для смягчения кожи Atopic крем для ежедневного ухода. Наносите его несколько раз в течение дня: после мытья рук и умывания.
При приеме ванны температура воды должна быть не выше 36 градусов. Посадите ребенка в воду, предложите ему игрушки или другие развлечения. Через 5-7 минут нанесите Atopic гель для купания с головы до пяток, хорошо смойте его. После купания используйте Atopic крем для ежедневного ухода, а если беспокоит зуд, дайте крему впитаться, а затем обработайте пораженные кожные покровы препаратом, снимающим зуд.
Как выбрать средства, которые подойдут вашему ребенку
Врач-дерматолог может порекомендовать не один, а несколько препаратов на выбор. Они имеют аналогичный механизм действия, но их цена может существенно отличаться. Она зависит от активного и вспомогательных веществ, производителя, формы выпуска. Выбирая крем для атопической кожи ребенка, нужно учитывать возможную индивидуальную непереносимость отдельных компонентов.
Приобретать нужно препараты известных производителей, имеющих хорошую репутацию: российских, европейских, американских. Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
При выборе препаратов для перорального приема, предпочтительно покупать сиропы, порошки, капли, а не таблетки и капсулы, которые ребенку трудно глотать.
Атопический дерматит у детей
Высокая распространенность атопического дерматита, особенно у детей первых лет жизни, представляет собой серьезный проблемы для современного здравоохранения. Существующие многочисленные методы лечения данного заболевания не всегда приводят к терапевтическому эффекту, в связи, с чем оно приобретает хроническое течение и может рецидивировать у взрослых, тяжелые формы заболевания наносят психологический, социальный и экономический ущерб семье больного ребенка.
Атопический дерматит относится к генетически детерминированным аллергическим заболеваниям и часто ассоциируется с пищевой аллергией, бронхиальной астмой, аллергическим ринитом, гастроинтестинальными проявлениями аллергии. Ранний дебют заболевания, его сочетание с другими аллергическими болезнями являются неблагоприятными прогностическими признаками. Существенный прогресс в понимании атопического дерматита, одного из сложнейших заболеваний детского возраста, внесли Национальные и Международные программы, посвященные этой проблеме. Благодаря ним практические врачи получили руководство для своевременной диагностики и назначения рационального и адекватного лечения.
ЭПИДЕМИОЛОГИЯ
Ежегодно во всех регионах страны возрастет число больных не только с впервые установленным диагнозом, но и более тяжелым течением заболевания, особенно в раннем детском возрасте. Дети с атопическим дерматитом склонны к последующему развитию бронхиальной астмы и аллергического ринита.
КЛАССИФИКАЦИЯ
В 2001 году Европейской ассоциацией аллергологов и клинических иммунологов (EACCI) для обозначения этого заболевания предложено название «Синдром атопической экземы/ дерматита» (САЭД). Он может быть аллергическим и неаллергическим. Аллергический САЭД в свою очередь подразделяется на IgE-опосредованный и IgE-неопосредованный. Однако данный термин не нашел широкого признания.
ЭТИОЛОГИЯ
Атопический дерматит имеет мультифакториальную природу возникновения (аллергены, микроорганизмы, стресс, ирританты). У детей раннего возраста ведущими аллергенами являются пищевые продукты животного и растительного происхождения: коровье и козье молоко, куриное яйцо, рыба и морепродукты, бобовые (арахис, соя, горошек, бобы, чечевица), зерновые (пшеница, рожь, ячмень, кукуруза), фрукты и овощи, в основном красной и оранжевой окраски (авокадо, дыня, виноград, клубника, земляника, персик, каштан, хурма, гранаты, цитрусовые, киви, свекла, морковь).
Один из первых аллергенов, вызывающих пищевую аллергию у детей первого года жизни является белок коровьего молока. В последние годы увеличилось число серьезных аллергических реакций (вплоть до анафилактического шока) на прием арахиса. Он часто применяется при изготовлении печеных изделий, конфет, в блюдах китайской и тайской кухни, причем его добавление в продукты не всегда бывает заметным.
У детей старшего возраста доминирующую роль в обострение атопического дерматита приобретают клещевые, пыльцевые и грибковые аллергены. Химические вещества, обладающие раздражающим действием, моющие средства, инфекции, эмоциональные перегрузки, ношение тесной одежды могут вызывать обострение атопического дерматита.
Особенности кожи детей, страдающих атопическим дерматитом
Кожа выполняет защитную, терморегуляторную, выделительную, дыхательную, газообменную и рецепторную функции. Она состоит из трех основных слоев: эпидермиса, дермы и подкожной жировой клетчатки.
Атопический дерматит у детей лечение и происхождение
Кератиноциты принимают участие в процессах аллергического иммунного воспаления, наблюдаемого при атопическом дерматите. На них можно выявить молекулы адгезии (ICAM-1), экспрессия которых почти всегда наблюдается в отсутствие HLA-DR. На кератиноцитах у больных атопическим дерматитом можно также выявить экспрессию CD36, CD1a и даже рецепторов к IgE, что свидетельствует о нарушенной продукции цитокинов.
Помимо кератиноцитов в эпидермисе присутствуют меланиноциты, клетки Лангерганса и клетки Меркеля. Меланиноциты располагаются в базальном слое эпидермиса и продуцируют пигмент меланин, защищающий кожу от ультрафиолетового облучения.
Клетки Лангерганса имеют костномозговое происхождение, обладают антигенпрезентирующей функцией и осуществляют иммунный надзор. При атопическом дерматите они несут на своей поверхности высокоаффинный рецептор к IgE, что является сугубо специфичным феноменом, характерным для этого заболевания. Клетки Лангерганса считаются основными клетками, ответственными за lgE-опосредованное накопление аллергенов в коже и их презентацию Т-клеткам. Их количество у больных с атопическим дерматитом выше, чем у здоровых. При этом эти клетки имеют одинаковый патологический фенотип и повышенную антигенпрезентирующую активность. В повышенной экспрессии рецепторов для IgE на клетках Лангерганса видят одну из главных причин поражения кожи при атопическом дерматите.
Клетки Меркеля контактируют с нервными окончаниями, однако, функция их до конца не выяснена.
Атопический дерматит
Среди основных функций дермы выделяют терморегуляторную (осуществляется за счет изменения величины кровотока в сосудах дермы и потоотделения); механическую (защита подлежащих структур, обусловленная коллагеновыми волокнами и гиалуроновой кислотой) и рецепторную (за счет нервных окончаний, присутствующих в дерме).
Подкожная жировая клетчатка состоит из жировых долек, разделенных фиброзными перегородками. В состав последних входит коллаген, кровеносные и лимфатические сосуды, нервы. В этом слое кожи сосредоточен энергетический резерв организма. Дерма также поглощает энергию механических воздействий.
ПАТОГЕНЕЗ
Патогенетическую основу заболевания составляет аллергическое воспаление и гиперреактивность кожи, а также нарушение барьерной функции эпидермиса за счет генетически детерминированного дефекта липидного метаболизма кератиноцитов.
К настоящему времени накоплено достаточно много данных о патогенезе иммунного воспаления кожи при атопическом дерматите. В его основе лежат Th2-зависимые механизмы. При этом, Т-хелперы 2-го типа посредством выработки интерлейкинов (IL)-4, 5 и 13 стимулируют синтез иммуноглобулинов Е, с которыми связаны основные проявления ранней фазы аллергических реакций немедленного типа. Активация тучных клеток и базофилов при экспозиции аллергенов ведет к выделению биологически активных веществ (гистамина, серотонина, триптазы и др.), вызывающих развитие ранней фазы аллергического ответа с возникновением острых проявлений атопического дерматита. IL-4, IL-13, IL-9 поддерживают пролиферацию тучных клеток.
Последующее развитие аллергического воспаления в коже при атопическом дерматите связано с развитием поздней фазы аллергического ответа, во время которой наблюдаются синтез и секреция противовоспалительных цитокинов IL-1, IL-6, IL-8, IL-5, гранулоцитарно-макрофагального колониестимулирующего фактора (GM-CSF), фактора некроза опухоли, а также гиперпродукция простагландинов, лейкотриенов, адгезивных молекул, эозинофильных белков. Воздействие указанных цитокинов, медиаторов и молекул адгезии приводит к инфильтрации кожи нейтрофилами, эозинофилами, тучными клетками.
Имеется ряд доказательств, указывающих на ведущую роль Т-лимфоцитов в развитии атопического дерматита.
Клиника и стадии атонического дерматита
Выделяют две стадии (фазы) развития атопического дерматита. Острая стадия характеризуется эритемой, шелушением, эрозиями, мокнутием. Для хронической стадии характерны лихенификация, шелушение, гипер- и гипопигментация. У грудных детей кожные поражения локализуются на лице, шее, туловище и разгибательных поверхностей конечностей. У детей старшего возраста высыпания отмечаются на сгибательных поверхностях (локтевых и коленных ямках) конечностях, шее, кистях и стопах.
Диагностика
Диагностика атопического дерматита основывается на клинических данных. Обследование включает тщательный сбор анамнеза, оценку клинических симптомов и оценку степени тяжести кожного процесса, а также оценку степени социальной и психологической дезадаптации ребенка и влияния заболевания на семью пациента.
ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Терапия атопического дерматита является комплексной
Элиминационные мероприятия и диета
Направлены на исключение или уменьшение воздействия факторов, провоцирующих обострение атопического дерматита. Диета подбирается индивидуально, в зависимости от данных анамнеза и результатов аллергологического обследования. Помимо причиннозначимых пищевых аллергенов из рациона питания исключаются мясные, рыбные, грибные бульоны, острые, жареные, консервированные блюда, а также орехи, шоколад, цитрусовые.
Антигистаминные препараты, стабилизаторы тучных клеток
Они применяются при обострении заболевания и в качестве противорецидивного лечения. Используются антигистаминные препараты «старого» и «нового» поколений. При этом антигистаминные препараты с седативным эффектом рекомендуются детям со значительными нарушениями сна, вызванном зудом. Длительность курсового лечения H1-блокаторов «старого» поколения составляет 10-14 дней, в то время как антигистаминные препараты «нового» поколения можно использовать в течение 2-3 месяцев.
Наружная терапия
Наружная терапия направлена на устранение воспалительного процесса в коже, восстановление поврежденного эпидермиса и улучшение его барьерной функции; улучшение микроциркуляции и метаболизма в очагах поражения, уменьшение сухости кожных покровов; профилактику и устранение вторичной бактериальной или грибковой инфекции.
Выбор средств наружной терапии осуществляется дифференцированно в зависимости от возраста ребенка, фазы болезни (острая или хроническая), степени тяжести заболевания (легкая, среднетяжелая и тяжелая), его периода (острый, подострый и ремиссия).
Топические стероиды являются препаратами первой линии для лечения атопического дерматита, особенно в период обострения заболевания.
Основными показаниями к их применению являются развитие тяжелых обострений атопического дерматита и неэффективность других видов наружной терапии. Местное применение кортикостероидных препаратов в течение 3-7 дней позволяет купировать воспалительный процесс в коже и улучшить общее состояние ребенка.
Основные требования, предъявляемые к топическим препаратам: высокая противовоспалительная активность, быстрое облегчение субъективных симптомов заболевания, удобство применения, не ограничивающее социальную и профессиональную активность, максимальная безопасность. В случае, когда традиционная наружная терапия не приносит должного эффекта, достойной альтернативой является назначение топических стероидов, при условии правильного выбора и технологии применения, особенно у маленьких детей. Так, при тяжелом течении атопического дерматита более целесообразно назначить топические глюкокортикостероиды, чем системные. Многообразие форм топических препаратов (крем, мазь, аэрозоль, лосьон, эмульсия) позволяет выбрать: наиболее эффективное наружное средство в каждом конкретном случае.
При длительном и нерациональном использовании ТГКС, особенно фторсодержащих препаратов, могут развиться побочные эффекты: атрофия кожи в виде диффузного истончения эпидермиса и дермы, стрий; сухость, шелушение; акне, фолликулиты, угри; периоральный дерматит; телеангиэктазии; пурпура; гипопигментация; гипертрихоз; замедление репаративных процессов кожи; присоединение или обострение инфекционных заболеваний кожи бактериальной, вирусной, грибковой; контактный дерматит аллергический или ирритантный.
ТГКС четвертого поколения, не содержащие в своей структуре атомов фтора, имеют незначительный процент всасывания, поэтому при кратковременном их использовании системные побочные эффекты отсутствуют.
Следует помнить, что у детей раннего возраста нежелательно использовать глюкокортикостероиды под окклюзионные повязки и назначать фторированные ТГКС!
Смягчающие вещества, применяемые в промежутках между лечением КС, способствуют увлажнению кожи, что повышает эффективность терапии.
Для преодоления «стероидофобии» большое значение имеет обучение пациентов и их родителей в аллергошколах.
Правильная тактика назначения местной глюкокортикостероидной терапии позволяет свести к минимуму нежелательные побочные эффекты и успешно контролировать симптомы болезни.
Средства ухода за кожей у детей с атопическим дерматитом
Нужно всегда помнить, что кожа больного атопическим дерматитом требует постоянного ухода. Очень важным элементом ухода за кожей таких пациентов является устранение или уменьшение ее сухости, причиняющей множество неудобств как, больному ребенку, так и его родителям. Для этого необходимо проводить следующие мероприятия:
— обеспечить оптимальную влажность в помещении, где находится больной ребенок (не менее 50%);
— не запрещать купание (для купания необходимо пользоваться нехлорированной прохладной водой, желательно прошедшей очистку с помощью специальных фильтров);
— в качестве очищающих средств использовать специально разработанные для сухой раздраженной кожи продукты, обогащенные растительными и/или животными жирными кислотами, аминокислотами (они восстанавливают физиологическое значение рН кожи и при этом не нарушают целостность липидного слоя эпидермиса).
В настоящее время разработаны программы ухода за кожей, склонной к атопическим проявлениям, а так же за очень сухой кожей средствами лечебной косметики.
Осложнения атопического дерматита: бактериальные (везикулопустулез, псевдофурункулез, стафилококковое импетиго, фолликулит, фурункулез, гидраденит, стрептококковое и щелевидное импетиго, эктима, рожистое воспаление, язвы, паронихии); вирусные (простой герпес, опоясывающий лишай, герпетиформная экзема Капоши); грибковые (интертригинозный кандидоз, кандидоз гладкой кожи, слизистых оболочек, углов рта, межпальцевых промежутков, кандидозные онихии и паронихии, вульвовагинит, баланопостит), а также смешанные.
В случае бактериальных осложнений атопического дерматита используют комбинированные препараты местного действия, в состав которых входят глюкокортикостероид и антибиотик или антисептик (таблица 1).
Комбинированные препараты для наружной терапии при бактериальных осложнениях атопического дерматита
Таблица 2. Комбинированные препараты для наружной терапии при грибковых осложнениях атопического дерматита
| Наименование препарата | Действующие компоненты |
| Лотридерм | Бетаметазон + клотримазол |
| Кандид Б | Беклометазон + клотримазол |
При распространенных формах грибковой инфекции и при торпидном течении следует использовать системные противогрибковые средства (флуконазол, итраконазол) и топические антимикотические средства.
Однако нужно учитывать, что большинство осложненных форм атопического дерматита не имеет единственной причины возникновения, а является результатом сочетания различных механизмов: бактериальной инфекции, аллергических процессов и, часто, скрытой грибковой инфекции.
В связи с этим в настоящее время оптимальным средством для купирования инфекционных осложнений при атопическом дерматите является использование комбинированных препаратов, в состав которых входят кортикостероиды, антибактериальные и антимикотические средства, что позволяет воздействовать на все звенья патологического процесса (таблица 3).
Комбинированные препараты для наружной терапии
при инфекционных осложнениях атопического дерматита
Препараты, содержащие кортикостероиды, противомикробные и противогрибковые средства
| Наименование препарата | Действующие компоненты |
| Тридерм | Бетаметазон + гентамицин + клотримазол |
| Пимафукорт | Гидрокортизон + неомицин + натамицин |
| Наименование препарата | Действующие компоненты |
| Тридерм | Бетаметазон + гентамицин + клотримазол |
| Пимафукорт | Гидрокортизон + неомицин + натамицин |
Оценка эффективности лечения
Об эффективности терапии судят на основании исчезновения или значительного уменьшения клинических симптомов заболевания, особенно зуда и сухости кожи, а также улучшения физической активности ребенка и его сна.
Осложнения и побочные эффекты лечения.
При несоблюдении правил назначения фармакологических препаратов для системного и наружного применения, длительности курсового лечения, без учета возрастных ограничений возникают нежелательные явления.
ЗАКЛЮЧЕНИЕ
НИИ педиатрии НЦЗД РАМН
Дата публикации: 30.05.2016
Оцените, пожалуйста, статью