Атопический дерматит у младенцев чем лечить
Атопический дерматит у грудного ребенка
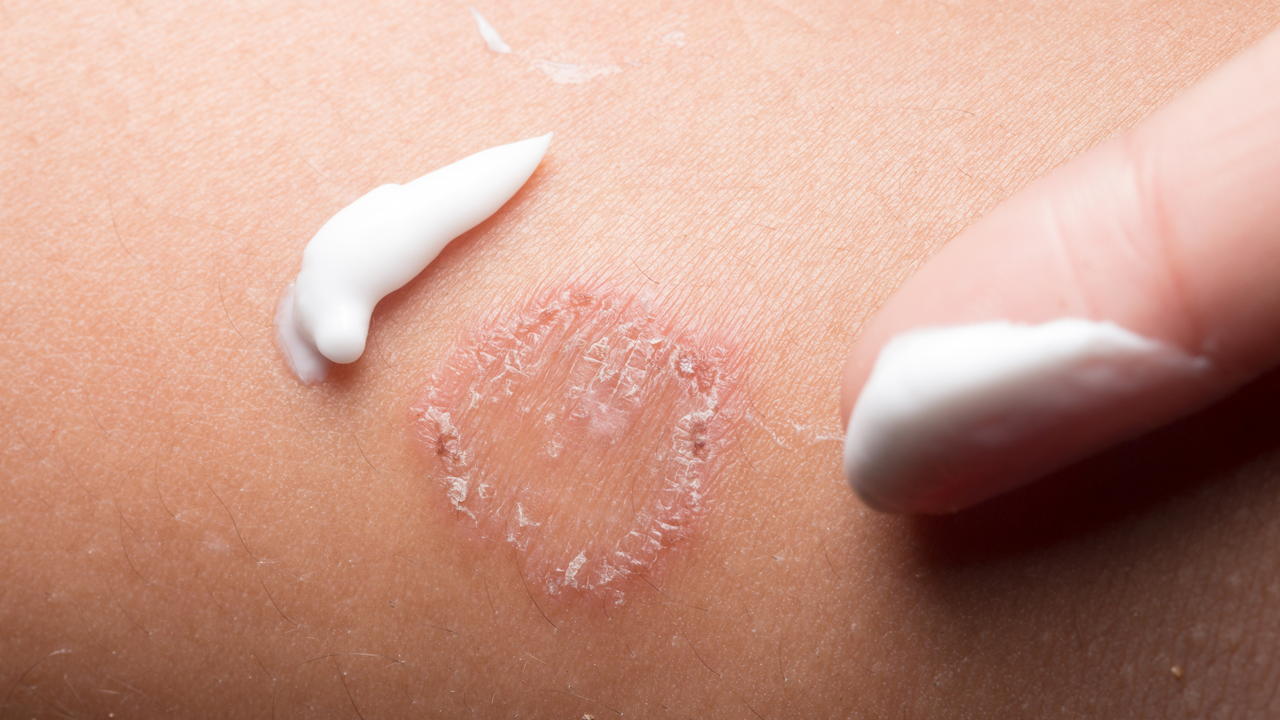
Почти каждое покраснение на коже младенца вызывает у мамы опасения. Так и должно быть — кожа малыша очень нежная, быстро реагирует на раздражители, а главное — если вовремя не обработать воспаление, оно причиняет сильное страдание грудничку. Чаще всего, кожные воспаления у малышей связаны с несвоевременной сменой подгузников. В случае с опрелостями довольно быстро помогают воздушные ванны и обработка специальным кремом.
Но что если «опрелости» появились не только в области подгузника, а еще и в складочках, под коленочками или на тыльной стороне локтей, а также на лице, голове и шее? В этом случае обычного крема будет недостаточно. Нужно обязательно показать ребенка врачу. Так как одной из самых частых причин высыпаний и покраснений у грудничков является атопический дерматит. А поставить диагноз может только педиатр.
Как выглядит атопический дерматит грудных детей
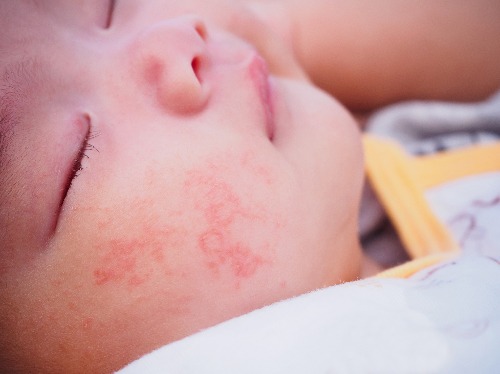
Чаще всего дебют атопического дерматита возникает в первые шесть месяцев жизни, что связано с введением прикорма. Очень часто первое воспаление проявляется в виде шелушащейся и шершавой кожи на щеках или в виде мелкой красной сыпи, потом уже красные пятна расходятся по всему телу. Кожа в месте воспаления становится очень сухой и шелушится.
Важно знать, что обычные опрелости у предрасположенных к атопическому дерматиту малышей быстро могут перерасти в зудящие воспаления и ноющие ранки. Просматривайте кожу ребенка один-два раза в день, обращая особое внимание на складочки. Легко пропустить начало болезни, если первые признаки воспаления появились, например, внутри глубокой складочки, под коленками, за ушками.
Необычные симптомы атопического дерматита
Атопический дерматит иногда проявляется необычным образом. Например, «заеды» в уголках рта, могут быть проявлением атопического хейлита, который возникает вследствие постоянного контакта сухой кожи с раздражителями (пищей, слюной). Атопический дерматит может проявиться и в виде контрастного красно-белого рисунка на языке («географического языка»). А также в виде обостренно четкого рисунка на ладонях. Обо всех нехарактерных симптомах обязательно нужно рассказать врачу.
Атопический дерматит у детей на грудном и на искусственном вскармливании
Многие думают, что у «искусственников» риск обострения атопического дерматита выше. На самом деле исследований, доказывающих этот факт, нет. Больше того, в случае с малышом-искусственником гораздо проще контролировать «пищевую опасность» в плане аллергии. Тогда как для детей на грудном вскармливании крайне важна диета мамы. Самое главное для кормящей мамы — не употреблять в пищу потенциальные аллергены. Как правильно выбрать смесь для младенца, читайте здесь. Как питаться кормящей маме, читайте здесь.
Как не спровоцировать атопический дерматит у грудничка
Чтобы не спровоцировать появление атопического дерматита у малыша, важно создать ему максимально безопасные условия развития. Для начала, задайте себе несколько важных вопросов:
Для того, чтобы не спровоцировать обострений, обязательно нужно строго следить за кожей ребенка и соблюдать общие рекомендации по уходу.
Что самое важное при уходе за малышом с атопическим дерматитом
Как лечить атопический дерматит у грудничка
При неправильном лечении и уходе за кожей болезнь будет стремительно развиваться по той простой причине, что у младенцев очень нежная, склонная к раздражению, кожа. Но если было подобрано грамотное лечение, острую стадию атопического дерматита довольно быстро можно перевести в стадию ремиссии. Чтобы сохранить результат на долгое время, важно обеспечить правильный уход за кожей в быту и не допустить контакта организма ребенка с аллергенами.
Атопический дерматит у грудничка требует систематического лечения. Врачи обычно назначают местные комплексные препараты, которые позволяют снять неприятный зуд, восстановить водный баланс и устранить сухость кожи, снизить воспаление, шелушение, раздражение кожи. Все средства: мази, эмульсии, гели и крем от дерматита у малышей можно применять только строго следуя инструкции.
Глюкокортикоидные препараты (или топические гормоны) используйте только по назначению врача. Не пытайтесь подобрать их сами. Такие препараты обладают рядом противопоказаний, особенно когда речь идет о грудничке.
Детям с трех месяцев могут быть назначены препараты на основе пимекролимуса 1%. Их можно использовать длительно, даже в течение нескольких лет. Они не оказывают отрицательного влияния на развитие иммунной системы ребенка, на скорость его роста, на качество его развития.
Параллельно с лечебными мазями необходимо использовать специальные увляжняющие средства с эмолентами. А если на коже есть ранки, возможно, сначала придется воспользоваться антисептическими средствами. Но ни в коем случае не выбирайте препараты сами. Вы можете нанести вред коже ребенка.
Если с возрастом увеличивается площадь участков пораженной кожи и происходит усиление зуда, если диагностируется нарушение работы нервной системы и появляются сопутствующие заболевания, обязательно нужно провести комплексное обследование ребенка. Но, к сожалению, бывают случаи, когда нужно проконсультироваться с несколькими врачами. Ведь вся ответственность за самочувствие маленького ребенка и за его здоровое будущее лежит в первую очередь на вас.
Как избавиться от аллергического дерматита у грудничка?
Аллергический дерматит у детей встречается достаточно часто. Данная форма заболевания возникает в основном в первые полгода жизни, то есть у грудничков, и может продолжаться в более взрослом возрасте.
При аллергическом дерматите на кожном покрове образуются воспаления, вызванные внешними или внутренними раздражителями. Сначала появляются легкие покраснения какой-либо части тела, чаще на лице.
В некоторых случаях дерматит проходит достаточно быстро и самостоятельно, но иногда по истечении времени может усугубляться. Пораженные участки превращаются в мокнущие ранки и язвочки, а зуд при этом только усиливается.
Пускать такое заболевание на самотек или заниматься самолечением было бы крайне легкомысленным занятием. Во избежание неприятных последствий самым разумным будет своевременное вмешательство специалиста и своевременная профилактика в дальнейшем.
Симптомы аллергического дерматита у взрослого человека и младенца существенно отличаются. Как правило, если аллергия у взрослого появилась единожды, то эта неприятность будет сопровождать его всю жизнь. Но станет ли аллергическая реакция, появившаяся у ребенка, постоянной, зависит непосредственно от причины, ее повлекшей.
Какими же могут быть факторы, способствующие развитию дерматита у ребенка?
После выявления причин следует принять меры по профилактике, которые, в свою очередь, можно подразделить на определенные группы.
Пожалуй, меры по предупреждению причин дерматита, описанные в данном блоке, являются самыми элементарными, и всем они давно известны. Одежду малыша желательно прокипятить либо выстирать гипоаллергенным моющим средством и прополоскать в кипяченой воде. Это же касается элементов одежды взрослого человека, контактирующего с ребенком, и постельного белья. Все эти предметы необходимо гладить.
Все игрушки ребенка в обязательном порядке дезинфицируют специальным средством. Купать малыша также нужно в кипяченой воде, используя при этом отвары трав. Часто использовать мыло не рекомендуется, ввиду того, что оно смывает естественную жировую пленку с кожи.
Соблюдение всех вышеперечисленных мер по профилактике поможет родителям значительно уменьшить вероятность образования у ребенка данного заболевания, но риск все же остается. Если же избежать появления дерматита не удалось, важно безотлагательно обратиться к врачу для выявления причин и назначения грамотного квалифицированного лечения.
Первичную диагностику, включающих в себя ряд процедур, проводит либо детский врач-терапевт, либо аллерголог-дерматолог. В противном случае возможны осложнения, в частности инфицирование ранок и расчесов. Повышенная температура, которая характерна при инфекционном процессе, в свою очередь, влечет усиленное потоотделение, что только ухудшает положение.
Подводя итоги, целесообразным будет еще раз напомнить, что аллергический дерматит – это серьезная болезнь, которая чревата серьезными последствиями при несвоевременном и неправильном лечении.
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Атопический дерматит у детей
Что такое атопический дерматит
Атопический дерматит — это хроническое заболевание кожи, которое характеризуется рецидивирующим течением. Малышей с атопическим дерматитом беспокоят зуд и сухость кожных покровов. Очаги воспаления могут располагаться по всему телу, но особенно “любят” детские щечки и складочки, а также зону под подгузником.
Статистика отмечает, что атопический дерматит встречается у каждого пятого малыша [1]. Чем он опасен? Отсутствие лечения может привести к развитию тяжелых форм атопического дерматита, распространению воспаления и атопическому маршу. При этом состоянии болезнь начинает “маршировать” по организму ребенка, провоцируя появление или обостряя сопутствующие заболевания. В 20-43% случаев возможно развитие бронхиальной астмы, вдвое чаще — аллергического ринита или экземы [2].
Кроме того, нарушение гидролипидного барьера, возникающее при атопическом дерматите у детей, может стать причиной присоединения вторичной инфекции.
К сожалению, атопический дерматит невозможно “перерасти”.
Симптомы атопического дерматита у детей
Согласно последним исследованиям [3] у 45% малышей атопический дерматит дебютирует в возрасте от двух до шести месяцев. У 60% пациентов в течение первого года жизни.
При атопическом дерматите у детей клинические симптомы и локализация воспалений во многом зависят от возраста. Выделяют младенческую (до полутора лет), детскую (от полутора лет до полового созревания) и взрослую фазы. Общими для всех фаз являются следующие симптомы:
По характеру течения различают острую и хроническую стадии атопического дерматита, которые выражены разными признаками (симптомами):
● Острая стадия. На коже малыша могут появиться шершавые красные пятна (эритема), узелковые высыпания (папулы), припухлости, а также корочки (в том числе с мокнутием).
● Хроническая стадия. Сопровождается лихенизацией (утолщением кожи), трещинками на подошвах и ладонях, расчесами, усилением пигментации кожи век.
Причины атопического дерматита у детей
Атопический дерматит можно считать наследственным заболеванием, потому что важнейшую роль в его возникновении играет генетический фактор [3]:
Спровоцировать атопический дерматит у малыша могут и некоторые дородовые факторы: например, неправильное питание будущей мамы, контакт с токсичными веществами, перенесенные во время беременности инфекции, а также вредные привычки и стрессы.
Кроме того, атопический дерматит чаще развивается у малышей, которые перенесли кислородное голодание во время родов, родились недоношенными и находились на искусственном вскармливании (перинатальные факторы).
Диагностика атопического дерматита у детей
Долгое время считалось, что атопический дерматит у детей — это преимущественно аллергическое заболевание. Однако в настоящее время доказано, что это, в первую очередь, заболевание с нарушением функции эпидермиса! А пищевая аллергия выявляется лишь у 30-40% детей с атопическим дерматитом.
На проявление признаков атопического дерматита почти всегда влияют определенные триггеры внешней среды. Это могут быть хлорированная или “жесткая” вода, мыло, контакт с аллергеном, неблагоприятный климат и даже стресс. Еще один распространенный триггер — бактерии, которые проникают в кожу через поврежденный эпидермальный барьер.
Поставить диагноз “атопический дерматит у детей” может только врач (педиатр, дерматолог, аллерголог)! Он учитывает наличие внешних признаков заболевания и зуда, а также наследственный фактор. Для проведения диагностики детям могут быть назначены лабораторные исследования. Например:
Лечение атопического дерматита у детей
В современной медицине выделяют три степени тяжести атопического дерматита у детей:
Обращайте внимание на состав, желательно, чтобы эмоленты не вызывали привыкания. Их главные задачи — помочь коже вырабатывать собственные липиды, обеспечивая эффективное увлажнение и смягчение. Кроме того, постоянное применение эмолентов продлевает периоды ремиссий и облегчает симптоматику атопического дерматита.
Лечение (применение гормональных препаратов) при атопическом дерматите у детей может назначать только врач с учетом возраста, симптоматики, сопутствующих заболеваний и результатов анализов. Самолечение может быть опасно!
Профилактика атопического дерматита у детей
При атопическом дерматите различают первичные, вторичные и третичные профилактические меры.
1. Первичная профилактика
направлена на предупреждение возникновения атопического дерматита у малышей.
2. Вторичная профилактика
направлена на устранение факторов риска, которые при определенных условиях (стресс, ослабление иммунитета и т.п.) могут привести к возникновению, обострению и рецидиву атопического дерматита.
3.Третичная профилактика
— это комплекс мероприятий, направленных на предотвращение обострений или развития осложнений атопического дерматита.
Проблемы терапии атопического дерматита у грудных детей
Атопический дерматит (АД) представляет собой заболевание кожи, возникающее, как правило, в раннем детстве у лиц с наследственной предрасположенностью к атопии и имеющее тенденцию к хроническому рецидивирующему течению [1]. В пользу
Атопический дерматит (АД) представляет собой заболевание кожи, возникающее, как правило, в раннем детстве у лиц с наследственной предрасположенностью к атопии и имеющее тенденцию к хроническому рецидивирующему течению [1].
В пользу наследственной предрасположенности говорят многочисленные данные о высокой частоте семейных случаев заболевания. В 60–75% случаев в семьях детей с АД выявляются атопические болезни, такие как бронхиальная астма, аллергический ринит, нейродермит и др. [1, 2, 3, 4]. Следует отметить, что примерно у 10% пациентов установить аллергическую природу АД не удается — и механизмы развития этой формы болезни остаются пока не ясными [5, 6, 7].
Под нашим наблюдением в течение двух первых лет жизни находились дети с высокой степенью риска развития атопии [8]. Все матери этих детей страдали бронхиальной астмой или сочетанием бронхиальной астмы с другим атопическим заболеванием. 19,4% отцов также имели атопические заболевания, причем 8,3% из них страдали АД. Более чем у половины старших братьев и сестер наших пациентов (53,8%) также отмечались заболевания атопической природы, при этом в 23% случаев — АД. Наконец, у 24,3% из 252 близких и дальних родственников имелись атопические заболевания, а АД был отмечен в 10,4% случаев.
АД развился у наблюдаемых нами детей более чем в половине случаев (58,3%). Еще у 16,7% детей диагностировался дерматореспираторный синдром. Таким образом, атопический дерматит в «чистом виде» или в сочетании с бронхообструктивным синдромом был зарегистрирован у 75% детей с отягощенной по атопии наследственностью.
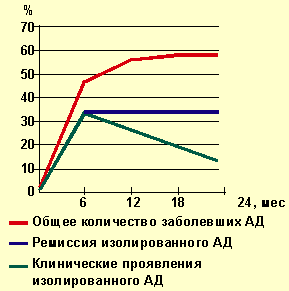 |
| Рисунок 1. Динамика заболеваемости атопическим дерматитом |
На рисунках 1, 2 представлена динамика выявления клинических проявлений АД и дерматореспираторного синдрома у наблюдаемых нами детей с отягощенной наследственностью. Характерно, что в подавляющем большинстве наблюдений АД клинически манифестировал на первом году жизни, т. е. в грудном возрасте. К 6 мес АД страдали 47,2% детей, к 12 мес — 55,6% всех детей, на втором году жизни заболевание клинически проявилось только у 2,7% детей.
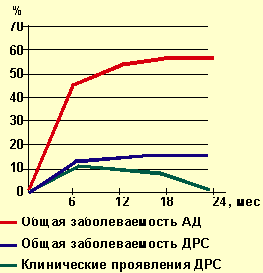 |
| Рисунок 2. Динамика заболеваемости атопическим дерматитом и дермореспираторным синдромом |
К окончанию второго года жизни почти у половины детей с АД отмечалась ремиссия клинических проявлений, а при дерматореспираторном синдроме ремиссия к концу второго года жизни регистрировалась в 2/3 случаев.
Из приведенных данных видно, что максимальной частоты клинические проявления АД достигают в первые 6 мес жизни, причем впервые признаки заболевания выявляются в основном от 8 до 12 нед жизни. Грудной возраст, таким образом, является основным «плацдармом» для развития этой патологии. Обычно заболевание начинается с эритематозного и эритематозно-сквамозного поражения кожи лица в виде «молочной корки». Через 1–2 нед появляются зуд и общая сухость кожных покровов, особенно наружных поверхностей.
И еще через 1–3 нед процесс может распространиться на кожу рук, бедер и голеней. Изменение последовательности высыпаний и появление первичных элементов в начале заболевания на теле, а затем на лице или на теле и на лице одновременно отмечается редко. Но, как правило, прогностически данный признак считается более неблагоприятным: именно у этой группы грудных детей атопический дерматит принимает распространенный и тяжелый характер поражения кожных покровов. К началу второго года жизни обычно наблюдается эволюция высыпаний в виде постепенного формирования синдрома лихенизации с максимальной локализацией в складках суставов конечностей и на шее.
Характерно, что у детей с отягощенным по атопии анамнезом симптомы АД появлялись не только достаточно рано (6–8-я нед жизни), но, как правило, и возникали на фоне грудного вскармливания, так как более 70% наблюдаемых нами детей получали в этот период жизни грудное молоко. Тщательно проанализировав характер и качество вскармливания, мы отметили, что на фоне грудного вскармливания более чем 30% матерей вводили в рацион детей фруктовые соки, пюре и другой прикорм, чтобы «витаминизировать питание». Однако статистически достоверного различия в качестве питания по отношению к группе контроля (дети без отягощенной по атопии наследственности) выявлено не было. Более того, значительная часть матерей практиковали преимущественно грудное вскармливание.
Таким образом, проведенные нами наблюдения показали, что у детей группы высокого риска по развитию АД одной из серьезных проблем является ранняя клиническая манифестация заболевания, которая развивается в большинстве случаев на фоне естественного вскармливания.
Следует отметить, что на практике диагноз АД в подавляющем большинстве случаев устанавливается клинически, так как в грудном возрасте отмечается физиологически более высокий уровень JgE, чем во все последующие периоды жизни. Так, исследование уровня JgE в динамике на протяжении первых 24 мес жизни показало, что в группе риска по развитию атопии уровень JgE был отчетливо выше, чем в контрольной группе. Но и в контрольной группе этот показатель был повышен, а выявленные критерии в целом не имели статистически и диагностически значимых различий. Следует отметить, что среди детей, у которых атопический дерматит или дерматореспираторный синдром клинически выявились в первые два года жизни, уровень JgE оказался наиболее высоким и имел статистически значимое различие с группой контроля. Этот показатель у них был даже выше, чем у детей, также родившихся от матерей, страдающих бронхиальной астмой, но не имевших в первые два года жизни клинических проявлений атопического заболевания. Это согласуется с положением о JgE-опосредованном генезе АД при генетически детерминированной предрасположенности к атопии, но, к сожалению, не обеспечивает надежного лабораторного критерия диагностики АД у детей первых лет жизни.
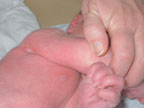 |
| Рисунок 3. Эритематозное поражение кожи при кандидозе |
Наиболее распространенной диагностической ошибкой является ситуация, когда за проявления АД принимают кандидоз кожи у грудных детей. Кандидоз — одно из часто встречающихся инфекционных заболеваний кожи, его распространенность среди грудных детей может достигать 10–24% [9]. Первая отличительная черта кандидоза — более раннее начало, обычно на 2–3-й нед жизни. Вторая — преобладание эритематозного поражения кожи. Оно может проявляться интертригинозным дерматитом, который локализуется в крупных складках и характеризуется наличием эритематозных, отечных участков с мелкими пузырьками и пустулами по периферии (рис. 3). Эту форму кандидоза нередко принимают за опрелости. В отличие от опрелостей эрозивные поверхности имеют четко контурированные, фестончатые края с подрытым эпидермальным венчиком. Поверхность эрозий гладкая, блестящая, напряженная. Другим вариантом поражения является кандидозный пеленочный дерматит. Обычно он развивается у детей, которые являются носителями грибов Candida в кишечнике. Заболевание проявляется эритематозными бляшками с бахромчатой границей и четко выраженным краем. Они формируются при слиянии многочисленных папул и везикул. Пустулы-сателлиты, локализующиеся на окружающей коже, представляют собой очаги локализованной кандидозной инфекции. Обычно в процесс вовлекается кожа перианальной области, паховых складок, промежности и нижней части брюшной стенки (рис. 4). У мальчиков может быть поражена кожа мошонки и полового члена. Третьим вариантом кандидоза кожи является везикулезное и эритематозное поражение гладкой кожи, для которого характерно преобладание влажных эрозивных, гладких, напряженных, блестящих участков темно-красного цвета (эритематозное поражение) или наличие значительного количества мелких дряблых пузырьков (везикулезная форма). Таким образом, особенностями кандидоза являются темно-красный цвет и лаковый блеск, влажная, а не мокнущая поверхность, отчетливые границы и фестончатые очертания; узкая периферическая каемка, представленная воротничком тонкого белого, мацерированного рогового слоя эпидермиса; наличие вокруг основных больших эрозий свежих пузырьков, пустул и мелких эрозий.
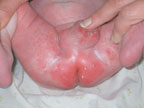 |
| Рисунок 4. Кандидозный пеленочный дерматит |
Третьей отличительной чертой является отсутствие сухости кожи и отсутствие зуда даже при распространенном поражении кожи.
Лечение АД в грудном возрасте — одна из самых сложных и неблагодарных задач для врача-педиатра. Так как клинический дебют АД в большинстве случаев приходится на период грудного вскармливания, многие специалисты — нутрициологи, педиатры и аллергологи рекомендуют назначать матерям строгую элиминационную диету с ограничением не только высокоаллергенных продуктов, таких как шоколад, клубника, цитрусовые и т. д., но и сахара, соли, цельного молока, жирного, копченого, острого и т. д. Нередко дело доходит до того, что кормящей женщине предписывают соблюдение диеты, крайне бедной не только микроэлементами и витаминами, но и основными нутриентами — белками, жирами и углеводами. Это, естественно, отражается на составе грудного молока, которое теряет свое основное назначение — обеспечивать растущий организм ребенка всем необходимым для нормального роста и развития [11]. При этом многочисленные исследования последних лет показали, что четкой зависимости между проведением элиминационной диеты матери и выраженностью АД не существует, поэтому держать мать «на голодном пайке» нет никакой необходимости.
Диета кормящей женщины при развитии АД у ребенка должна оставаться полноценной и разнообразной, с незначительным ограничением основных продуктов питания (табл. 1). Исключение составляют только высокоаллергенные продукты, являющиеся облигатными аллергенами, — шоколад, какао, натуральный кофе, орехи, мед, цитрусовые, красная икра. Их применять не следует. Необходимо также избегать избыточного потребления сахара, конфет и других сладостей, так как при этом возрастает содержание сахара в грудном молоке. Лук, чеснок, редька, редис, пряности, острые приправы, а также крепкие бульоны — мясные, рыбные, куриные и грибные — могут изменять вкус грудного молока, поэтому их вводят в рацион любой кормящей женщины в ограниченном количестве. В то же время кормящим женщинам можно порекомендовать включить в свой рацион специальные продукты: быстрорастворимые молочные напитки «Фемилак» (Россия), «Энфа-мама» (США), «Думил Мама плюс» (Дания) и др., которые способствуют обогащению грудного молока витаминами и микронутриентами. Эти напитки используются как отдельно, так и для приготовления различных блюд. Количество напитков устанавливается индивидуально, с учетом характера питания и состояния здоровья женщины, и составляет, как правило, 1–2 порции (200–500 мл) в день.
Если АД развивается у ребенка, находящегося на искусственном или смешанном вскармливании, особенно в том случае когда установлена пищевая аллергия к белкам коровьего молока, целесообразно перевести малыша на лечебное питание. При этом возможны, по крайней мере, три варианта: использование смесей, основанных на высокой степени гидролиза белков коровьего молока; применение смесей на соевой основе и использование молока других животных или смесей, приготовленных на основе молока других животных. Каждый из этих вариантов имеет свои достоинства и недостатки. Однако у них есть один общий недостаток — ни одна из смесей не служит адекватной заменой грудного вскармливания по своим протективным, биологическим и социальным свойствам.
Смеси, созданные на основе соевого белка, в течение последних десятилетий довольно широко использовались с лечебной целью у детей с непереносимостью белков коровьего молока. Таких смесей довольно много: Алсой (Нестле, Швейцария), Бона-соя (Кюмос, Финляндия), Вайсоя (Вайт Лабораториз, Великобритания), Нутрилак-соя (Россия), Нутрисоя (Нутриция, Голландия), Симилак-изомил (Эббот Лабораториз, США), СМА Нурсой (Вайт Ледерле, США), Соя Семп (Семпер, Швеция), Фрисосой (Фризленд, Голландия), Хумана ЛП (Хумана, Германия), Хайнц-соевая смесь (Хайнц, США), Энфамил-соя (Мид Джонсон, США) и др.
Белковый субстрат этих продуктов представлен изолятом соевого белка. При этом он лишен таких компонентов, как ингибитор трипсина. Нет в соевых смесях и трудно перевариваемых углеводов (рафиноза и стахиоза), которые содержатся в соевых бобах и вызывают у детей метеоризм и диарею. Жировой компонент смесей формируется за счет растительных масел (подсолнечного, соевого, кокосового, кукурузного, рапсового и др.), обеспечивающих оптимальное соотношение полиненасыщенных жирных кислот. Углеводный компонент чаще представлен декстрин-мальтозой, оказывающей благоприятное воздействие на микробный пейзаж кишечника. В отдельных смесях углеводный компонент может быть представлен также глюкозой, сахарозой или фруктозой в различных соотношениях. Все соевые смеси лишены лактозы, поэтому они используются не только при непереносимости белков коровьего молока, но и для лечебного питания детей с лактазной недостаточностью, алактазией и галактоземией. Смеси на соевой основе обогащены витаминами, минералами, микроэлементами, таурином, т. е. максимально адаптированы для питания детей первого года жизни.
Нежелательным эффектом смесей на соевой основе является появление у детей склонности к запорам и нарастающая в последние годы аллергия к белкам сои.
Наиболее радикальным лечебным эффектом при непереносимости белков коровьего молока обладают продукты для искусственного вскармливания на молочной основе с высокой степенью гидролиза белков. К ним относятся такие смеси, как Алфаре (Нестле, Швейцария), Нутрамиген и Прегестимил (Мид Джонсон, США), Пепти-Юниор (Нутриция, Голландия).
Имеются также гипоаллергенные смеси типа Хумана ГА 1, Хумана ГА 2 (Хумана, Германия), ХИПП ГА (Хипп, Австрия), Фрисопеп (Фризленд, Голландия), которые характеризуются низкой степенью гидролиза белков коровьего молока. Показания к назначению смесей с высокой и низкой степенью гидролиза различны:
Молочная основа этих смесей подвергается ферментативному гидролизу, что позволяет существенно снизить антигенный потенциал белкового компонента. Причем чем выше степень гидролиза и меньше размер пептидов, полученных в результате гидролиза, тем ниже антигенный потенциал белкового компонента смеси. В качестве белкового субстрата используются различные источники белка: казеин и сывороточные белки молока, белки мяса, бычий коллаген и др. Специальные технологии (обработка на адсорбентах) предусматривают очистку их от нежелательных продуктов гидролиза. В состав этих лечебных смесей также входят растительные масла, среднецепочечные триглицериды, полимеры глюкозы, витаминно-минеральный комплекс, таурин. Аминокислотный состав таких смесей приближен к таковому у женского молока.
Эти смеси обладают очень низкими антигенными свойствами, легко усваиваются организмом ребенка первого года жизни, не требуют напряжения ферментативной и соковыделительной функций его желудочно-кишечного тракта. Включение полимеров глюкозы (модифицированных крахмалов) способствует снижению осмолярности, а также стимулирует рост нормальной микрофлоры в кишечнике.
Отрицательной особенностью лечебных смесей с высокой степенью гидролиза белков являются неудовлетворительные органолептические свойства. Смеси имеют запах и привкус подгоревшего или прогорклого молока и дети привыкают к ним с большим трудом, даже в первые дни жизни. Необходимы большое терпение, а порой и изобретательность (вплоть до введения различных фруктовых, овощных и иных добавок) со стороны родителей и медицинского персонала, чтобы приучить ребенка к данному продукту питания.
Наконец, существует, как уже говорилось, третий вариант. Можно попытаться заменить коровье молоко в питании ребенка на молоко других животных (козье, кобылье, верблюжье). Но необходимо помнить, что это будет неполноценная замена (неадаптированное питание), которая при большом объеме и/или длительном применении неизбежно приведет к отрицательным последствиям, свойственным использованию неадаптированных смесей (перегрузка белками, жирами, диапедезное желудочно-кишечное кровотечение). Следует отметить, что в настоящее время появились попытки создания адаптированной смеси на основе козьего молока (Нэнни, Новая Зеландия).
К сожалению, при генетически детерминированном АД у детей грудного возраста диетотерапия оказывает весьма ограниченное воздействие. Значительно более эффективна она при АД, ассоциированном с пищевой аллергией. В этом случае диетотерапия является решающей.
Системная терапия АД у грудных детей крайне затруднена в силу возрастных ограничений, накладываемых на использование большинства противоаллергических препаратов. К применению у детей первого года жизни разрешены только некоторые антигистаминные лекарственные средства I поколения. Это димедрол, супрастин, фенистил, пипольфен и кетотифен (табл. 2). Назначение их показано при выраженном зуде у ребенка. При этом следует обратить внимание на две особенности антигистаминов I поколения. Во-первых, все препараты I поколения назначаются на ограниченный период времени — не более 7–10 дней, так как после 7–8-го дня начинается падение их фармакологического эффекта. Во-вторых, в раннем детском возрасте эта группа лекарственных средств может вызывать парадоксальную реакцию — возбуждение, нарушение сна, беспокойство. Особенно часто парадоксальная реакция отмечается при использовании дифенгидрамина (димедрола). Появление такой реакции является поводом к отмене препаратов.
 |
| Таблица 2. Антигистаминные препараты, разрешенные к применению у детей грудного возраста |
Таким образом, основное место в терапии АД у грудных детей занимает местное лечение, которое направлено на уменьшение сухости и зуда кожных покровов и местное противовоспалительное воздействие.
Уменьшение сухости, отчасти способствующее также облегчению зуда, достигается благодаря широкому использованию увлажняющих и смягчающих средств. С этой целью прежде всего показано проведение ежедневных ванн с температурой воды, не превышающей 36°С, при этом исключается использование мыла, моющих гелей и пенок.
Процедуру приема гигиенической ванны у детей с АД следует проводить не чаще 1 раза в 10 дней, при этом необходимо использовать специальные мыла, например обогащенное липидами «мыло с кольд-кремом», мыло с нейтральной реакцией pH. Обычное туалетное мыло, мыло «Детское» и другие способны значительно усилить сухость кожи.
Помимо ежедневных ванн, следует в течение дня дополнительно орошать кожу ребенка, используя спреи термальных вод. Появление мокнутий не исключает орошения кожи и даже купания. Однако в этих случаях после купания необходима дополнительная обработка участков, на которых возникли мокнутия, примочками и влажно-высыхающими повязками.
При отсутствии мокнутий сразу после ванны необходимо обработать кожу ребенка смягчающими лечебными кремами, например кремом «Мюстела», применять который рекомендуется с периода новорожденности, или «Атодерм».
В первые дни терапии АД необходимо обрабатывать кожу ребенка смягчающим кремом многократно, до 5–10 раз. Желательно сочетать эти процедуры с орошением кожи и последующим промоканием мягкой пеленкой или салфеткой, а также нанесением смягчающего крема.
Второе направление местной терапии — назначение противовоспалительных средств. Долгое время в лечении грудных детей использовались местные средства, приготовленные на основе нафталана, дегтя, АСД III фракции и т. д. Эти препараты обладают невысокой эффективностью и в большинстве случаев представляют собой нестандартизованные лекарственные средства. Большим шагом вперед явилось появление в последние годы нового нестероидного противовоспалительного препарата — пимекролимуса (ингибитора кальциневрина) в виде 1% крема элидел. Использование этого нестероидного препарата разрешено с
3-месячного возраста. Поэтому не случайно в настоящее время местная терапия АД строится следующим образом [7]:
Следует отметить, что назначение наружных глюкокортикостероидов грудным детям также имеет ряд особенностей: во-первых, используются нефторированные препараты; во-вторых, накладываются ограничения на дозирование препаратов (табл. 3). Это позволило значительно повысить безопасность современных наружных глюкокортикостеродов и использовать их длительное время, необходимое для полного исчезновения кожных проявлений АД.
Также нельзя не отметить совершенствование наружной терапии АД в грудном возрасте: широкое использование увлажнения и смягчения кожных покровов как основу терапии; своевременное (раннее) введение в схему терапии АД нестероидного препарата 1% крема элидел, сдерживающее развитие симптомов АД и существенно сокращающее потребности в использовании глюкокортикостероидных препаратов у детей грудного возраста.
Г. А. Самсыгина, доктор медицинских наук, профессор
РГМУ, Москва
По вопросам литературы обращайтесь в редакцию.