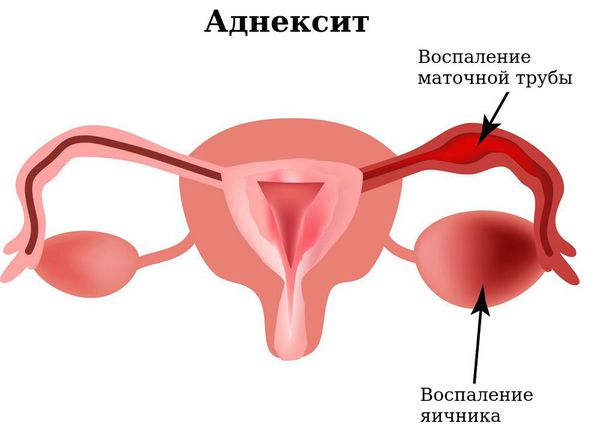
Атрофический кольпит что это такое
Лечение атрофического кольпита
Атрофический кольпит выражается в истощении тканей и раздражении слизистой женских половых органов вследствие нехватки гормона эстрогена. Заболевание вызывает дискомфорт интимной зоны, психологический стресс, опасно распространением воспалительного процесса на другие органы репродуктивной системы. Предотвратить осложнения и восстановить качество сексуальной жизни поможет своевременное лечение атрофического кольпита, поддерживающая терапия и профилактика.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Определение и особенности атрофического кольпита
Атрофический кольпит в некоторых случаях называют атрофический кольпит матки, что неправильно. Само определение colpos переводится с греческого как влагалище. Именно поэтому заболевание относится к разряду физиологических патологий влагалищного пространства. Патологические процессы захватывают эпителиальный слой оболочки, в результате осложнений могут распространиться на шейку матки, вызывать воспаление в ней самой и в ее придатках.
Особенность атрофического кольпита состоит в природе его возникновения. Естественная микрофлора влагалища защищена от микробов и травмирования эпителиальным слоем. В репродуктивном возрасте организм здоровой женщины регулярно обновляется с каждым менструальным циклом. Происходит отмирание старых клеток, очищение от патогенной среды, восстановление баланса лактобактерий. Если же обновление приостанавливается, внутренняя флора перестает самоочищаться, замедляются важные обменные функции.
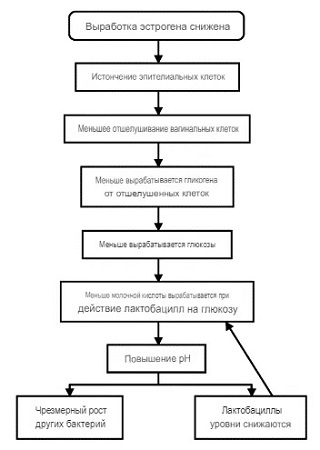
Для поддержания здоровья микрофлоры необходима кислая рН среда, предотвращающая размножение патогенных микроорганизмов. Гормон эстроген направлен на стимуляцию слущивания отмирающих частичек эпителия, которые питают молочнокислую среду. Главным источником эстрогена является фолликулярный аппарат женских яичников. В результате дисфункции этого органа уровень гормона падает, а за ним снижается активность секреции влагалища, наступает гипоэстрогения, атрофия клеток.
Гипоэстрогения у женщин развивается постепенно, вызывая погибание естественной микрофлоры, истощение защитного слоя слизистой влагалища. В результате нарушения питания возникает атрофия тканей, часто осложненная травмами, воспалением.
В условиях дефицита питания ослабевает иммунная защита, размножается патогенная флора. Наблюдается истощение тканей вульвы и влагалища, тонкая сухая оболочка легко трескается, раздражение осложняется воспалительным процессом. Наиболее часто развивается атрофический кольпит у женщин после 50 лет, спустя некоторое время после наступления менопаузы.
Причины атрофического кольпита
Сенильный или атрофированный кольпит возникает на фоне физиологических перемен в женском организме. К ним относится климакс, снижение иммунитета, нарушение функции яичников. По статистике заболеванию подвержено больше половины женщин зрелого возраста, когда детородный период подходит к концу. Также атрофический кольпит вызывают иные причины, влияющие на гормональный баланс. К факторам, провоцирующим атрофический кольпит у женщин репродуктивного возраста, относятся:
Риск развития атрофического кольпита возрастает при плохой гигиене, хронических заболеваниях, аллергических реакциях на средства контрацепции. Неправильное питание влияет на общий гормональный фон, качество метаболизма. Таким образом, заболевание возникает при сочетании нескольких факторов, влияющих на здоровый обмен.
Когда начинать лечение, показания и ограничения?
Дистрофические стенки влагалища при атрофическом кольпите ранимы и чувствительны. Механическое воздействие или рост бактерий легко провоцируют распространение инфекции вглубь эпителия. Если организм женщины не в состоянии справиться с защитой оболочки от повреждения, нужны дополнительные меры. Показанием для обращения к гинекологу служат следующие симптомы:
Лечение атрофического кольпита назначается на любой стадии болезни. Но, ввиду гормональной специфики, существуют ограничения в терапии для женщин с онкологией, почечной недостаточностью тяжелой формы, заболеваниях печени, проблемой свертываемости крови.
Диагностика атрофического кольпита
Кольпит с атрофическим действием (атрофирующий кольпит) диагностируется по внешним признакам и внутренним клеточным изменениям. В некоторых случаях к атрофии присоединяются инфекции, провоцирующие вторичные воспаления. При посещении врача первый осмотр проводится в кресле после сбора полного анамнеза. Учитывается возраст пациента, активность сексуальной жизни, наличие менструаций, заболевания половых органов. Для уточнения диагноза, выявления патогенного характера применяются дополнительные методы исследования:
Атрофический кольпит у женщин после 60 лет имеет свои особенности. Природа воспаления в этом возрасте редко связана с бактериями, поэтому диагностика направлена на изучение физиологических отклонений. При помощи несложных и безболезненных манипуляций гинеколог определяет степень недостаточности гормонов и нужную программу лечения.
Перед посещением гинеколога вспомните, какие препараты вы принимали за последнее время, были ли случаи аллергии на лекарства, перенесенные заболевания. Для точного заключения и выбора препаратов врач должен обладать достоверной и полной информацией. В нашей клинике вы получите подробную консультацию обо всех методах исследования и профессиональное лечение. Для диагностики атрофических изменений используются высокоточные технологии и современное оборудование. Запись на прием ведется по телефону или с помощью формы обратной связи.
Принципы лечения атрофического кольпита
Лечение атрофического кольпита у женщин менопаузального периода основано на программе восстановления уровня эстрагенов. Искусственное замещение потерянного объема гормонов позволяет активировать секрецию слизистой, увеличить уровень увлажнения, ускорить обменные реакции. Общий комплекс лечения включает следующие средства:
В случае присоединения инфекции, терапию дополняют антибактериальными препаратами в виде таблеток, вагинальных свечей. Это способствует уничтожению патогенных бактерий, снятию воспаления.
Общий курс лечения зависит от каждого клинического случая атрофического кольпита и может достигать 3 лет. Первое улучшение наблюдается через 3-4 месяца непрерывной терапии. Правильное комплексное лечение способно вернуть не только комфорт в сексуальной жизни, но и улучшить защитную секрецию слизистой от бактерий и повреждения.
Лечение кольпита нельзя прерывать. Снятие первичных симптомов означает только начало выздоровления. Прекращение гормональной поддержки приведет к повторному снижению эстрогена, еще большему истощению и развитию атрофии на новых участках.
Вагинальная атрофия
Что такое атрофия влагалища?
Механизм развития атрофических изменений в стенках влагалищ
Это приводит, помимо других симптомов, к зуду, жжению и боли во время секса и включает инфекции мочевыводящих путей (ИМП) и частое мочеиспускание. Недавно термин «атрофия влагалища» было предложено заменить новым термином «мочеполовой синдром менопаузы». Он подразумевает не только вагинальные, но и мочевые симптомы, которые могут вызываются действием низкого эстрогена.
Кто рискует получить вульвовагинальную атрофию
Женщины в возрасте 50 лет и старше в период менопаузы наиболее подвержены вагинальной атрофии. Другие причины, повышающие вероятность его развития, включают:
Причины атрофии
Во время менопаузы ваше тело вырабатывает меньше эстрогена. Без эстрогена слизистая оболочка интимного места может стать тоньше и менее эластичной. Влагалищный канал также может сужаться и укорачиваться. Малое количество эстрогена снижает количество нормальных вагинальных жидкостей. Он также изменяет вульвовагинальный кислотный баланс.
У женщин, которые только что родили и кормят грудью, также наблюдается снижение уровня эстрогена. Эти симптомы также возникают у пациенток, которым удалили яичники или которые принимают определенные лекарства (например, ингибиторы ароматазы для лечения рака груди). И первым признаком атрофии слизистой обычно является недостаточная влажность влагалища.
Факторы риска
Есть два основных фактора, которые могут повысить ваши шансы на атрофию влагалища:
Клинические проявления
Симптомы атрофии стенок влагалища могут включать:
Признаки атрофических изменений мочевых путей:
Первым симптомом обычно является отсутствие смазки во время полового акта. Со временем может возникнуть стойкая сухость влагалища. Истончение эпителиальной выстилки также может вызвать зуд, болезненность и жалящую боль в области влагалища и вульвы, что, в свою очередь, может еще больше способствовать диспареунии. Также могут возникать кровянистые выделения из-за небольших разрывов эпителия влагалища. Женщины с синдромом мочеполовой менопаузы могут сообщать о жидких желтых или серых водянистых выделениях без особого зуда и запаха.
Фото 1. Микрофотографии поверхностных и промежуточных клеток (слева) и атрофических клеток (справа). (Пап тест, исходное увеличение x20).
Методы диагностики
Врач гинеколог может диагностировать влагалищную атрофию на основе симптомов и данных гинекологического осмотра, который покажет, как выглядит влагалище. Это поможет узнать, наступила ли у вас менопауза. Классические признаки вульвлвагинальной атрофии во время гинекологического осмотра включают:
• Укороченное или суженное влагалище.
• Сухость, покраснение и припухлость.
• Потеря эластичности кожи.
• Беловатое изменение цвета слизистой.
• Редкость лобковых волос.
• Выпуклость по задней стенке влагалища.
• Кожные заболевания вульвы (дерматозы).
• Поражения вульвы и / или покраснение вульвы (эритема).
• Мочевой пузырь, провисший во влагалище.
• Изменения наружного отверстия уретры.
• Незначительные трещинки (разрывы) у вагинального входа.
Какие нужно сдать анализы:
Таблица 1. «Отличие вульвовагинальной атрофии от другой патологии интимной зоны».
| Красный плоский лишай | Болезненные красные бляшки или эрозии, иногда с белыми кружевными краями или фиолетовыми краями; может распространяться во влагалище |
| Склерозирующий лихен вульвы | Гипопигментированная, морщинистая, похожая на воск ткань, с сливающимися бляшками цвета слоновой кости и розового цвета, часто в виде бабочки или восьмерки, охватывающая большие и малые половые губы и капюшон клитора и простирающаяся вокруг ануса; может привести к лабиальной агглютинации |
| Контактный дерматит | Покраснение, отек и зуд, иногда с образованием пузырей и болезненной ярко-красной припухлостью |
| Простой хронический лишай (гиперкератоз) | Толстая, лишайниковая кожа, часто эритематозная, вызванная длительным трением или расчесыванием |
| Внутриэпителиальное новообразование вульвы | Красные, белые или темные выпуклые или эродированные поражения, мультифокальные |
| Рак вульвы | Чаще это язва с приподнятым или уплотненным краем |
| Экстрамаммарная болезнь Педжета | Кирпично-красный чешуйчатый экзематоидный налет с резко очерченной границей и иногда шероховатой поверхностью |
Лечение атрофии влагалища
Когда мне следует обратиться к врачу по поводу атрофии влагалища?
Даже если у вас нет менопаузы, обязательно сообщайте своему врачу о любых симптомах сухости, боли, жжения / зуда, проблем с мочеиспусканием, ИМП, необычных пятен, кровотечений или выделений. Если проходят недели, а безрецептурные лекарства, которые вы принимаете от сухости, не работают, следует обратиться к врачу. Если вы видите необычные выделения или кровотечение, это тоже повод обратиться к специалисту. Кроме того, всегда обращайтесь к хорошему гинекологу по поводу любых симптомов, которые негативно влияют на вашу повседневную жизнь.
Как лечить атрофию влагалища
Пациентка и ее лечащий врач будут тесно сотрудничать, чтобы разработать план лечения атрофии влагалища, который наиболее эффективен в зависимости от симптомов и их тяжести. Некоторые методы предназначены для лечения симптомов атрофии. Другие имеют целью компенсировать потерю эстрогена. По отзывам, эстрогеновая терапия считается наиболее эффективным дополнением к процедурам по интимному омоложению.
1. Лубриканты и увлажняющие кремы для увлажнения и расслабления влагалища могут лечить сухость. Это улучшает комфорт во время секса, но не восстановят полностью здоровье интимного места. Вазелин НЕ рекомендуется использовать во влагалище, так как он может вызвать дрожжевую инфекцию. Хотя многие женщины используют оливковое или кокосовое масло в качестве увлажняющего и смазывающего средства, иногда это может вызвать аллергическое раздражение в этой области. Следует избегать витамина Е и минеральных масел.
3. Заместительная гормональная терапия не только эффективно улучшает симптомы вагинальной атрофии, но и возвращает коже здоровье за счет восстановления нормального кислотного баланса влагалища, утолщения слизистой оболочки стенок (до первоначального состояния), поддержания естественной влажности и улучшения баланса бактерий.
Для женщин, у которых наблюдаются только симптомы атрофии стенки влагалища, есть несколько вариантов, позволяющих доставлять эстроген только во влагалище. Эти варианты могут помочь избежать высокого уровня гормонов в остальной части тела. Женщины, у которых наблюдается множество других симптомов менопаузы, таких как приливы и проблемы со сном, могут выбрать гормональную терапию в более высоких дозах для лечения всех своих симптомов (так называемая системная гормональная терапия). Местное введение гормонов не будет лечить никакие симптомы менопаузы, кроме вагинальных.
Далее смотрите про важнейшие вспомогательные терапевтические методики воздействия на интимную зону, которые эффективно дополняют основной курс, либо являются его важной составной частью.
Дополнительные методы
Специалисты нашей клиники предлагают широкий спектр проверенных многолетним опытом применения эффективных средств облегчения и даже снятия симптомов вагинальной атрофии. Например, это может быть введение аутоплазмы в интимные зоны, уколы гиалуроновой кислоты для снятия сухости слизистой оболочки влагалища и вульвы, лечение стрессового недержания мочи и др.
Чем раньше вы начнете лечение, тем меньше вероятность того, что атрофия влагалища усугубится. Например, чем дольше вы обходитесь без эстрогена, тем суше становится влагалище. Да, без лечения атрофия влагалища может усугубиться. Иногда она может стать настолько серьезной, что может значительно сузить отверстие влагалища. Это может затруднить лечение, если таковое начато слишком поздно.
Атрофия и половая жизнь
Куда обратиться в Москве
Атрофия влагалища серьезна для женщин в период менопаузы. Это влияет на качество вашей жизни с дискомфортом, частыми походами в туалет, частыми ИМП, жжением, болью при сексе и многим другим. К счастью, существует множество методов лечения, и ваш врач может помочь найти лучший вариант для лечения симптомов. Обратитесь за лечением. Не бойтесь поговорить с врачом и со своим партнером. Всегда следуйте инструкциям лечащего гинеколога и делайте все возможное, чтобы атрофия вульвы и влагалища не ухудшилась! Приглашаем посетить специалистов отделения гинекологии нашей московской клиники.
Лечение атрофического вагинита
Изменения слизистой оболочки влагалища, которые проявляются в виде истончения тканей, а также уменьшения концентрации гликогена и исчезновения лактобацилл. Процесс связан с возрастным дефицитом эстрогенов в постменопаузе. Лечение атрофического вагинита заключается в восполнении недостатка гормонов и восстановлении микрофлоры половых путей.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Причины атрофических изменений в постменопаузе
У женщин состав микрофлоры влагалища напрямую зависит от функции яичников. В них вырабатываются эстрогены, которые стимулируют накопление гликогена в клетках эпителия. Он постоянно обновляется, а слущенные клетки становятся питательной средой для лактобактерий. Здоровая микрофлора окисляет гликоген и выделяет молочную кислоту, перекись водорода и другие вещества, которые увлажняют слизистую оболочку. Благодаря кислой среде половые пути защищены от размножения патогенной флоры.
Постменопаузный атрофический вагинит формируется при недостатке эстрогенов. После 45 лет функция яичников начинает снижаться, в них прекращают созревать фолликулы, не вырабатывается нужная фракция гормонов. Поэтому с этого возраста могут появляться атрофические изменения в слизистой оболочке. Это первые симптомы приближающегося климакса.
Наиболее выраженные симптомы появляются в постменопаузу, или в период до 2 лет от последней самостоятельной менструации.
Но атрофический вагинит у женщин может появиться и до наступления менопаузы. Причинами этого могут быть:
Как проявляется вагинит?
Постменопаузальный атрофический вагинит развивается постепенно. Его первые симптомы могут появляться уже в 40 лет. Атрофия затрагивает не только слизистую оболочку влагалища, но и сосудистую стенку, связочный аппарат. Из-за недостатка эстрогенов, снижения кровотока, ткани не получают достаточного питания. Женщина может заметить, что во время полового акта появилась сухость. Со временем недостаток смазки делает интимные отношения болезненными, а после полового контакта могут появляться мажущие кровянистые выделения.
Сухость сохраняется постоянно, она дает ощущение стянутой кожи половых губ и преддверия влагалища, появляется нестерпимый зуд и жжение. Они могут усиливаться после полового акта или гигиенических процедур с мылом.
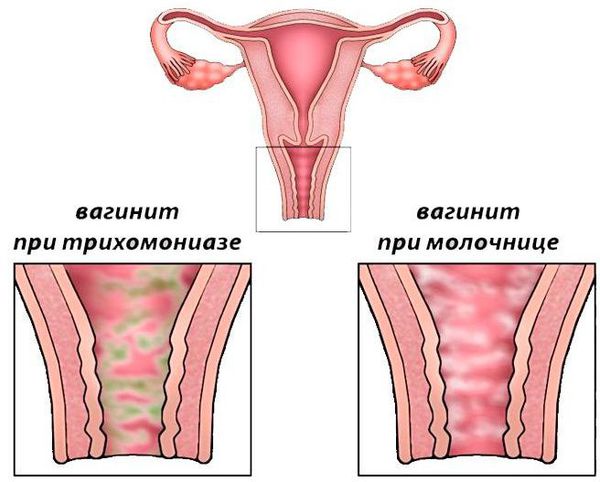
Нормальные бели исчезают, из-за гибели лактобактерий снижается защитная функция. Поэтому увеличивается риск заражения половыми инфекциями или обострения имеющихся хронических кольпитов. Постменструальный атрофический вагинит сопровождается смещением рН в щелочную сторону, поэтому у женщины развивается бактериальный вагиноз. Это невоспалительное изменение слизистой, при котором увеличивается концентрация анаэробной флоры. Беспокоят следующие симптомы:
Избавиться от признаков вагиноза можно, если провести лечение атрофического вагинита. Иначе признаки дисбактериоза будут прогрессировать.
Симптомы атрофических изменений при вагините сопровождаются дизурическими расстройствами. У женщины в постменопаузу появляется недержание мочи, которое проявляется при смехе и кашле, императивные позывы в туалет. Но если начать лечение основного заболевании, эти симптомы исчезают.
Постоянный зуд раздражает, усиливает стресс, ведет к развитию невроза. Одновременно из-за гормональных расстройств появляются нервно-психические расстройства, повышенная возбудимость, импульсивность, плаксивость.
Частота вагинита, вызванного атрофией, возрастает с возрастом. У женщин, которые вступили в фазу менопаузы 5-6 лет назад, болезнь развивается в 50% случаев. Те, у кого климакс начался 7-10 лет назад, сталкиваются с атрофией слизистой оболочки в 75% случаев.
Методы диагностики атрофического вагинита
Обследование при вагините в постменопаузу проводит врач-гинеколог. Начальным этапом обследования является сбор анамнеза. Женщина должна указать, с какого времени у нее появились признаки болезни. Если симптомы климакса выявлены раньше возрастной нормы, необходимо искать причины заболевания.
При осмотре на кресле врач отмечает истонченную слизистую оболочку влагалища, которая легко травмируется при касании инструментами. На ней могут быть заметны ссадины и мелкие трещины. Выделения при вагините могут отсутствовать, но после присоединения вагиноза отмечаются зловонные серые бели. Для уточнения состояния рН проводят нитрозаминовый тест. Для этого выделения смешивают с аммиаком на предметном стекле. При положительной реакции рыбный запах усиливается. Используются следующие методы диагностики вагинита:
Если признаки климакса появились раньше среднего возраста, проводят УЗИ малого таза, определяют гормональный профиль, исследуют щитовидную железу, а в некоторых случаях делают рентгенографию турецкого седла и КТ головного мозга.
Направления лечения вагинита
Чтобы уменьшить проявления вагинита, необходимо восполнить дефицит эстрогенов. Поэтому основное лечение постменопаузного вагинита проводится при помощи гормональных препаратов.
Женщинам с ранними симптомами климакса лечение начинают с комбинированных оральных контрацептивов. После 45 лет предпочтение отдают трехфазным препаратам. Но с 50 лет необходимо перейти на лекарственные средства, в состав которых входят натуральные эстрогены с гестагенами. Такое лечение называют заместительная гормональная терапия.
Для вагинита в постменопаузу предпочтительно использовать эстрогены одновременно с гестагенами. Это позволит избежать негативного влияния на матку и риска развития рака эндометрия. Но если у женщины была удалена матка вместе с яичниками, допускается лечение только эстрогенами.
Эстрадиол при вагините применяется в виде инъекций, депо-форм. В случаях, когда нет других признаков климакса, кроме сухости слизистой, не нужно системное применение гормонов. Пациенткам назначают свечи с гормонами или мази, крем, который втирают в кожу бедер или живота.
Использовать препараты эстрогенов постоянно нельзя. Врач назначает их по специальной схеме, когда в начале курса они используются ежедневно для насыщения организма, а затем переходят на поддерживающий режим лечения.
Негормональное лечение атрофического вагинита в постменопаузе применяется у женщин с противопоказаниями к терапии гормонами, а также, если с момента наступления климакса прошло больше 5-7 лет. Для этого применяют смягчающие и увлажняющие крема, проводят лечение антигистаминными препаратами, витаминными комплексами.
Женщинам при вагините рекомендуется специальная диета со сниженным количеством сахара, простых углеводов в виде выпечки, хлеба, макаронных изделий. Это необходимо, чтобы поддержать на нормальном уровне глюкозу крови и избежать ее повышения. Иначе гипергликемия усилит неприятные симптомы вагинита.
Гигиенические процедуры рекомендуют проводить без мыла, можно применять специальные гели для интимной гигиены, которые поддерживают рН на нормальном уровне.
Что такое кольпит (вагинит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Морозовой Т. Ф., гинеколога со стажем в 12 лет.
Определение болезни. Причины заболевания
Признаки вагинита: выделения из влагалища, зуд, жжение, боль, отёк, в редких случаях повышение температуры.
Чем отличается вагинит от вагиноза
В отличие от вагиноза, при вагините возникает воспаление во влагалище. Вагиноз — это невоспалительное заболевание.
Как часто встречается
Кто в группе риска
Существуют провоцирующие, или предрасполагающие, факторы для развития вагинита. Разберём их более подробно, так как на их устранении будет построена профилактика развития вагинита.
Предрасполагающие факторы:
Чаще всего причиной вагинита становится попадание инфекционного агента (бактерии) на слизистую влагалища на фоне предрасполагающих факторов, что и приводит к развитию воспаления. Это большая группа инфекционных вагинитов.
Есть ещё небольшая группа неинфекционных причин развития вагинита. К ним относится поражение слизистой на фоне аллергического происхождения (довольно часто встречается у детей), психоэмоционального происхождения и атрофической природы (при снижении выработки половых гормонов в период климакса).
Вагинит может развиться в любом возрасте: и у новорождённой девочки, и у девушки-подростка, и у женщины репродуктивного возраста, и у пожилой женщины. Наиболее часто встречается в репродуктивном возрасте при начале половой жизни.
Вагинит у девочек
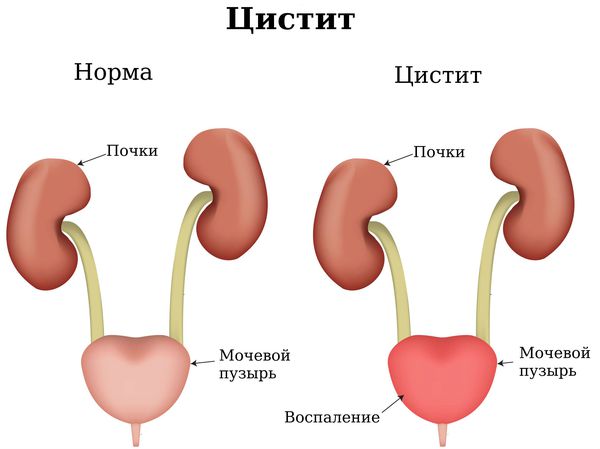
У детей чаще всего развивается вульвовагинит — воспаление вульвы и влагалища, которое может быстро перерасти в цистит и уретрит. По этой причине девочки чаще всего жалуются на болезненные ощущения во время и после мочеиспускания. Часто повышается температура. Лечение вагинита у детей проводят только разрешённым препаратами, которые назначает врач.
Вагинит при беременности
Передаётся ли вагинит половым путем
К развитию вагинита может приводить заражение микроорганизмами, передающимися половым путем.
Симптомы кольпита (вагинита)
Что сопровождает кольпит (вагинит). Симптомы вагинита могут быть различными по степени выраженности и по сочетанию. При вагините беспокоят патологические обильные бели (выделения), зуд, жжение, боль, отёк, дискомфорт, в редких случаях повышение температуры.
Физиологические выделения из влагалища есть всегда, только характер их может быть разным. Самое главное понять, когда выделения стали патологическими. Нормальные выделения меняются в течение менструального цикла: сразу после менструации они скудные слизистые; к середине цикла становятся более обильными, слизисто-молочными; ближе к менструации бели молочные и умеренные. Так происходит у женщин репродуктивного возраста. У маленьких девочек выделения слизистые, скудные, у женщин преклонного возраста — от молочных до слизисто-скудных.
Патогенез кольпита (вагинита)
Чтобы понять механизм развития вагинита, необходимо знать анатомию. Влагалище — функциональный, внутренний орган репродуктивной системы, представляет собой эластичное трубкообразное мышечное образование. Влагалище располагается впереди прямой кишки и кзади от мочевого пузыря, под углом 90° по отношению к матке. Верхняя часть влагалища соединяется с шейкой матки, а нижняя часть с преддверием влагалища. Снаружи заканчивается наружными половыми органами (или вульвой), которые выполняют защитную и ограничительную функцию от внешней среды. Так как все органы взаимосвязаны, то воспалительный процесс чаще всего распространяется и на шейку матки, и на вульву.
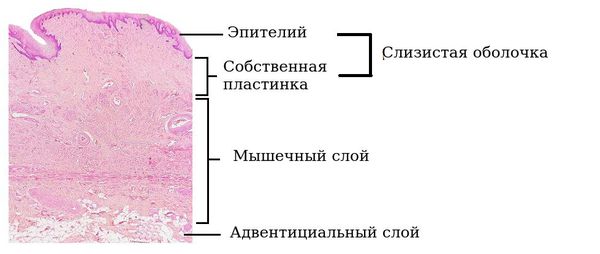
Стенки влагалища имеют три слоя:
Внутренний слой слизистой оболочки влагалища представлен многослойным плоским эпителием. В этом эпителии накапливается гликоген — питательная среда для нормальных бактерий. Максимальное накопление гликогена происходит к 26 дню менструального цикла под действием половых гормонов. Сразу под слизистым слоем располагается собственная пластинка влагалища, которая представлена соединительной тканью с множественными эластичными волокнами и сосудами, питающими слизистую.
Средний слой — мышечный.
Наружный слой представлен соединительной, а также жировой тканью с развитой сетью сосудов и множеством эластичных волокон.
Не всегда попадание возбудителя влечёт за собой развитие вагинита. Гликоген, который содержится в многослойном эпителии, — это «еда» для бактерий нормальной микрофлоры влагалища — молочнокислых бактерий (палочек Дедерляйна). Продуктом их жизнедеятельности является молочная кислота, которая поддерживает нормальную кислую среду. Эта среда губительная для большинства патогенных бактерий. Для самих же лактобактерий она оптимальная для размножения и жизнедеятельности. Таким образом нормальные бактерии занимают всю слизистую влагалища и не пускают для колонизации другие бактерии.
Ещё один защитный механизм слизистой влагалища от попадания и размножения патогенов — это слущивание погибшего эпителия и самоочищение. Со слизистым секретом этот слущенный эпителий вместе с бактериями выделяется из влагалища.
В развитии вагинита большое значение имеют гормоны. Если эстрогены вырабатываются в достаточном количестве, то уровень гликогена будет нормальным, следовательно, полезным бактериям будет чем питаться. Прогестагены, наоборот, приводят к снижению гликогена. Содержание прогестагенов наиболее высока перед менструацией, потому обострение вагинита чаще случается именно в этот период.
Классификация и стадии развития кольпита (вагинита)
По длительности заболевания различают:
В зависимости от характера воспалительного процесса и степени (глубины) поражения слизистой различают несколько типов вагинита, которые, по сути, представляют собой последовательно сменяющиеся стадии заболевания:
В зависимости от рода бактерии, вызывающей воспалительный процесс во влагалище, различают:
По этиологии и обнаруженным патогенам выделяют следующие формы бактериального вагинита:
В зависимости от пути проникновения инфекционного агента различают:
Осложнения кольпита (вагинита)
Если воспалительный процесс во влагалище не лечить, то можно заработать более значимые последствия для своего здоровья.
Диагностика кольпита (вагинита)
Диагностикой вагинита занимается исключительно врач. Только врач на основании жалоб,гинекологического осмотра и данных обследования (анализов) может поставить точный диагноз и назначить правильное лечение.
Бактериологический посев
Для выявления вагинита используются бактериоскопические методы (мазок на флору) и бактериологические методы (бактериальный посев отделяемого влагалища на питательную среду с определением чувствительности к антибиотикам).
ПЦР (полимеразная цепная реакция)
ПЦР-диагностика считается более информативным методом видового определения возбудителя. Этот анализ проводится в короткие сроки и позволяет как можно раньше начать лечение.
Фемофлор
Сейчас существует современный метод диагностики нарушения микрофлоры во влагалище — Фемофлор. Фемофлор представляет собой современную методику исследования урогенитального тракта у женщин. Эта методика основана на применении полимеразной цепной реакции. Особенность метода Фемофлор-16 заключается в том, что он предоставляет информацию об общем состоянии микрофлоры и наличии болезнетворных микроорганизмов, точно определяя их количественное значение. За счёт этого выявляются патологии, определяется уровень их развития и выбирается план лечения при данных нарушениях.
Фемофлор-16 — расширенный вид анализа. С его помощью выявляется наличие или отсутствие следующих групп микроорганизмов: дрожжеподобные грибки, уреаплазмы, микоплазмы, стрептококки, стафилококки, гарднерелла, фузобактерии, лептотрихии, превотеллы, эубактерии, пептострептококки, вейлонеллы, лактобактерии, энтеробактерии, клостридии. Нормальные показатели Фемофлор-16 свидетельствуют о сохранении баланса между полезной и условно-патогенной флорой и о том, что пациент здоров. Чтобы получить достоверные результаты анализов, надо соблюдать правила забора материала.
Кольпоскопия
Кольпоскопия — это осмотр шейки матки, влагалища и вульвы под микроскопом. Она необходима для диагностики фоновых заболеваний и онкологических состояний шейки матки, влагалища и вульвы. На фоне вагинита не проводится, так как картина при воспалении может быть ошибочной — те изменения, которые увидит врач, исчезнут после лечения. Если есть признаки вагинита, то в первую очередь проводится его лечение, а уже потом кольпоскопия и мазок на онкоцитологию.
Функциональная, лучевая и инструментальная диагностика для лечения вагинита не требуется.
Определение антител при ЗППП
При подозрении на ЗППП можно сдать анализ крови на антитела к инфекционным агентам. Анализ покажет, болен ли пациент ЗППП сейчас или перенёс заболевание ранее.
Подготовка к сдаче анализов
Подготовка перед сдачей анализов мазков и бактериальных посевов на половые инфекции:
Лечение кольпита (вагинита)
Цели лечения — устранение воспаления и восстановление микрофлоры влагалища.
Схема лечения вагинита
Лечение всегда состоит из двух этапов. Первый этап — это борьба с возбудителями воспаления. Этот этап иногда начинается с небольшого закисления среды влагалища (только по показаниям). Второй этап — это восстановление микрофлоры во влагалище и в кишечнике с последующим переходом в профилактические мероприятия для снижения рисков рецидивов.
Лекарства
Лечение специфического и неспецифического вагинитов. В зависимости от возбудителя заболевания может потребоваться системная терапия антибактериальными препаратами (амоксициллин, джазомицин, клиндамицин, орнидазол, метронидазол, тинидазол и т. д.). Местно назначаются свечи, капсулы или вагинальные таблетки, чаще всего содержащие комбинированные препараты («Полижинакс», «Макмирор комплекс», «Тержинан», «Нео-пенотран» и др.).
Лечение кандидозного вагинита (молочницы). При молочнице назначаются антимикотические (противогрибковые) препараты местного и системного действия.
Образ жизни и вспомогательные средства
На время лечения рекомендовано половое воздержание. После основного курса терапии обязательно проведение курса восстановления микрофлоры во влагалище препаратами, содержащими лактобактерии.
Физиотерапевтические процедуры
При хроническом и часто рецидивирующем процессе лечение должно быть комплексным и включать в себя физиотерапевтические процедуры (ультразвуковая санация с этапом восстановления биоциноза влагалища). Важно не только устранить воспаление, но и восстановить нарушенную микрофлору, иммунную защиту и убрать воздействие причинного фактора (санировать очаги хронической инфекции, сменить средство личной гигиены или контрацепции, скомпенсировать сахарный диабет инсулином).
Стоит также отметить, что есть дополнительный метод лечения и восстановления микрофлоры влагалища — это низкочастотная ультразвуковая санация аппаратом Гинетон-ММ. Преимущества этого метода лечения:
Хирургические операции
Для лечения вагинита хирургическое вмешательство не требуется.
Диета при вагините
Питание не оказывает существенного влияния на течение вагинита. При приёме антибиотиков следует исключить алкоголь.
Восстановление и улучшение качества жизни
При соблюдении назначений врача возможно полное излечение и восстановление качества жизни.
Лечение вагинита при беременности
Во время беременности необходим тщательный контроль за состоянием микрофлоры. Это связано с вероятностью распространения инфекции на плод и плодные оболочки, угрозой прерывания беременности и преждевременных родов, невынашивания беременности и потери беременности. Препараты назначаются врачом индивидуально в зависимости от результатов анализов и сроков беременности.
Чем лечить вагинит без сильнодействующих препаратов
Вылечить вагинит, вызванный бактериальной инфекцией, без применения антибиотиков не получится.
Применяется ли спринцевание при вагините
Спринцевание для лечения вагинита не требуется.
Как проводится лечение партнера при вагините
При специфическом вагините половой партнёр женщины проходит лечение антибактериальными средствами. При неспецифическом вагините лечение партнёра не проводится.
Народные методы лечения вагинита
Применение средств народной медицины нередко не только не приводит к излечению, но и усугубляет ситуацию.
Прогноз. Профилактика
Прогноз при вагинитах благоприятный. При правильном и своевременном лечении следует полное выздоровление. Если процесс переходит в хроническую форму, тогда требуется повторное и комплексное лечение со сменой препаратов и обязательной программой профилактики.
Профилактика вагинитов включает в себя исключение провоцирующих факторов:
Можно ли заниматься сексом при вагините
На время лечения рекомендуется половое воздержание, а полового партнёра обязательно нужно отправить на консультацию к специалисту.