Аттенуированная вакцина что это
Аттенуированная вакцина что это
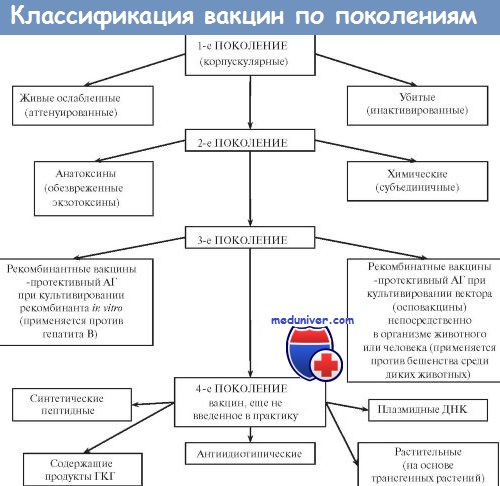
Вакцины — иммунобиологические препараты, предназначенные для активной иммунопрофилактики, то есть для создания активной специфической невосприимчивости организма к конкретному возбудителю. Вакцинация признана ВОЗ идеальным методом профилактики инфекционных заболеваний человека. Высокая эффективность, простота, возможность широкого охвата вакцинируемых лиц с целью массового предупреждения заболевания вывели активную иммунопрофилактику в большинстве стран мира в разряд государственных приоритетов. Комплекс мероприятий по вакцинации включает отбор лиц, подлежащих вакцинации, выбор вакцинного препарата и определение схемы его использования, а также (при необходимости) контроль эффективности, купирование возможных патологических реакций и осложнений. В качестве Аг в вакцинных препаратах выступают:
• цельные микробные тела (живые или убитые);
• отдельные Аг микроорганизмов (наиболее часто протективные Аг);
• токсины микроорганизмов;
• искусственно созданные Аг микроорганизмов;
• Аг, полученные методами генной инженерии.
Большинство вакцин разделяют на живые, инактивированные (убитые, неживые), молекулярные (анатоксины) генно инженерные и химические; по наличию полного или неполного набора Аг — на корпускулярные и компонентные, а по способности вырабатывать невосприимчивость к одному или нескольким возбудителям — на моно- и ассоциированные.
Живые вакцины
Живые вакцины — препараты из аттенуированных (ослабленных) либо генетически изменённых патогенных микроорганизмов, а также близкородственных микробов, способных индуцировать невосприимчивость к патогенному виду (в последнем случае речь идёт о так называемых дивергентных вакцинах). Поскольку все живые вакцины содержат микробные тела, то их относят к группе корпускулярных вакцинных препаратов.
Иммунизация живой вакциной приводит к развитию вакцинального процесса, протекающего у большинства привитых без видимых клинических проявлений. Основное достоинство живых вакцин— полностью сохранённый набор Аг возбудителя, что обеспечивает развитие длительной невосприимчивости даже после однократной иммунизации. Живые вакцины обладают и рядом недостатков. Наиболее характерный — риск развития манифестной инфекции в результате снижения аттенуации вакцинного штамма. Подобные явления более типичны для противовирусных вакцин (например, живая полиомиелитная вакцина в редких случаях может вызвать полиомиелит вплоть до развития поражения спинного мозга и паралича).
Ослабленные ( аттенуированные ) вакцины
Ослабленные (аттенуированные) вакцины изготавливают из микроорганизмов с пониженной патогенностью, но выраженной иммуногенностью. Введение вакцинного штамма в организм имитирует инфекционный процесс: микроорганизм размножается, вызывая развитие иммунных реакций. Наиболее известны вакцины для профилактики сибирской язвы, бруцеллёза, Ку-лихорадки, брюшного тифа. Однако большая часть живых вакцин — противовирусные. Наиболее известны вакцина против возбудителя жёлтой лихорадки, противополи-омиелитная вакцина Сэйбина, вакцины против гриппа, кори, краснухи, паротита и аденовирусных инфекций.
Дивергентные вакцины
В качестве вакцинных штаммов используют микроорганизмы, находящиеся в близком родстве с возбудителями инфекционных болезней. Аг таких микроорганизмов индуцируют иммунный ответ, перекрёстно направленный на Аг возбудителя. Наиболее известны и длительно применяются вакцина против натуральной оспы (из вируса коровьей оспы) и БЦЖ для профилактики туберкулёза (из микобактерий бычьего туберкулёза).
Национальный Фармацевтический журнал
Войти на сайт
ВАКЦИНЫ ПРОТИВ COVID-19 И АДЪЮВАНТЫ, УЛУЧШАЮЩИЕ ИХ СВОЙСТВА.

Новый адъювант для профилактических вакцин компании SEPPIC

• вакцины на основе цельного (полногеномного) ослабленного вируса;
• инактивированные вакцины на основе полностью нежизнеспособного вируса;
• векторные вакцины;
• генетические вакцины (ДНК и РНК вакцины);
• субъединичные вакцины на основе отдельных компонентов патогена, таких как белки, пептиды или генетический материал (например, белковые или рекомбинантные вакцины). Разработчики из различных стран на основании накопленных знаний и имеющихся у них результатов и методов исследований выбирают для разработки тот тип вакцины, который считают наиболее действенным для обеспечения эффективной защиты людей от вируса SARS-CoV-2 (Рис.1).
На настоящий момент среди вакцин-кандидатов против COVID-19, зарегистрированных в списке ВОЗ, можно найти практически все из вышеназванных типов вакцин. Коротко напомним, что представляет собой каждый из них и чем они отличаются друг от друга.

Векторные вакцины – это также вакцины на основе живых вирусов, однако здесь есть небольшой, но очень важный нюанс: это вакцины на основе хорошо изученных и достаточно безобидных для человека вирусов («векторов» или вспомогательных транспортных вирусов) с встроенными в них фрагментами генома «злого вируса» (Рис. 3). В случае векторных вакцин в геном хорошо изученного и, в целом, безобидного вируса, например, аденовируса («вектора»), путём генетических модификаций встраивается небольшой ген – участок генома SARS-CoV-2. При вводе в организм такой векторной вакцины генетически модифицированные вспомогательные вирусы провоцируют такой же сильный иммунный ответ на белки-антигены SARS-CoV-2, как в случае «живой» полногеномной вирусной вакцины.
Преимущество указанных вакцин, по замыслу разработчиков, в той же высокой эффективности, что и у вакцин на основе живых ослабленных вирусов, но в большей управляемости в связи с достаточной изученностью и предсказуемостью «вектора»-носителя. Векторные вакцины начали разрабатываться и изучаться относительно недавно, поэтому к массовому применению вакцин этого типа ученые также подходят с должной и необходимой осторожностью.

Еще два перспективных типа вакцин против COVID-19, разрабатываемые мировым сообществом, – вакцины на основе нуклеиновых кислот, а именно, ДНК- и РНК-вакцины. В случае ДНК-вакцины нуклеотидная последовательность, кодирующая антиген SARS-CoV-2, встраивается в вектор – бактериальную плазмиду – небольшую стабильную кольцевую молекулу ДНК, способную к автономной репликации. Сама по себе плазмида не вызывает нужного специфического иммунного ответа, для этого, собственно, в неё и вшивают гены иммуногенных белков. Указанный модифицированный геном направляется в клетку, встраивается в ее ядро и образует вирусный белок (антиген), индуцирующий иммунный ответ.
Согласно замыслу разработчиков, ДНК-вакцины не могут вызвать заражение SARS-Cov-2, однако иммунитет, который они обусловливают, должен оказаться таким же сильным, как в случае «живых» вакцин. Тем не менее, влияние ДНК-вакцин на живые организмы изучено еще в меньшей степени, чем влияние векторных вакцин, поэтому вряд ли в ближайшее время ДНК-вакцины будут допущены к массовому применению на людях. 
В случае применения РНК-вакцины получается двойной иммунный ответ: с одной стороны, выработку антител вызывают вирусные белки, с другой стороны, сами липидные частицы с мРНК могут стимулировать иммунный ответ, так как «похожи на вирус» и воспринимаются организмом соответственно. Разработчики предполагают, что при вакцинации РНК-вакцинами из-за их «двойного действия» в организме быстро возникнет сильный и стойкий иммунитет.
В случае генетических вакцин преимуществом является их относительно быстрое и экономически выгодное производство: небольшую молекулу мРНК можно довольно быстро воссоздать, наработка нужного антигена обойдется недорого. Это делает вакцину доступной широким массам. Тем не менее иммунологи очень осторожно относятся к РНК-вакцинам, так как из-за малого периода их изучения никто не знает наверняка, как именно мРНК будет вести себя в живом, особенно в репродуктивном, организме.

Одним из самых безопасных типов вакцин в настоящее время считаются субъединичные вакцины, то есть вакцины на основе белков или фрагментов вируса (Рис. 6), не имеющих в своем составе ни ДНК, ни РНК как, например, белковые вакцины.
Попадая в организм при вакцинации, смесь фрагментов вирусных белков-антигенов также способна вызывать иммунный ответ. При этом такая вакцина абсолютно безопасна, здесь невозможны мутации вируса, поэтому вызвать у человека заболевание COVID-19 такая вакцина не может. Недостатком субъединичных вакцин является довольно длительный и сложный процесс наработки и очистки – получить достаточное для вакцинации очищенное количество вирусного белка не так легко. Кроме того, в чистом виде белковые вакцины не вызывают сильный иммунный ответ, поэтому недостаточно эффективны. В связи с этим при разработке белковых вакцин очень важно:
а) усилить иммунный ответ, вводя в состав белковых вакцин соединения, усиливающие их эффективность (эти вещества называют адъюванты),
б) увеличить количество нарабатываемой вакцины также за счет добавления к наработанному вирусному белку существенного количества того же адъюванта.

Наконец, мы подошли к еще одному безопасному и перспективному типу вакцин – инактивированным вакцинам. Здесь так же, как и в случае «живых» вакцин на основе ослабленного вируса используется цельный геном SARS-Cov-2, но в случае инактивированных вакцин вирус полностью деактивирован либо высокой температурой, либо дезинфицирующими составами, либо определенным видом излучения, что делает его совершенно нежизнеспособным. Этот инактивированный вирус никогда не сможет инфицировать клетку. Тем не менее по структуре «неживой» инактивированный вирус остается полным аналогом «живого» вируса и поэтому вызывает в организме иммунный ответ. Проблема в том, что в чистом виде инактивированные вирусы индуцируют существенно более низкий иммунный ответ, нежели живые, пусть даже и ослабленные вирусы. В связи с этим в составах инактивированных вакцин так же, как и в случае субъединичных вакцин используют адъюванты – вещества, которые значительно усиливают иммунный ответ, делая эти вакцины схожими по эффективности с живыми.
Основываясь на вышесказанном, мы склоняемся к выводу, что наиболее безопасными для человека являются субъединичные и инактивированные вакцины. Для повышения эффективности указанных безопасных вакцин до уровня более иммуногенных «живых», векторных или генетических вакцин необходимо применение в их составах современных адъювантов. Что же такое адъюванты и какова их роль в вакцинах?

Адъювант (от лат. adjuvans – «помогающий, поддерживающий») – соединение или комплекс веществ, используемых для усиления иммунного ответа при введении одновременно с антигеном.
Адъюванты на протяжении десятилетий применяются для улучшения иммунного ответа на вакцинные антигены. Включение адъювантов в состав вакцин направлено на усиление, ускорение и продление специфического иммунного ответа до желаемого уровня. Таким образом, адъюванты играют ключевую роль в получении эффективного и длительного иммунитета.
Использование адъювантов в вакцинах позволяет:
• Усилить краткосрочный иммунный ответ;
• Увеличить продолжительность иммунитета, то есть сократить частоту требуемых бустерных иммунизаций;
• Направить иммунный ответ (гуморальный или клеточный иммунитет);
• Уменьшить антигенную нагрузку при сохранении эффективности вакцины;
• Улучшить иммунный ответ у ослабленных или иммунокомпроментированных вакцинируемых лиц;
• Снизить себестоимость вакцины;
• Повысить стабильность вакцины.
Интерес к адъювантам для вакцин резко возрос в 2000-е годы. Ведущие фармацевтические компании-производители путем применения адъювантов разработали более эффективные и безопасные вакцины против гриппа.
В последние годы появляется все больше и больше новых вакцин-кандидатов как для профилактики инфекционных заболеваний, так и для терапии самых тяжелых заболеваний человечества. В связи с низкой иммуногенностью таких вакцин во многих случаях требуется введение в их состав адъювантов. Новые достижения в области аналитической биохимии, очистке макромолекул, технологии рекомбинантной ДНК, улучшенное понимание иммунологических механизмов и патогенеза заболевания позволили улучшить техническую основу разработки и применения адъювантов.
В настоящее время известно довольно много эффективных адъювантов, которые классифицируются по природе происхождения, механизму действия и физическим или химическим свойствам.
Так, в современных вакцинах широко применяются гели гидроксида алюминия, фосфаты алюминия или кальция, препараты на основе масляных эмульсий и ПАВ, дисперсные адъюванты, например, виросомы, структурные комплексы сапонинов и липидов и многие другие типы адъювантов.
Как уже упоминалось выше, наиболее эффективно и поэтому чаще всего адъюванты используются в следующих категориях вакцин:
• вакцины на основе белков (рекомбинантные субъединичные);
• инактивированные;
• векторные вакцины (для уменьшения дозы).
Для каждой вакцины адъювант подбирается таким образом, чтобы получить оптимальное соотношение эффективности указанной вакцины (получение сильного и продолжительного иммунного ответа) и ее безопасности для человека (минимальная реактогенность и отсутствие побочных эффектов).
К сожалению, немаловажным аспектом уже зарегистрированных в настоящее время адъювантов является их недоступность широкому кругу разработчиков. Практически все имеющиеся на настоящий момент современные адъюванты, применяемые в профилактических вакцинах, за исключением соединений алюминия, являются собственностью крупнейших фармацевтических компаний (см. табл. 2). В первую очередь, к ним относятся адъюванты для приготовления эмульсионных вакцин. Эти адъюванты на настоящий момент считаются наиболее перспективными в профилактических вакцинах, но остаются при этом и наименее доступными, так как были специально разработаны крупными биофармацевтическими компаниями исключительно для вакцин собственного производства.
Эти недоступные широкому кругу разработчиков адъюванты ведущих фармацевтических компаний отлично зарекомендовали себя в составах готовых вакцин указанных производителей. К примеру, эмульсионные адъюванты масло-в-воде MF59, AS03 и AF03 продемонстрировали высокую эффективность в вакцинах против гриппа. Сегодня вакцинами на их основе провакцинировано >120 миллионов человек, их профиль безопасности и иммуногенности тщательно и глубоко изучен и подтвержден на значительном количестве клинических испытаний (см. табл. 3).

Франсуа Бертран, руководитель направления разработки и производства адъювантов компании Seppic, в своем выступлении по поводу выпуска адъюванта SEPIVAC TM SWE на мировой рынок сказал: «Указанная разработка иллюстрирует наше общее стремление привнести готовый эффективный и общедоступный адъювант в мировое сообщество разработчиков вакцин. Мы твердо верим, что SEPIVAC TM SWE ускорит разработку новых профилактических вакцин для людей и будет способствовать более здоровому будущему человечества во всем мире».
Аттенуированная вакцина что это
В декабре 2019 г. в Китае были зафиксированы случаи неизвестной пневмонии. Изначально новый коронавирус называли Ухань – от города, где впервые возникла вспышка, затем 7 января власти Китая официально объявили 2019 nCoV возбудителем новой коронавирусной инфекции [1]. Вирус стал молниеносно распространяться, и к 3 февраля 2020 г. было зарегистрировано 17 495 случаев заражения, в том числе 2 в Российской Федерации. Эта вспышка быстро получила статус пандемии [2, 3]. По данным ВОЗ, в настоящее время зарегистрировано более 33 млн случаев заболевания в более чем 200 странах мира, более 1 млн человек скончались [4, 5]. Вариабельность клинического течения, развитие множества осложнений, отсутствие специфической терапии и профилактики делают вопрос о создании вакцины невероятно актуальным. Еще Гиппократ завещал: «болезнь легче предупредить, чем лечить». Создание вакцины может избавить человечество от болезни, как произошло с некоторыми инфекционными заболеваниями, или существенно снизит заболеваемость. Но это требует больших финансовых и временных ресурсов, поэтому вакцины находятся еще на этапе разработки.
Цель обзора: обосновать необходимость вакцинопрофилактики коронавирусной инфекции.
Задачи:
1. Изучить существующие вакцины от COVID-19 в мире и в Российской Федерации.
2. Обобщить и представить данные о передовых вакцинах в Российской Федерации.
3. Обосновать необходимость вакцинопрофилактики коронавирусной инфекции.
Для решения поставленных задач использовались следующие методы исследования: библиографический, информационно- аналитический.
Возбудитель новой коронавирусной инфекции COVID-19 – это РНК-содержащий зоонозный вирус SARS-Cov-2 [6, 7]. В ходе многочисленных исследований было доказано сходство генома COVID-19 с SARS-подобным коронавирусом летучих мышей [8]. Из этого можно предположить, что летучие мыши служат резервуаром COVID-19, а мелкие млекопитающие – промежуточными хозяевами. Пути передачи вируса – воздушно-капельный и контактно-бытовой [9–11].
Симптомы COVID-19 очень вариабельны и неспецифичны. Основные симптомы указаны в порядке убывания частоты встречаемости: лихорадка, кашель с мокротой, астеновегетативный синдром, одышка, повышенная утомляемость, слабость, головная боль, миалгии или артралгии, тошнота и рвота, ринорея, диарея, отек конъюнктивы. В группу риска входят люди старше 60 лет и люди, имеющие хронические заболевания [12, 13].
Разработка вакцины от новой коронавирусной инфекции
В мире разрабатываются вакцины от COVID-19 по следующим технологиям:
– РНК- и ДНК-содержащие вакцины;
– вакцины на основе вирусоподобных частиц;
– цельновирионные вакцины [14].
Все вакцины не идеальны, обладают своими особенностями, имеют преимущества и недостатки (таблица).
Виды вакцин против новой коронавирусной инфекции
На основе нуклеиновых кислот
На основе вирусоподобных частиц
На основе различных антигенных компонентов, например пептидов
Реплицирующиеся и нереплицирующиеся
ДНК- и РНК-содержащие вакцины
Инактивированные и живые ослабленные
Вирусный антиген поступает в организм и приводит к формированию противовирусного иммунитета
Генетический материал вируса доставляется в клетку с помощью вектора – другого вируса, не патогенного для человека, вызывает синтез белков вируса и формирование противовирусного иммунитета
Генно-инженерные конструкции на основе ДНК и РНК проникают в клетку и обеспечивают синтез нужного вирусного белка, что вызывает формирование противовирусного иммунного ответа
Вирусоподобные частицы не содержат генетического материала вируса, но вызывают формирование противовирусного иммунного ответа
Ослабленный или инактивированный вирус способствует выработке противовирусного иммунитета
особенности и ограничения
+ низкая реактогенность, стабильность
– для усиления иммунного ответа часто требуются использование адъювантов и проведение ревакцинации
– риск формирования ненадлежащего иммунного ответа к целевому вирусу
+ простая и быстрая разработка
– недостаточная изученность и отсутствие других зарегистрированных вакцин для использования среди людей
+ безопасность и выраженные иммуногенные свойства
– сложная технология производства
+ классическая технология производства, приближенная к естественному механизму формирования иммунитета
– необходимость добавления адъювантов для инактивации вируса
– вероятность реверсии патогенности вируса
Большинство разрабатываемых на данный момент вакцин от COVID-19 составляют субъединичные вакцины. Это обусловлено безопасностью их производства. Вакцина не содержит вирус, содержит только вирусные белки, а они не могут вызвать заболевание. Но имеются некоторые недостатки, поскольку для эффективного иммунного ответа часто приходится проводить вакцинацию в несколько этапов и добавлять иммуностимуляторы и адъюванты, что увеличивает риск развития побочных эффектов [15].
Разработкой вакцины от коронавируса занимаются во многих странах: странах Западной Европы, России, США, Китае, Японии и др. [16].
Основные зарубежные вакцины от COVID-19:
– В Китае в городе Ухань разрабатываются инактивированная цельновирионная вакцина фирмы Sinovac и рекомбинантная субъединичная вакцина фирмы Novavax.
– В Национальном институте здоровья в США разработана РНК-вакцина с использованием липидных наночастиц. Фирма-производитель – Moderna.
– В Оксфордском университете в Англии ведутся разработки векторной вакцины, производитель – фирма AstraZeneca.
– В Голландии вакцина основана на реплицирующихся векторах, фирма-производитель – Intravac. Это интраназальная вакцина. Она активирует врожденный иммунитет и вызывает продукцию новых антител.
– Разработка живой аттенуированной вакцины ведется в США и в Индии, они работают в сотрудничестве.
В России 14 научных центров занимаются разработкой 10 прототипов вакцины, 9 из них ВОЗ внесла в перечень перспективных. В настоящее время 3 вакцины от COVID-19 занимают лидирующее положение, это:
– Гам-КОВИД-Вак, торговая марка «Спутник V», разработанная ФГБУ «НИЦЭМ им. Н.Ф. Гамалеи» Минздрава России и ФГБУ «48-й ЦНИИ» Минобороны России [17];
– «ЭпиВакКорона», разработанная ГНЦ ВБ «Вектор» Роспотребнадзора [18];
– «Ковивак» – инактивированная вакцина, разработанная в Центре имени Михаила Чумакова.
Гам-КОВИД-Вак. Вакцина Гам-КОВИД-Вак – это вирусная векторная двухкомпонентная вакцина, полученная из аденовируса человека 26-го серотипа (Ad26, 1-й компонент) и 5-го серотипа (Ad5, 2-й компонент), который содержит фрагмент, кодирующий фрагмент S-белка SARS-CoV-2. Безопасный аденовирус используется в качестве контейнера для доставки отдельных белков коронавируса. Вакцина получена биотехнологическим путем без использования патогенного вируса.
В мае 2020 г. была начата разработка вакцины, в августе были закончены 1-я и 2-я фазы клинических испытаний [19]. 11 августа 2020 г. была проведена процедура регистрации первой Российской вакцины ЛП-006395.
Появились данные, что в НИЦЭМ им. Н.Ф. Гамалеи разрабатывается назальная форма данной вакцины под названием «Sputnik Light» [19].
Клинические испытания проводились на 38 добровольно согласившихся мужчинах и женщинах в возрасте от 18 до 60 лет. Наблюдения длились 42 дня. Удалось выявить образование защитного уровня антител к коронавирусу [20]. Также были выявлены 44 побочных эффекта, 30 из них оказались кратковременными и разрешились к концу исследования. Часто встречающиеся побочные эффекты – это повышение температуры, боль в месте введения, сыпь разной степени выраженности. К 15 сентября было проведено еще одно испытание на 300 добровольцах, побочные эффекты выявлены у 14 % испытуемых [21]. Сейчас проходит третья стадия испытаний на 40 тыс. добровольцев. Уровень защитных антител у вакцинированных в 1,42020–1,5 раза выше, чем у переболевших COVID-19. Еще не определены защитный титр и продолжительность действия [22].
Вакцинация. Проводится двухэтапная вакцинация с интервалом между инъекциями 3 недели [23]. Препарат планируют выпускать в замороженном и лиофилизированном виде. Замороженную вакцину планируется применять для всеобщей вакцинации населения [24]. Первыми будут вакцинировать людей, работающих непосредственно с населением (медицинских работников, педагогов, работников торговли, общественного питания и транспорта и др.), обучающихся в вузах и средних специальных образовательных учреждениях и призывников [25]. Противопоказаниями для вакцинации являются: индивидуальная непереносимость к компонентам вакцины, тяжелые аллергические реакции в анамнезе, беременность, период лактации, возраст младше 18 лет и старше 60 лет, острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний [26].
ЭпиВакКорона. ЭпиВакКорона – это субъединичная вакцина. Состоит из фрагментов вирусных белков – синтетических антигенов, которые распознает иммунная система человека, в дальнейшем формируется иммунный ответ. Эта вакцина была зарегистрирована 13 октября 2020 г., выдано регистрационное удостоверение под номером ЛП-006504 [27].
Клинические испытания. 1-й этап клинических испытаний проводился на 100 добровольцах в возрасте от 18 до 60 лет, обоих полов. У всех отмечалась достаточная выработка защитных антител. У 6 испытуемых наблюдались побочные эффекты – гиперемия, отек, боль в месте введения препарата. Они самопроизвольно купировались через несколько дней [28].
Во 2-м этапе клинических испытаний приняли участие 86 человек, из них 43 добровольца получили вакцину «ЭпиВакКорона», другие 43 добровольца – плацебо. У двоих испытуемых в месте введения препарата наблюдались гиперемия и болезненность [29].
После регистрации, к концу октября, были проведены пострегистрационные плацебо-контролируемые исследования на 5000 добровольцах. Начались испытания в Сибирском регионе, а затем распространятся на другие территории. Отдельно планируется провести исследование на 150 людях старше 60 лет [30].
Вакцинация. Вакцина ЭпиВакКорона – это суспензия для внутримышечного введения. Вакцинация проводится в 2 этапа, защитный титр антител сохраняется 3–6 месяцев. Антитела, образующиеся в ходе вакцинации, определяет только тест-система разработки самого «Вектора» [30].
«Ковивак» – инактивированная вакцина. Создана с традиционным подходом, как и большинство существующих вакцин. Отличие от других российских вакцин – содержание в ней целых, убитых вирусов, антитела формируются в ответ на все белки, находящиеся в вирусе. Минус вакцины – клеточный иммунитет при этом не работает. К данному типу вакцин может быть менее продолжительный иммунный ответ. Доклинические испытания инактивированной цельновирионной вакцины доказали, что она высокоэффективна и безопасна. Испытания проводили на мелких грызунах и приматах, чья реакция на вакцинацию максимально приближена к человеческой. 6 октября 2020 г. стартовал 1-й этап клинических испытаний. Было вакцинировано 3000 добровольцев в Кирове, Санкт-Петербурге и Новосибирске. Планировалось завершить 1-ю и 2-ю фаза испытаний в ноябре. Некоторые специалисты говорят, что такая вакцина может, наоборот, усилить инфекцию, но об этом судить рано, выводы об эффективности и безопасности можно будет сделать только после завершения 3-й фазы испытаний. Клинические испытания вакцины от коронавирусной инфекции, созданной центром им. Чумакова, показали появление иммунитета к COVID-19 уже на 28-й день после введения первой дозы. У 15 % добровольцев, привитых вакциной Центра им. Чумакова «Ковивак», не выработались антитела к установленному сроку [31].
Выводы
В ходе проделанной работы были изучены мировые и российские тенденции и успехи в разработке вакцины от COVID-19. Некоторые страны создали вакцины и приступили к массовой иммунизации населения. Среди них страны Евросоюза (Германия, Великобритания, Франция и пр.) – вакцина компании AstraZeneca (3 млрд доз), США, Канада – вакцина компании Pfizer / BioNTech (1,3 млрд доз), Япония и другие страны – вакцина компании Moderna (1 млрд доз). Мировое сообщество активно движется к цели, поставленной Всемирной организацией здравоохранения для медицинских работников всех стран, – массовой иммунизации населения для погашения пандемии коронавирусной инфекции во всех возрастных группах. Независимо от того, кем будет разработана вакцина и каким будет механизм ее действия, она должна быть прежде всего безопасной и эффективной и стать общечеловеческим достоянием как великое достижение медицины, поскольку профилактика – самый эффективный способ борьбы с болезнью, а для инфекционных заболеваний самая лучшая профилактика – это вакцинация.
В конце 2020 г. три крупных разработчика вакцин (AstraZeneca, Pfizer / BioNTech и Moderna) заявили, что к концу 2021 г. они совместно изготовят 5,3 млрд доз вакцины. Теоретически этого хватило бы на вакцинацию около 3 млрд человек (на 1/3 населения земного шара). Но большая часть доз этой вакцины уже зарезервирована. Так, 27 стран, входящих в Евросоюз, а также 4 другие страны (США, Канада, Великобритания и Япония) заранее забронировали большую часть с достаточным запасом. Канада забронировала до 9 доз вакцины на человека, США – более 7 доз, страны Евросоюза – 5 доз. Проблема в том, что данные страны, забронировав около 2/3 доступной вакцины, обладают населением в количестве 13 % от мирового.
Рассматривая социальную эффективность вакцинопрофилактики от коронавирусной инфекции, бесспорно, можно сделать вывод, что вакцинация необходима, так как главная ценность – это здоровье и жизнь человека, поэтому необходимо принять меры для их сохранения, тем более что вирус очень контагиозный, передается воздушно-капельным путем и один заболевший может подвергнуть риску заражения многих людей.
Для оценки точной экономической эффективности недостаточно данных, так как еще идут разработки вакцин и нет точной информации о затратах на вакцинацию населения. Однако уже известна стоимость некоторых вакцин: от 10 долларов и 2 евро, что является приемлемым для большинства экономически развитых стран, если принять во внимание тот факт, что при заболевании коронавирусом человек теряет работоспособность на длительное время, часто лечение требует госпитализации и больших затрат для лечения, вынужденная изоляция людей является непосредственной причиной остановки производств и учреждений услуг. Борьба с пандемией требует огромных экономических затрат, которые превосходят затраты на разработку вакцины и массовую иммунизацию населения. Пандемия COVID-19 заставила мировых гигантов по производству вакцин вступить в гонку, целью которой стало создание вакцин против новой коронавирусной инфекции, значит, у мира есть шанс победить новый опасный вирус.