Аугментин или флемоксин солютаб что лучше детям
Сравнение Аугментина и Флемоксина Солютаб
Антибактериальные препараты, например Аугментин или Флемоксин Солютаб, назначаются при заболеваниях, вызванных бактериальной инфекцией. В зависимости от подгруппы антибиотики уничтожают вредные микроорганизмы или препятствуют их росту и размножению. Спектр действия зависит от активности главного вещества в отношении того или иного типа бактерий. Одни препараты эффективны в борьбе с небольшим количеством штаммов микробов, другие обладают более универсальным действием и могут использоваться при заболеваниях, спровоцированных неопределенным возбудителем.
Характеристика Аугментина
Аугментин относится к антибиотикам пенициллиновой группы широкого спектра воздействия. Активен в отношении множества бактерий, аэробов и анаэробов. Назначается при инфекциях мочевыводящих и дыхательных путей, кожи и мягких тканей.
Аугментин относится к антибиотикам пенициллиновой группы широкого спектра воздействия.
Препарат содержит амоксициллин и клавулановую кислоту. Амоксициллин способствует разрушению клеточных оболочек, что приводит к гибели бактерий. Чувствителен к действию бета-лактамазы, вырабатываемой некоторыми микробами, и распадается под ее воздействием. Клавулановая кислота, обладая бета-лактамной структурой, обеспечивает устойчивость амоксициллина к бета-лактамазам и таким образом расширяет спектр действия препарата.
При поступлении в организм Аугментин быстро всасывается, распространяется с кровотоком в органах и тканях, уничтожая патогенные микроорганизмы. Выводится с каловыми массами и мочой.
Назначается при таких заболеваниях:
Противопоказан при высокой чувствительности к входящим в состав компонентам. Проникает через плацентарные барьеры и выделяется с молоком, поэтому не рекомендуется использование антибиотика во время беременности (особенно в 1 триместре) и кормления грудью.
В качестве побочных реакций возможны диарея, тошнота, рвота, кандидоз кожи и слизистых, головная боль, кожная сыпь, зуд.
Препарат выпускается в виде таблеток, порошка для изготовления суспензии и порошка для разведения раствора для внутривенного введения. Дозы устанавливаются индивидуально с учетом локализации и сложности протекания инфекции, возраста и веса пациента. При отсутствии иных назначений взрослые и дети старше 12 лет при инфекциях легкой и средней степени тяжести принимают по 1 таблетке (375 мг) 3 раза в сутки. При тяжелых инфекциях доза может быть удвоена, однако такое решение принимает только лечащий врач.
Как действует Флемоксин Солютаб?
Главное действующее вещество представлено амоксициллином, который нарушает структуру клеточных стенок микробов в период их деления и роста, способствуя таким образом уничтожению болезнетворной микрофлоры.
При приеме внутрь антибиотик быстро всасывается, метаболизируется и выводится преимущественно с мочой.
Флемоксин Солютаб показан при инфекционных заболеваниях таких органов и систем:
Антибиотик противопоказан при индивидуальной непереносимости амоксициллина и других компонентов препарата.
Может использоваться для лечения беременных женщин по назначению врача и после оценки всех рисков. В небольшом количестве выделяется с грудным молоком, риск для ребенка является незначительным, но возможно развитие сенсибилизации к препарату. При появлении у новорожденного желудочно-кишечных расстройств или аллергических реакций кормление следует прекратить.
Препарат может спровоцировать побочные эффекты в виде тошноты, рвоты, диареи, кандидоза кожи и слизистых оболочек, головокружения, аллергических реакций, гемолитической анемии, обратимой лейкопении.
Флемоксин Солютаб выпускается в таблетированной форме. При отсутствии других назначений взрослые и подростки с массой тела более 40 кг принимают внутрь 500-700 мг амоксициллина 2 раза в сутки. Суточная доза для детей рассчитывается индивидуально с учетом веса и распределяется на 3 приема.
Сравнение Аугментина и Флемоксина Солютаб
Оба препарата содержат в составе амоксициллин, используются для борьбы с бактериальными инфекциями и воспалительными процессами, но не являются полными аналогами и несколько различаются спектром действия, что необходимо учитывать при выборе средства для достижения положительных результатов лечения.
Сходство
Средства характеризуются высокой активностью, хорошей переносимостью и используются для лечения детей. Могут применяться при беременности и лактации, но только по назначению врача в случаях крайней необходимости и с учетом всех рисков. Практически не имеют противопоказаний, за исключением индивидуальной непереносимости компонентов, входящих в состав антибиотиков.
В чем разница?
Основное различие между препаратами заключается в составе. Аугментин обладает универсальным действием благодаря содержанию клавулановой кислоты, обеспечивающей устойчивость антибиотика к ферментам, способным разрушать амоксициллин.
В отличие от Аугментина, Флемоксин не содержит глюкозу, глютен и подходит пациентам, страдающим сахарным диабетом.
В отличие от Аугментина, Флемоксин не содержит глюкозу, глютен и подходит пациентам, страдающим сахарным диабетом.
Антибиотики используются в педиатрии, но Флемоксин более предпочтителен в связи с меньшим количеством противопоказаний и побочных реакций, т. к. имеет упрощенный состав и не содержит клавуланат калия, отличающийся высокой аллергенностью.
Аугментин выпускается в нескольких лекарственных формах. Флемоксин Солютаб доступен только в таблетках.
Что дешевле?
Различаются антибиотики и ценой. Флемоксин стоит дешевле Аугментина, что обусловлено наличием 2 активных компонентов в составе последнего и широким перечнем показаний к его применению.
Что лучше Аугментин или Флемоксин Солютаб?
Аугментин более универсален за счет устойчивости к ферментам, разрушающим амоксициллин, поэтому его применение целесообразно при заболеваниях, спровоцированных бактериями, продуцирующими бета-лактамазу, а также неустановленным возбудителем.
В иных случаях можно заменить препарат Флемоксином, который обладает активным действием, но не содержит клавулановую кислоту и является менее аллергенным.
Ребенку
Оба антибиотика используются в педиатрии. При заболеваниях, возбудителей которых подавляет амоксициллин, можно использовать Флемоксин, отличающийся более нейтральным составом. Но подобрать эффективный препарат для каждого индивидуального случая и рассчитать корректную дозировку для ребенка может только лечащий врач.
Отзывы пациентов
Леся Г., 28 лет, Владивосток: «Несколько слабых препаратов оказались бесполезными при лечении ОРВИ. Врач назначил антибиотик Аугментин, т.к. появился еще и синусит. Но после 2 таблетки утром у меня появилась сильная слабость в теле, почти не могла стоять на ногах, началась диарея. Пришлось лечить не только простуду, но и обезвоживание, восстанавливать работу кишечника. Поэтому в моем случае препарат не подошел, зря купила упаковку».
Аугментин более универсален за счет устойчивости к ферментам, разрушающим амоксициллин.
Отзывы врачей о Аугментине и Флемоксине Солютаб
Наумов А. А., стоматолог-хирург с 8-летним стажем, Ломоносов: «Считаю Аугментин лучшим препаратом из группы пенициллинов. Эффективен при ангине, лечении респираторных заболеваний на ранней стадии, имеет удобные формы выпуска. В своей практике назначаю пациентам перед хирургическими вмешательствами для снижения риска послеоперационных осложнений. К недостаткам могу отнести более высокую цену в сравнении с аналогами».
Антибиотики в арсенале участкового педиатра для лечения болезней органов дыхания
Хотя диагностика и лечение респираторной патологии у детей занимают ведущее место в работе педиатра, антибактериальная терапия требуется практически всего 6–8% больным этой категории — в основном с отитом, синуситом, стрептококковой ангиной, л
Хотя диагностика и лечение респираторной патологии у детей занимают ведущее место в работе педиатра, антибактериальная терапия требуется практически всего 6–8% больным этой категории — в основном с отитом, синуситом, стрептококковой ангиной, лимфаденитом, пневмонией, а также при бронхитах, вызванных только микоплазмой и хламидиями. К сожалению, и у нас, и за рубежом далеко не изжито избыточное применение этих препаратов — их применяют подчас у 30–80% детей с острыми респираторными вирусными инфекциями (ОРВИ). Не принося пользы, такая практика повышает риск развития устойчивости флоры и побочных явлений, дезориентируя к тому же врача: не получив эффекта от антибиотика при вирусной инфекции, врач переходит на резервные препараты, которые также не дают эффекта. Поэтому основной вопрос — показаны ли антибиотики данному больному? — решать положительно следует при только доказанной (или вероятной тяжелой) бактериальной инфекции. И хотя доказать бактериальную природу острых респираторных заболеваний (ОРЗ) удается редко, накопленные данные позволяют врачу с высокой вероятностью не только выявить таких детей, но и очертить круг вероятных возбудителей и их чувствительность к антибиотикам. В табл. 1 представлены формы респираторной патологии, при которых показано и не показано назначение антибиотика, а также симптомокомплекс, позволяющий заподозрить пневмонию в отсутствие четких физикальных данных, и значения маркеров воспаления, при которых введение антибиотика оправдано.
В табл. 2 представлены основные возбудители бактериальных ОРЗ; очевидно, что спектр возбудителей ОРЗ у детей невелик, что облегчает выбор препарата, который действует на вероятных возбудителей конкретного заболевания. Эти данные для антибиотиков, которые следует применять в амбулаторных условиях, приведены в табл. 3.
К счастью, резистентность к пенициллину циркулирующих среди населения России пневмококков (менее 10% штаммов) во много раз ниже, чем, например, в странах Юго-Запада Европы (40–50%). Но следует учитывать, что среди детей в детских дошкольных учреждениях (ДДУ) и особенно в интернатах 50–60% выделенных штаммов пневмококков устойчивы к пенициллину. Пневмококки сохраняют 100-процентную чувствительность к амоксициллину (а также к цефтриаксону), но устойчивы к ко-тримоксазолу, тетрациклину, гентамицину и другим аминогликозидам. Устойчивость пневмококков к пенициллинам не связана с выработкой лактамазы (она обусловлена потерей пенициллин-связывающих белков), поэтому применение ингибитор-защищенных пенициллинов не повышает эффективности лечения. Устойчивость пневмококков к макролидам растет быстрее (до 15–20% штаммов в некоторых регионах), в меньшей степени она растет к 16-членным макролидам: джозамицину, мидекамицину, спирамицину.
Haеmophilus influenzae (как бескапсульные, так и типа b) в России чувствительны к амоксициллину, доксициклину, цефалоспоринам 2 и 3 поколений, всем аминогликозидам. Но эти возбудители не чувствительны к пенициллину, цефалексину, цефазолину, большинству макролидов — кроме азитромицина (его применение при отитах и синуситах ограничено низкой его концентрацией в соответствующих полостях).
Под влиянием лечения H. influenzae вырабатывает лактамазы, инактивирующие лактамные препараты (в т. ч. пенициллин и амоксициллин), поэтому у детей, леченных ранее (а также у детей из ДДУ), применяются с начала лечения амоксициллин/клавуланат или цефуроксим аксетил.
Бета-гемолитический стрептококк группы А (БГСА) чувствителен ко всем антибиотикам, кроме аминогликозидов, однако в ряде регионов частота устойчивых к макролидам штаммов может достигать 15%. Moraxella catarrhalis, способная продуцировать лактамазу, выделяемая обычно у леченых ранее детей, чувствительна к макролидам, цефалоспоринам, аминогликозидам, но резистентна к амоксициллину.
Золотистый стафилококк редко вызывает «амбулаторные» формы поражения дыхательных путей (гнойный синусит, шейный лимфаденит); он, как правило, не чувствителен к пенициллинам, есть и штаммы, резистентные к цефалексину и амоксициллину/клавуланату, а его чувствительность к макролидам быстро снижается, если лечение длится более 5–7 дней. Препаратами выбора является цефалексин внутрь, а при более тяжелых формах — оксациллин (парентерально), а в случае устойчивости к нему — ванкомицин.
В амбулаторной практике назначают препараты первого выбора, если нет оснований предполагать наличие лекарственной устойчивости (табл. 4). При подавляющем большинстве форм эффективны оральные формы пенициллинов, цефалоспоринов первого-второго поколений и макролидов, их надежнее всего вводить в детской лекарственной форме — гранулах, диспергируемых таблетках Солютаб или сиропе, позволяющей точное дозирование.
Наиболее используемый препарат первого выбора — амоксициллин (Флемоксин Солютаб и др.), на него приходится (по весу) 1/3 всех выпускаемых в мире антибиотиков. Его биодоступность выше, чем у ампициллина внутрь, что вытеснило последний из арсенала педиатра. Другие препараты первого выбора: феноксиметилпенициллин (сироп Оспен) и цефалексин используют только для лечения стрептококкового тонзиллита, а макролиды — «атипичных» инфекций (микоплазмоз и хламидиоз), а также для лечения кокковых инфекций у больных с аллергией на пенициллины.
С препаратов второго выбора начинают лечение только в случае предшествующей (за последние 2–3 месяца) терапии антибиотиками, а также при внутрибольничной инфекции (у ребенка, заболевшего через 1–3 суток после выписки из стационара). Наиболее используемый препарат — амоксициллин/клавуланат — Амоксиклав, Аугментин, Флемоклав Солютаб), эффективный как против пневмо- и стрептококков, так и гемофильной палочки и моракселл. Цефалоспорины второго поколения (цефуроксим аксетил — Зиннат, который намного активнее цефаклора в отношении пневмо- и стрептококков) также эффективны как препараты второго выбора. Используются возрастные дозировки, однако для амоксициллина/клавуланата и Зинната в ряде инструкций указаны заниженные (20–30 мг/кг/сут) дозы, которые могут оказаться недостаточными (см. наблюдение) — они не должны быть ниже 45–50 мг/кг/сут.
Средства третьего выбора (резервные, обычно парентеральные) применяют только в случаях полирезистентности, обычно в условиях стационара.
Не используют при респираторной патологии ко-тримоксазол и тетрациклин ввиду роста устойчивости к ним пневмотропной флоры, а также оральные цефалоспорины третьего поколения — цефтибутен (Цедекс) и цефиксим (Супракс), которые могут быть недостаточно активными в отношении кокковой флоры, в частности, пневмококков.
Оральные антибиотики не используют при тяжелых острых процессах. К ним относится гнойный синусит (протекает с отеком щеки или окологлазной клетчатки), он часто требует оперативного вмешательства, лимфаденит с признаками гнойного воспаления (спаянность с гиперемированной кожей, флюктуация). У детей с крупом важно исключить эпиглоттит — бактериальное воспаление надгортанника, также вызывающее инспираторный стридор как при вирусном крупе, но с фебрильной температурой, интоксикацией, болями при глотании при отсутствии лающего кашля, дисфонии. Для эпиглоттита характерно усиление диспноэ в положении на спине, нейтрофильный лейкоцитоз, он требует ранней интубации для профилактики асфиксии. Эти заболевания, как и осложненная плевритом и деструкцией пневмония, требуют госпитализации, перед которой следует ввести парентерально препарат широкого спектра — цефтриаксон (80 мг/кг), который должен быть в укладке скорой и неотложной помощи и у каждого участкового врача.
В остальных случаях используются оральные препараты (табл. 4). При подозрении на острый средний отит (или его диагностике при отоскопии) адекватно назначение амоксициллина в дозе 50 мг/кг/сут, или амоксициллина/клавуланата в той же дозе (преодоление устойчивости некапсульного гемофилюса и моракселл), или, у леченного недавно ребенка, в дозе 80–100 мг/кг/сут амоксициллина для преодоления возможной сниженной чувствительности пневмококков в полости среднего уха. В последнем случае желательно использовать Аугментина или Флемоклава Солютаб с соотношением амоксициллина и клавулановой кислоты 7:1. Срок лечения — 10 дней у детей до двух лет и 7 дней — у старших.
Та же лечебная тактика эффективна при негнойном бактериальном синусите, который диагностируют на второй-третьей неделе ОРЗ при сохранении заложенности носа, часто также лихорадки, болей в проекциях пазух.
Большие сложности возникают при лечении острого тонзиллита, который лишь в 30% случаев вызывается БГСА, а в остальных — аденовирусом или вирусом Эпштейна–Барр (инфекционный мононуклеоз). Для них одинаково характерны острое начало, лихорадка с ознобом или без, боль в горле при глотании, гиперемия, отечность миндалин, часто также язычка и мягкого неба, гнойный детрит в лакунах, налеты, увеличение лимфоузлов (без нагноения). Стрептококковый тонзиллит отличается от вирусного отсутствием кашля и катара, конъюнктивита, болезненностью лимфоузлов и падением температуры через 24–48 ч после назначения антибиотика. Аденовирусный тонзиллит отличают конъюнктивит и назофарингит, мононуклеоз — назофарингит, увеличение печени и селезенки, появление в крови широкоплазменных лимфоцитов. Положительный высев делает диагноз БГСА-инфекции бесспорным, как и повышение антистрептолизина-О (АСЛ-О), поэтому во всех случаях острого тонзиллита показаны такие исследования.
При доказанном стрептококковом тонзиллите, как и при неясности этиологического диагноза (особенно у детей старше 6 лет и в весеннее время), назначают один из пенициллинов, цефалексин или макролид, которые приводят к падению температуры через 14–36 часов, подтверждая диагноз стрептококкового тонзиллита; в этих случаях лечение следует продолжить до 10 дней (для азитромицина — в дозе 12 мг/кг/сут — 5 дней). При отсутствии эффекта антибиотик можно отменить, оставив лишь симптоматическое лечение.
При поражении нижних дыхательных путей (его признаки — тахипноэ или диспноэ, наличие хрипов, укорочение перкуторного звука) важно дифференцировать вирусный бронхит от пневмонии, в подавляющем большинстве случаев — бактериальной.
Вирусный бронхит — самую частую форму поражения нижних дыхательных путей (75–300 на 1000 детей) — важно дифференцировать с бактериальной пневмонией, частота которой существенно ниже (4–15 на 1000 детей). Это тем более важно, что осложнение вирусного бронхита, в т. ч. бронхиолита у грудных детей, бактериальной пневмонией наблюдается крайне редко. Против пневмонии говорит субфебрильная температура (исключение — хламидийные формы в первые месяцы жизни, при которых ведущий симптом — тахипное) или если фебрильная поначалу температура в течение 1–3 дней снижается до субфебрильной. Типичное для бронхита обилие хрипов или признаки обструкции наблюдаются лишь при «атипичной» микоплазменной пневмонии — при этом они асимметричны и нередко сопровождаются укорочением перкуторного звука. Асимметрия хрипов наблюдается и при вызванном микоплазмой бронхите, что является показанием для рентгенографии. Для типичной (пневмококковой, гемофилюсной) пневмонии хрипы если и есть, то локальные, часто на фоне жесткого или ослабленного дыхания над участком легкого, нередко с укорочением перкуторного звука (наблюдение). К сожалению, эти локальные признаки определяются далеко не у всех больных пневмонией.
Таким образом, на основании физикальных данных обычно нетрудно исключить типичную пневмонию и назначить симптоматическую терапию вирусного бронхита. При подозрении на пневмонию (при отсутствии угрожающих симптомов) стартовый препарат — амоксициллин 50 мг/кг/сут, а у недавно леченых детей амоксициллин/клавуланат 50 мг/кг/сут или цефуроксим аксетил — 40–60 мг/кг/сут, которые, как правило, дают быстрый эффект. Отсутствие эффекта обычно указывает на «атипичную» этиологию пневмонии и требует смены препарата на макролид.
Инфекцию микоплазмой, обусловливающей у детей старше 5 лет около половины всех пневмоний (между пневмонией и бронхитом при неплотном легочном инфильтрате трудно провести грань), следует заподозрить при стойкой (5–10 дней) высокой температуре, обычно с нерезким токсикозом (не вызывающим сильной тревоги родителей), с необильными катаральными симптомами и конъюнктивитом, с обильными, мелкопузырчатыми (как у грудных детей с бронхиолитом) хрипами, но выслушиваемыми асимметрично. Характерный признак — отсутствие эффекта от назначения амоксициллина и других лактамных препаратов; назначение любого макролида в возрастной дозе приводит в течение 1–3 дней к апирексии и уменьшению явлений бронхита.
Участковые педиатры часто неверно интерпретируют симптомы этих двух видов пневмоний, назначая при более «шумных» (сопровождающихся обилием хрипов) атипичных пневмониях «более сильные» цефалоспорины, не дающие эффекта, а при типичных пневмониях с минимумом хрипов — «более слабые» макролиды. В ряде случаев типичной пневмонии макролиды дают быстрый эффект, однако вследствие роста устойчивости пневмококка они могут не давать эффекта. Поэтому следует стремиться делать стартовые назначения соответственно более вероятной форме пневмонии. Полагаться при этом на выявление, например, антител к микоплазме не надежно, т. к. на первой неделе IgM-антител может еще не быть, а ПЦР может выявлять антиген у носителей.
Для подтверждения или исключения бактериальной инфекции обычно используются так называемые маркеры бактериального воспаления — уровни лейкоцитоза, С-реактивного белка, в последнее время — также прокальцитонина. Нередко приходится видеть ребенка с ОРВИ без видимых бактериальных очагов, который получает антибиотики только потому, что у него выявлен лейкоцитоз порядка 10–15×10 9 /л. У большинства таких больных ОРВИ течет гладко без применения антибиотиков. Доказано, что только лейкоцитоз > 15×10 9 /л, абсолютное число нейтрофилов > 10×10 9 /л и/или палочкоядерных > 1,5×10 9 /л (а также С-реактивный белок (СРБ) > 30 мг/л и прокальцитонин > 2 нг/мл) более или менее надежно указывают на возможность бактериальной инфекции, тогда как более низкие цифры встречаются при вирусных инфекциях достаточно часто. Так, у детей с ОРВИ, бронхитом, крупом лейкоцитоз 10–15×10 9 /л встречается у 1/3, СРБ 15–30 мг/л — у 1/4 больных. При тонзиллитах, вызванных аденовирусами и вирусом Эпштейна–Барр, у 1/3 детей лейкоцитоз лежит в пределах 10–15×10 9 /л, а 1/3 — выше 15×10 9 /л, уровни СРБ 30–60 мг/л выявляются у 1/4 детей, а у 1/3 — выше 60 мг/л.
Следует учитывать и то, что при бактериальных инфекциях лейкоцитоз наблюдается далеко не всегда: так, при гнойном отите и типичной пневмонии у 40% больных лейкоцитоз не превышает 15´109/л, а при катаральном отите и атипичной пневмонии — у 90%.
Литература
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Наблюдение
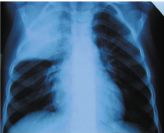
Настя К. 4,5 лет поступила на 4-й день болезни, сопровождавшейся температурой 39 °C, кашлем. Две дозы Флемоклава Солютаба по 15 мг/кг эффекта не дали.
При поступлении: навязчивый кашель, покраснение правой щеки, укорочение над правым легким сверху, хрипов нет. Кровь: Л — 31,6 ´ 109/л, п/я — 29%, с/я 57%, СОЭ 36 мм/час, СРБ 60 мг/л, ПКТ 10 нг/мл.
Доза Флемоклава Солютаба 45 мг/кг привела к падению Т° к концу дня, быстрому улучшению состояния и нормализации картины в легких через 2 недели. Курс лечения — 5 дней.
Диагноз: крупозная пневмония