Аутоиммунный артрит что это
Аутоиммунный артрит
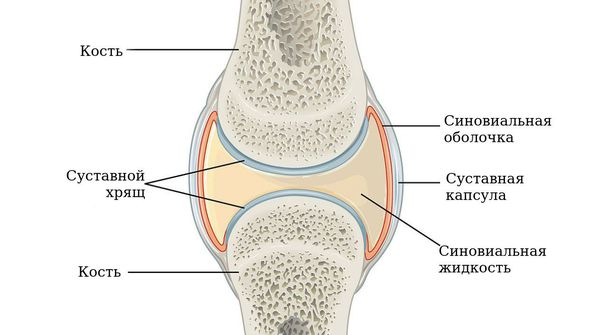
Аутоиммунный артрит – это заболевание, которое появляется в результате нарушений, происходящих в иммунной системе, когда собственные ткани воспринимаются как чужеродные. Иммунные клетки против них начинают вырабатывать особые белки, которые вызывают воспалительный процесс в оболочке суставов, хрящах и сосудах. Существует несколько форм артрита, причем многие из них обладают аутоиммунной природой.
Причины болезни
Воспаление суставов опорно-двигательного аппарата является актуальной проблемой для современных людей. Ревматоидным артритом, который является разновидностью аутоиммунного недуга, в основном страдают люди работоспособного возраста после сорока лет, причем у женщин он встречается чаще, чем у мужчин, в пять раз. Основными причинами заболевания суставов принято считать:
Все перечисленные выше факторы способствуют развитию воспалительного процесса прежде всего в хрящевой ткани суставов.
Симптомы
На ранних стадиях заболевание чаще всего носит относительно легкий характер, поэтому пациенты не сразу обращаются за медицинской помощью. Симптомы аутоиммунного артрита формируются постепенно, а развитие полной клинической картины болезни занимает несколько лет. Чаще всего в самом начале возникновения недуга у взрослых поражаются мелкие суставы, особенно кистей рук, а у детей наоборот – крупные. В этот период у пациента присутствуют только общие симптомы. К ним относится:
Основными признаками недомогания являются:
По мере развития аутоиммунного артрита возникают характерные признаки следующего характера:
На заключительных этапах болезни возможны:
Аутоиммунное заболевание (артрит) приводит к поражению всех органов и порче мелких суставов конечностей. Из-за того что длительный период времени человек может не испытывать типичных суставных болей, он приходит на прием к врачу, когда в хрящах и суставах произошли уже значительные изменения, что очень осложняет лечение.
Диагностика
Вначале обострения появляются в виде минутных приступов, а порой продолжаются несколько дней. Но аномальные изменения иммунной системы начинают происходить задолго до явных признаков недуга. Очень важно при возникновении начальных симптомов болезни не пропустить их и вовремя посетить поликлинику. Нередко пациенты спрашивают – болят суставы, к какому врачу обратиться? Если вы не знаете, какого доктора посетить, то всегда можно спросить об этом в регистратуре или пойти на прием к терапевту, который осмотрит вас и даст направление к необходимым специалистам: неврологу, ревматологу, ортопеду и хирургу. Своевременное выявление заболевания дает возможность замедлить его развитие и улучшить качество жизни пациента. При посещении врача с больным проводится:
После этого для диагностики аутоиммунного артрита проводят следующие лабораторные исследования:
Кроме этого, для постановки точного диагноза аутоиммунного артрита назначаются следующие аппаратные исследования:
После готовности результатов всех исследований, консультаций с узкими специалистами выставляется точный диагноз и назначается соответствующее лечение.
Методы терапии
Самыми важными задачами в терапии артритов являются:
Методы лечения аутоиммунного артрита включают целый комплекс разнообразных мероприятий:
Медикаментозная терапия
Для лечения суставных нарушений аутоиммунного характера применяются следующие группы лекарственных средств:
Для лечения требуется длительный прием препаратов, которые имеют серьезные побочные эффекты. Поэтому необходим постоянный лабораторный контроль за их воздействием и своевременным выявлением побочных явлений. Чтобы достичь успеха, очень важно соблюдать все рекомендации лечащего врача и доверительно к нему относиться.
Физиотерапия
Физиопроцедуры являются неотъемлемой частью комплексного лечения при заболевании артритами (МКБ-10 код М05–М99) суставов. Одни из них используются в острый период болезни. Процедуры, которые делаются на воспаленные суставы:
Они снимают воспаление и болевые ощущения.
В другие стадии болезни назначают:
Очень большое значение при поврежденных суставах имеет лечебная гимнастика. Она способствует улучшению их подвижности, предупреждает образование спаек. Больному надо выполнять упражнения ежедневно с самого начала постановки диагноза, исключая время обострения заболевания. Кроме этого, пациенты с артритом, имеющим аутоиммунный характер, ежегодно должны получать курс санаторно-курортного лечения, причем прием основных лекарственных средств при этом не отменяется.
Диета при артрите
Очень важно соблюдать при аутоиммунных нарушениях ограниченное питание не только в период обострения болезни, но и при ремиссии. Диетическое питание предполагает исключить из рациона жирные и жареные продукты из мяса и рыбы, крепкие бульоны, консервы и полуфабрикаты. Необходимо сократить употребление соли и сахара. Нежелательно есть кукурузу, цельные молочные продукты, пшеничную кашу и ржаной хлеб. Полезны при артритах блюда, состоящие из продуктов растительного происхождения, нежирная морская и речная рыба, постное мясо птицы, кролика и теленка. Для питья использовать настои из шиповника и трав, морсы из ягод, зеленый чай, слабо минеральную воду без газа.
Хирургическое лечение
К оперативному вмешательству при артрите специалисты прибегают лишь в том случае, когда испробованы все методы консервативной терапии. При хирургическом вмешательстве наибольшее значение имеют применение двух приемов:
Решение о замене сустава принимает ортопед совместно с ревматологом. Операцию проводят, когда сустав очень деформирован и потерял двигательную способность. А самым главным является желание больного сделать операцию. В этом случае послеоперационный период проходит намного успешнее. Искусственный протез может прослужить от 5 до 15 лет. Больному необходимо бережно относиться к новому суставу и ограничивать его подвижность.
Хроническое заболевание суставных тканей, которое впоследствии захватывает хрящевые и костные структуры, является очень серьезным недугом. При отсутствии правильной терапии оно постоянно прогрессирует и приводит к инвалидности. Только комплексное лечение и соблюдение больным всех рекомендаций врача приводит к ремиссии.
Записаться на прием в клинику «Канон» можно на сайте и по телефону +7 (351) 217-52-62
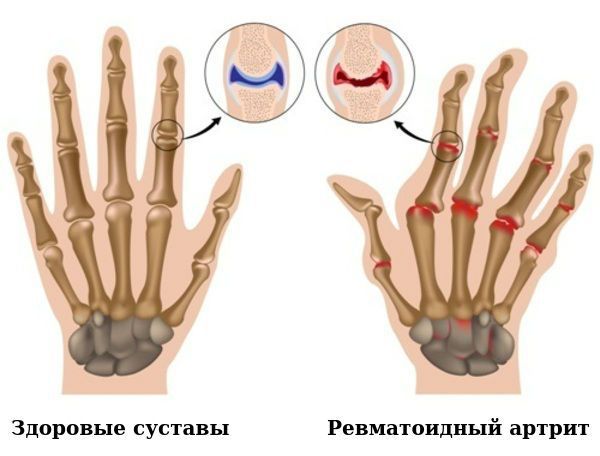
Ревматоидный артрит
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Специалисты клиники «Парамита» в Москве имеют большой опыт в лечении ревматоидного артрита.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Как начинается ревматоидный артрит
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Симптомы разгара заболевания
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
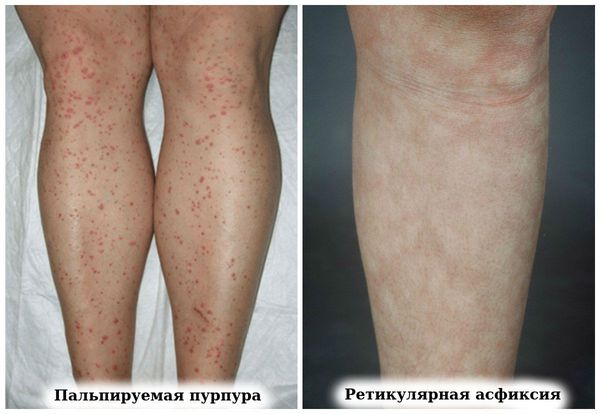
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
Когда нужно срочно обращаться за медицинской помощью
К врачу следует обращаться при появлении следующих симптомов:
Локализации процесса
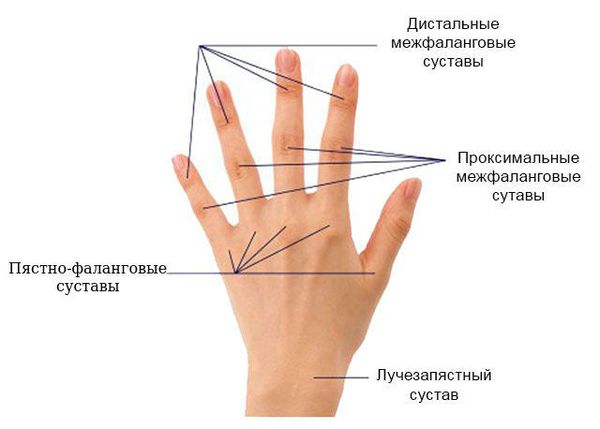
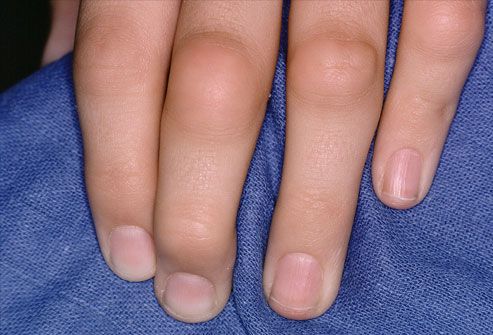
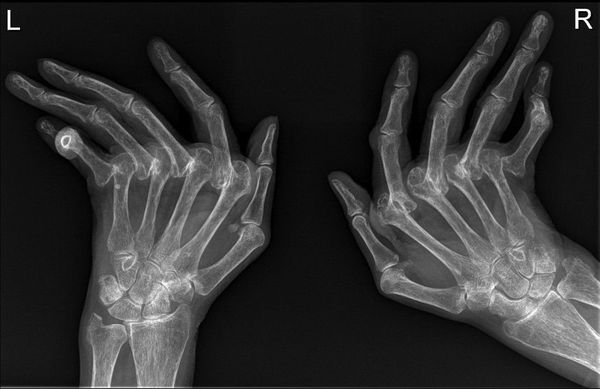
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Подробнее про артрит суставов пальцев читайте здесь.
Что такое ревматоидный артрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой И. В., ревматолога со стажем в 33 года.
Определение болезни. Причины заболевания
Ревматоидный артрит — это хроническое воспалительное заболевание соединительной ткани, которое характеризуется повреждением суставов и системным поражением внутренних органов.
Краткое содержание статьи — в видео:
Чаще всего заболевание поражает именно суставы, но может также затрагивать другие системы (лёгкие, сердце и нервную систему). Повреждение суставов происходит вследствие хронического воспаления синовиальной оболочки — внутреннего слоя, выстилающего суставную сумку.
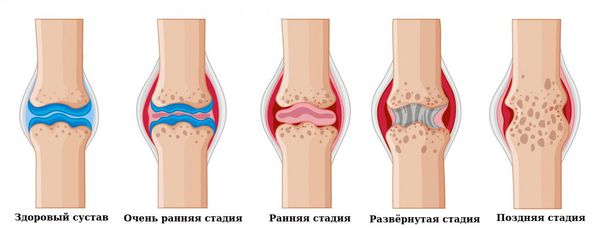
По мере прогрессирования болезни происходит эрозия кости и деформация суставов. Заболевание имеет аутоиммунный характер, это означает, что в организме образуются антитела против собственных тканей. В результате длительного воздействия этих антител происходит разрушение и воспаление тканей.
Причины развития ревматоидного артрита неизвестны.
Предрасполагающие факторы:
Симптомы ревматоидного артрита
Дебют ревматоидного артрита может клинически проявляться различными вариантами:
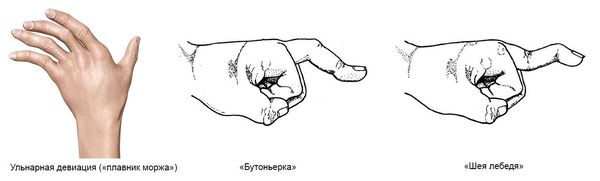
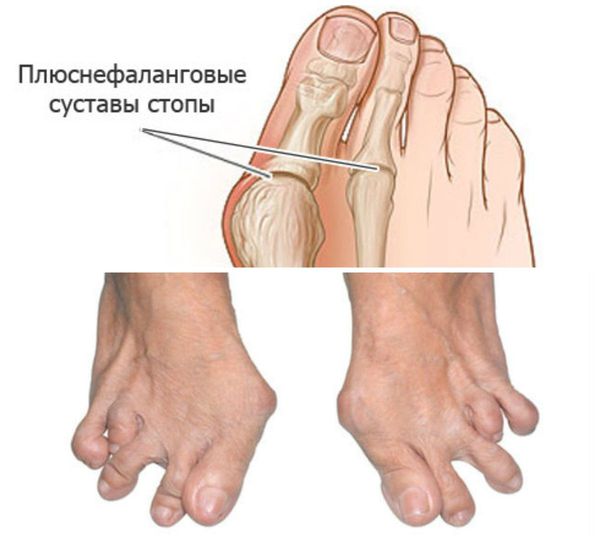
Для ранней стадии РА характерно поражение второго и третьего проксимальных межфаланговых и пястно-фаланговых суставов, а также положительный симптом сжатия кисти или стопы (при сжатии кисти или стопы возникает резкая боль) на уровне пястно-фаланговых и плюснефаланговых суставов. Типичным симптомом РА является веретенообразная дефигурация (изменение формы сустава, например в виде лебединой шеи или пуговичной петли) проксимальных межфланговых суставов кистей.
Одним из наиболее ранних и характерных симптомов является утренняя скованность (пациент не может согнуть и разогнуть суставы, как будто руки в тугих перчатках). Выраженность скованности чётко взаимосвязана с воспалительной активностью. При высокой активности воспалительного процесса она длится на протяжении многих часов, однако по утрам особенно выражена и всегда снижается после двигательной активности.
В развёрнутой и финальной стадиях заболевания появляются типичные для РА деструкции, деформации и анкилозы (заращение сустава, отсутствие движений в нём).
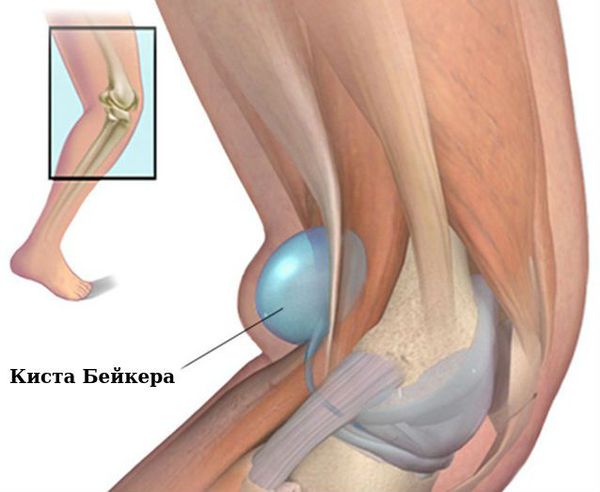
Коленные суставы: сгибательная и вальгусная (колени сводятся внутрь) деформация, киста Бейкера (подколенная или коленная киста).
Стопы: подвывихи головок плюснефаланговых суставов, латеральная девиация (отклонение большого пальца к другим пальцам стопы), деформация большого пальца.
Шейный отдел позвоночника: подвывихи в области атлантоаксиального сустава, иногда осложняющиеся сдавлением спинного мозга или позвоночной артерии.
Перстневидно-черпаловидный сустав: огрубение голоса, одышка, дисфагия (пациент не может глотать), рецидивирующий бронхит.
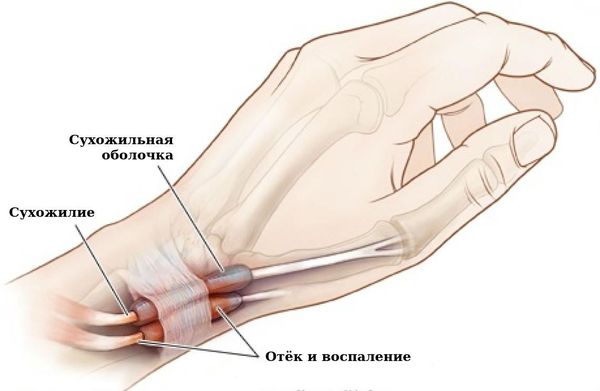
Связочный аппарат и синовиальные сумки: теносиновит (воспаление оболочек сухожилия) в области кисти и лучезапястного сустава; бурсит (воспаление в синовиальной сумке), чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Для РА характерны разнообразные внесуставные и системные проявления.
Конституциональные симптомы: генерализованная слабость, недомогание, похудение вплоть до истощения (вес меньше 40 кг), субфебрильная лихорадка.
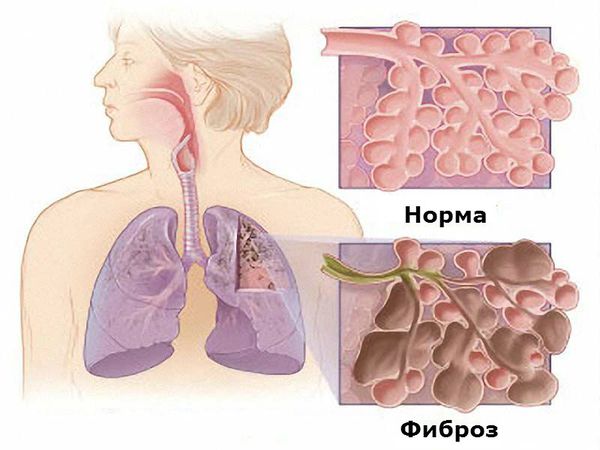
При РА нередко встречается поражение лёгких. Оно проявляется:
Кожный синдром имеет множество проявлений. Типичным внесуставным признаком являются ревматоидные узелки (костные образования на суставах размером с горошину или грецкий орех), которые располагаются под кожей чаще всего на разгибательной поверхности локтевых суставов, при атипичном расположении могут появляться на ахилловом сухожилии, роговице, в сухожилиях.
Кожными проявлениями ревматоидного артрита считают и развитие различных патологий:
Поражения периферической нервной системы объясняются сдавлением нервных стволов или их сосудистым поражением. Для ревматоидного артрита характерны компрессионные нейропатии: синдром запястного канала (длительная боль, онемение пальцев кисти), тарзального канала (боль в области голеностопного сустава, чувство ползания мурашек по руке) и т. д. Компрессия нервных стволов проявляется болями, чувством ползания мурашек, онемением, регионарной атрофией мышц. Возможно и поражение периферических нервов, которое проявляется чувствительными или чувствительно-двигательными нарушениями.
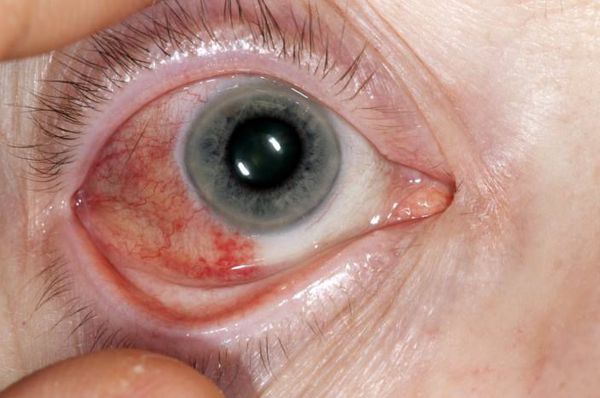
Патология глаз является одним из характерных проявлений ревматоидного артрита. Часто возникает эписклерит (воспаление тканей глаза), который очень редко сопровождается тяжёлым течением или исходом в перфорирующую склеромаляцию (размягчение ткани) с образованием отверстий в роговице и энуклеацией (удалением ядра).
При склерите (воспалении склеры глаза) и склерокератите (воспалении склеры и роговицы глаза) появляется выраженная боль и покраснение склеры. Характерен для этого заболевания и синдром сухого глаза, который является следствием скопления лимфоцитов в слёзных железах и обычно рассматривается в рамках синдрома Шегрена.
Патология почек проявляется диффузным гломерулонефритом (поражением клубочкового аппарата почек), распространённым амилоидозом (скоплением белка амилоида) с преимущественным поражением почек или лекарственной нефропатией (повреждением ткани и клубочкового аппарата почек). Последняя обусловлена приёмом нестероидных противовоспалительных средств (НПВС), например диклофенака, или комбинированных анальгетиков с фенацетином, что приводит к развитию интерстициального нефрита (воспаления в межуточной ткани почек).
Система крови реагирует на аутоиммунный воспалительный процесс развитием анемии, тромбоцитоза (увеличения содержания в крови тромбоцитов), нейтропении (снижения количества нейтрофилов). Возможны также вторичные, лекарственно обусловленные осложнения:
Поражение желудочно-кишечного тракта (ЖКТ) может быть представлено вторичным амилоидозом, аутоиммунным гепатитом, но наиболее часто выявляется эрозивное поражение вследствие приёма НПВС или глюкокортикостероидов.
У пациентов с высокой активностью ревматоидного артрита может развиваться васкулит:
Эндокринные проявления — в связи с аутоиммунным характером заболевания одновременно могут развиваться аутоиммунный тиреоидит (хроническое заболевание щитовидной железы, при котором происходит постепенное разрушение клеток), синдром Шегрена.
Выделяют также редкие особые клинические формы течения ревматоидного артрита:
Синдром Фелти характеризуется таким симптомокомплексом: нейтропения, спленомегалия, гепатомегалия, тяжёлое поражение суставов, внесуставные проявления (васкулит, нейропатия, лёгочный фиброз, синдром Шегрена), гиперпигментация кожи нижних конечностей, высокий риск инфекционных осложнений. Этот синдром развивается у больных с длительным течением РА.
Патогенез ревматоидного артрита
В норме синовиальная оболочка имеет толщину всего несколько клеток, она вырабатывает синовиальную жидкость, которая смазывает и питает сустав. Механизм развития ревматоидного артрита можно представить следующим образом.
Классификация и стадии развития ревматоидного артрита
Классификация МКБ-Х
Рабочая классификация ревматоидного артрита (проект 2002)
Серопозитивный ревматоидный артрит (М 05).
Серонегативный ревматоидный артрит (М 06.0).
В течение длительного времени для установления достоверного диагноза РА использовались критерии 1987 года.
Пересмотренные диагностические критерии РА (ARA 1987):
Достоверный диагноз РА устанавливают при наличии четырёх из семи вышеперечисленных критериев, причём первые четыре должны существовать не менее шести недель.
Наличие 6 из 10 баллов указывает на определённый РА.
В 2007 году Ассоциации ревматологов России приняла новую классификацию РА, включающую несколько разделов.
Основной диагноз:
Клиническая стадия:
Активность болезни:
Внесуставные (системные) проявления:
Инструментальная характеристика:
Дополнительная иммунологическая характеристика — антитела к циклическому цитрулинированному пептиду (АЦЦП). Цитруллинированный пептид — это белок, который вырабатывается в результате обменных процессов в организме. В норме цитруллин полностью выводится из организма. При развитии РА концентрация ЦЦП повышается, иммунная система воспринимает его как чужеродный и начинает вырабатывать к нему антитела.
Функциональный класс:
Осложнения ревматоидного артрита
Диагностика ревматоидного артрита
Лабораторные исследования, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит [2] :
Ранняя диагностика подразумевает исследование уровня АЦЦП:
Инструментальные методы диагностики, рекомендуемые для обследования пациентов с подозрением на ревматоидный артрит:
Дифференциальный диагноз следует проводить со следующими заболеваниями: остеоартроз, системная красная волчанка, подагра, псориатический артрит, анкилозирующий спондилит, реактивный артрит, бактериальный эндокардит, септический артрит, вирусные артриты, системная склеродермия, идиопатические воспалительные миопатии, смешанное заболевание соединительной ткани, болезнь Лайма, амилоидоз, саркоидоз, рецидивирующий полихондрит, фибромиалгия.
Лечение ревматоидного артрита
Treat to Target (T2T) — лечение до достижения цели (рекомендации EULAR)
Общие рекомендации:
Медикаментозное лечение
Базисная терапия ревматоидного артрита
Метотрексат — один из основных препаратов терапии РА. Цитотоксический препарат из группы антиметаболитов. По структуре аналог фолиевой кислоты. Каждому пациенту с РА при отсутствии явных противопоказаний должна быть назначена терапия метотрексатом.
Метотрексат является препаратом выбора при активном ревматоидном артрите, как на ранней, так и в развёрнутой и поздней стадиях. Этот препарат обладает значительной терапевтической широтой и возможностью индивидуального подбора дозировок, эффективные дозы находятся в диапазоне 15-30 мг/нед, в среднем — 20 мг/нед.
Основные нежелательные явления: М-эрозивный стоматит, эрозивный гастрит, диспепсия, геморрагический энтероколит, гепатоцеллюлярный синдром, нефротоксичность, обструктивная мочекислая нефропатия.
Лефлуномид («Арава») — антивоспалительное, иммуномодулирующее, антипролиферативное действие. Специально был разработан для лечения РА.
Биологическая терапия РА
Введение ГИБП (генно-инженерных биологических препаратов) стало главным прорывом в лечении ревматических заболеваний. ГИПБ представляют собой искусственные антитела (белки из группы иммуноглобулинов). С появлением биологических препаратов появилась возможность достичь длительной и стойкой ремиссии у больных с ревматоидным артритом. В настоящее время ГИБП разделены на группы по их механизму действия:
Побочные эффекты. Биологические препараты помимо положительных свойств обладают и отрицательными:
Класс малых молекул
Симптоматическая терапия
НПВП — нестероидные противовоспалительные препараты. Их особенность — быстрое наступление терапевтического эффекта, активное подавление боли и воспаления (диклофенак, «Нимесил», «Найз», «Аркоксия» и др.)
ГКС — глюкокортикостероиды. Применяются в следующих случаях:
Локальная терапия ГКС — внутрисуставно и периартикулярно: бетаметазона дипропионат-дипроспан; триамцинолона ацетонид («Кеналог»); гидрокортизон ацетат.
Немедикаментозное лечение
Лечебная физкультура и трудотерапия (специальные упражнения, имитирующие движения в процессе самообслуживания, направленные на восстановление моторики) полезны больным РА.
Прогноз. Профилактика
Прогноз
Показатели смертности у больных РА увеличиваются: средняя продолжительность жизни снижается на 8-15 лет. Около 40 % пациентов в течение трёх лет становятся нетрудоспособными. Примерно у 80 % в течение 20 лет развивается нетрудоспособность средней и тяжёлой степени и в 25 % случаев требуется обширное протезирование суставов.
Факторы неблагоприятного прогноза: женский пол, положительный РФ, поражение плюснефаланговых суставов в начале заболевания.