Аутоиммунный тиреоидит щитовидной железы что это такое у подростка
Не нужно бояться хронического аутоимунного тиреоидита
В практике эндокринолога существует 2 страшилки: гормоны и хронический аутоимунный тироидит (ХАИТ). И если гормоны бывают разные, среди них могут попасться те, которых опасаться следует, то опасность ХАИТа явно переоценена.
Что такое ХАИТ? Это выработка организмом антител к своей щитовидной железе. Антитела долгое время атакуют ни в чём неповинный орган и очень часто могут уничтожить его совсем. Страшно.
Первый кошмар, с которым сталкиваются пациенты – повышение антител к тиреопероксидазе (ТПО). Причём, нормальные значения антител очень низкие (обычно до 6 ед), на этом фоне даже 30 ед кажутся кошмаром. Между тем, изолированное повышение антител к ТПО (т.е. если уровень гормонов ТТГ, Т4 свободного и Т3 свободного находятся в пределах нормы), ещё не повод для лечения.
С антителами к тиреоглобулину (ТГ) ситуация ещё интереснее: они к ХАИТу отношения сами по себе не имеют, могут подняться «за компанию». Изолированное повышение антител к тиреоглобулину (когда антитела к ТПО не повышены) диагностически значимо только при полностью удалённой щитовидной железе. В остальных ситуациях это случайная находка, скажем так «личное дело самого организма, не касающееся эндокринолога».
Второй «кошмар» ХАИТа: изменения на УЗИ. Они обычно очень красочно описываются врачами, будя разные ассоциации у пациентов. На самом деле, врачи просто описывают типичную ситуацию, которая происходит со щитовидной железой, если она в беде.
Только по УЗИ диагноз ХАИТа поставить нельзя.
Чем грозят человеку изменения щитовидной железы при ХАИТе? Ничем. В рак это состояние не перерастёт, оперировать его не надо, на другие органы не расползётся.
Когда антитела к ТПО всё-таки имеют значение?
И вот мы плавно подошли к третьему кошмару ХАИТа: пожизненная заместительная гормональная терапия (ЗГТ). Звучит ужасно, но на деле это означает всего одна таблетка с утра. Ограничений и противопоказаний, в принципе, нет никаких.
Четвёртый кошмар ХАИТа – набор веса на ЗГТ. Его не будет. Вы просто заменяете натуральный гормон искусственно произведённым. К счастью, произведённым очень хорошо, поэтому организм разницу не чувствует и живёт себе дальше.
Следует отметить, что ХАИТ был впервые описан японцем Хашимото (поэтому заболевание иногда и называют тироидит Хашимото) в 1912 году, ЗГТ пациенты получают уже не менее 30-ти лет. За это время по препаратам накоплен обширный материал, подтверждающий, что они не влияют ни на продолжительность жизни, ни на её качество.
Наблюдаться с ХАИТом обязательно нужно, но кратность обследований должен определить врач индивидуально. Она зависит от нескольких причин: возраста, уровня ТТГ исходно, назначенной дозы препарата. Скажем сразу, что ежегодное УЗИ в этот список однозначно не войдёт.
Автор: Эндокринолог, кандидат медицинских наук Таныгина Наталья Ивановна.
Аутоиммунный тиреоидит у детей
Аутоиммунный тиреоидит (АИТ), в литературе также можно встретить такие названия данной патологии, как зоб, хронический тиреоидит, болезнь Хашимото, — это хроническое заболевание щитовидной железы (ЩЖ), которое приводит к постепенному разрушению ее тканей и, как следствие, развитию гипотиреоза — состояния, характеризующегося снижением уровня гормонов ЩЖ. В основе данной патологии лежит аутоиммунный процесс, то есть в организме вырабатываются антитела к собственным тканям железы, что и приводит к деструкции последних.
Распространенность данного заболевания начала активно расти со 2-ой половины ХХ века, и на современном этапе на долю аутоиммунного тиреоидита приходится немалая часть всех заболеваний ЩЖ. Среди детей АИТ чаще встречается в подростковом возрасте, при этом пиком выявления первых клинических проявлений считают возраст полового созревания, 11–13 лет. Соотношение между мальчиками и девочками по частоте выявления АИТ составляет 1:3.
Содержание:
Причины возникновения аутоиммунного тиреоидита
АИТ относят к генетически детерминированным (обусловленным) заболеваниям, поскольку часто у детей с данной патологией кто-то из родственников также имеет аутоиммунный тиреоидит. Кроме этого, нередко у детей с АИТ также могут выявляться другие аутоиммунные патологии.
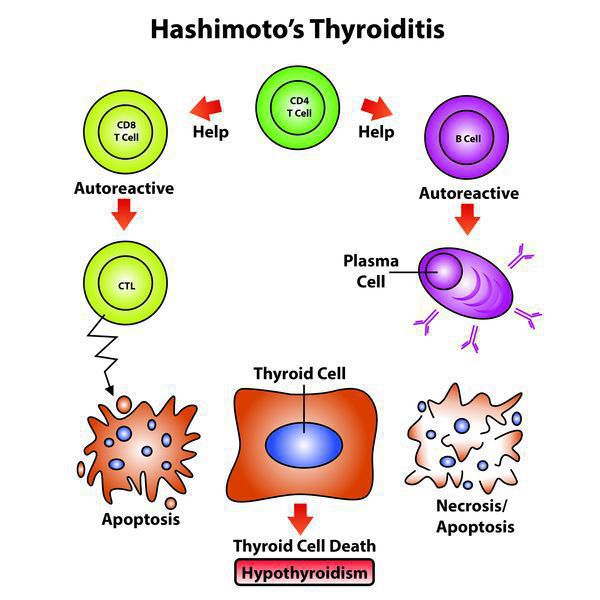
Механизм развития данного заболевания выглядит следующим образом: АИТ возникает на фоне дефекта иммунного ответа, обусловленного генетическими факторами, что вызывает агрессию собственных Т-лимфоцитов к своим же клеткам ЩЖ (тироцитам), вследствие чего происходит деструкция этих клеток, которая ведет к постепенному снижению выработки гормонов щитовидной железы (тиреоидных гормонов). Информация о снижении уровня данных гормонов поступает в гипофиз по так называемому механизму обратной связи. В ответ на снижение уровня гормонов гипофиз активизирует выработку тиреотропного гормона (ТТГ), который вызывает рост и увеличение ЩЖ, что и приводит к развитию зоба.
Помимо непосредственной причины развития данной патологии, существует также ряд факторов (их называют триггерными факторами), которые провоцируют реализацию генетической склонности к заболеванию.
К ним можно отнести:
Стоит отметить, что перечисленные факторы могут привести к манифестации АИТ только при наличии генетической предрасположенности к данной патологии у ребенка.
Виды аутоиммунного тиреоидита у детей
Данное заболевание классифицируют по различным параметрам.
В зависимости от функционального состояния ЩЖ (в зависимости от уровня тиреоидных гормонов) выделяют такие виды АИТ:
В зависимости от размера щитовидной железы выделяют варианты:
В зависимости от варианта клинического течения выделяют:
Симптомы аутоиммунного тиреоидита
АИТ может долгое время протекать бессимптомно — так называемый немой тиреоидит. Характер клинической симптоматики будет зависеть от функционального состояния железы, тем самым отражая уровень тиреоидных гормонов в организме ребенка.
У детей аутоиммунный тиреоидит развивается постепенно, жалобы практически отсутствуют. Иногда ребенок или родители могут отмечать признаки увеличения железы:
Кроме жалоб на непосредственное увеличение железы, могут возникать симптомы, указывающие на недостаток или же транзиторное повышение уровня гормонов ЩЖ.
У порядка 1–2% пациентов АИТ начинается с признаков тиреотоксикоза:
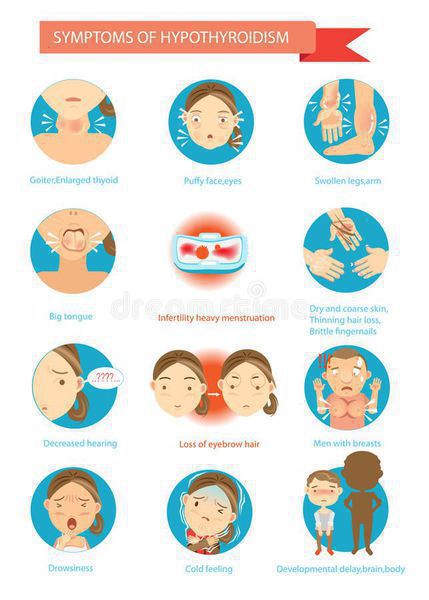
Однако наиболее характерными проявлениями АИТ являются симптомы гипотиреоза, к которым можно отнести:
Поскольку перечисленные симптомы отражают изменения концентрации тиреоидных гормонов в организме ребенка, данные признаки не являются специфичными именно для АИТ. Стоит также отметить, что наиболее часто заболевание протекает и вовсе без каких-либо выраженных симптомов, при этом нарушение функции ЩЖ крайне негативно влияет на физическое и нервно-психическое развитие ребенка. При обнаружении у ребенка каких-либо из вышеперечисленных симптомов, стоит в кратчайшие сроки обратиться за консультацией к детскому эндокринологу для исключения или подтверждения аутоиммунного тиреоидита. Своевременная диагностика является залогом благоприятного исхода заболевания.
Диагностика аутоиммунного тиреоидита
Диагностика АИТ начинается с консультации детского эндокринолога. Во время беседы с ребенком и его родителями врач определяет основные жалобы, которые беспокоят пациента, а также узнает все необходимые анамнестические данные, определяет визуальные признаки наличия эндокринной патологии. Особое внимание уделяют семейному анамнезу: есть ли у ребенка родственники с АИТ. Далее врач приступает к визуальному осмотру области шеи, в ходе которого может определяться ее утолщение, а также к пальпации щитовидной железы. На ощупь пораженная железа увеличена, уплотнена, поверхность ее неоднородная. Может отмечаться незначительная болезненность при пальпации. Однако одного лишь осмотра для постановки диагноза АИТ недостаточно. Поэтому для диагностики данной патологии также используют лабораторные и инструментальные методы.
Среди лабораторных методов диагностики широко используются:
Также для диагностики АИТ в обязательном порядке проводят ряд инструментальных исследований:
Диагноз считается достоверным при наличии высокого титра антител к железе, характерных данных на УЗИ, а также при наличии клинической картины гипотиреоза.
Лечение аутоиммунного тиреоидита
Лечение АИТ преимущественно медикаментозное. В зависимости от функционального состояния железы детям назначают антитиреоидные препараты коротким курсом (при наличии тиреотоксикоза) или заместительную гормональную терапию на постоянной основе (при гипотиреозе). Критерием качества лечения является нормализация уровня тиреотропного гормона (ТТГ).
Хирургическое лечение в терапии АИТ имеет очень ограниченные показания. Оперативное вмешательство проводят лишь при наличии признаков сдавления структур шеи (гипертрофическая форма тиреоидита со значительным увеличением железы). Признаками сдавления могут быть: сухой кашель, усиливающийся в положении лежа на спине (железа сдавливает шею), хрипота и изменение тембра голоса, сложности с проглатыванием пище (вначале твердой, потом и жидкой), учащенное сердцебиение или появление аритмии. Все жалобы должны носить постоянный характер.
Последствия аутоиммунного тиреоидита
В целом, прогноз заболевания при своевременной диагностике и правильно назначенном лечении благоприятный, удается достичь продолжительной ремиссии без негативных последствий для жизни и здоровья ребенка.
Однако при длительном игнорировании симптомов болезни может развиться тяжелый гипотиреоз, что в свою очередь может привести к таким осложнениям:
Аутоиммунный тиреоидит у ребенка
Аутоиммунный тиреоидит у ребенка — это воспалительное заболевание щитовидной железы, которое возникает при ее повреждении аутоантителами. Патология формируется при наличии генетической предрасположенности под действием провоцирующих факторов: избытка йода, гормональных перестроек, радиации. Аутоиммунный тиреодит обычно протекает бессимптомно, но может проявляться зобом, клиническим гипотиреозом или гипертиреозом. Диагностика болезни включает УЗИ и пункцию щитовидной железы, анализы на тиреоидные гормоны и антитела. Лечение состоит из изменения образа жизни, ликвидации триггеров, назначения заместительных (гормональных) и симптоматических медикаментов.
МКБ-10
Общие сведения
Аутоиммунный тиреоидит (АИТ) имеет синонимичное название тиреоидит Хашимото в честь врача H. Hashimoto, который в 1912 году впервые выделил симптомы в отдельную нозологическую единицу. Распространенность патологии раннем детстве, дошкольном и младшем школьном возрасте составляет 0,17-0,5%. Частота воспаления повышается в период пубертата (до 2% от всех подростков), девочки болеют в 4-5 раз чаще мальчиков. Частое бессимптомное течение и сложность своевременной диагностики болезни объясняют высокую актуальность аутоиммунного тиреоидита в педиатрической практике.
Причины
Для развития заболевания у ребенка должна быть генетическая предрасположенность. У большинства пациентов выявляются мутации антигенов системы HLA в локусах DR3 и DR5, а также во 2-й хромосоме, часть генов которой отвечает за работу Т-лимфоцитарного звена иммунитета. Вероятность возникновения аутоиммунного тиреодита повышается при полиморфизме гена тиреоглобулина, который расположен на 8-й хромосоме.
Факторы риска
Помимо генетических особенностей, большое значение имеют экзогенные факторы риска и негативные воздействия, запускающие патологический процесс. У детей основным фактором называют избыточное потребление йода, если семья живет в эндемическом регионе, либо родители дают им специальные йодсодержащие продукты. Другие триггеры воспаления включают:
Патогенез
Если на ребенка действуют провоцирующие факторы, наследственные нарушения работы иммунной системы вызывают срывы механизмов клеточной и гуморальной защиты. В организме начинается синтез антител к тиреоглобулину, рецепторам тиреотропного гормона гипофиза, микросомальной фракции щитовидной железы. Роль этих молекул в патогенезе недостаточно ясна, поскольку они не имеют прямого цитотоксического действия на тиреоидную ткань.
Установлено, что аутоиммунное воспаление сопровождается повышением содержания фактора некроза опухолей и других веществ, которые запускают каскад биохимических реакций, ответственных за апоптоз тироцитов. Как следствие, функциональная активность органа снижается, формируется гипотиреоз. Морфологически в железистой ткани выявляют инфильтрацию лимфоцитарными и плазматическими клетками.
Классификация
По размеру железы различают гипертрофическую форму (до 95%) и атрофическую форму аутоиммунного тиреоидита. По течению тиреоидит бывает латентным и клиническим. По нозологической форме выделяют АИТ как самостоятельное заболевание либо как компонент аутоиммунного полиэндокринного синдрома. В детской эндокринологии наиболее важна систематизация по функциональной активности органа, согласно которой различают 3 типа болезни:
Симптомы
У многих детей аутоиммунное тиреоидное воспаление не сопровождается неприятными проявлениями и выявляется случайно при гормональном обследовании по другим показаниям. Если возникает клиническая форма тиреоидита, у пациентов диагностируют увеличение размеров щитовидной железы (зоб) и/или симптомы нарушения ее секреторной активности (гипер- или гипотиреоз). Болезнь чаще манифестирует у подростков на фоне полового созревания.
На начальной стадии тиреоидита у детей типична тиреотоксическая форма (хашитоксикоз). У ребенка ускоряется метаболизм, поэтому он постоянно хочет есть, однако не набирает или даже теряет вес. Наблюдаются эмоциональные нарушения: повышенная возбудимость, капризность, агрессивность или истеричность. Физические симптомы тиреодита, протекающего с гипертиреозом, включают дрожание пальцев рук, усиление потоотделения, тахикардию и симптоматическую гипертензию.
После гипертиреоза уровень гормонов быстро снижается, нарастают признаки гипотиреоза. Кожа становится сухой, шершавой и холодной на ощупь, появляются умеренные отеки, из-за нарушения метаболизма ребенок постоянно мерзнет. Неврологические симптомы проявляются чувством ползания «мурашек» в конечностях, снижением мышечного тонуса и силы. Часто пациент становится вялым, апатичным, хуже успевает в школе и перестает общаться со сверстниками.
При аутоиммунном воспалении щитовидная железа увеличивается в размерах, но на начальных стадиях тиреоидита родителям сложно это заметить. При массивном зобе становится видна выпуклость по передней поверхности шеи ребенка. Значительное увеличение органа сопровождается легкой болезненностью, неприятными ощущениями при глотании. При ощупывании шеи родители ощущают равномерно плотное гладкое образование.
Осложнения
В детском возрасте при несвоевременно диагностированном аутоиммунном тиреоидите уровень тиреоидных гормонов снижается на 3-5% ежегодно. Если болезнь длительное время протекает без симптомов, то у ребенка формируется стойкий гипотиреоз, который требует пожизненной заместительной терапии. Распространенность необратимых нарушений работы железистой тиреоидной ткани у страдающих аутоиммунным тиреоидитом составляет в среднем 1-2 случая на 1000 больных детей.
Диагностика
Ребенок с подозрением на аутоиммунное поражение ЩЖ проходит обследование у детского эндокринолога. При первичном осмотре врач устанавливает размеры и степень увеличения органа, выявляет физические и психоэмоциональные симптомы изменения уровня тиреоидных гормонов. Доктор уточняет семейный анамнез для оценки генетических факторов риска. Затем эндокринолог назначает план диагностики, в который входят следующие методы:
Лечение аутоиммунного тиреоидита у детей
При эутиреоидной фазе АИТ специфическое лечение не проводится. Врач рекомендует изменить образ жизни ребенка: сократить количество йода в ежедневном рационе, по возможности переехать в регион с благоприятной экологической ситуацией, уменьшить количество стрессовых факторов. Инфекции выступают как триггер АИТ, поэтому больному выполняют санацию хронических очагов (кариеса, тонзиллита).
При клиническом или субклиническом гипотиреозе ребенку назначается длительная поддерживающая терапия левотироксином, доза которого рассчитывается по возрасту и весу. Лечение тиреоидита замедляет патологические изменения в щитовидной железе и предотвращает нежелательные симптомы гипотиреоза. Для снижения уровня аутоантител применяют препараты селена. При тиреотоксической фазе показан короткий курс мерказолила.
При выраженных субъективных проявлениях аутоиммунного тиреоидита необходимо симптоматическое лечение. Чтобы уменьшить боль и дискомфорт в области железы, используются препараты из группы нестероидных противовоспалительных средств, а при активном воспалении рекомендованы короткие курсы глюкокортикоидов. Для ликвидации симптоматики гипертиреоза эффективны бета-адреноблокаторы и седативные медикаменты.
Прогноз и профилактика
У 25% детей с аутоиммунным тиреоидитом наблюдается спонтанное восстановление тиреоидной гормональной функции, а у остальных удается контролировать состояние заместительной терапией. В большинстве случаев прогноз благоприятный, но при несвоевременности обращения к врачу есть риск развития тяжелого гипотиреоза. Профилактика включает рациональную по содержанию йода диету, исключение вредных факторов среды, предупреждение вирусных инфекций у ребенка.
Что такое аутоиммунный тиреоидит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 12 лет.
Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.
Патогенез аутоиммунного тиреоидита
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
Классификация и стадии развития аутоиммунного тиреоидита
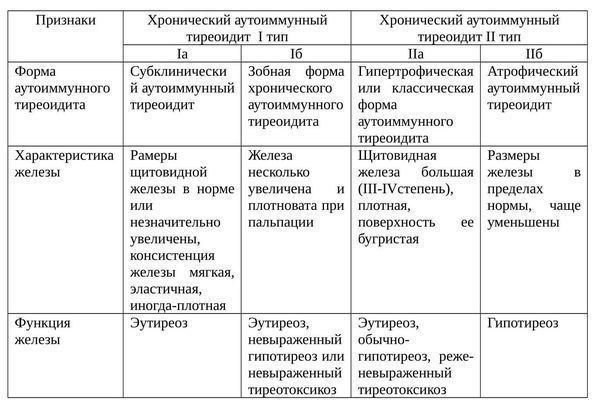
Формы ХАИТ с учетом объема железы и данных клиники:
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
Фазы ХАИТ с учетом клинической картины заболевания:
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
Пальпация щитовидной железы
Следует обратить особое внимание на то, что установить диагноз аутоиммунного тиреоидита исключительно по итогам пальпации щитовидной железы нельзя, хотя она может быть увеличена или уменьшена. Эти изменения лишь позволяют заподозрить патологию и отправить пациента на дообследование с целью постановки диагноза и назначения специального лечения.
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.