Бабезиоз у человека что
Бабезиоз
Из-за недостаточной изученности и различия мнений исследователей, часто бабезиоз отождествляют с пироплазмозом, что не вполне корректно из-за различий в этиологии возбудителей, а также клинической картины заболеваний. По Международной классификации болезней МКБ-10 бабезиоз человека имеет код B60.0.
Что провоцирует / Причины Бабезиоза:
В мировой литературе к настоящему времени описано всего около 100 случаев бабезиоза, большинство из которых закончилось летально. Манифестные формы заболевания развивались у лиц с резкими нарушениями иммунной системы, в частности после спленэктомии. Считается вероятной манифестация бабезиоза у ВИЧ-инфицированных. У людей с нормально функционирующей иммунной системой заболевание протекает бессимптомно, несмотря на наличие паразитемии, достигающей 1-2%.
Патогенез (что происходит?) во время Бабезиоза:
Патогенез бабезиоза изучен недостаточно.
Передаётся бабезиоз через укусы клещей почти всех родов семейства Ixodidae, наиболее известны как передатчики клещи родов Dermacentor, Rhipicephalus, Hyalomma. Передача происходит через слюну во время питания клеща.
Переболевшие животные в течение 2- 3 лет невосприимчивы к повторному острому заражению. Во многих эндемичных районах заражено большинство или всё поголовье скота.
После укуса клеща возбудитель проникает в кровеносные капилляры и в эритроциты. Размножение бабезий происходит в эритроцитах, лизис которых обусловлен не только воздействием паразитов, но и появлением антиэритроцитарных антител. Клинические проявления возникают, когда число пораженных эритроцитов достигает 3-5%. При разрушении эритроцитов в кровь попадают продукты жизнедеятельности паразитов и гетерогенные протеины, что обусловливает мощную пирогенную реакцию и другие общетоксические проявления. Нарастающая анемия сопровождается выраженной тканевой гипоксией и нарушениями микроциркуляции. В почечных капиллярах оседают клеточные оболочки («тени») эритроцитов и свободный гемоглобин, что приводит к развитию гематурии и острой почечной недостаточности. При массивном лизисе эритроцитов развиваются нарушения пигментного обмена с накоплением в крови преимущественно непрямого билирубина.
Симптомы Бабезиоза:
Бабезиоз у человека развивается в основном на фоне пониженного иммунного статуса (пожилые или перенёсшие тяжёлые операции, больные СПИДом). Случаи заболевания начали фиксировать лишь во второй половине 20–ого века, описано несколько десятков случаев заболевания. Высока вероятность недостаточного уровня диагностики этого заболевания у человека, для его повышения проводится значительная работа во многих странах. У человека с нормальной иммунной системой протекает бессимптомно, несмотря на высокую степень паразитемии (1–2%).
Осложнения. Бабезиоз закономерно осложняется острой почечной недостаточностью, острой почечно-печеночной и полиорганной недостаточностью. Присоединяющиеся неспецифические пневмонии ухудшают прогноз.
Диагностика Бабезиоза:
Клиническая диагностика затруднительна. Длительная лихорадка в сочетании с анемией, гепатомегалией при отсутствии эффекта от лечения с применением антибактериальных средств является основанием для лабораторных исследований на ба-безиоз. Особенно важен учет эпидемиологических данных (укусы клещей, пребывание в эндемичной местности) и выявление нарушений иммунного статуса у больного. Диагноз подтверждается паразитологиче-ски обнаружением возбудителя в мазке и толстой капле крови, а также в реакции непрямой иммунофлюоресценции. Диагностический титр при однократном исследовании не менее 1:256. Применяют также реакцию связывания комплемента.
При невысокой паразитемии иногда используют биологический метод, при котором кровь больного вводят спленэктомированным золотистым хомячкам. Спустя 2-4 нед у животных развивается заболевание и бабезий легко выявляются в мазке крови.
Дифференциальная диагностика проводится с тропической малярией, сепсисом, заболеваниями крови, ВИЧ-инфекцией, ГЛПС.
Лечение Бабезиоза:
Хороший лечебный эффект дают пироплазмил, беренил, гемоспоридин, акаприн, ихтарган, альбаргин, тиарген, наганин и др. Больным животным предоставляют полный покой (их нельзя перегонять), обеспечивают зелёными и сочными кормами.
Для тяжёлых форм бабезиоза у человека рекомендованы комбинации клиндамицина и хинина или азитромицина и атоваквона. В тяжёлых случаях необходимо переливание крови.
Прогноз. Без этиотропного лечения заболевание нередко (50-80% случаев) заканчивается летальным исходом. При своевременном начале антипаразитарной терапии прогноз благоприятный.
Профилактика Бабезиоза:
К каким докторам следует обращаться если у Вас Бабезиоз:
Пироплазмоз
Пироплазмоз – трансмиссивное протозойное заболевание человека и животных, вызванное внутриклеточными простейшими рода Babesia, паразитирующими в эритроцитах. Заболевание развивается у лиц со сниженным иммунным ответом. Течение пироплазмоза сопровождается лихорадкой, ознобом, головными и мышечными болями, артралгией, гепатомегалией, анемией. Диагноз пироплазмоза подтверждается обнаружением паразита в мазке и толстой капле крови, а также методами РИФ, ИФА. Терапевтический эффект в отношении возбудителя пироплазмоза оказывает комбинированное назначение клиндамицина и хинина, азитромицина и атоваквона.
Общие сведения
Причины пироплазмоза
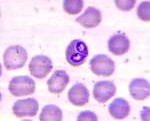
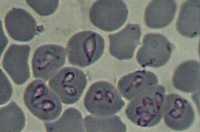
Возбудители пироплазмоза принадлежат к типу простейших, семейству Babesiidae, роду Babesia. По своим морфо-физиологическим свойствам бабезии напоминают возбудителей малярии: они также паразитируют в эритроцитах, а внешне имеют сходство с плазмодиями. В эритроците бабезии располагаются по периферии или в центре; имеют различную (грушевидную, кольцевидную, овальную, точковидную, амебовидную, ланцетовидную) форму, диаметр от 2-3 до 4-5 мкм. Пироплазмоз человека могут вызывать 3 вида возбудителя: Babesia divergens и Babesia rodhaini в Европе, Babesia microti – на американском континенте.
Жизненный цикл развития бабезий протекает в организме клещей-переносчиков и позвоночных. В организме клеща паразиты покидают эритроциты позвоночного хозяина и претерпевают сложный и множественный цикл деления в просвете и эпителиальных клетках кишечника, гемолимфе, различных органах клеща. Процесс развития бабезий до инвазионной стадии (одноядерных спорозоитов) происходит в слюнных железах клеща и стимулируется кровососанием. Попав в кровь человека или животных возбудители пироплазмоза проникают в красные кровяные клетки, где размножаются путем бинарного деления или почкования. Увеличивая свою численность, паразиты разрушают эритроциты хозяина, затем проникают в новые эритроциты, повторяя цикл деления.
Клинические проявления пироплазмоза развиваются при поражении бабезиями 3-5% эритроцитов. Вместе с разрушенными эритроцитами в кровяное русло выделяются продукты жизнедеятельности паразитов и белковые субстанции, вызывающие выраженную общетоксическую и пирогенную реакцию. Нарастают анемия, тканевая гипоксия, нарушения микроциркуляции, главным образом в почечных капиллярах, где оседают свободный гемоглобин и оболочки эритроцитов. Поражение 10-15% эритроцитов приводит летальному исходу от острой почечной недостаточности.
Симптомы пироплазмоза
У лиц с нормальным иммунитетом пироплазмоз протекает в виде бессимптомного носительства, несмотря на паразитемию 1-2%. Тяжелое манифестное течение в основном отмечается у лиц со сниженными иммунными реакциями: пожилых людей, пациентов, перенесших спленэктомию, ВИЧ-инфицированных и т. д.
Инкубационный период при заражении пироплазмозом длится 1-3 недели (в редких случаях – несколько месяцев). При легкой клинической форме пироплазмоза отмечаются гриппоподобные симптомы: лихорадка, слабость, разбитость, ломота в теле. При тяжелом течении инфекции развивается острая лихорадка с температурой 40-41°С и потрясающими ознобами, сильными головными и мышечными болями, артралгией. На фоне высокой температуры возникают тошнота, рвота, боли в эпигастрии, чередование запоров и диареи, гепатоспленомегалия, желтуха, снижение массы тела. С 6-7-го дня заболевания нарастают гемоглобинемия, гемоглобинурия, олигоанурия и острая почечная недостаточность. Особо тяжелое течение имеет пироплазмоз, вызванный B.divergens: даже при своевременно начатом специфическом лечении смертность достигает 50%. Гибель больных пироплазмозом обычно связана с уремией, почечно-печеночной недостаточностью или присоединением бактериальных инфекций (пневмонии, сепсиса).
Хронический пироплазмоз протекает с периодическими лихорадочными реакциями, нарушением аппетита, слабостью, снижением внимания, утомляемостью, подавленностью, что может ошибочно расцениваться, как ипохондрия или депрессия.
Диагностика и лечение пироплазмоза
Поскольку случаи пироплазмоза редки в клинической практике, заболевание приниматься за геморрагическую лихорадку с почечным синдромом, малярию, сепсис, болезни крови, проявления СПИДа и др. Для постановки клинического диагноза важно учитывать эпидемиологические сведения (нахождение в эндемичных районах, факт укусов клещей), а также сочетание патогномоничных симптомов (длительной лихорадки, анемии, гепатомегалии).
Лабораторное подтверждение пироплазмоза основано на микроскопии толстой капли или мазка крови при окрашивании их по Романовскому-Гимзе: при этом ядро бабезий окрашивается в красный цвет, а цитоплазма – в голубой. С помощью серологических тестов (НРИФ, ИФА) диагностические титры антител обнаруживаются спустя 3-8 недель от начала заболевания. При хроническом пироплазмозе наиболее показательно выявление ДНК бабезий при помощи ПЦР. Биологический метод диагностики пироплазмоза – введение крови больного спленэктомированным хомячкам с последующим выделением возбудителя эффективен, но длителен (занимает от 2-х до 4-х недель).
Легкие, доброкачественно протекающие формы пироплазмоза не нуждаются в специфической терапии. При тяжелом течении рекомендуется назначение клиндамицина совместно с хинином, либо азитромицина и атоваквона, либо комбинации пентамидина, диизоцианата, сульфаметоксазола и триметоприма. При анемии показаны препараты железа, проведение гемотрансфузии; при высокой лихорадке – дезинтоксикационная терапия и антипиретики. В случае развития ОПН осуществляется гемодиализ.
Без лечения тяжелые формы пироплазмоза практически всегда заканчиваются гибелью пациента. При своевременной антипаразитарной терапии шансы на выздоровление высокие. Иммунопрофилактика пироплазмоза не разработана. Неспецифические меры сводятся к борьбе с переносчиками инфекции, защите от клещей, срочному удалению присосавшихся клещей.
Бабезиоз. Причины, симптомы и лечение
1. Общие сведения
Бабезиоз (бабезиеллёз) – паразитарное заболевание из группы протозоозов, то есть болезней, вызываемых простейшими (protozoa). Подцарство этих одноклеточных микроорганизмов, насчитывающее более 30 тысяч видов, отнесено к царству животных. К ним протозоа стоят ближе, чем к вирусам и бактериям, – отличаясь от последних более сложным строением, размерами (простейшие, в среднем, значительно крупнее), способами существования, питания, размножения, передвижения и распространения.
Бабезиозы, как и их возбудители, пока изучены мало. Известно, что это заболевание поражает многие виды теплокровных животных, причем у некоторых (напр., собак) протекает тяжело и часто заканчиваются смертью. Бабезиоз животных известен с конца ХIХ века, возбудитель, – семейство Babesiidae из протозойного класса споровиков, – назван именем первооткрывателя В.Бабеша. Бабезиоз у человека впервые был официально диагностирован в 1957 году, и с тех пор выявляется повсеместно, кроме регионов с экстремальным климатом (где не выживают промежуточные хозяева и переносчики паразита). Считалось, что для человека опасны два из более чем 100 патогенных видов возбудителя, однако позднее был открыт третий. Бабезиозы человека очень редки или, вернее, очень редко диагностируются; по всей вероятности, они совершенно недостаточно учитываются медицинской статистикой. На сегодняшний день опубликованы данные примерно о ста случаях острого бабезиоза, исход большинства которых (учитывая особенности контингента заболевших, см. ниже) оказался летальным.
2. Причины
Патогенные бабезии распространяются с укусом многочисленных видов пастбищных и аргасовых клещей, в организме которых паразит обитает пожизненно. Бабезия является внутриклеточным паразитом и интенсивно размножается в эритроцитах, что приводит к массовой гибели красных кровяных телец, выбросу токсинов, мощному иммунному отклику и развитию специфической клинической картины. Как и другие простейшие, бабезия отличается сложным жизненным циклом, в течение которого проходит несколько стадий и принимает различные формы (споробласты, спорозоиты, мерозоиты, гаметоциты), размножаясь, в зависимости от условий, бесполым или половым путем. В совокупности все это обеспечивает высокую адаптивность и жизнестойкость простейших.
Фактором риска является выраженное снижение иммунитета: бабезиоз смертельно опасен для иммунодефицитных групп риска (лица старческого и пресенильного возраста, реконвалесценты после объемных хирургических вмешательств или массивной кровопотери, ВИЧ-инфицированные, пациенты с удаленной селезенкой и т.д.).
3. Симптомы и диагностика
Клинически значимая симптоматика возникает с того момента, когда доля инфицированных и обреченных эритроцитов в крови превышает 35% (в наиболее тяжелых случаях эта доля стремительно нарастает, достигая нескольких десятков процентов, – что практически не оставляет шансов инфицированному). В зависимости от конкретного возбудителя, заболевание может манифестировать лихорадкой, почти всегда – высокой или очень высокой температурой, головной и/или абдоминальной болью, общим недомоганием, слабостью, нарушениями пищеварения и аппетита, миалгией, другими симптомами общей интоксикации. Развиваются симптомы анемии, при дальнейшей экспансии паразита могут возникнуть грубые нарушения метаболизма, тканевой оксигенации, микроциркуляции, а также прогрессирующая почечная недостаточность, гематурия, дополнительно осложняющая пневмония и т.д. В отсутствие этиотропного лечения такие больные погибают.
Вместе с тем, у иммунокомпетентных лиц бабезиоз обычно протекает бессимптомно.
Диагностика зачастую сложна, особенно при низкой концентрации возбудителя в крови. Тщательно изучают анамнез (пребывание в эпидемических очагах, динамика ухудшения состояния, перенесенные недавно заболевания, травмы или операции, и т.п.). Применяют паразитологический метод (микроскопическая визуализация активных особей в капле крови), реакцию непрямой флюоресценции и т.д. Иногда при клинически обоснованном, но не находящем объективного подтверждения подозрении на хронический малосимптомный бабезиоз приходится прибегать к искусственному заражению лабораторных хомяков, лишенных селезенки, кровью больного. Положительным результатом, т.е. подтверждением паразитоза, в этом случае является обнаружение бабезий в крови животных через 2-3 недели.
4. Лечение
При достаточном иммунном статусе лечение не требуется. В более тяжелых случаях применяют, обычно в комбинации, эффективные в отношении простейших препараты (хинин, азитромицин, клиндамицин, атоваквон), а также гемотрансфузию. Прогноз в этих случаях благоприятен только при условии точной своевременной идентификации патогена и назначения адекватной терапии.
Роспотребнадзор (стенд)
Роспотребнадзор (стенд)
Бабезиоз
Бабезиоз
Бабезиоз (бабезиеллез) – острое инфекционное заболевание животных и человека, характеризующееся общей интоксикацией организма, лихорадкой и развитием анемии. Бабезиоз относится к группе трансмиссивных паразитарных зоонозных инфекций. Впервые недуг был диагностирован в 1957 г. в Югославии.
Болезнь распространена на всех континентах (исключение составляет только Антарктика), но чаще всего встречается на восточном побережье Америки и в Европе (Польша, Югославия, Франция, Скандинавские страны, ФРГ). В России случаи заражения зарегистрированы преимущественно на юге и северо-западе, в степных районах юга Сибири. Наиболее бабезиозу подвержены грызуны, собаки, крупный и мелкий рогатый скот.
Патогенез бабезиоза
Возбудителями бабезиоза у человека могут быть три вида бабезий (тип – простейшие, класс – споровики): Babesia divergens и Babesia rodhaini – в Европе, Babesia micron – в Америке. У животных возбудителем заболевания также могут быть В. bovis и В. bigemina.
Переносчики инфекции – аргасовые клещи и пастбищный клещ Ixodes ricinus. В их организме бабезии сохраняются пожизненно и могут передаваться потомству. Передача бабезиоза возможна и путем гемотрансфузий (переваливание крови) от инфицированных лиц. Также описаны случаи заражения детей внутриутробно.
После укуса клеща через его слюну возбудитель проникает в кровеносные капилляры и размножается в эритроцитах. Клинические проявления бабезиоза возникают, когда количество пораженных эритроцитов достигает 3-5%. Учитывая место «проживания» паразитов, продукты их жизнедеятельности попадают непосредственно в кровь, что объясняет общетоксическое поражение организма. В результате разрушения эритроцитов у человека возникает анемия, которая сопровождается нарушениями микроциркуляции и выраженной тканевой гипоксией. Клеточные оболочки эритроцитов оседают в почечных капиллярах, что приводит к острой почечной недостаточности и развитию гематурии.
К группе риска развития данной инфекционной болезни относятся работники сельского хозяйства, звероводческих ферм и собачьих питомников, а также пастухи и туристы. На сегодняшний день в мировой литературе описано только порядка 100 случаев возникновения бабезиоза у человека, большинство из них закончились летальным исходом. Острые формы болезни развивались у людей с серьезными нарушениями иммунной системы, в том числе после спленэктомии (операции по удалению селезенки) и у ВИЧ-инфицированных. У людей с полноценно функционирующей иммунной системой заболевание отличается бессимптомным течением, паразитемия достигает максимум 2%.
Итак, риск заражения бабезиозом выше:
При сниженном иммунитете;
У людей с удаленной селезенкой;
При наличии любого аутоиммунного заболевания;
У ВИЧ-инфицированных, больных СПИДом;
У пациентов с хроническими болезнями и очагами инфекции;
У людей, которые не так давно перенесли тяжелое заболевание.
В этих случаях бабезиоз протекает в крайне тяжелой форме и чаще всего заканчивается смертью.
Признаки бабезиоза у человека
Продолжительность инкубационного периода бабезиоза после укуса клеща составляет 10-15 дней, при заражении через кровь – 6-12 суток.
Как было сказано выше, симптомы бабезиоза появляются только в случае поражения более 3-5% эритроцитов.
Легкое течение болезни характеризуется гриппоподобным состоянием: повышение температуры тела, общее ослабление организма, учащенное дыхание, озноб, потоотделение. Больные жалуются на сниженный аппетит, боли в мышцах, лабильное настроение, головные боли. У них падает гемоглобин, развивается небольшая анемия. Главное отличие бабезиоза от простуды и ОРВИ – отсутствие положительного эффекта от противовирусных препаратов.
Для тяжелого течения бабезиоза характерно острое начало: внезапное повышение температуры до 41 градуса, которая держится до 8 дней, после чего также резко спадает. Наблюдается острый гемолиз эритроцитов, что сопровождается желтушностью кожных покровов. Интенсивность желтухи зависит от степени лизиса красных кровяных телец. Пациенты жалуются на выраженный озноб, тошноту, рвоту, общетоксические симптомы, головные боли, снижение аппетита, боли в животе и мышцах, светобоязнь, нарушение сердечной деятельности.
Примерно через 7 дней после появления клинических признаков бабезиоза в моче появляется гемоглобин, развивается олигурия, появляются симптомы почечной недостаточности. Печень и селезенка увеличивают до огромных размеров. В крови отмечается резкое уменьшение количества эритроцитов, развивается выраженная анемия.
В 50% случаев, если человеку не оказать медицинскую помощь, наступает летальный исход из-за уремии, присоединения сепсиса, развития пневмонии и других осложнений.
Диагностика бабезиоза
Клиническая диагностика бабезиоза затруднительна по причине недостаточного количества наблюдений за больными (ввиду редкости заболевания) и неспецифичности симптомов. А потому любой больной, у которого в течение длительного периода времени держится температура, увеличилась печень, а антибактериальная терапия при этом не дает результатов, должен быть обследован на все инфекционные заболевания, в том числе на бабезиоз.
Большое значение имеет учет эпидемиологических данных больного – зафиксированные случаи укусов клещей, пребывание в эндемичной местности. Важно и установление особенностей иммунного статуса больного.
Подтверждается диагноз «бабезиоз» на основании бактериологического исследования мазка и толстой капли крови, реакции непрямой иммунофлуоресценции.
Очень эффективным является ксенодиагностика, когда кровь пациента вводят спленэктомированным лабораторным хомякам. Через 2-4 недели проводят анализ их крови на наличие в ней бабезий.
Самый результативный, но довольно дорогой способ диагностики бабезиоза – определение ДНК паразита методом ПЦР (полимеразной цепной реакции).
Лечение бабезиоза у человека
С учетом того, что бабезиоз – заболевание малоизученное, подход к его лечению индивидуальный.
Легкая форма заболевания, как правило, проходит сама, поэтому медикаментозной терапии не требует.
Основа успешного лечения среднетяжелых и тяжелых форм бабезиоза – раннее назначение антипаразитарных препаратов.
Практикуются следующие схемы медикаментозного лечения бабезиоза:
Комбинация Хинина и Клиндамицина – эффективный метод, однако дает много побочных эффектов: шум в ушах, выраженные расстройства в работе ЖКТ;
Сочетание Котримоксазола и Пентамидина Диизоцианата – схема, которая дает положительные результаты уже на третьи сутки после начала лечения;
Одновременное назначение Атовакона и Азитромицина. Для понижения температуры, с целью коррекции гипоксии и дезинтоксикации назначают симптоматическое лечение.
Для устранения анемии прописывают препараты железа.
При острой почечной недостаточности проводят процедуры гемодиализа.
Падение гемоглобина ниже 70 г/л, эритроцитов до 1,2 млрд/мкл, гематокрита – 20% являются показаниями к переливанию крови или эритроцитарной массы.
Бабезиоз у человека что
Первый МГМУ им. И.М. Сеченова
Российский университет дружбы народов, Москва
Первый МГМУ им. И.М. Сеченова
Инфекционная клиническая больница №2 Департамента здравоохранения Москвы
Инфекционная клиническая больница №2 Департамента здравоохранения Москвы
ГБУЗ «Инфекционная клиническая больница №1» Департамента здравоохранения Москвы, Москва, Россия
Первый МГМУ им. И.М. Сеченова
Первый МГМУ им. И.М. Сеченова
Журнал: Терапевтический архив. 2013;85(11): 62-66
Малов В. А., Токмалаев А. К., Еровиченков А. А., Цветкова Н. А., Садыкова В. Д., Сметанина С. В., Немилостива Е. А., Богданова М. В. Бабезиоз человека. Терапевтический архив. 2013;85(11):62-66.
Malov V A, Tokmalaev A K, Erovichenkov A A, Tsvetkova N A, Sadykova V D, Smetanina S V, Nemilostiva E A, Bogdanova M V. Human babesiasis. Terapevticheskii Arkhiv. 2013;85(11):62-66.
Первый МГМУ им. И.М. Сеченова
Аннотация. В статье приводится клиническое наблюдение завозного случая бабезиоза, вызванного Babesia microti. Это описание второго клинического случая бабезиоза в русскоязычной медицинской литературе. Даются описание и анализ клинической картины и лабораторных данных в динамике заболевания. Обсуждаются вопросы клинической дифференциальной диагностики с малярией, современные сведения по диагностике и лечению бабезиоза.
Первый МГМУ им. И.М. Сеченова
Российский университет дружбы народов, Москва
Первый МГМУ им. И.М. Сеченова
Инфекционная клиническая больница №2 Департамента здравоохранения Москвы
Инфекционная клиническая больница №2 Департамента здравоохранения Москвы
ГБУЗ «Инфекционная клиническая больница №1» Департамента здравоохранения Москвы, Москва, Россия
Первый МГМУ им. И.М. Сеченова
Первый МГМУ им. И.М. Сеченова
Бабезиозы [1] (пироплазмозы) уже давно признаны как важная экономическая проблема животноводства и ветеринарии, однако их роль в патологии человека стали обсуждать относительно недавно [1—5]. Официально признано, что первый случай бабезиоза человека диагностирован в 1957 г. у 33-летнего югославского фермера со спленэктомией, а в 1969 г. впервые описан случай бабезиоза в США у человека с интактной селезенкой [6]. В настоящее время бабезиоз привлекает к себе все большее внимание не только исследователей, но и практикующих врачей как новое, повсеместно распространенное зоонозное заболевание человека [3, 4, 7]. Целенаправленные исследования не только подтверждают широкое распространение возбудителей в различных странах мира, но и способствуют описанию новых, патогенных для человека, видов бабезий [8].
В русскоязычной литературе имеется единственное описание клинического случая бабезиоза, диагностированного посмертно в 1977 г. в Абхазии [9]. Казуистически редкость данного заболевания на территории нашей страны скорее всего отражает проблемы его диагностики и низкую осведомленность врачей. Это становится особенно очевидным с учетом того, что на отдельных территориях Российской Федерации в крови мелких грызунов и насекомоядных в 45,2% случаев методами светлопольной микроскопии и полимеразной цепной реакции выявляются патогенные для человека Babesia microti и их ДНК, а в личинках клещей Ixodes trianguliceps, снятых с них, генетический материал бабезий обнаруживается в 10,7% случаев [10]. Многие исследователи отмечали обнаружение патогенных для человека бабезий в иксодовых клещах и их прокормителях, тогда как в крови лихорадящих больных, подвергавшихся укусам таежного клеща, выявить антитела к B. microti не удавалось [11, 12].
Целью настоящей работы явилась актуализация проблемы заболеваемости людей бабезиозом на основе описания клинического случая и краткого обзора литературы.
Описание клинического случая. Больной Ч., 62 года, заболел подостро, когда в начале двадцатых чисел июля отметил появление слабости и недомогания, которые в последующие дни существенно прогрессировали. На указанные признаки внимания не обратил, поскольку они совпали со сборами и отъездом из США, где пациент пребывал с 26 июня по 25 июля 2008 г. Ухудшение самочувствия отметил в день отъезда, когда появились озноб, повышение температуры тела до 40 °С, миалгии, потливость, существенно увеличилась слабость. Самостоятельно принимал жаропонижающие препараты. В последующие дни продолжали беспокоить высокая температура тела, ознобы, потливость, слабость, миалгии. По рекомендации участкового врача начал принимать ампициллин, однако улучшения в самочувствии и состоянии не отметил, в связи с чем 1 августа бригадой скорой медицинской помощи был доставлен в приемное терапевтическое отделение ГКБ №29 с диагнозом «левосторонняя нижнедолевая пневмония?». При объективном осмотре состояние средней степени тяжести. Кожные покровы бледные. Сыпи на теле нет. При аускультации дыхание везикулярное, ослабленное, выслушивались рассеянные сухие хрипы. Число дыханий 20 в 1 мин. Пульс 110 удаов в 1 мин. Артериальное давление 100/70 мм рт.ст. На рентгенограмме органов грудной клетки «очаговых и инфильтративных изменений нет». При ультразвуковом исследовании брюшной полости выявлены «. гепатоспленомегалия, диффузные изменения печени и поджелудочной железы».
В общем анализе крови: лейкоциты 6,2·10 9 /л; гемоглобин 112 г/л; эритроциты 3,5·10 12 /л; гематокрит 30,7%; тромбоциты 44·10 9 /л.
Биохимическое исследование крови: мочевина 5,0 ммоль/л; креатинин 82 мкмоль/л; билирубин (общий) 31,6 мкмоль/л; аланинаминотрансфераза (АлАТ) — 82 ед/л; аспартатаминотрансфераза (АсАТ) 115 ед/л; глюкоза 5,2 моль/л; К + 3,6 ммоль/л; Na + 134 ммоль/л. После консультации инфекционистом рекомендован перевод в инфекционный стационар с диагнозом: «лихорадка неясного генеза. Подозрение на малярию?».
На фоне ежедневного введения хинина уровень паразитемии постепенно снижался вплоть до полного исчезновения. Одновременно со снижением уровня паразитемии стали уменьшаться продолжительность и выраженность ежедневных периодов подъема температуры тела, появился аппетит. Дополнительно после купирования паразитемии больному назначен 10-дневный курс кларитромицина.
На фоне стабильной нормализации температуры тела пациент был выписан из стационара 13.08.08. Остаточные явления в виде слабости, недомогания, быстрой утомляемости, миалгий сохранялись в течение 4—6 нед. Катамнестически установлено, что в течение последующих почти 5 лет обострения клинических проявлений бабезиоза у пациента не наблюдалось.
Обзор литературы и критический анализ клинического наблюдения. Бабезиоз представляет собой типичное зоонозное заболевание, вызываемое протозойными паразитами рода Babesia, передаваемых трансмиссивно иксодовыми клещами [3, 4, 6, 7, 13]. Род Babesia включает более 100 видов патогенов, которые поражают исключительно эритроциты различных позвоночных животных [14], однако лишь некоторые из них патогенны для человека. Многие авторы отмечают, что ввиду определенного сходства бабезий с малярийными плазмодиями нередко бабезиоз ошибочно диагностируется как малярия, особенно в случаях, когда трофозоиты паразита в пораженном эритроците принимают кольцевидную форму, напоминающую P. falciparum [7, 15]. Более того, поскольку бабезии абсолютно нечувствительны к таким противомалярийным препаратам, как хлорохин, мефлохин и артемизин, данный факт в случае ошибочной диагностики малярии может трактоваться как случаи лекарственно-устойчивых форм малярии [16].
Важной предпосылкой, позволяющей предположить у пациента малярию, являются данные эпидемиологического и географического анамнеза, указывающие на его пребывание в эндемичном по малярии регионе. В обсуждаемом случае в анамнезе не было убедительных оснований для диагноза малярии, однако в любом случае при малейшем подозрении на малярию клинический диагноз основывается исключительно на результатах паразитологического исследования крови с установлением видовой формы возбудителя. Наблюдаемый нами пациент при поступлении в стационар не указал, что в период своей поездки в США находился на отдыхе в загородной зоне штата Коннектикут (США), который является эндемичным по бабезиозу [17]. Более того, пациент отметил, что в предшествующий началу заболевания месяц находился в Благовещенске. Исследование препаратов крови при поступлении в инфекционный стационар показало наличие P. falciparum, что и послужило основанием для установления соответствующего диагноза. Однако профессиональный опыт врача-лаборанта, проводившего исследование препаратов крови, позволил усомниться в точности определения P. falciparum и, именно тогда было высказано предположение относительно наличия у пациента бабезиоза. Поскольку ранее данный диагноз в нашей больнице не устанавливался, возникла необходимость в консультации в специализированных лабораториях. Однако в силу определенных технических причин оперативно (т.е. в период нахождения пациента в стационаре) ее провести не удалось, и результаты были получены лишь после выписки пациента из стационара.
Спектр клинических проявлений бабезиоза варьирует от бессимптомного течения до молниеносных форм, заканчивающихся летально [6, 7, 13]. По общепринятому мнению, тяжесть клинического течения бабезиоза, как правило, определяется двумя группами факторов — видом возбудителя, вызвавшего заболевания, и состоянием макроорганизма (прежде всего компетентностью иммунной системы). В европейских странах заболевание преимущественно (более 80% случаев) вызывается B. divergens, для которых характерно более тяжелое течение заболевание, высокая летальность и развитие заболевания у лиц, имевших в анамнезе спленэктомию. В Северной Америке бабезиоз у людей преимущественно вызывается B. microti, для которых в целом характерно относительно более легкое течение [6, 7]. Как показывают наблюдения, бессимптомное, легкое или среднетяжелое течение, не требующее госпитализации, преимущественно наблюдается у лиц молодого возраста (моложе 30 лет) с нормальным иммунитетом и у лиц и с интактной селезенкой.
Универсальным фактором, существенно повышающим восприимчивость людей к бабезиозу, является предшествующая спленэктомия [18]. Именно в данной группе пациентов отмечаются наиболее тяжелые формы заболевания с развитием осложнений и летальными исходами. Кроме того, группы риска тяжелого течения бабезиоза составляют лица старшей возрастной группы. Наблюдение американских авторов показывает [19], что при возрастном диапазоне заболевших бабезиозом от новорожденных до 86 лет большинство клинически проявляющихся случаев приходится на возраст 50 лет и старше. Повышенную чувствительность к бабезиям проявляют лица, болеющие раком, ВИЧ-инфекцией, перенесших трансплантацию органов, получающих иммуносупрессивную и антицитокиновую терапии, страдающие гемоглобинопатиями, хроническими заболеваниями сердца, легких, печени [18, 20]. В качестве факторов риска обсуждается также смешанная инфекция.
У наблюдаемого нами пациента имелось несколько факторов риска, повышающих его восприимчивость к бабезиям: возраст (62 года), перенесенное хирургическое вмешательство по поводу злокачественной опухоли мочевого пузыря за полгода до описываемого заболевания и хроническая патология сердечно-сосудистой системы.
Инкубационный период с момента инокуляции возбудителя клещами обычно составляет 1—6 нед и только в отдельных случаях может быть более продолжительным.
Патогенетическую основу клинических проявлений бабезиоза составляет циклическая репликация паразитов в эритроцитах периферической крови с последующим их разрушением. Именно этим объясняется определенное сходство в клинических проявлениях бабезиоза и малярии [14, 15, 21].
Клиническая картина бабезиоза неспецифична и обычно проявляется постепенным нарастанием слабости, недомогания, анорексии, миалгии, головной боли. Наиболее частым и объективно выраженным признаком заболевания является лихорадка, которая может быть постоянной или неправильного типа. Обычно температура тела повышается до 39—40 °С, сопровождается головной болью, миалгиями, ознобом, потливостью, анорексией, артралгиями, непродуктивным кашлем. На высоте лихорадки нередко появляется тошнота, возможны рвота, боли в животе, светобоязнь, эмоциональная лабильность, гиперестезии.
При объективном осмотре могут выявляться катаральный синдром, инъекция сосудов склер, конъюнктивит. Частыми признаками являются увеличение печени и селезенки. Длительная лихорадка, обусловленная несвоевременной диагностикой заболевания, часто приводит к снижению массы тела вследствие выраженности катаболических процессов.
Достаточно выраженными бывают изменения лабораторных показателей. Типичны признаки гемолитической анемии, включая низкие гематокрит, уровни гемоглобина, гаптоглобина, повышение уровня лактатдегидрогеназы, билирубина, трансаминаз. Количество лейкоцитов в периферической крови обычно не претерпевает существенных изменений и либо остается в диапазоне нормы, либо несколько снижается. Частым признаком служит тромбоцитопения.
Поскольку клинические проявления заболевания обусловлены цикличностью развития бабезий в эритроцитах, это дает основания полагать, что уровень паразитемии должен служить объективным критерием тяжести заболевания, как при малярии. Уровень паразитемии у неиммунных лиц при малярии, прежде всего тропической, нарастает катастрофически и уже к 4—6-му дню болезни достигает сотен тысяч паразитов в 1 мкл крови. Такими же темпами ухудшается и состояние больных с развитием церебральной формы и других тяжелых осложнений болезни [21, 22]. Большинство исследователей не отмечают корреляцию между уровнем паразитемии и выраженностью клинических проявлений при бабезиозе [6, 7]. Так и у наблюдавшегося больного, несмотря на двукратное увеличение уровня паразитемии (на фоне лечения мефлохином), общее состояние не ухудшалось. У него не было той тяжелой интоксикации, которая наблюдается у больных тропической малярией при таких сроках болезни. Лечащий врач отметил некоторую эйфоричность больного, однако его сознание было ясным, поведение адекватным и не претерпело изменений.
Клинически проявляющийся бабезиоз обычно продолжается около 2 нед и может закончиться как клиническим выздоровлением (спонтанным или на фоне адекватной терапии), так и развитием осложнений. При бабезиозе возможно развитие бессимптомной паразитемии, которая может сохраняться в течение нескольких месяцев (до года, а реже и более), в случае если пациент не получает адекватную терапию. Именно формирование бессимптомной паразитемии может приводить к развитию рецидивов заболевания.
Осложнения развиваются примерно у 50% пациентов, нуждающихся в госпитализации. Наиболее частыми являются острый респираторный дистресс-синдром и синдром диссеминированного внутрисосудистого свертывания крови, но могут развиваться застойная сердечная недостаточность, острая почечная недостаточность, острая печеночная недостаточность, разрыв селезенки. J. Hatcher и соавт. [17], проведя анализ 34 тяжелых случаев бабезиоза, отметили, что наиболее часто осложнения развиваются при наличии у больных тяжелой анемии (уровень гемоглобина 10%; р=0,08).
Летальность среди госпитализированных с бабезиозом составляет от 6 до 9%, но может возрастать до 20% и более у лиц с нарушенным иммунитетом.
Ключевым принципом лечения больных бабезиозом является этиотропная терапия. Считается, что противопаразитарную терапию должны получать все без исключения пациенты с бабезиозом, включая лиц с субклиническим течением заболевания, если длительность обнаружения паразитов в крови превышает 3 мес [23].
Обычно применяется комбинированная терапия, сочетание препаратов, дозы и длительность применения которых определяются состоянием иммунного статуса. Чаще всего при лечении используют комбинации таких препаратов, как хинин, клиндамицин, атовахон и азитромицин. Следует иметь в виду, что предшествующая заболеванию спленэктомия существенно влияет на тяжесть, длительность и прогноз заболевания. Негативное влияние на течение заболевания также может оказать применение кортикостероидных препаратов.
У лиц с нормальным иммунитетом при нетяжелом течении бабезиоза обычно используется комбинированная терапия атовахоном (взрослые—750 мг каждые 12 ч) и азитромицином (взрослые — в первый день 500 мг и по 250 мг в последующие дни), длительность которой составляет 7—10 дней [23, 24].
Пациентам с тяжелым течением бабезиоза рекомендуется комбинированное лечение хинином (взрослым — 650 мг каждые 6—8 ч) и клиндамицином (взрослым по 600 мг внутрь каждые 8 ч или внутривенно 300—600 мг каждые 6 ч). Длительность лечения также составляет 7—10 дней. Данная комбинация препаратов была первой, оказавшейся высокоэффективной при лечении больных бабезиозом. В случае тяжелого течения заболевания используется обменное переливание цельной крови или эритроцитной массы. Показаниями к переливанию цельной крови служат высокий уровень паразитемия (превышающий 10%), клинически выраженная анемия, признаки недостаточности функции почек, печени или органов дыхания [17, 25]. Даже в случае клинической и паразитологической эффективности этиотропной терапии паразитемия обычно сохранялся в течение 8 дней и более [17].
Хотя диагноз бабезиоз в рассматриваемом нами клиническом случае установлен ретроспективно, эмпирически выбранная тактика ведения пациента была адекватной. Первичное назначение широко используемого при тропической малярии препарата мефлохина не оказало ни клинического, ни паразитологического эффекта; мало того, на фоне его применения уровень паразитемии удвоился. В то же время внутривенное введение хинина способствовало последовательному снижению уровня паразитемии вплоть до полного исчезновения возбудителя к 9-му дню от начала лечения. Для полноценного лечения после установления диагноза бабезиоза (B. microti) пациенту назначен курс кларитромицина.
Данное наблюдение представляет большой интерес для клинической практики. Хотя описанный случай относится к категории «завозных», есть веские основания полагать, что бабезиоз не столько казуистическое заболевание для нашей страны, сколько не диагностируемое и проходящее под масками других болезней.
Настоящей публикацией мы призываем инфекционистов и заинтересованных врачей других специальностей еще раз провести углубленный критический клинико-эпидемиологический и лабораторно-паразитологический анализ случаев «лекарственно-устойчивых форм малярии», особенно, когда выздоровление наступило в результате применения хинина, в плане возможного подозрения на бабезиоз.
Поскольку окончательный диагноз бабезиоза основывается исключительно на результатах микроскопической идентификации паразитов в тонких мазках крови, окрашенных по Гимзе, необходимо чтобы врачи-лаборанты были осведомлены о морфологических особенностях и отличиях выявляемых кольцевидных форм трофозоитов бабезий и P. falciparum [26, 27].
[1] Заболевание названо в честь румынского патолога Victor Babes, который впервые в 1888 г. описал микроорганизмы, паразитирующие в эритроцитах крупного рогатого скота с гемоглобинурией.
[2] Консультативное исследование препаратов крови больного проведены старшим научным сотрудником ИМПиТМ им. Е.И. Марциновского к.м.н. С.А. Рабинович.