Бактериальные сопли у ребенка чем лечить
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 13 лет.
Определение болезни. Причины заболевания
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.
Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
Патогенез острого ринита
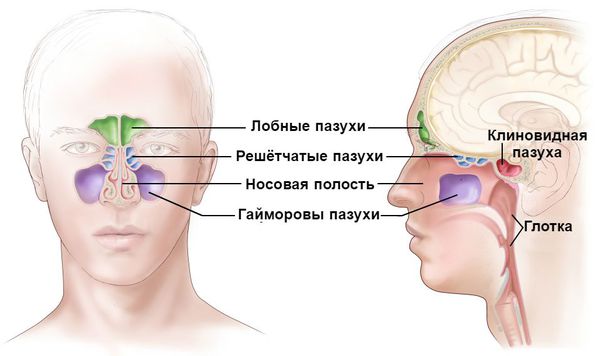
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
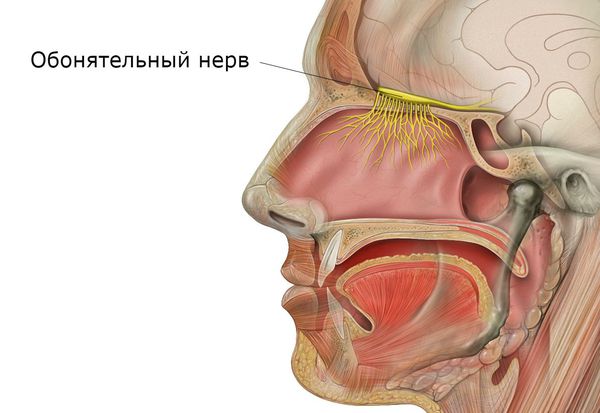
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
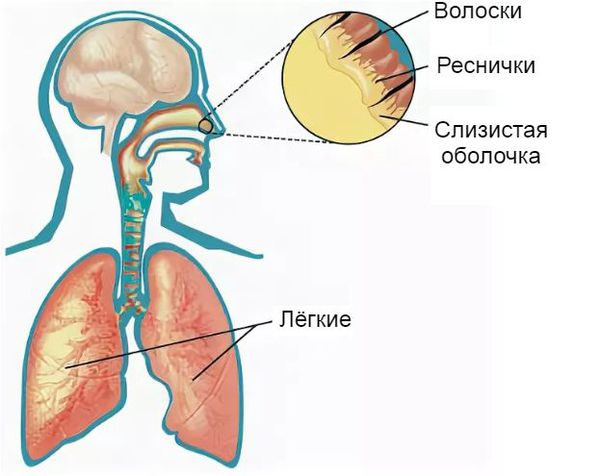
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
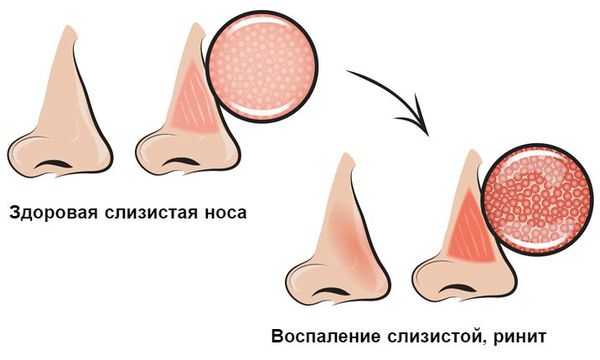
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
Инфекционный ринит подразделяют на две формы:
Как правило, для острого ринита характерны три стадии:
Осложнения острого ринита
Основными осложнениями острого ринита являются:
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
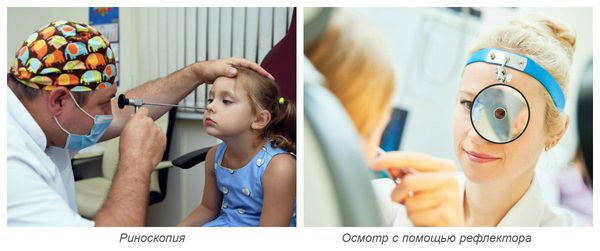
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
Диагностика различных видов ринита имеет свои характерные особенности:
При подозрении на острый ринит проводится дифференциальная диагностика :
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
Для терапии острого ринита используют различные группы препаратов:
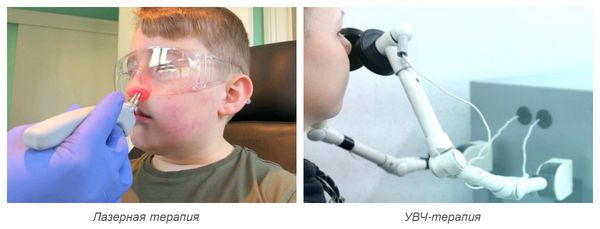
Также для лечения острого ринита используют физиотерапевтическое лечение :
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
К общим методам профилактики острого ринита относятся:
Они уже зеленые!
Поделиться:
Многие люди уверены: как только выделения из носа из прозрачных и «текучих» превращаются в зеленые и густые, пора заканчивать «игры» с солевыми растворами и переходить к активному, «настоящему» лечению. В ход идут знаменитые сложные капли, препараты серебра (протаргол и колларгол), готовые капли с антибиотиками и прочие лекарства из категории «сильных».
«Представляете, пришлось сменить трое капель, чтобы подобрать те, которые по-настоящему помогают!» — нередко сетуют излечившиеся от насморка. И они даже не догадываются, что секрет свободного дыхания на самом деле не в «настоящих лекарствах», а во… времени.
Ринит по сценарию
Итак, разберем стандартное течение простудного насморка. В подавляющем большинстве случаев он имеет вирусное происхождение: его провоцируют респираторные вирусы — возбудители ОРВИ. Начало вирусного ринита, как правило, довольно типично: прозрачные обильные выделения из носа буквально льют рекой на протяжении нескольких дней.
За этим периодом следует фаза резкого изменения консистенции и — внимание! — цвета выделений. Они становятся густыми и желтыми, а иногда и зелеными. И вот тут-то многие больные делают ошибочный вывод о причине перемен, полагая, что они напрямую связаны с подключением нового возбудителя, бактерии. На самом деле «позеленение» при вирусном рините — явление закономерное и ни в коем разе не свидетельствующее о бактериальной инфекции.
После «зеленых соплей» неизбежно следует фаза прозрачных выделений, которые вскоре сходят на нет. При этом и скорость выздоровления, и сам факт его не зависят от того, какие усилия к этому прикладывал сам больной. Вливал ли он в полость носа флаконы капель или ждал безмятежно погоды у моря — вирус непременно погибнет, а вместе с ним закончится и насморк. Обычно это происходит через 7–10 дней — именно столько длится острый вирусный ринит. Немного по-другому развиваются события при бактериальном насморке.
Реже, но дольше
Бактериальный ринит, или риносинусит (воспаление слизистой носа и носовых пазух), случается довольно редко. Его можно заподозрить в трех случаях:
Во всех этих случаях необходимо обратиться к лор-врачу или педиатру (если речь идет о ребенке), и тот должен сделать окончательный вывод о происхождении насморка и способах его лечения.
Читайте также:
Детская простуда
Кстати, лечение бактериального ринита — вопрос тоже довольно интересный. Бактериальный насморк, как и вирусный, проходит самостоятельно, просто выздоровление занимает дольше времени — на порядок больше, чем традиционные 10 дней. Ринит и риносинусит, связанный с бактериальной инфекцией, может длиться месяц и даже дольше, что, конечно же, вселяет тревогу и вынуждает больных (или родителей, когда болен ребенок) активно включиться в процесс выздоровления.
Путь первый, непростой
Признаться, родители часто начинают действовать еще раньше — как только выделения «перекрасились» из прозрачных в зеленые. Решив, что это — сигнал к антибактериальному лечению, в схему нередко вводят различные препараты, которые не только не помогают избавиться от насморка, но и способны навредить, раздражая слизистую оболочку носа. Среди них:
Процветанию самолечения и лечения с помощью препаратов с отсутствующей эффективностью и к тому же не самым высоким профилем безопасности способствует тот факт, что зачастую после их применения состояние улучшается. Это не более чем совпадение, ведь бактериальный насморк — явление временное и самоизлечивающееся.
Нет ничего более благодарного, чем лечить болезнь, которая проходит сама. Препарат, который применялся накануне выздоровления, автоматом попадает в перечень тех, которые «помогают». Правда, при следующем эпизоде ринита в списке «эффективных капель в нос» обычно возникают существенные корректировки. Таким образом, первый путь к выздоровлению бывает обычно сложным, мучительным, связанным с поиском лор-врачей, знающих тайну выздоровления от насморка, и «настоящих» лекарств.
Путь второй, физиоЛогичный
Второй способ лечения, безусловно, гораздо менее затратный и усилиям, и по материальным вложениям. Он зиждется на одном-единственном правиле: чтобы помочь слизистой носа, нужно просто не допускать ее пересыхания. Для этого необходимо:
Если выполнять эти два условия, можно ускорить выздоровление как от вирусного, так и от бактериального насморка. Чаще всего бактериальный ринит тоже не нуждается в каком-то специфическом лечении, за исключением случаев, когда он доставляет массу неприятных моментов и снижает качество жизни. Тогда для облегчения состояния врач (не сосед, не приятель и даже не провизор) может назначить препараты двух групп:
Использование средств этих категорий при бактериальном насморке действительно может быть оправдано. Необходимость же во всех остальных лекарствах и процедурах, например известной на постсоветском пространстве «кукушке» и даже любимых многими ингаляциях, просто отсутствует.
И если вам вдруг показалось, что «кукушка», капли с эфирными маслами, домашнее снадобье из вышибающего слезу сока лука или цикламена в комбинации с «очень хорошими» каплями с антибиотиками избавили вас от надоедливого насморка, вспомните, что он проходит сам. Просто это вопрос времени.
Рациональная антибактериальная терапия острой инфекции верхних дыхательных путей (риносинусит)
Инфекции верхних дыхательных путей (ИВДП) включают поражение слизистой оболочки респираторного тракта от полости носа до трахеобронхиального дерева, за исключением терминальных бронхиол и альвеол. В связи с тем, что большинство
Инфекции верхних дыхательных путей (ИВДП) включают поражение слизистой оболочки респираторного тракта от полости носа до трахеобронхиального дерева, за исключением терминальных бронхиол и альвеол. В связи с тем, что большинство ИВДП изначально имеют вирусную природу, потенциал применения антибактериальных препаратов (АП) ограничен. Каждый случай назначения АП должен рассматриваться индивидуально. Подобный подход предполагает выделение случаев заболевания, при которых эффект антибактериальной терапии (АТ) преобладает над еe неблагоприятными последствиями.
Острый синусит — частое осложнение острой респираторной вирусной инфекции (ОРВИ). Обследование пациентов с симптомами острого респираторного заболевания длительностью > 48 ч показало наличие рентгенологических признаков синусита в 87% случаев. Неизменно сопутствующий ринит делает предпочтительным использование термина «риносинусит». ОРВИ осложняются бактериальным риносинуситом в 0,5–2% случаев у взрослых и в 5–10% случаев у детей. В России, по расчетным данным, острый риносинусит ежегодно переносят около 10 млн человек, в то время как в США — около 31 млн.
Диагностика
Большинство пациентов с острым риносинуситом проходит лечение в амбулаторных условиях (исключение составляют случаи воспаления сфеноидальных пазух, поскольку возможен тромбоз кавернозных синусов). Отличительным диагностическим признаком бактериальных риносинуситов от ОРВИ, сопровождающейся экссудацией в синусах, является длительность симптоматики > 10 сут (но 10 мм/ч. При наличии трех из четырех симптомов специфичность теста составила 81% при чувствительности 66%. В то же время для такого признака, как перимаксиллярный отeк, характерна специфичность 99%. Большинство же других симптомов, выявляемых при осмотре, характеризуются низкой прогностической ценностью.
Диагностика риносинусита строится преимущественно на клинических, анамнестических и лабораторных данных. В то же время частое выявление рентгенологических признаков риносинусита при ОРВИ ограничивает возможности лучевых методов исследования. Именно поэтому рентгенография исключена из перечня рутинных методов диагностики неосложнeнных форм риносинусита. Применение лучевых методов исследования в подавляющем большинстве нецелесообразно и по причине необоснованного повышения стоимости лечения.
Классификация
Согласно методическим рекомендациям, утверждeнным комиссией по антибиотической политике при Министерстве здравоохранения РФ и Российской академией медицинских наук, Межрегиональной ассоциацией по клинической микробиологии и антимикробной химиотерапии, принята классификация, выделяющая:
В целях оптимизации лечебной тактики можно также предложить выделение следующих форм риносинуситов:
Вышеприведенные замечания к классификации были представлены в согласительных рекомендациях Американской академии оториноларингологии, Фонда хирургии головы и шеи, а также некоторых других обществ. Синусит подразделяется на четыре категории: острый (бактериальный) риносинусит, хронический риносинусит без полипов, хронический риносинусит с полипами и аллергический грибковый синусит. По мнению зарубежных специалистов, обновлeнная классификация позволяет более прицельно осуществлять лечение заболевания, однако обсуждение еe преимуществ выходит за рамки настоящей статьи.
Тактика АТ риносинусита, как и других инфекций респираторного тракта, зависит от тяжести течения заболевания и осложнений. Степень тяжести оценивается по совокупности симптомов. Например, при подозрении на орбитальные или внутричерепные осложнения течение всегда расценивается как тяжeлое, независимо от выраженности других симптомов.
По тяжести течения выделяют:
Стандартом этиологической диагностики риносинусита является бактериологическое исследование аспирата, полученного при пункции синуса. Диагностически значимый титр составляет 10 5 КОЕ/мл. Возбудителя удаeтся выделить в 60% случаев; по некоторым данным, в 20–30% случаев определяется полимикробная этиология. Последняя более свойственна подострому и хроническому течению заболевания.
Имеется тесная зависимость роли возбудителей от варианта течения заболевания: при остром риносинусите и обострении хронического риносинусита основное значение имеют Streptococcus (Str.) pneumoniae (20–35%) и aemophilus (H.) influenzae (нетипируемые штаммы, 6–26%). Более тяжeлые случаи заболевания чаще связаны со Str. pneumoniae. Гораздо реже причиной риносинусита являются Moraxella (M.) catarrhalis (и другие грамотрицательные бациллы, 0–24%), Str. pyogenes (1–3%; до 20% у детей), Staphylococcus (S.) аureus (0–8%), анаэробы (0–10%). Роль грамотрицательных бактерий (Pseudomonas aeruginosa, Klebsiella pneumoniae, Escherichia coli, Proteus spp., Enterobacter spp., Citrobacter) при остром синусите минимальна, но возрастает при нозокомиальном инфицировании, а также у лиц с иммуносупрессией (нейтропения, СПИД) и лиц, получавших повторные курсы антибактериальной терапии. Возбудителями одонтогенного (5–10% от всех случаев гайморита) верхнечелюстного синусита являются: H. influenzae, реже Str. pneumoniae, энтеробактерии и неспорообразующие анаэробы.
Терапия
АП в сочетании с назальными и/или системными противоотeчными средствами, в том числе и интраназальными стероидами и орошением слизистой носа физиологическим раствором, занимают основное место в терапии острого, а также при обострении хронического, риносинусита. Применяются антихолинергические препараты: ипратропия бромид; местные деконгестанты: оксиметазолина гидрохлорид; системные деконгестанты: фенилпропаноламина гидрохлорид; комбинация псевдоэфедрина гидрохлорид + ацетаминофен. По показаниям (например, в целях этиологической диагностики, особенно при неэффективности терапии на 3-и сутки, подозрении на микоз; при выраженном болевом синдроме, требующем декомпрессии синуса и т. д.) применяются пункция синусов и другие методы лечения.
Заблуждением является назначение (при отсутствии явных признаков аллергического риносинусита) антигистаминных препаратов, способствующих увеличению вязкости секрета и затруднению дренажа пазух. Ещe одна ошибка заключается в профилактическом назначении АП пациентам с ОРВИ в первые сутки манифестации риносинусита. Попытка предотвращения бактериальных осложнений, в том числе и со стороны синусов, лишена смысла.
Антибактериальная терапия. Главная цель АТ состоит:
В первые дни болезни, когда наиболее вероятной причиной заболевания являются вирусы, в частности респираторно-синцитиальный вирус, назначения АП не требуется. При сохранении симптомов риносинусита > 7–10 сут, у 60% пациентов можно предполагать наличие бактериальной инфекции. Именно в пределах данной группы целесообразно проведение АТ. Последняя может начинаться и раньше. Основанием для этого служит лихорадка и цефалгия, плохо поддающиеся действию анальгетиков.
При лeгком и среднетяжeлом течении острого риносинусита терапия одинаковая. Препаратом выбора является амоксициллин. Учитывая вариабельность всасывания препарата, для обеспечения качественного лечения представляется целесообразным применение микроионизированной формы, обеспечивающей постоянство абсорбции на уровне 93% (солютаб). Длительность терапии — 7–14 сут. В случае эпидемиологической значимости (предлагается > 5% от выделяемых штаммов) пенициллиноустойчивых Str. pneumoniae минимальная подавляющая концентрация (МПК) пенициллина — 0,12–2,0 мг/л, доза амоксициллина составляет 3 г/сут. В этом случае преимущество высокоадсорбируемой растворимой формы очевидно.
Если в большинстве случаев амоксициллин является адекватным средством терапии острого риносинусита, то в случае подострого течения, как и при наличии нижеперечисленных признаков, требуется применение ингибиторозащищeнных аминопенициллинов (амоксициллин/клавуланат).
К факторам, требующим применения ингибиторозащищeнных аминопенициллинов, относятся:
К альтернативным, не менее эффективным препаратам, применяемым при непереносимости аминопенициллинов, относят:
Относительно роли цефалоспоринов необходимо отметить следующее. Накапливается всe больше данных о взаимосвязи между уровнем потребления АП и уровнем резистентности микроорганизмов. В аналитическом обзоре J. Granizo продемонстрировано неблагоприятное влияние оральных цефалоспоринов на распространение резистентных к пенициллину штаммов Str. pneumoniae. Поэтому их применение, при наличии амоксициллина (амоксициллина/клавуланата) и современных макролидов, следует ограничивать случаями неэффективности АТ макролидами и непереносимости амоксициллина.
Особого внимания при планировании АТ острого риносинусита заслуживают макролиды, в частности азитромицин. Если учитывать сниженную комплаентность пациентов к препаратам, применяемым более 1 раза в сутки и сроком более 5 сут, а также относительно высокую частоту нежелательных реакций при применении ингибиторозащищeнных аминопенициллинов, препарат является средством выбора при респираторных инфекциях. Эффективность и безопасноть АТ большинства случаев «амбулаторного» риносинусита как у детей, так и у взрослых подтверждена клинической практикой. В частности, продемонстрирована одинаковая эффективность однократного (!) приема микросферической формы препарата (2,0 г) и 10-дневного курса АТ левофлоксацином. Сравнима и эффективность 3-дневного курса АТ азитромицином (500 мг/сут) и 10-дневного приeма амоксициллина/клавуланата (625 мг 3 раза в сутки). В ряде исследований показано, что азитромицин способствовал более раннему наступлению клинического улучшения и снижению стоимости лечения, что неудивительно, если учитывать наличие противовоспалительного эффекта у макролидов.
Препараты, применяемые при тяжелом течении риносинусита, вводятся внутривенно. При появлении признаков улучшения, наблюдаемого на 3–5-е сутки, практикуется переход на пероральную форму того же препарата (или амоксициллина/клавуланата при применении цефалоспоринов III поколения). Ступенчатая терапия эффективна, безопасна и позволяет сократить стоимость лечения.
Основными препаратами для лечения тяжeлых форм риносинусита являются:
При развитии осложнений со стороны центральной нервной системы (ЦНС) следует отдавать предпочтение цефтриаксону (2–4 г/сут в 2 приема) или цефотаксиму (12 г/сут в 4 приема). При развитии менингита, вызванного резистентными Str. pneumoniae (МПК ≥ 0,12 мкг/мл), дополнительно вводится ванкомицин (2 г/сут в 4 приема). Не исключено применение моксифлоксацина, однако данных, подтверждающих безопасность его применения, недостаточно.
Препараты, применяемые при неэффективности АТ
В последнее время большие надежды в лечении синуситов, вызванных пенициллиноустойчивыми (МПК > 4 мг/л) пневмококками, возлагаются на респираторные фторхинолоны (гемифлоксацин, моксифлоксацин). Активность препаратов распространяется на пенициллиноустойчивые штаммы Str. pneumoniae, β-лактамазопродуцирующие штаммы H. influenzae, M. catarrhalis, а также на атипичные и анаэробные микроорганизмы.
Как видно, спектр применяемых в лечении синуситов АП представлен весьма широко, и достаточно сложно найти ту грань, когда оправдано применение аминопенициллинов, а когда следует выбрать их ингибиторозащищeнные формы, цефалоспорины или фторхинолоны. Существенную помощь в разрешении этой проблемы могут оказать выводы контролируемых исследований и метаанализов.
По вопросам литературы обращайтесь в редакцию.
И. А. Гучев, кандидат медицинских наук
А. А. Колосов
421-й военный госпиталь МВО МО РФ, Смоленск
Что закапать ребёнку в нос?
Каждый родитель сталкивается с насморком у ребенка каждый год по 5-6 раз минимум. А всё потому, что у детей особое строение верхних дыхательных путей (носовая полость, ротоглотка — ротовая часть глотки и носоглотка — носовая часть глотки).
Особенности верхних дыхательных путей у детей:
У новорожденного ребенка может быть физиологический насморк. Это проявление адаптации слизистой носа к антигенам, которые есть в воздухе. Специально такой насморк лечить не нужно.
Бывают ситуации, когда заложенность носа и насморк появляются на фоне полного здоровья малыша. Это может быть защитной реакцией на сухой воздух в помещении, поэтому вырабатывается защитная слизь. Лечить специально тоже не нужно. Для облегчения состояния рекомендуется использовать увлажнитель воздуха, проветривать помещение, накрывать батареи мокрым полотенцем и раз в день протирать горизонтальные поверхности и пол (особенно зимой, когда работает отопление). Эти мероприятия являются профилактикой насморка у людей любого возраста.
Какой бывает насморк при инфекции?
Насморк инфекционной природы бывает бактериальным и вирусным.
Бактериальный насморк имеет несколько вариантов течения:
В таких ситуациях необходимо обратиться к специалисту (педиатр, ЛОР), который определит причину насморка (вирусы или бактерии) и назначит необходимое лечение.
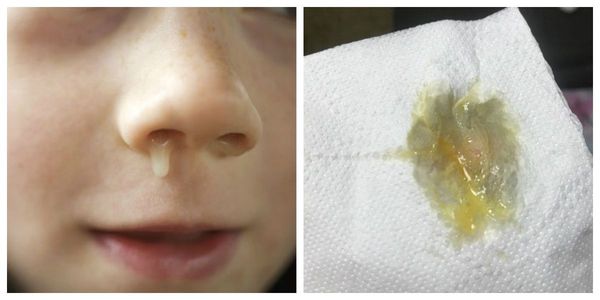
Вирусный насморк (при вирусной инфекции) начинается с появления прозрачных выделений. Через несколько дней выделения становятся жёлтыми, иногда зелёными и густыми. К седьмому дню болезни слизь снова становится прозрачной и потом вовсе проходит. Это нормальный процесс.
Поэтому очень важно понимать, что наличие зелёных, жёлтых или прозрачных выделений не отвечает на вопрос «вирусный или бактериальный насморк?».
Ни тот, ни другой не лечатся «сложными каплями» любого состава, антибиотиками или антибактериальными каплями для носа, каплями с феронами и оксолиновой мазью. Почему? Потому что капли в нос с феронами и оксолиновая мазь являются лекарствами с недоказанной эффективностью; антибактериальные капли могут вызвать аллергическую реакцию.
Принципы лечения насморка
Для детей раннего возраста лучше использовать отсосы (их сейчас очень много на рынке). Детей старше 3-х лет можно научить самостоятельно высмаркиваться: закрыть рот, закрыть одну ноздрю и дуть в нос, затем поменять ноздрю.
Ниже несложные правила использования капель, солевых растворов и спреев.
Правила пользования солевыми растворами (стандартные)
Как капать капли в нос детям до года?
Как использовать спреи или аэрозоли в нос у детей старше 1 года?
Когда именно нужно использовать сосудосуживающие капли?
Сосудосуживающие препараты детям до года обязательно использовать только в виде капель, ввиду их анатомо-физиологической особенности. Для детей более старшего возраста — спреи и аэрозоли.
Также эти лекарства назначаются на срок не более пяти дней, так как при более длительном применении спазм сосудов может быть и во внутренних органах. А это может привести к осложнениям: головные боли, боли в животе, нарушение пищеварения и проблемы с сердечно-сосудистой системой.



 Читайте также:
Читайте также: 
