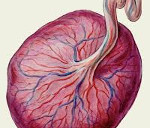
Базальный децидуит что это причины возникновения
Гнойно-некротический децидуит при замершей беременности
Диагноз замершая беременность устанавливается врачами, когда плод в возрасте до двадцати недель погибает. После этого через некоторое время происходит самопроизвольный аборт. Промежуток между этими событиями может составлять несколько недель. Этого времени может оказаться достаточно для того, чтобы началось воспаление, которое, если не предпринять срочных мер, может перейти в гнойно-некротический децидуит.
Причины
Данная патология самостоятельно встречается очень редко, но как осложнение замершей беременности намного чаще. Гнойно-некротический децидуит — это одновременное омертвление и воспаление слизистой оболочки матки.
Эндометрий хорошо снабжается кровью, и воспаление может быстро распространиться по полости матки. В случае замершей беременностьи, мёртвые ткани являются идеальной средой для роста и размножения бактерий и вирусов.
Вызвать воспаление слизистой матки и гибель плода может и грибковая инфекция, но всего виновниками развития воспаления становятся бактерии стафилококки и стрептококки. Более точно выявить тип возбудителя можно проведя посев на питательную среду.
Лишь после этого можно определиться с лечением. От того насколько эффективным будет лечение, зависит способность женщины родить ребёнка в будущем. О том чтобы самостоятельно лечить гнойно-некротический децидуит не может быть и речи.

Лечение
Если к моменту постановки диагноза плод находится в матке, производят чистку, в ходе которой удаляется и эмбрион и эндометрий. После процедуры выскабливания обязательно берутся ткани на изучение. По результатам этого исследования выясняют причину гибели плода.
В некоторых случаях гнойно-некротический децидуит может начаться, если в матке после чистки остались фрагменты зародыша. Воспалительный процесс после замершей беременности лечат всегда в больнице под постоянным наблюдением врачей. Гнойно-некротический париетальный децидуит всегда протекает тяжело, так как воспаляется уже подготовленный к длительной беременности эндометрий.
Остановить идущие в полости матки изменения можно остановить только с помощью антибиотиков. Причем вводиться они должны с помощью инъекций. В этом случае действие препарата начнётся быстрее, чем при приёме антибиотиков в виде таблеток. Причем в каждом новом случае возникновения болезни будет разрабатываться своя схема лечения. В данной ситуации крайне важно не допустить развития сепсиса.
Если возбудитель проникнет в кровяное русло, то с током крови его разнесёт по всему организму и тогда ещё один или сразу несколько очагов воспаления могут появиться в дополнение к тому, что уже имеется в матке. Вылечить сепсис очень сложно, так как быстро развивается острая почечная недостаточность и инфекционно-токсический шок.
Если срочно не провести переливание крови и антибактериальную терапию, пациентка погибнет. Во многом скорость развития воспалительного процесса его тяжесть зависит от уровня иммунитета женщины. Не стоит и забывать о том, что во время беременности он значительно ослаблен, без этого произошло бы отторжение плода.
Вторым фактором, влияющим на распространение воспаления, является вирулентность возбудителя или возбудителей. Очень часто в гибели эмбриона оказывается виновным вирус герпеса. В этом случае остановить воспаление намного сложнее, чем в случае бактериальной инфекции.
Циклоферон
Для борьбы с вирусной инфекцией пациентке назначают Циклоферон в уколах. Данный препарат является иммуномодулятором и одновременно с этим обладает противовоспалительными свойствами.
При воспалении, вызванном вирусами, он повышает уровень иммунитета, что позволяет организму бороться с очагами воспаления. Одновременно с этим препарат блокирует дальнейшее размножение вирусов. Раствор Циклоферона вводится для лечения последствий гнойно-некротического децидуита внутримышечно. Препарат нельзя назначать пациенткам, имеющим проблемы с печенью.
Перед проведением инъекций проводится проба для определения непереносимости. Основным достоинством Циклоферона является то, что его можно использовать совместно со многими препаратами, что в случае лечения воспаления эндометрия после замершей беременности, является очень важным. Не все препараты из группы иммуномодуляторов можно сочетать с антибиотиками.
Цифран
Для лечения гнойно-некротического децидуита активно используются антибиотики второго поколения, к которым относится Цифран. Основным действующим веществом этого препарата является ципрофлоксацин. Данное средство относится к противомикробным препаратам широкого спектра действия.
При попадании в организм он нарушает синтез ДНК бактерий. Одновременно с этим он повышает проницаемость их мембран. Препарат одинаково эффективно уничтожает бактерии находящиеся в состоянии покоя и в периоде деления. Инъекции назначаются внутривенно два раза в день по 400 мг.
Согласно инструкции раствор желательно вводить капельно в течение получаса. Длительность лечения зависит от тяжести воспалительного процесса. При необходимости препарат можно назначать в виде таблеток. Таблетки выпускаются в двух дозировках по 250 и по 500 мг.
Самая большая доза на один приём составляет 750 мг. В сутки необходимо два приёма таблеток. Минимальная разовая доза составляет 250 мг. Длительность лечения от одной недели до четырех. После исчезновения всех симптомов воспаления, лечение рекомендуется продолжать ещё в течение трёх дней.
Допускается вариант, когда лечение начинается с внутривенного введения, а затем продолжается с помощью таблеток. Препарат не назначается пациентам с приступами эпилепсии и расстройствами психики. Так же его нельзя назначать женщинам страдающим расстройствами мозгового кровообращения.
Прогноз
Если лечение было проведено правильно, и воспаления было купировано, пациентке назначают физиопроцедуры. А именно массаж, ультразвук, грязелечение. Таким образом, врачи восстанавливают слой эндометрия. Одновременно с этим женщине назначают курс витаминотерапии для повышения иммунитета. По статистике полностью прошедшая курс лечения женщина повторно сможет забеременеть через шесть месяцев после окончания лечения.
Плацентит
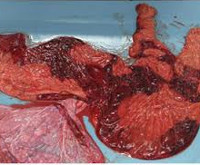
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
МКБ-10
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.
Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
ЗАМЕРШАЯ БЕРЕМЕННОСТЬ: ЭТИОЛОГИЯ И ПАТОМОРФОЛОГИЯ
Среди потерь I триместра беременности крайне актуальной является неразвивающаяся беременность. Согласно российской статистике, замершая беременность составляет 45-88% от числа самопроизвольных абортов, 11% первых беременностей заканчиваются хирургическим абортом, а частота невынашивания беременности достигает 20% (Милованов А.П., 2011). В клинической практике больше половины подобных ранних потерь остаются не распознанными в отношении этиологии и патогенеза.
Цель:анализ современных методических подходов для патоморфологической диагностики причин раннего невынашивания беременности по соскобам эндометрия.
Задачи:1) анализ литературных источников;2) анализ диагностических методов;3) разбор клинического наблюдения.
Содержание:
Замершая беременность отличается от спонтанного аборта отсутствием сократительной деятельности матки и длительным нахождением в ее полости фрагментов хориального мешка и погибшего эмбриона. Это требует их хирургической эвакуации и последующего патоморфологического исследования. В каждом конкретном случае вызвать подобный исход беременности могут различные причины или комплекс этиологических факторов. К основным причинам можно отнести такие, как эндокринные нарушения в организме матери, хромосомные аномалии и «сбои» в генетической программе, воспалительные агенты (бактериальные и вирусные), нарушения гемостаза и иммунные расстройства.
Исследование соскобов эндометрия согласно диагностическому алгоритму позволяет диагностировать эндокринопатии в виде нарушения лютеиновой фазы менструального цикла (МЦ), выявить морфологические признаки, указывающие на возможность аберрантной фолликулярной фазы МЦ, диагностировать острый экссудативный децидуит и проявления хронического эндометрита [1,2]. В соскобах эндометрия проводится оценка состояния ворсин хориона, васкулогенеза, вневорсинчатого и инвазивного цитотрофобласта, фибриноидной трансформации стенки артерий маточно-плацентарной области, состояния стромы, сосудистого русла париетального эндометрия и базальной децидуальной пластинки.
Клиническое наблюдение:
У пациентки К. возраста 33 года, поступившей в стационар с клиническим диагнозом неразвивающаяся беременность в сроке 8-9 недель, при исследовании соскоба эндометрия выявили морфологические признаки незавершенной децидуализации стромы, ретардацию желез спонгиозного слоя эндометрия, лейкоцитарные инфильтраты, часто массивные, с формированием картины «затёков». Морфологическое строение ворсин хориона, инвазия цитотрофобласта в маточно-плацентарной области, фибриноидная трансформация стенки спиральных артерий соответствовали сроку гестации. В связи с этим в качестве ведущих причин раннего невынашивания у пациентки диагностировали: Острый экссудативный децидуит. Эндокринопатия в виде недостаточности лютеиновой фазы и ретардации желез эндометрия.
Таким образом, многоэтапное последовательное исследование соскобов эндометрия согласно диагностическому алгоритму позволяет определить вероятные причины патологии беременности и ориентировать клиницистов на выбор диагностических подходов и предгравидарную подготовку женщины к последующей беременности.
Литература:
Волкова Л.В. Полякова А.А. Раннее невынашивание беременности (этиопатогенез и патоморфологическая диагностика).- Курск: КГМУ.- 2009.- 30 с.
Базальный децидуит что это причины возникновения
Балтийский институт репродуктологии человека, Санкт-Петербург, Россия
Dеcidua — знакомая и неизвестная
Журнал: Проблемы репродукции. 2017;23(4): 13-17
Никитин А. И. Dеcidua — знакомая и неизвестная. Проблемы репродукции. 2017;23(4):13-17.
Nikitin A I. Dеcidua — familiar and unknown. Russian Journal of Human Reproduction. 2017;23(4):13-17.
https://doi.org/10.17116/repro201723413-17
Балтийский институт репродуктологии человека, Санкт-Петербург, Россия
Гравидарная перестройка эндометрия — процесс, обеспечивающий имплантацию эмбриона. В настоящее время в качестве ее основных признаков рассматриваются изменения поверхностного эпителия эндометрия в виде появления пиноподий и децидуализация стромы эндометрия с формированием децидуальной оболочки — материнской части плаценты. Однако и исследователей, и врачей всегда «ставят в тупик» случаи внематочных беременностей: трубных, шеечных, яичниковых и даже брюшных. Ведь в этих органах нет эндометрия. Как в таких случаях происходит имплантация бластоцисты? Фактами, от которых следует отталкиваться при поиске ответа на этот вопрос, являются обнаружение при патогистологическом исследовании «материала» внематочных беременностей участков децидуальной ткани. Важно отметить, что такие участки обнаруживались вне матки и при маточных беременностях. На основе собственного опыта и анализа данных литературы автор в работе делает вывод о том, что эндометрий не является структурой, с только ей присущей способностью претерпевать гравидарную трансформацию, а последнюю можно рассматривать как системную физиологическую реакцию клеток стромы не только эндометрия, но и других органов на рост в организме женщины прогестерона. Поэтому у бластоцисты, оказавшейся вне матки, есть шанс имплантироваться, если в строме маточной трубы, яичника или какого-либо органа брюшной полости развивается децидуальная реакция. После имплантации эктопическая децидуальная ткань становится децидуальной оболочкой бластоцисты, которая, как и при маточной беременности, выполняет те же функции, которые выполняет decidua basalis матки: снабжение эмбриона питанием, иммунологическую функцию, защиту зародыша от патогенных микроорганизмов и т.п. В результате вне матки развивается беременность, нередко — до срока.
Балтийский институт репродуктологии человека, Санкт-Петербург, Россия
Прегравидарная (в дальнейшем — гравидарная) перестройка эндометрия — процесс, обеспечивающий успешную имплантацию эмбриона. В настоящее время в качестве его основных морфологических признаков рассматриваются своеобразные изменения поверхностного эпителия эндометрия (появление пиноподий) и «децидуализация» стромы эндометрия. Однако и исследователей, и врачей всегда «ставят в тупик» случаи внематочных беременностей: трубных, шеечных, яичниковых и даже брюшных. Ведь в этих органах нет эндометрия. Как в таких случаях происходит имплантация бластоцисты? Каким образом плацентация, прежде всего — при брюшной беременности, не сопровождается врастанием хориона в прилежащие к месту имплантации органы с их разрушением и неизбежным кровотечением? Разрыв маточной трубы при трубной беременности происходит, по-видимому, чаще из-за того, что в этом случае просто не хватает пространства для растущего плодово-плацентарного комплекса. Из всего этого возникает неизбежный вопрос: действительно ли эндометрий является уникальной структурой, обеспечивающей успешную имплантацию зародыша. Недавно это уже было в статье В.С. Корсака [1], описавшего случай доношенной брюшной беременности.
Для выяснения генеза «эктопий» децидуа следует напомнить процесс формирования в матке decidua basalis материнской части плаценты, в которую и имплантируется бластоциста в естественных условиях наступления беременности. Изменения эндометрия, направленные на его подготовку к восприятию зародыша, начинаются с так называемой его прегравидарной перестройки. Она развивается во второй (лютеиновой, секреторной) фазе менструального цикла и не зависит от наступления беременности. Ее начало совпадает с началом функционирования желтого тела, что говорит о безусловной роли в этом процессе прогестерона. Прегравидарные изменения эндометрия наиболее выражены в его компактном (поверхностном) и спонгиозном (промежуточном) слоях и в меньшей степени затрагивают базальный слой, остающийся источником регенерации эндометрия после менструаций и родов. В процессе прегравидарной перестройки компактного слоя отмечаются своеобразные изменения поверхностного эпителия (появление пиноподий), а также клеточных элементов и сосудов стромы. Они включают прежде всего такой процесс, как трансформация фибробластов межуточной ткани в клетки, напоминающие децидуальные. Они округляются, увеличиваются в размерах, накапливают гликоген и липиды, но пока не формируют крупные группы, характерные для истинной децидуальной реакции. Поэтому этот процесс называют децидуоподобной реакцией. Одновременно отмечается рост так называемых спиральных артерий, которые удлиняются и достигают поверхности эндометрия. Их стенки утолщаются, они становятся более извитыми и спирально закручиваются в «клубки». Изменение скорости кровотока и увеличение проницаемости стенок сосудов приводит к росту гидрофильности стромы компактного слоя, ее отеку и разрыхлению. Железы эндометрия, преимущественно губчатого слоя, становятся извитыми, увеличивается их просвет и возрастает секреторная активность. В них накапливается слизистый секрет, содержащий мукоиды, гликоген, глюкопротеиды и другие химические элементы [4].
Все эти изменения приводят к тому, что определяемая при ультразвуковом исследовании «толщина» эндометрия увеличивается с 1—3 мм (в фолликулярную фазу цикла) до 8—10 мм. Это именно та величина, на которую как оптимальную, обеспечивающую имплантацию бластоцисты, ориентируются специалисты, работающие по программам ВРТ.
Если оплодотворение не происходит и бластоциста не формируется, описанная децидуоподобная перестройка эндометрия претерпевает обратное развитие, а функциональный слой его после падения уровня прогестерона отторгается (менструация). Если же наступает беременность и формируется бластоциста, децидуоподобная реакция переходит в процесс «децидуализации эндометрия». Фибробласты стромы эндометрия при этом округляются и увеличиваются в размере в несколько раз (до 50 мкм), превращаясь в децидуальные клетки. В них появляются крупные гранулы гликогена и капли липидов. Они обогащаются белковыми веществами, в них обнаруживаются протеолитические ферменты, фосфатаза, гистаминаза, кальций, железо и другие химические элементы. С помощью микроворсинок на их поверхности децидуальные клетки объединяются в группы, что приводит к началу формирования decidua basalis. В ее состав, кроме децидуальных, входят также лимфомиелоидные клетки, главным образом — макрофаги и эндометриальные гранулоциты. Одновременно продолжает увеличиваться гидрофильность стромы эндометрия, происходит дальнейшее развитие сети спиральных артерий. Капилляры, проходящие в компактном слое под поверхностным эпителием, расширяются и принимают форму синусоиды. В железах спонгиозного слоя появляются сосочковые выросты, содержащие капилляры [4]. Ряд авторов [5] обозначают процесс децидуализации стромы эндометрия как генетически запрограммированное «ремоделирование ткани» (tissue remodelling), контролируемое гормонами (прогестерон, эстрадиол), простагландинами, гормонами роста, цитокинами и другими факторами.
Достигшей полости матки бластоцисте необходимо «выбрать» место для имплантации. Как установлено [5—8], это происходит в результате сложных реципрокных взаимодействий бластоцисты и структур эндометрия. Главную роль в этом процессе играют так называемые молекулы клеточной адгезии. В настоящее время наибольшее значение придается интегринам, поверхностным гетеродимерным гликопротеинам, обеспечивающим адгезию клеток друг к другу, а также к компонентам внеклеточного матрикса. Экспрессия интегринов находится под контролем прогестерона, факторов роста и «информационных пептидных молекул» — цитокинов. Важно отметить, что механизмы рецепции, контролирующие взаимодействие бластоцисты и эндометрия, формируются в процессе децидуализации последнего. При этом продуцентами интегринов являются и эпителий, и «стромальные клетки» эндометрия [5]. В свою очередь и бластоциста (трофобласт) продуцирует сигнальные пептидные молекулы, в основном — цитокины: факторы роста, интерлейкины и др. Таким образом, в обмене химическими сигналами с бластоцистой «задействован» не только эпителий эндометрия, но и децидуальные клетки. При этом формирование именно decidua basalis является наиболее важной составляющей процессов, связанных с имплантацией бластоцисты, так как эта структура станет «маточной частью плаценты» и обеспечит маточно-плацентарный кровоток, а decidua capsularis и parietalis сформируют остальную часть децидуальной оболочки, в которой на протяжении всей беременности будут заключены эмбрион/плод, околоплодные воды и плацента. С началом секреции трофобластом хорионического гонадотропина (с 7-го дня после оплодотворения) этот гормон также становится одним из «сигнальных факторов» в «диалоге» между эмбрионом и организмом матери.
Таким образом, процесс децидуализации происходит в результате реакции фибробластов соединительной ткани на воздействие прогестерона. Поскольку фибробласты являются необходимым компонентом стромы любого органа, можно допустить, что децидуальная реакция при состоявшемся оплодотворении и сформировавшейся бластоцисте может иметь место не только в матке, но и в других органах и ее в этих случаях можно считать по сути не «эктопией», а результатом местной трансформации фибробластов стромы органа. При этом эмбрион, попавший, например, в брюшную полость (что происходит, вероятно, много чаще, чем мы думаем) или «застрявший» в трубе начинает получать биохимические «сигналы» от участков децидуальной ткани («я тут») и сам начинает направлять ей свои «сигналы». Так, обменявшись «приветствиями» с децидуальными клетками, зародыш начинает процесс имплантации. В результате «эктопическая децидуальная ткань» становится децидуальной оболочкой бластоцисты, и, как и при маточной беременности, выполняет те же функции, которые выполняет decidua basalis матки: и защитную, предохраняющую подлежащий орган от врастания в него ворсин хориона, и (до сформирования плаценты) функцию снабжения эмбриона питательными веществами (гистиотрофное питание), и функцию, обеспечивающую иммунологическую толерантность организма матери к «чужому» для нее плоду, и функцию защиты зародыша от патогенных микроорганизмов и т. д. Все сказанное позволяет признать реальным вывод о том, что эндометрий не является уникальной структурой, с только ей присущей способностью претерпевать прегравидарную и гравидарную трансформацию, а последняя носит закономерный общий для организма характер, который можно рассматривать как системную физиологическую реакцию клеток стромы органов на рост в организме женщины прогестерона.
Сделанный вывод, как было сказано выше, подтверждается рядом исследований. В России уже в начале прошлого века, в работах К.П. Улезко-Строгановой [9], первого руководителя лаборатории нормальной и патологической морфологии «Императорского клинического повивального института» в Санкт-Петербурге и в работах других авторов [10—14] было показано, что «децидуальному превращению» могут подвергаться клетки стромы брюшины, сальника, лимфоузлов, маточных труб, яичников, влагалища, аппендикса, мочевого пузыря, почек, диафрагмы, серозных оболочек плевральной полости, эндотелий кровеносных сосудов, даже — слизистая гортани.
Следует особо отметить, что до сих пор дискутирующийся в литературе взгляд на возможность трансформации клеток стромы в децидуальные в других, кроме матки, органах, как это ни удивительно («хорошо забытое старое») был с полной определенностью, подтвержденной собственными наблюдениями, высказан еще в 1887 г. в упомянутой выше работе А. Walker [2], описавшего 2 случая брюшной беременности.
Таким образом, можно допустить, что бластоциста, попавшая в брюшную полость, имплантируется не в ткань органа (сальника, маточной трубы, яичника и др. органов), а в сформировавшуюся в этих органах «родную» децидуальную ткань, в которой, как и в decidua матки после имплантации зародыша образуются «кровяные лакуны», в которые погружаются ворсины хориона и т. д. В результате формируется, как и в матке, децидуальная оболочка, а затем плацента и развивается, нередко — доношенная, беременность. Это позволяет также сделать вывод о том, что эмбриону для имплантации достаточно, вероятно, присутствия только децидуальной ткани.
Ярким свидетельством роли прогестерона в процессе «эктопической децидуализации» может служить сообщение L. Tang и соавт. [15], описавших случай обнаружения масс децидуальной ткани с кровоизлиянием в дугласово пространство у женщины с симптомами внутрибрюшного кровотечения. Как выяснилось, пациентка длительно применяла с целью контрацепции препараты прогестерона.
Вопросы, касающиеся распространенности и частоты «эктопической децидуализации», как и шансов эмбриона на успешную имплантацию, в этих случаях остаются открытыми, так как сообщения на эту тему появляются редко и, преимущественно, в виде описания отдельных случаев.
В связи с вышесказанным следует затронуть еще один важный аспект разбираемой проблемы. Он касается возникновения серьезных диагностических ошибок при обнаружении «эктопий» децидуальной ткани. Хотя опытный патогистолог без труда распознает децидуальную ткань, описаны случаи, когда эту ткань принимали за опухоль, чаще всего — мезотелиому, метастазы опухоли, особенно — при обнаружении участков децидуализации в лимфатических узлах, туберкулез и другие патологические процессы [16—18]. Это может иметь далеко идущие неблагоприятные, особенно — при беременности, последствия. Описаны и «обратные» ситуации, когда мезотелиома, в том числе и злокачественная, принималась за децидуальную ткань и необходимые лечебные мероприятия не проводились или проводились с опозданием [17, 19]. В этих случаях для дифференциальной диагностики в гистологической практике рекомендуют использовать специальный набор (панель) гистохимических реакций [20]. Описаны случаи внутрибрюшных кровотечений из мест эктопий децидуальной ткани [21], появление симптомов раздраженного кишечника при «децидуализации сальника» [22].
Отдельно cледует рассмотреть возникновение случаев пневмоторакса, в том числе — повторных, у молодых женщин в «перименструальном периоде», а также случаев судорожных приступов у молодых женщин, страдающих эпилепсией, также закономерно возникающих в перименструальном периоде [23, 24]. Поскольку прослежена четкая связь развития и пневмоторакса, и приступов эпилепсии с менструльным периодом, их еще называют «менструальным пневмотораксом» (catamenial pneumotorax — от греч. саtamenia — менструация), и «менструальной эпилепсией» (catamenial epilepcy). Что касается пневмоторакса, то здесь почти всегда есть морфологический материал для исследования, так как в большинстве случаев требуется оперативное вмешательство. Следует отметить, что нередко гистологически при менструальном пневмотораксе в плевре и диафрагме обнаруживаются наряду с типичной децидуальной тканью очаги эндометриоза. Поэтому последний рассматривают как основную причину пневмоторакса. Хотя в любом случае появление децидуальной ткани, в которой заложен механизм отслоения («отпадающая оболочка»), указывает на ее, возможно, ведущую роль в механизме возникновения этой патологии.
Понятно, что морфологический материал в случаях менструальной эпилепсии недоступен для изучения. Большинство авторов, описывающих случаи менструальной эпилепсии, связывают их, естественно, с гормональными изменениями в период менструации. Это логично. Однако поскольку они же одновременно считают, что многое в патогенезе приступов остается неясным, можно допустить предположение и о возможности трансформации каких-либо клеток ткани мозга мезодермального происхождения в децидуальные и их «задействование» в патогенезе приступов.
Поэтому возникающие при беременности (и вне ее у молодых женщин) патологические процессы неясного происхождения следует рассматривать и в аспектах возможной роли в этом «эктопий» децидуальной ткани.
Авторы заявляют об отсутствии конфликта интересов.
1 Употребление термина «децидуальная ткань» не является строго корректным, так как в международной и отечественной гистологической номенклатуре такой ткани нет, однако удобство использования и широкое распространение в научной литературе этого термина позволило нам также использовать его.