диффузное расположение дисхромии это
Дисхромия как она есть или веснушки от кутюр
Нарушение пигментации кожи или дисхромия может стать для человека серьезной косметической проблемой.
Давайте рассмотрим кожу с точки зрении насыщения ее пигментом. Цвет кожи зависит от наличия в ней синего, красного, желтого и коричневого пигментов. Красный цвет дает окисленный гемоглобин в капиллярах. Синий – гемоглобин в венах и меланиновый пигмент в дерме. Желтый – это каротиноиды в коже. А коричневый – это распределение меланина в дерме. Вот и вся палитра, краски которой, смешиваясь, дают такое многообразие, неповторимость оттенков человеческой кожи на Земле..
А теперь рассмотрим типичные случаи дисхромии:
Веснушки
Дисхромия в виде веснушек чаще встречается у голубоглазых людей с рыжеватыми волосами и светлой тонкой кожей. При богатом арсенале косметических средств, известных человечеству, не придумано еще уникального средства для удаления веснушек. Даже выведение их всегда одноразово, то есть отбеливание кожи не приводит к тому, что веснушек больше не будет. Стоит пригреть солнцу, и они опять тут как тут. Точечное отбеливание также не поможет, если у вас наблюдается дисхромия: в таком случае участки кожи, с которых сведены веснушки, выглядят блекло, серо и только портят лицо.
Хлоазмы
Гиперпигментация кожи, которая выражается в появлении неправильной формы темных пятен на коже. Данная дисхромия кожи возникают достаточно часто у беременных. Также хлоазмы наблюдаются у женщин, страдающих гинекологическими воспалительными заболеваниями, принимающих долгое время гормональные противозачаточные средства.
Хлоазмы не стоит лечить кератолитическими, то есть отшелушивающими средствами, лучше прибегнуть к помощи отбеливающих средств. Помимо этого, хлоазмы помогает устранить фотолечение.
Хлоазмы имеют определенную сезонность. Так зимой пятна практически исчезают, зато летом темнеют и выделяются на коже особенно сильно.
Связь с гормональным статусом подсказывает нам, что и лечение надо проводить в комплексе, дисхромия кожи не исчезнет только при использовании отбеливающих стредств.
Гипопигментация кожи
Это обратный процесс, когда нарушение в одном из звеньев меланогенеза может привести к недостаточности пигмента.
Одним из характерных видом гипопигментации является витилиго. Это нехватка пигмента в отдельных участках кожи, которая очень трудно поддается лечению. Врачи обычно назначают комплексную терапию, но она редко приводит к полному излечению.
Еще одно явление гипопигментации – это альбинизм, то есть врожденная дисхромия кожи, волос, глаз. Лечения в данном случае нет. Но есть меры защиты от вредного воздействия: страдающим альбинизмом рекомендовано избегать солнечного облучения, применять фотозащитные средства, поскольку их кожа наиболее чувствительна к ультрафиолетовому излучению.
Диффузное расположение дисхромии это
Тирозин гидроксилируется в дигидроксифенилаланин (ДОФА). ДОФА окисляется в ДОФА-хинон. Обе реакции катализируются тирозиназой, активирующейся в присутствии ионов меди и кислорода. Кроме того, тирозиназа является очень чувствительной к ультрафиолетовому излучению (УФИ).
Следует отметить то, что суть меланогенеза важна для создания эффективных лекарственных средств, используемых для лечения и коррекции пигментаций кожи.
В научной литературе существует следующая классификация дисхромий.
1. Первичные гипермеланозы.
1.1. Врожденные гипермеланозы: невус пигментный, лентиго юношеское, недержание пигмента.
1.2. Наследственные гипермеланозы: веснушки, меланизм, лентигиноз наследственный, лентигиноз периорифициальный.
1.3. Приобретенные гипермеланозы:
1.3.1. Ограниченные гипермеланозы: хлоазма, линейная пигментация лба, мелазма, пигментный около ротовый дерматит, каротинодермит Брока.
1.3.2. Диффузные гиперпигментации: болезнь Аддисона, кахектическая меланодермия.
1.3.3.Токсическая гиперпигментация: меланоз Риля, сетчатая пигментная пойкилодермия лица и шеи, токсическая меланодермия Хофмана-Хабермана, медикаментозные меланодермии.
1.3.4. Артифициальные гипермеланозы: актиническая меланодермия, мраморная пигментация кожи Бушке-Эйхорна, паразитарная меланодермия.
2. Вторичные гипермеланозы.
2.1. Постинфекционная меланодермия: сифилитическая меланодермия, туберкулезная меланодермия.
2.2. Поствоспалительные меланодермии: красный плоский лишай; ограниченный нейродермит, узловатая почесуха; склеродермия; крапивница; экзема; пиодермия; буллезные дерматозы.
1. Первичные гипомеланозы
1.1. Врожденные гипомеланозы:
1.1.1. Отдельные заболевания: беспигментный невус, альбинизм частичный, альбинизм тотальный, альбинизм неполный, пьебалдизм.
1.1.2. Синдромы с депигментацией. Врожденные синдромы: туберозный склероз или Бурневилля, прингля синдром.
1.1.3. Наследственные синдромы: Чедиака-Штейнбринка-Хигаси синдром, Синдром Менде, Титце синдром, Зипрковского-Марголиса синдром.
1.1.4. Идиопатические синдромы: Алеззандрини синдром, Фогта-Коянаги-Харада синдром.
1.2. Приобретенные гипомеланозы: витилиго.
2. Вторичные гипомеланозы.
2.1. Постинфекционные гипохромии: отрубевидный лишай, простой лишай, сифилитическая лейкодерма, лепрозная лейкодермия.
2.2. Поствоспалительные гипохромии: псориаз обыкновенный, склеродермия, красная волчанка, парапсориаз, нейродермит.
Хочется отметить, что в повседневной практике врачи чаще сталкиваются с проблемами гипермеланозов, особенно приобретенного генеза.
В данной работе разобраны наиболее часто встречающиеся в жизни нарушения пигментации кожи.
Эфелиды, или веснушки, относятся к первичным наследственным гипермеланозам. Они появляются у детей, в возрасте 4-6 лет, чаще на лице, груди или конечностях, после 30 лет их количество уменьшается. Решающую роль в их появлении играет наследственный фактор и ультрафиолетовое излучение. Высыпания представлены четко очерченными пятнами диаметром 0,1-0,4 мм. В появлении которых решающую роль играет наследственный фактор и ультрафиолетовое излучение. Интересно, что количество меланоцитов в эфелидах не увеличено, а обнаруживается повышенный синтез меланина и его накопление в кераноцитах. Данное состояние не является патологическим и не требует врачебного вмешательства.
Лентиго относится к первичным гипермеланозам. Пик развития заболевания отмечается в возрасте от 10 до 70 лет. Патологический очаг представлен пятнами коричневого цвета округлой формы, от нескольких миллиметров до сантиметра в диаметре. Располагаются пятна на лице, руках, туловище. Хроническая инсоляция стимулирует активный синтез меланина и пролиферацию меланоцитов. Так же причинами возникновения данной патологии могут являться наследственность и возраст. Патоморфология зависит от клинического типа лентиго. Выделяют юношеское и сенильное (или солнечное) лентиго.
Юношеское (ювенильное или простое) лентиго способно возникать на любом участке кожи, иногда возможно поражение слизистых. Важно отметить, что содержание меланина в базальном слое повышено, но наблюдается локальная пролиферация.
Хлоазма относится к первичным приобретенным ограниченным гипермеланозам. Появление пятен чаще отмечается в возрасте от 20 до 50 лет. В патологическом очаге обнаруживаются пятна неправильного очертания, окрашенные в темно-желтый или темно-коричневый цвет. Излюбленной локализацией патологического очага является кожа лица, в области щек, верхней губы, вокруг глаз, на переносице. Хлоазма появляется у беременных, пациентов с хроническими заболеваниями печени, женщин, имеющих воспалительные процессы гинекологической сферы или использующих препараты для оральной контрацепции. Зерна меланина накапливаются в клетках базального и шиповатого слоев эпидермиса, увеличивается количество меланосом в поверхностных слоях дермы.
Отдельно выделяют околоротовой дерматоз Брока. Он появляется в возрасте от 30 до 40 лет. Патологический очаг в виде желтовато-коричневых пятен с четкими или расплывчатыми границами, в области носогубного треугольника. Интенсивность пигментации может меняться до полного ее исчезновения. Наблюдается почти исключительно у женщин, обычно на фоне овариальных дисфункций или нарушении функции пищеварительного тракта.
Перейдем к рассмотрению такой дисхромии кожи как мелазма. При подготовке данного реферата обнаружилось, что во многих источниках мелазму приравнивают к хлоазме. По сути, это одно и тоже, однако мелазма характеризуется более агрессивным течением. Причины возникновения повторяются, как при хлоазме.
Мелазмы могут носить проходящий или хронический характер. При проходящем варианте пигментация проявляется временно в весеннее-летний период или при гормональном всплеске. При хронической мелазме пигментация не исчезает совсем, а лишь бледнеет. Выделяют: эпидермальную, дермальную и смешанную мелазмы. Отличаются они глубиной залегания пигмента, что немаловажно при выборе лечения.
В последнее время, врачами и эндокринологами, и гинекологами констатируется увеличение гормональных дисфункций в женской популяции, поэтому, частота возникновения данных патологий резко возросла.
Поствоспалительные дисхромии являютя вторичными гипермеланозами. Могут быть следствием таких заболеваний, как красный плоский лишай, вульгарное акне, атопический дерматит и васкулиты.
При этом состоянии поражаются различные возрастные категории, играет роль длительность и глубина воспалительного процесса. Патологический очаг может распространяться на любых участках тела (даже на закрытых). Имеет нечеткие границы, причудливую форму, разную степень окрашенности. Гранулы меланина могут откладываться как в эпидермисе, так и в дерме, что важно учитывать при коррекции.
Борьба с гиперпигментаией может проводиться в двух направлениях: полное удаление очага или его осветление. От желаемой цели зависит выбор методики
Витилиго в классификации дисхромий кожи относится к первичным приобретенным гипомеланозам. Возникает в любом возрасте. Патоморфологически наблюдается уменьшение или полное исчезновение меланоцитов и следы их деструкции. Имеет место несколько теорий патогенеза этого недуга, но наибольшее значение специалисты уделяют генетической теории ( 2001 год открытие гена витилиго NALP 1) и аутоиммунной (недостаточность клеточного иммуннитета, приводящая к образованию аутоантител и меланосодержащим формациям). Патологический очаг представлен пятнами от 5 мм молочно-белого цвета с желтоватым оттенком. Могут быть окружены ободком гиперемии и изредка сопровождаются зудом. Форма круглая, овальная, продолговатая. Границы выпуклые, фестончатые.
Остальные варианты нарушения пигментации кожи встречаются реже и часто являются врожденными синдромами.
Дерматологи для диагностики дисхромий часто используют дерматоскопию и гистологию(особенно при подозрении на злокачественный процесс). Так же возможно применение сиаскопии и лампы Вуда.
Ведение больных с нарушениями пигментации проходит в нескольких направлениях ( в зависимости от патоморфологии, этиопатогенеза и пожеланий больного).
1) Осветление или устранение очагов дисхромий, которые производятся хирургическими, физическими и инъекционными методами.
2) Маскировка с использованием наружних средств, выравнивающих цвет кожи, или процедура перманентного макияжа.
3) Профилактика. Профилактика гипермеланозов в первую очередь осуществляется УФ фильтрами(SPF не менее 30), фотодесенсибилизацией (например, таким свойством обладают Витамин В, провитамин А, сорбенты, противомалярийные препараты играют большую роль), устранением провоцирующих факторов. В случае с гипопигментацией применяется фотохимиотерапия местная и общая (аласенс, фотодитазин гель, псорален) и фармакологическим лечением ( витамин А)
В повседневной практике, как врачом, так и пациентом используются наружние депигментирующие препараты в виде сывороток, мазей, кремов, которые делятся на три группы по механизму воздействия, с учетом схемы меланогенеза.
Считается актуальным применение наружных депигментирующих средств в осенне-зимний период, т.к. под влиянием УФ (солнца) быстро происходит репигментация.
Для более выраженного воздействия на патологический очаг приходится применять достаточно агрессивные методы. На практике используют химические вещесива и физическое воздействие.
Наружное применение кислот ( ТСА, салициловая, ретиноивая ) или процедура химического пилинга вызывает ускоренное отторжение слоев эпидермиса. В зависимости от глубины залегания пигмента и интенсивности окраски патологического очага осуществляют поверхностный, срединный и глубокий вариант.
На настоящее время наибольшим эффектом обладает лазеротерпия. Метод основан на явлении фототермолиза: способности пигментных клеток поглощать энергию лазерного луча, что впоследствии приводит к их деструкции, что обеспечивает хороший отбеливающий эффект. Лазеры различаются по длине волны, чем длиннее волна, тем глубже действие лазера, тем выше эффективность процедуры.
В случае лечения и коррекции гипомеланозов также возможно использование наружних препаратов (усилители загара), гомеопатических и лекарственных препаратов, содержащих аммифурин, экстракты водорослей. Однако, следует понимать, что при серьезных системных поражениях кожи( например, альбинизме) эти средства не эффективны.
Физическое воздействие, одним из примеров которого может являться как правило фотохимиотерапия.
ПУВА-терапия и узкополостная фототерапия обладают достаточно сильным воздействием на патологический очаг. Эти методики чаще используются для лечения псориаза и атопического дерматита, но в некоторых случаях применяется и для лечения депигментаций(витилиго). Процедура повышает чувствительность кожи к ультрафиолетовому излучению и обладает выраженным побочным цитостачиским эффектом, что в некоторых случаях может приводить к нежелательным последствиям ( например, раку кожи).
Таким образом у пациентов и врачей для борьбы с меланодермиямия в арсенале имеется большое разнообразие врачебных, косметологических и хирургических методик.
Грамотное ведение пациента с нарушениями пигментации подразумевает:
Посттравматические и поствоспалительные сосудистые дисхромии
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения сосудистых дисхромий
Оглавление
Посттравматические и поствоспалительные сосудистые дисхромии — это приобретенные расстройства пигментации, в патогенезе которых задействован сосудистый компонент кожи на фоне острого или хронического воспаления, либо травмы.
В нашей компании Вы можете приобрести следующее оборудование для лечения посттравматических и поствоспалительных сосудистых дисхромий:
Этиология и патогенез
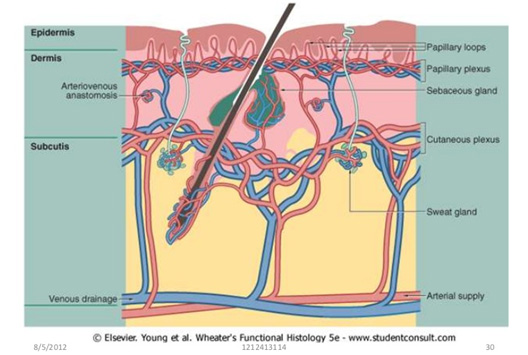
Кровеносные и лимфатические сосуды кожи в норме
Артериолы и венулы образуют в дерме два сплетения (рис. 1):
Артериолы и венулы нижнего горизонтального сплетения соединяются с верхним горизонтальным сплетением, а также формируют боковые оттоки, кровоснабжающие луковицы волос и потовые железы.
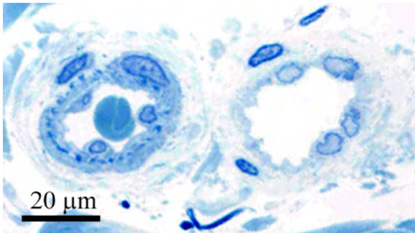
Внешний диаметр артериальных сосудов папиллярной дермы варьируется от 17 до 26 мкм — они называются терминальными артериолами. Их стенка состоит из непрерывного монослоя эндотелиальных клеток с базальной мембраной, которые снаружи покрыты перицитами (рис. 2). В нормальных условиях эндотелиоциты подавляют коагуляцию крови и предотвращают попадание белков плазмы в окружающую ткань.
Лимфатические сосуды кожи образуют два сплетения, аналогичные верхнему и нижнему горизонтальному сплетению кровеносных сосудов и располагающиеся вблизи них. Ветви от верхнего лимфатического сплетения проходят в дермальные сосочки и дренируются в более крупные лимфатические сосуды глубокой дермы и верхней части ПЖК.
В отличие от эндотелиальных клеток кровеносных сосудов, эндотелиальные клетки лимфатических сосудов наслаиваются друг на друга, почти не имея плотных соединений и обладая рудиментарной базальной мембраной (либо вообще без нее). К тому же просвет лимфатических сосудов значительно шире, а стенка тоньше — это позволяет тканевой жидкости беспрепятственно попадать в них (рис. 3).
Рис. 1. Верхнее (papillary plexus) и нижнее (cutaneous plexus) горизонтальные сосудистые сплетения в коже (Elsevier)
Рис. 2. Кожная биопсия терминальной артериолы (слева) и венулы (справа) кожи. У артериолы обращает на себя внимание более толстая стенка и фрагментированная эластичная пластинка (темно-синие точки) (Saara T. et al. Diagnosing vascular dementia by skin biopsy — Uniqueness of CADASIL. Skin Biopsy — Perspectives 2011)
Кровеносные и лимфатические сосуды кожи при воспалении
Кровеносные и лимфатические сосуды вносят существенный вклад в патогенез воспалительного процесса и его клинические проявления. Расширенные артериальные и венозные капилляры с усиленным кровотоком лежат в основе rubor и calor — покраснения и местного повышения температуры. Избыток экссудата, вызванный ростом проницаемости кровеносных сосудов и дренажной способности лимфатических сосудов, приводит к tumor — отеку. Наконец, dolor и functio laesa (боль и нарушение функции) возникают после притока лейкоцитов в область воспаления.
Активация эндотелия медиаторами воспаления (VEGF, TNF-α, IL-6, IL-1β и др.) усиливает его чувствительность к веществам, которые обеспечивают взаимодействие с лейкоцитами: E-селектин, молекула межклеточной адгезии 1 (ICAM-1), молекула адгезии сосудистых клеток 1 (VCAM-1) (рис. 3). При хроническом воспалении сеть кровеносных сосудов долгое время остается активированной и высокопроницаемой, что поддерживает накопление жидкости в тканях. Под ее влиянием эндотелиальные клетки лимфатических капилляров расходятся, и жидкость из тканей начинает просачиваться в лимфатическую сеть. Механизмы, контролирующие увеличение лимфатического просвета, в настоящее время неизвестны, как не изучена и функция расширенных лимфатических капилляров. Считается, что они способствуют подавлению воспалительного процесса.
Воспалительные заболевания и состояния, в которые вовлекается сосудистый компонент кожи (Huggenberger R., Detmar M.. The cutaneous vascular system in chronic skin inflammation. J Investig Dermatol Symp Proc 2011; 15(1): 24–32):
Здесь также следует отметить атеросклероз, бронхиальную астму, ревматоидный артрит и воспалительные заболевания кишечника. Ниже будут описаны заболевания и состояния кожи, в патогенезе которых лучше всего изучено участие сосудистого компонента кожи.
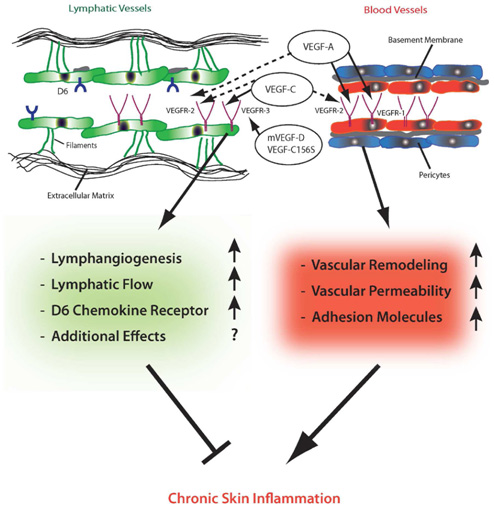
Рис. 3. Современные представления о роли кровеносных и лимфатических сосудов в хроническом воспалении кожи (Huggenberger R., Detmar M. The cutaneous vascular system in chronic skin inflammation. J Investig Dermatol Symp Proc 2011; 15(1): 24–32)
Кровеносные сосуды кожи (справа) состоят из монослоя эндотелиальных клеток (красные) с непрерывной базальной мембраной (серая), которые снаружи покрыты перицитами (синие). Эндотелиальные клетки лимфатических сосудов (зеленые, слева) не имеют плотных соединений, накладываются друг на друга «внахлест» и обладают рудиментарной базальной мембраной. Они связаны с внеклеточным матриксом через фибриллиновые филаменты (зеленые нити). Просвет лимфатических сосудов значительно шире, а стенка тоньше, чем у кровеносных сосудов.
Эндотелиальные клетки кровеносных сосудов экспрессируют рецепторы к фактору роста эндотелия сосудов (VEGF) — VEGFR-1 и VEGFR-2. В то же время эндотелиальные клетки лимфатических сосудов экспрессируют VEGFR-2 и VEGFR-3. Ключевой «игрок» хронического воспаления — VEGF-A — может связываться с VEGFR-1 и VEGFR-2, т.е. влиять и на кровеносные, и на лимфатические сосуды. Длительная стимуляция VEGF-A и VEGF-С приводит к ремоделированию сосудов, увеличению их проницаемости, повышенной экспрессии молекул адгезии и хроническому воспалению кожи. На этом фоне лимфатические сосуды расширяются, что, вероятно, подавляет воспаление. Его угнетению также способствует связывание хемокинов с рецептором D6.
Поствоспалительные сосудистые дисхромии на примере розацеа
Розацеа характеризуется выраженными сосудистыми изменениями в коже. Все механизмы данной патологии пока не изучены, но считается, что в ее патогенезе участвуют:
Локально в коже усиливается кровоток, что вместе с дилатацией сосудистых сплетений в дерме приводит к типичным клиническим проявлениям розацеа (см. ниже). Сообщалось, что у пациентов с розацеа повышены уровни фактора роста эндотелия сосудов А (VEGF-A), усилен ангиогенез и лимфангиогенез. Клинически это подтверждается эпизодами «приливов» и эритемы. Ультрафиолетовое облучение усугубляет течение розацеа — вероятно, путем стимуляции кератиноцитов к еще большему синтезу VEGF-A.
Интересно, что роль лимфатических сосудов в патогенезе розацеа в настоящее время неизвестна. У ряда пациентов наблюдается отек кожи, напоминающий лимфедему, а при фиматозных изменениях может отмечаться выраженная лимфедема кожи. Это указывает на важную роль нарушения лимфатической дисфункции в патогенезе розацеа, но какую именно — пока неясно.
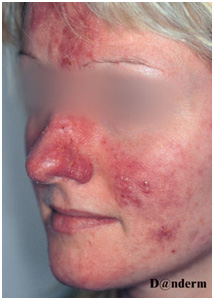
Клинические проявления розацеа состоят из целого спектра симптомов и признаков. На щеках и лбу пациентов время от времени появляется эритема с телеангиэктазиями — обычно после определенных триггеров. На носу, лбу и щеках могут наблюдаться воспалительные папулы и гнойнички (рис. 4). В отличие от акне, пациенты с розацеа не сообщают о повышенной жирности кожи — вместо этого они чувствуют сухость и шелушение. Отсутствие комедонов также говорит в пользу розацеа при дифференциальной диагностике с обыкновенными угрями. Наконец, розацеа почти никогда не приводит к образованию рубцов на коже.
На финальных стадиях у пациентов может возникать ринофима — утолщенный и деформированный нос. Хотя в ряде случаев ринофима появляется изолированно, без других клинических признаков розацеа.
Рис. 4. Розацеа (Danish national service on dermato-venereology)
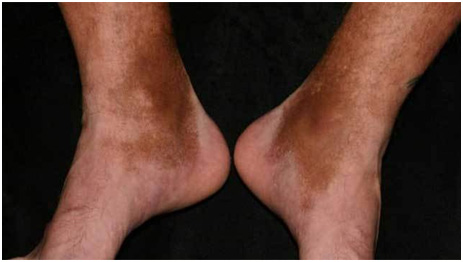
Посттравматические сосудистые дисхромии
Посттравматическим сосудистым дисхромиям предшествует какая-либо травма — ушиб, инъекция кожи, надрез и др. В результате кровь попадает в мягкие ткани, где происходит окисление гемоглобина и ферритина с последующим накоплением гемосидерина. Предрасполагающие факторы:
Посттравматические сосудистые дисхромии проявляются пятнами любого размера и формы, цвета от желтого до коричневого или черного, возникающими в любой области тела, но чаще на нижних конечностях (рис. 5).
Рис. 5. Посттравматическая гиперпигментация на ногах из-за повреждения сосудов и скопления гемосидерина под кожей (Photo: MavCure)
Принципы лечения
Лечение посттравматических и поствоспалительных сосудистых дисхромий зависит от конкретного заболевания или состояния кожи. Например, для пациентов с розацеа важным условием является избегание триггерных факторов. У каждого человека набор таких факторов индивидуален и выясняется он опытным путем. В качестве профилактического средства рекомендуется солнцезащитная косметика с UVA и UVB фильтрами. Пациенты с розацеа лучше переносят физические фильтры — оксид цинка и диоксид титана.
При посттравматических сосудистых дисхромиях определенную пользу могут принести местные кортикостероидные средства, гризеофульвин, циклоспорин А, витамин С и биофлавоноиды.
Эффективным методом лечения поствоспалительных и посттравматических сосудистых дисхромий является IPL-терапия — применение интенсивного импульсного света (Intense Pulsed Light). IPL-модуль входит в универсальный аппарат-платформу М22 (Lumenis). Его положительное действие основано на селективном фототермолизе — поглощении света определенной длины волны гемоглобином крови. Параметры IPL подбираются таким образом, чтобы находящийся в расширенных сосудах гемоглобин накапливал максимум световой энергии. В результате происходит локальный нагрев и разрушение патологических капилляров, которые питают участок дисхромии.
Весомым преимуществом IPL перед лазерами является площадь воздействия — интенсивный импульсный свет обладает широким пучком, что позволяет быстро и качественно обрабатывать большие участки сосудистых сеточек, мальформаций, гемангиом, телеангиэктазий, варикозно расширенных капилляров и др.
Определенную сложность для IPL представляет меланин, который скапливается в коже над областью дисхромии и действует как экран, затрудняя прохождение света к гемоглобину крови. Для решения этой проблемы IPL-модуль аппарата-платформы М22 имеет несколько светофильтров, которые «отсекают» лишнее световое излучение, чтобы селективно нагревать только гемоглобин в расширенных сосудах. Для повышения эффективности воздействия также используется несколько проходов IPL-модулем.