единичные двухъядерные клетки в мазке что может быть
Типичные признаки дисплазии шейки матки
Дисплазия шейки матки — болезнь, которая имеет несколько стадий и почти всегда приводит к раку шейки матки. Только первая стадия у молодых женщин, которая обозначается латинскими буквами LSIL, может пройти сама по себе, во всех остальных случаях пациентке требуется наблюдение, а иногда и оперативное лечение.
Дисплазия — состояние, при котором клетки шейки матки изменили свое строение. Поэтому основной и иногда единственный симптом — плохие результаты анализа на онкоцитологию.
Лечение прижиганием или замораживанием актуально только на ранних стадиях, потом нужно удалять часть органа, чтобы не пропустить и не «запечатать» атипию.
Симптомы дисплазии шейки матки
К сожалению, большинство женщин вообще не испытывают никаких симптомов при дисплазии шейки матки, особенно на ранних стадиях. Могут возникать следующие признаки, характерные в целом для гинекологических патологий:
Но все эти симптомы неспецифичны, только анализ дает возможность поставить диагноз. Признак дисплазии — атипичные изменения в строении клеток шейки матки.
Признаки дисплазии шейки матки
Основа для постановки диагноза — лабораторное исследование мазка. Вот что могут увидеть специалисты, изучая материал:
Во время кольпоскопического обследования врач может заметить следующие изменения на шейке матки:
Иногда требуется биопсия, чтобы точно определить, нет ли у женщины дисплазии. Например, анализ на цитологию хороший, но врач видит какие-то изменения на шейке. Так как любой анализ имеет погрешности, женщине могут предложить биопсию сомнительного участка. Чтобы точно знать, что вашему здоровью ничего не угрожает и что с шейкой матки у вас все в порядке, обратитесь в клинику Dr. AkNer.
Что такое атипичные клетки шейки матки
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/02/atipichnye-kletki.png?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/02/atipichnye-kletki.png?fit=829%2C550&ssl=1″ />
Нарушение строения эпителиальных клеток — это термин для обозначения клеток необычного размера или формы, обнаруженных на шейке матки. Этот результат теста, чаще всего полученный после мазка Папаниколау, не обязательно указывает на злокачественный рост опухоли, но уже говорит о том, что могут быть предраковые клетки или начальные раковые клетки.
Особенности анализа на атипичные клетки
Типы аномалий
Атипичные эпителиальные клетки делятся на две широкие категории: плоскоклеточные и железистые.
Наиболее распространенными типами являются атипичные плоскоклеточные клетки (ASC), плоскоклеточные интраэпителиальные образования (SIL) или плоскоклеточный рак. Проблемы, возникающие обнаружением железистых клеток обычно классифицируются как атипичные железистые клетки (AGC) или аденокарцинома.
Из обнаруженных плоскоклеточных и железисто-клеточных аномалий только имеющие признаки плоскоклеточного рака и аденокарциномы почти наверняка указывают на развитие рака.
ASC-клетки
ASC-клетки явно не нормальны, но не совсем понятно, почему. Клетки в этой категории могут быть либо атипичными плоскоклеточными неопределенного значения (ASCUS), либо атипичными плоскоклеточными клетками с возможными изменениями высокого уровня риска рака (ASC-H).
Кольпоскопия — диагностический тест, при котором гинеколог визуально исследует внутреннюю часть влагалища на наличие патологий или повреждений.
SIL-клетки
SIL — это клетки, образующие наросты на поверхности шейки матки, которые могут привести к раку. Они относятся к категории среднего или высокого риска в зависимости от вероятности возникновения рака.
После обнаружения SIL-клеток специалист обычно рекомендует кольпоскопию или биопсию, чтобы подтвердить уровень риска, связанного с обнаружением данной клетки.
Плоскоклеточный рак
Плоскоклеточный рак — наиболее распространенный тип рака шейки матки и может быть смертельным, если его не лечить.
Если на него указывает мазок Папаниколау, гинекологи срочно проводят кольпоскопию или биопсию, чтобы определить, на какой стадии находится рак, начиная с «in situ», что означает, что раковые клетки существуют, но еще не распространились в ткани, до стадии 4, на которой рак распространился за пределы шейки матки.
Как только это будет определено, женщина может начать лечение.
AGC-клетки
Их обнаружение может указывать на то, что у железистых клеток в шейке матки или слизистой оболочке матки, также называемой эндометрием, могут возникнуть проблемы. Около половины случаев обнаружения AGC-клеток не вызывают беспокойства, как ASCUS. Однако они могут быть предраковыми, поэтому также нужно пройти биопсию для уверенности.
Аденокарцинома
Это довольно редкий тип рака, который похож на плоскоклеточный рак, но поражает железистые клетки.
Как и в случае обнаружения плоскоклеточного рака, необходимо срочное дополнительное тестирование для определения стадии рака, а затем начинают лечение.
Причины
Одна из причин появления аномальных эпителиальных клеток — дисплазия шейки матки. В этом случае шеечные клетки растут ненормально, и они либо имеют странную форму, либо разрастаются в огромных количествах.
Рост клеток не является однозначно злокачественным симптомом, но со временем аномальная клетка может переродиться в рак в течение примерно 10 лет или немного дольше. Дисплазия шейки матки чаще встречается у женщин от 25 до 35 лет и обычно не имеет симптомов.
Иногда сообщается о необычных клетках, возникающих из-за инфекций, таких как герпес и вирус папилломы человека. ВПЧ — один из ведущих факторов риска развития рака шейки матки.
Наличие паразитов или грибковых инфекций также может дать положительный результат. Клеточная ткань может оказаться ненормальной из-за травмы. Если есть подозрение на инфекцию или травму, то, как правило, не возникает проблем с диагностикой рака в результате обнаружения такой аномалии эпителиальных клеток.
Лечение
Лечение аномалий эпителиальных клеток зависит от конкретной проблемы.
Эрозия и эктопия (ВПЧ-инфекция).
Эрозия и эктопия шейки матки: в чем разница?
Широко распространено мнение, что эрозия — самая частая патология шейки матки. Но с медицинской точки зрения, это не совсем так.
Эрозия, в медицинском понимании этого термина — дефект слизистой. Если объяснять на бытовом языке — это когда вы упали и содрали кожу на коленке.
Причиной возникновения эрозии служат повреждающие факторы:
• травмы в результате абортов, родов, полового акта, диагностических выскабливаний;
• применение химических средств, например, частое спринцевание раствором марганцовки;
• инфекция, которая может наблюдаться при туберкулезе, сифилисе.
Хотя большинство инфекционных агентов, сами по себе, не нарушают целостность поверхности, они лишь усугубляют уже возникший дефект и препятствуют его заживлению.
Гораздо более распространено другое изменение шейки матки — эктопия. Слизистая канала шейки матки (эндоцервикс) выстлана однослойным цилиндрическим эпителием, а слизистая влагалищной части шейки (экзоцервикс) — многослойным плоским эпителием. Экзоцервикс доступен осмотру гинеколога при осмотре женщины в зеркалах.
Эктопией называется состояние, при котором эпителий канала шейки (цилиндрический) «заблудился» и вышел из него на влагалищную часть шейки матки. Эктопия относится к физиологическому состоянию и не является патологией. Наиболее часто это состояние выявляется у молодых женщин. С возрастом цилиндрический эпителий уходит в канал шейки матки, поэтому в менопаузе эктопия довольно редкое явление, хотя и встречается в норме у 3-5% женщин.
Если коротко, то эрозия — это дефект слизистой, покрытой многослойным плоским эпителием. А эктопия — это нарост одного цилиндрического эпителия на место другого, многослойного плоского эпителия.
При осмотре в зеркалах, эти два разных состояния могут выглядеть одинаково — в виде изменения окраски (покраснение). Поэтому очень часто за эрозию принимают эктопию, и наоборот, эктопию принимают за эрозию.
Так сложилось, что под диагнозом «эрозия шейки матки» подразумевают практически любые изменения на шейки матки, связанные с изменением её окраски (покраснением или каким-либо другим изменением цвета). И в большинстве случаев, выявив при первичном осмотре в зеркалах изменения окраски на шейке матки, врач предварительно поставит диагноз эрозия, а окончательный диагноз уточнит после дообследования.
Диагностика патологии шейки матки
Отличить истинную эрозию от эктопии невооруженным глазом гинеколог не может. Поэтому, при всех патологиях шейки матки тактика в клиниках следующая: если при первичном осмотре шейки матки женщины были выявлены признаки патологии (очаги с измененной окраской), то должны быть проведены дальнейшие обязательные исследования.
Довольно часто пациенткам назначают огромное количество анализов, большая часть которых не является информативной для диагностики предполагаемого заболевания.
При назначении анализов, врач, в первую очередь, должен полагаться на клинические симптомы заболевания. А при отсутствии жалоб и видимой при осмотре патологии, должен полагаться на утвержденный порядок диспансерного обследования женщин.
Объем исследований, назначаемых женщине, должен четко соответствовать клинической картине.
Обследования, которые наиболее часто назначаются в гинекологии при заболеваниях влагалища и шейки (или при профосмотре):
— микроскопия мазка на флору (мазок на микробиоценоз отделяемого влагалища, цервикального канала);
— мазок из цервикального канала для цитологического исследования (РАР-тест) или жидкостная цитология;
— ПЦР на высокоонкогенные типы вируса папилломы человека;
— кольпоскопия — это изучение эпителия шейки матки под увеличением.
По показаниям врач может назначить дополнительно ряд обследований:
— ПЦР на Сhlamidia trachomatis (хламидию);
— ПЦР на Mycoplasma genitalium (микоплазму);
— ПЦР на U. Urealyticum, U. parvum;
— ПЦР на вирус герпеса 1 и 2 типа;
— бактериологическое исследование на M.hominis (микоплазменную инфекцию) c определением чувствительности к антибиотикам.
— бактериологическое исследование на U.species (уреаплазменную инфекцию) c определением чувствительности к антибиотикам;
Существует еще ряд исследований, которые врач может назначить пациентки при определенных клинических ситуациях. Весь перечень анализов представлен на нашем сайте.
Мазок на флору (мазок на микробиоценоз отделяемого влагалища, цервикального канала, уретры).
Мазок на флору — лабораторное микроскопическое исследование, характеризующее микрофлору в мочеиспускательном канале, шейке матки, влагалище.
Что показывает мазок на флору?
Мазок наносится на стекло и окрашивается специальными красителями, позволяющими оценить следующие показатели:
• количество лейкоцитов;
• количество эпителия;
• количество эритроцитов;
• состав флоры;
• наличие трихомонад, гонококков, грибка;
• наличие лактобацилл (молочнокислые бактерии).
Когда следует сдавать мазки на флору?
• при наличии жалоб на боли внизу живота, неприятные ощущения в области половых органов, зуд, жжение, необычные выделения из влагалища;
• перед оперативным лечением;
• при планировании беременности;
• во время беременности;
• при длительном лечении антибиотиками, гормонами, цитостатиками;
• при смене полового партнера;
• если есть изменения на шейки матки при осмотре в зеркалах или при кольпоскопии.
Как подготовиться к исследованию?
Перед визитом к врачу-гинекологу для сдачи анализов следует:
Как проводится взятие мазка на флору?
Забор материала для мазка на флору осуществляется врачом-гинекологом одноразовым шпателем из трех мест: из уретры, из шейки матки и из влагалища.
Процедура взятия мазка безболезненна.
В течение, какого времени можно получить результат анализа?
В течение 1-3 дней может быть получен результат анализа (в зависимости от лаборатории, куда доставляется анализ).
Как оценивается результат мазка на флору?
В норме в мазке определяются палочковая флора и единичные лейкоциты.
Лейкоциты в норме: 0-5 в мочеиспускательном канале, 0-10 во влагалище и 0-30 в шейке матки.
При воспалительном процессе в мазке:
— большое количество кокковой флоры,
— лейкоцитов,
— эпителия.
При трихомониазе в мазке обнаруживают трихомонады.
При гонорее в мазке обнаруживают гонококки.
При кандидозе (молочнице) в мазке обнаруживают нити мицелия грибка.
Мазок с шейки матки для цитологического исследования.
Цитологический контроль (РАР-тест, мазок на цитологию) — это основа скринингового исследования женщин для ранней диагностики рака шейки матки.
Цитология мазков (РАР-тест) — это обязательный минимум обследований женщин. Согласно приказу Министерства здравоохранения РФ от 3.02.2015 г. № 36 ан «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения» следует: взятие мазка (соскоба) с поверхности шейки матки (наружного маточного зева) и цервикального канала на цитологическое исследование, для женщин в возрасте от 21 года до 69 лет включительно, проводится 1 раз в 3 года. Цитологическое исследование мазка с шейки матки проводится при окрашивании мазка по Папаниколау.
Что такое мазок на цитологию?
Мазок на цитологию (синонимы: мазок на онкоцитологию, РАР-тест) — это метод обследования в гинекологии, который позволяет обнаружить большинство предраковых или раковых изменений в шейке матки еще на ранней стадии, когда они бессимптомны и могут быть излечимы.
Кому нужно сдать мазок на цитологию?
Мазок на цитологию нужно сдавать каждой женщине, достигшей 21 года и до 69 лет включительно. При этом не важно, живете ли вы половой жизнью или нет, мазок нужно сдать в любом случае.
Как часто нужно сдавать мазок на цитологию?
Начиная с возраста 21 год цитологию нужно сдавать 1 раз в 3 года.
В какой день цикла нужно сдать мазок на цитологию?
Пап-тест рекомендуется сдавать не ранее 5 дня менструального цикла, при условии, что менструация уже закончилась (первым днем цикла считается первый день месячных) и не позднее, чем за 5 дней до начала очередной менструации.
Как подготовиться к сдаче мазка на цитологию?
Чтобы получить адекватные результаты обследования рекомендуется:
— воздержаться от половых контактов за 1-2 дня до сдачи мазка,
— не делать спринцеваний,
— не использовать тампоны,
-не вводить никакие лекарства (вагинальные таблетки, свечи) во влагалище, по крайней мере, за 2 дня до сдачи мазка.
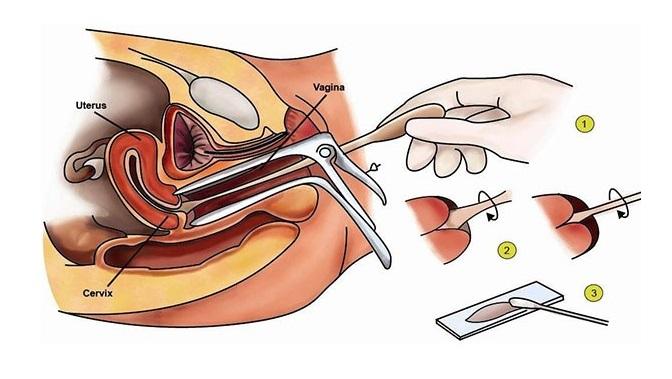
Как берут мазок на цитологию?
Забор мазка из шейки матки осуществляется в кабинете гинеколога, на гинекологическом кресле (как во время обычного гинекологического осмотра).
Для того чтобы увидеть шейку матки, врач вводит во влагалище гинекологическое зеркало. После этого гинеколог специальной стерильной щеточкой берёт часть верхнего слоя шейки матки и канала шейки матки. Полученный материал наносится на предметное стекло и отправляется в лабораторию для изучения под микроскопом.
Что такое жидкостная цитология?
В последние несколько лет предложен другой метод приготовления мазка на цитологию — это жидкостная цитология. В отличие от стандартного приготовления мазка на цитологию, полученный материал не наносят сразу на стекло, а сначала помешают в пробирку со специальным раствором. В этой пробирке материал доставляют в лабораторию, центрифугируют и затем изучают. Обработка в центрифуге позволяет отделить клетки от жидкости слизи и лейкоцитов, которые затрудняют диагностику. После этого полученный клеточный концентрат равномерно распределяется на предметном стекле и фиксируется специальным раствором. В результате становится различимой каждая клеточка. Все этапы приготовления препарата производятся автоматизировано, что делает практически невозможной вероятность ошибки.
В настоящее время эта методика считается более информативной, чем обычный мазок, так как жидкостная цитология реже дает ложноотрицательные результаты (т.е. когда анализ не показывает патологию, когда она есть), а значит, эффективнее выявляет атипичные клетки в шейке матки.
Мазок на цитологию: это больно?
Сам по себе забор мазка не вызывает боли или неприятных ощущений. Наиболее неприятный этап всего процесса, это введение гинекологического зеркала. Тем не менее, опытный гинеколог вводит зеркало быстро и аккуратно, поэтому дискомфорт продлится не более 5-10 секунд.
Когда можно узнать результаты мазка на цитологию?
Результаты цитологии обычно выдают через 3-5 дней.
Расшифровка результатов мазка на цитологию (цитограмма)
Адекватно расшифровать результаты цитологии может только ваш гинеколог. Не спешите самостоятельно интерпретировать результаты мазка, так как некоторые данные могут вас необоснованно напугать.
Значения терминов, которые могут встречаться в заключении мазка на цитологию.
Что такое ЦБО?
ЦБО это аббревиатура, которая расшифровывается как «цитограмма без особенностей», т.е. это норма.
Аббревиатура NILM (по терминологии системы Бетесда), в переводе означает, что интраэпителиальные изменения и злокачественные процессы отсутствуют, злокачественные клетки обнаружены не были, мазок в пределах нормы. Это то же самое, что и ЦБО (цитограмма без особенностей), т.е. норма.
Что такое пролиферация?
Что такое лейкоцитарная инфильтрация?
Лейкоцитарная инфильтрация — это повышенное содержание лейкоцитов в шейке матки, которое указывает на воспаление. Лейкоцитарная инфильтрация в вагинальной части шейки матки может указывать на цервицит или кольпит (воспаление влагалища). Лейкоцитарная инфильтрация в канале шейки матки указывает на эндоцервицит (воспаление канала шейки матки).
Что такое цитограмма воспаление? Реактивные изменения?
Цитограмма воспаление — это совокупность изменений, обнаруженных в мазке, которые указывают на то, что в шейке матки идет воспалительный процесс (цервицит). Найденные изменения соответствуют воспалению с реактивными изменениями эпителия: дегенеративные, репаративные изменения, воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, и др.
Если в мазке была обнаружена цитограмма воспаление, то необходимо пройти курс лечения и повторить мазок на цитологию после выздоровления.
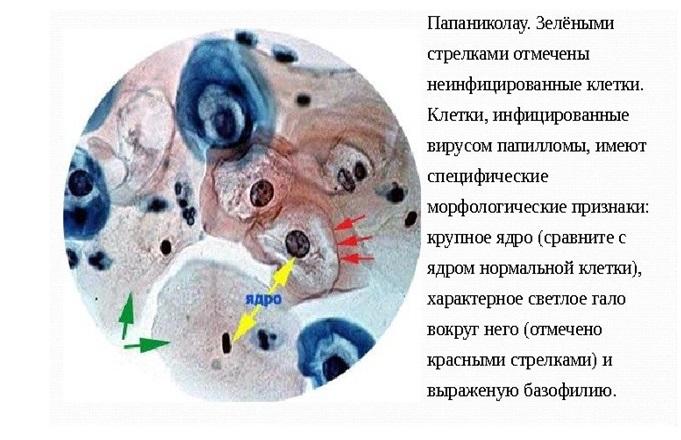
Что такое койлоциты?
Койлоциты обнаруживаются в мазке на цитологию, если женщина заражена вирусом папилломы человека (ВПЧ). В норме у здоровых женщин койлоцитов быть не должно.
Койлоциты — это клетки плоского эпителия, пораженные вирусом папилломы человека. Это достаточно большие клетки с увеличенными темными ядрами со складчатым контуром и перинуклеарным гало (светлой зоной вокруг ядра). Очень часто встречаются двуядерные или многоядерные клетки, что достаточно специфично для ВПЧ. Койлоциты обычно расположены в поверхностных слоях многослойного плоского эпителия, могут иметь распространенный или локальный очаговый характер. Если в мазке были обнаружены койлоциты, то необходимо сдать анализы на ВПЧ и пройти кольпоскопию. Койлоциты являются следствием цитопатического действия ВПЧ (действия, в результате которого меняется структура клеток) и появляются только в активную фазу его размножения.
Что такое дискариоз?
Дискариоз — это аномальное состояние клетки, когда ее ядро имеет ряд признаков (увеличение ядерно-плазматического соотношения в сторону увеличения ядра, неправильная форма ядра, утолщение ядерной оболочки, гиперхроматоз и др.), свидетельствующих о раннем этапе перерождения клетки в злокачественную опухоль, в то время как клеточная цитоплазма остается совершенно нормальной. Обнаружение клеток с дискариозом свидетельствует о возможной CIN.
Что такое гиперкератоз?
При гиперкератозе в мазке обнаруживаются ненормальные клетки, которые не являются раковыми, но могут указывать на нежелательные изменения в шейке матки. Если в мазке был обнаружен гипркератоз (лейкоплакия), то необходимо сдать анализы на ВПЧ и пройти кольпоскопию.
Что такое метаплазия?
Метаплазия — это процесс замещения клеток одного типа клетками другого типа. Так как слизистая оболочка шейки матки представлена двумя разными типами клеток эпителия (многослойный плоский и цилиндрический), то процесс метаплазии в шейке матки это совершенно нормальное явление. Плоскоклеточная метаплазия (замещение цилиндрического эпителия многослойным плоским) обнаруживается в мазке на цитологию в норме.
Что делать, если мазок на цитологию показал отклонения?
Если в результатах цитологии имеются данные о возможном воспалении или других процессах в шейке матки, то нужно попросить своего гинеколога прокомментировать результаты и объяснить, что это значит.
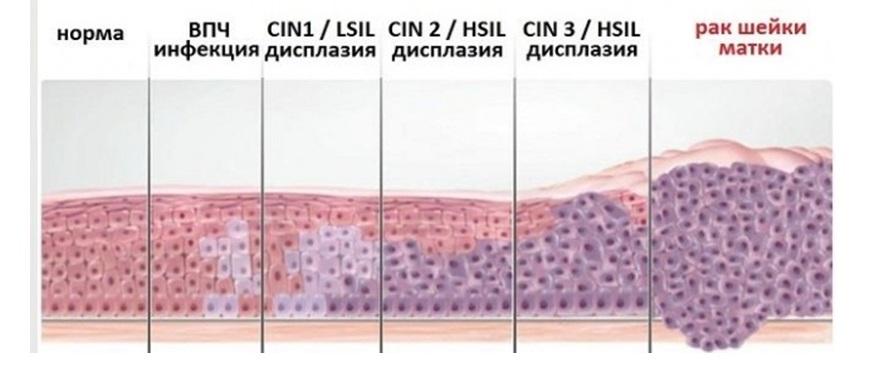
Что такое дисплазия и как ее выявляют?
Дисплазия шейки матки — это предраковое состояние, при котором в шейке матки обнаруживаются ненормальные (атипичные, недифференцированные) клетки. Другое название дисплазии шейки матки — это цервикальная интраэпителиальная неоплазия, или ЦИН (англ. CIN ). При дисплазии атипичные клетки еще не являются злокачественными, но в отсутствие лечения через несколько лет они могут стать раковыми.
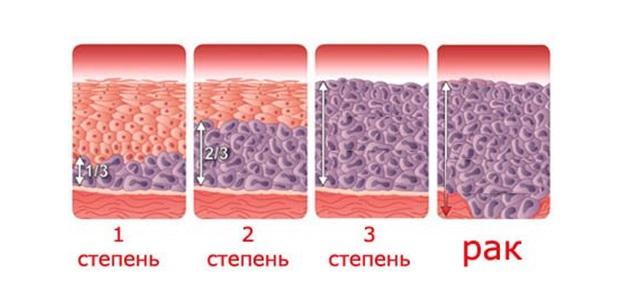
Существует 3 степени дисплазии шейки матки, в зависимости от степени тяжести поражения: легкая — CIN 1, умеренная — CIN 2 и тяжелая дисплазия — CIN 3.
При CIN 1 атипические клетки занимают до 1/3 толщины многослойного плоского эпителия, начиная от базальной мембраны. Цитологическая диагностика CIN 1 затруднена, поскольку изменения наблюдаются только в глубоких слоях эпителия и атипические клетки не всегда попадают в мазок. Кроме того, подобные изменения клеток могут наблюдаться при воспалительных, репаративных, дистрофических и иных процессах на шейке, например при гипоэстрогенных состояниях у женщин (в менопаузе).
При CIN 2 атипические клетки занимают до 2/3 толщины эпителия.
При CIN 3 почти вся толщина эпителия представлена атипичными клетками.
Рак развивается, когда происходит повреждение атипическими клетками базальной мембраны (на рисунке внизу).
Следует обратить внимание, что в большинстве случаев CIN 1 проходит самостоятельно, а прогрессирует только в 25% случаев, вероятность ее развития в инвазивный рак составляет 1%.
При CIN 2 инвазивный рак развивается в 1,5% случаев, регрессия до CIN 1 наступает в 40% случаев.
При CIN 3 инвазивный рак развивается в 12% случаев, а обратное развитие до CIN 2 или CIN 1 наблюдается в 32% случаев. Происходит прогрессирование процесса не так быстро. Так у женщин 26-50 лет время перехода CIN 2 в рак составляет 41-42 месяца, а в других возрастных группах еще больше.
Во время обычного гинекологического осмотра дисплазия часто бывает незаметна. В связи с этим, даже если внешне шейка матки выглядит нормальной, для выявления дисплазии женщинам рекомендуется регулярно (1 раз в 3 года, при отсутствии жалоб) сдавать мазок на цитологию. Если мазок на цитологию выявил подозрительные изменения в шейке матки, гинеколог может рекомендовать дополнительные анализы для уточнения диагноза: обследование на высокоонкогенный тип ВПЧ, КС и биопсию шейки матки.
Биопсия шейки матки — это процедура удаления подозрительных участков шейки матки для дальнейшего изучения под микроскопом. Непосредственно, по результату биопсии шейки матки, удается окончательно уточнить диагноз дисплазии, определить ее степень и выбрать вариант лечения.
С целью обеспечения стандартизации цитологической диагностики и лечения выявленных нарушений в 1988 году в г. Бетесда (США) была разработана Терминологическая система Бетесда.
Согласно данной системе, мазок на цитологию изначально делится на два типа, в зависимости от его адекватности (качества): удовлетворительный и неудовлетворительный.
Удовлетворительный мазок содержит 8000-12000 плоских клеток и 10 метаплазированных или эндоцервикальных клеток. Неудовлетворительный мазок содержит малое количество материала на стекле или более чем на 75% мазок перекрыт элементами воспаления или эритроцитами.
Ниже приведены основные термины, которые могут встречаться в описании мазка на цитологию.
AGUC (atypical glandular cells of undetermined significance — клетки цилиндрического эпителия с атипией неясного генеза) означает, что в мазке на цитологию были обнаружены ненормальные (атипичные) клетки цилиндрического эпителия. Для уточнения диагноза гинеколог назначит кольпоскопию и при необходимости, биопсию шейки матки и выскабливание шейки матки.
LSIL (low-grade squamous intraepithelial lesion — плоскоклеточное интраэпителиальное поражение низкой степени) — означает, что в мазке были обнаружены атипичные клетки, которые, скорее всего не имеют отношения к раку, но требуют более тщательной диагностики. Сюда включают морфологические признаки ВПЧ (койлоциты, дискератоциты) и слабую дисплазию (CIN 1). Для уточнения диагноза гинеколог назначит кольпоскопию, обследование на высокоонкогенные типы ВПЧ и при необходимости биопсию шейки матки.
Если кольпоскопия будет в норме, врач порекомендует повторить мазок на цитологию через 6-12 месяцев.
HSIL (high-grade squamous intraepithelial lesion — плоскоклеточное интраэпителиальное поражение высокой степени) — означает, что были обнаружены предраковые изменения в шейке матки. Сюда включают умеренную и тяжелую дисплазию (CIN 2-3) и рак на месте (CIS). Предраковым изменениям подвергся плоский эпителий. Без лечения это состояние может перейти в рак шейки матки.
ПЦР на высокоонкогенные типы вируса папилломы человека.
Вирус папилломы человека (ВПЧ) — это группа вирусов различных типов, которые присутствуют в организме практически у каждого человека. Многие даже не подозревают, что в их организме находятся эти возбудители. В настоящее время известно более 140 типов ВПЧ. Наиболее вероятным путем передачи ВПЧ является непосредственный контакт кожных покровов или слизистых оболочек. Основная часть группы ВПЧ не представляет никакой угрозы здоровью человека, и может проявляться в виде бородавок, папиллом, остроконечных и плоских кондилом.
Так, например, возбудитель инфекции 1, 2 типа дает толчок к развитию бородавок и мозолей на подошве. Простые бородавки, вызванные ВПЧ 1, 4 и 2 типа — наиболее распространенные формы заболевания.
Наиболее часто заражение ВПЧ происходит при сексуальных контактах, в результате чего, значительная часть населения земного шара инфицируется ВПЧ с началом половой жизни. Это происходит через микротравмы в эпителии генитального тракта, причем наиболее уязвимой является область перехода многослойного плоского эпителия шейки матки в цилиндрический эпителий — зона трансформации.
Частота инфицирования ВПЧ у молодых женщин, живущих активной половой жизнью, составляет 20%. К 50 годам до 80 % сексуально активных женщин заражены ВПЧ.
Генитальные типы ВПЧ обычно инфицируют эпителий слизистых оболочек, но в ряде случаев они обнаруживаются и в кожных поражениях. Все типы ВПЧ, связанные с поражением гениталий, распределены в группы низкого и высокого онкогенного риска.
К группе низкого онкогенного риска относятся 6, 11, 42, 43, 44 типы ВПЧ. Инфицирование данными типами вируса вызывает образование на гениталиях экзофитных кондилом (остроконечных, папиллярных и др.) и плоских кондилом.
К группе высокоонкогенного риска на данный момент относят 13 типов ВПЧ (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68). Эти типы ВПЧ выявляются в 98% случаев рака шейки матки. Наиболее онкогенными (в 67-93% случаев рака шейки) являются вирусы типов 16 и18.
Анализы на ВПЧ
Оптимальным методом выявления ДНК ВПЧ является ПЦР-исследование.
ПЦР (или полимеразная цепная реакция) — это наиболее точный из всех возможных методов выявления инфекций в организме человека. ПЦР диагностика выявляет непосредственно самого возбудителя или его части даже в предельно малых концентрациях, что делает данный метод наиболее точным и чувствительным.
Метод ПЦР имеет большую диагностическую значимость и позволяет идентифицировать отдельные типы ВПЧ.
Забор материала на ВПЧ осуществляется врачом на гинекологическом кресле одноразовой цитощеткой или зондом со слизистой шейки. Процедура взятия мазка безболезненна. Затем полученный материал переносится в эпиндорф (небольшая пробирка), и щетка ополаскивается или обламывается в транспортной среде.
Существуют различные тесты.
• Тест, направленный на качественное обнаружение ДНК вируса папилломы человека до 14 типов высокого онкогенного риска: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68 в соскобе эпителиальных клеток урогенитального тракта (или до 12 типов, в зависимости от лаборатории).
Данный анализ показывает наличие ВПЧ (если он обнаружен), не уточняя конкретно тип вируса.
• Тест, направленный на раздельное качественное обнаружение вируса папилломы человека 14 типов высокого онкогенного риска: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68 в соскобе эпителиальных клеток урогенитального тракта.
Данный анализ показывает конкретный тип вируса ВПЧ (если он обнаружен).
В настоящее время применяется более углубленное исследование ВПЧ — ПЦР с детекцией (обнаружением) в режиме «реального времени» с определением вирусной нагрузки. Данный анализ позволяет определить клинически значимую концентрацию вируса. Если на бланке написано «ДНК ВПЧ не обнаружено», это говорит об отсутствии вируса. Если обнаружен ВПЧ менее 3 Lg, то этот говорит о незначительной концентрации вируса, 3-5 Lg — о клинически значимой, более 5 Lg — об очень высокой концентрации вируса.
Но в качестве скринингового исследования женщин для ранней диагностики рака шейки матки у нас в стране используется цитологический контроль (РАР-тест).
Включение ВПЧ теста в качестве дополнения к РАР-тесту или его замещения в большинстве стран является предметом дискуссии (т.к. во многом повышает стоимость скрининга). Решение о необходимости обследования на ВПЧ, а так же о необходимости выполнения КС в большинстве случаев принимает врач, на основании результатов гинекологического осмотра и/или цитологического скрининга.
Что делать, если был обнаружен ВПЧ?
Если был обнаружен ВПЧ, прежде всего, необходимо уточнить, какой это тип вируса. Т.к. только некоторые разновидности ВПЧ представляют потенциальную угрозу для женского здоровья, и возможно, тот ВПЧ, который был выявлен, вовсе не опасен. Уточнить у врача, к какой группе относится обнаруженный ВПЧ, и насколько высок риск для здоровья.
Если тест на ВПЧ положительный, а цитологически клетки не изменены — это может говорить о том, что вирус находится в латентной фазе. В таком состоянии он способен пребывать достаточно долго и при снижении защитных механизмов снова переходить в фазу активной репликации (деления).
Может ли ВПЧ пройти сам?
В большинстве случаев ВПЧ исчезает из организма через несколько месяцев после заражения. Динамическое наблюдение ВПЧ — инфекции методом ПЦР показало, что элиминация (самопроизвольное очищение) вируса происходит в 80-90% случаев в течение 12 — 24 месяцев, особенно у женщин до 30 лет. Известно, что остроконечные кондиломы половых органов самостоятельно проходят в каждом 4-м случае (25%). Лишь в редких случаях этот вирус сохраняется в организме годами и вызывает то или иное заболевание в течение от 1 года до 10 лет.
Состояние, когда вирус находится в базальном слое эпителия и не обнаруживается цитологически, гистологически и кольпоскопически называют латентной папилимовирусной инфекцией или бессимптомным бактерионосительством. По ряду причин после латентного периода происходит процесс репликации (размножения) ВПЧ с изменением дифференцировки и созревания клеток многослойного плоского эпителия в сочетании с их пролиферацией, таким образом, возникает дисплазия (CIN) и разнообразные клинические формы инфекции (видимые вооруженным взглядом). Субклиническая форма болезни (не видимая невооруженным глазом, бессимптомная) обнаруживается только при кольпоскопии в виде мелких плоских бородавок или устанавливается на основании характерной гистологической картины в виде койлоцитоза.
Факторы риска у пациенток с ВПЧ.
ВПЧ является необходимым, но не достаточным фактором развития предраковых изменений и рака.
Предрасполагающими факторами риска для развития заболевания могут быть:
• неблагополучный социально-экономический статус и сексуальное поведение,
• нарушения клеточного и гуморального иммунитета,
• сопутствующие сексуально-трансмиссивные заболевания (гонорея, сифилис герпес, трихомониаз хламидиоз и т.д.),
• молодой возраст,
• курение,
• беременность,
• нарушение влагалищного биоценоза,
• гипо- и авитаминозы.
Опухолевая трансформация возникает с большей вероятностью при взаимодействии ВПЧ с другими инфекционными агентами (цитомегаловирусы, вирус простого герпеса, хламидии, микоплазма и уреаплазма). Большую роль в развитии рака шейки матки играет наследственная запрограммированность.
Можно ли заниматься сексом, если был обнаружен ВПЧ?
Можно жить половой жизнью, если был обнаружен ВПЧ, но при этом использовать презерватив. В отличие от заболеваний, вызванных бактериями, однозначных доказательств пользы использования презерватива для профилактики ВПЧ нет. Однако большинство авторов считает, что использование презерватива уменьшает риск клинически значимых последствий в отношении рака шейки матки и экзофитных кондилом, а так же снижает риск рецидива папиломовирусной инфекции после лечения.
Следует обратить внимание, что при наличии ВПЧ у женщины у полового партнера вирус определяется в 30% случаев.
Можно ли планировать беременность и рожать с ВПЧ?
Наличие ВПЧ в организме не снижает шансы на успешное зачатие, нормальную беременность и естественные роды.
Если у вас есть ВПЧ высокоонкогенного риска, и вы планируете беременность, то вам нужно обратиться к гинекологу и сдать мазок на цитологию. При нормальных результатах цитологии беременность не противопоказана. Если цитология выявит нежелательные изменения в шейке матки, то ваш гинеколог может рекомендовать сначала пройти лечение, а затем приступить к планированию беременности.
Если у вас когда-либо были кондиломы, то вы также можете планировать беременность. Типы ВПЧ, вызывающие появление кондилом, не влияют на способность женщины зачать ребенка и успешно выносить беременность. Если кондиломы имеются в данный момент, то вам может потребоваться лечение.
ВПЧ во время беременности
Вирус папилломы человека у беременной женщины не представляет угрозы для будущего ребенка. Этот вирус не может вызывать пороков развития у плода, не повышает риск выкидыша, преждевременных родов или других осложнений.
Риск того, что вирус передастся ребенку, существует, но он крайне мал. Даже если ребенок заражается ВПЧ от матери, обычно его организм успешно справляется с этой инфекцией. На данный момент наличие ВПЧ в организме беременной не является показанием к кесареву сечению.
Если во время беременности ВПЧ вызвал нежелательные изменения в шейке матки, вам может потребоваться более тщательное наблюдение со стороны врача (регулярные мазок на цитологию, кольпоскопия 1-2 раза в месяц). Обычно, лечение ВПЧ во время беременности не производится, так как лекарства, применяемые для лечения, могут оказывать неблагоприятные эффекты на здоровье плода.
Если ВПЧ вызвал появление кондилом, то вам также может потребоваться более тщательное наблюдение врача. Во время беременности кондиломы могут вырастать до крупных размеров и периодически кровить и /или вызывать дискомфорт. Как правило, лечение кондилом откладывается на период после родов, но в некоторых случаях лечение может потребоваться срочно.
Лечение ВПЧ у женщин
Большинство женщин, узнавших о том, что они заражены ВПЧ, задают один и тот же вопрос «Нужно ли лечиться, и если да, то как?»
Ответ на этот вопрос зависит от нескольких факторов:
• Есть ли у вас какие-то симптомы инфекции?
• Есть ли у вас изменения в шейке матки по результатам мазка на цитологию?
Если у вас был обнаружен ВПЧ, но при этом нет никаких симптомов инфекции цитология в норме, то никакое лечение против ВПЧ не требуется. Не требуется потому, что в 90% случаев вирус самостоятельно исчезает из организма через несколько месяцев после заражения, особенно у женщин до 30 лет.
Но если у Вас обнаружен высокоонкогенный тип ВПЧ и цитология в норме необходимо повторять мазок на цитологию чаще (1 раз в год), особенно после 30 лет. Вылечить ВПЧ (избавиться от него с помощью лекарств) невозможно: он либо сам исчезнет благодаря работе иммунной системы, либо останется в организме и возможно станет причиной некоторых заболеваний.
Если у вас был обнаружен ВПЧ и он вызвал появление генитальных бородавок, то вам требуется лечение (удаление, прижигание).
Если у вас был обнаружен ВПЧ и он вызвал нежелательные изменения в шейке матки, то вам также может потребоваться лечение (прижигание или удаление поврежденных участков шейки матки).
Противовирусные препараты и иммуномодуляторы в лечении от ВПЧ
В лечении ВПЧ-инфекции, которая уже вызвала симптомы, могут применяться различные лекарственные препараты. Большинство этих средств обладают противовирусным эффектом (т.е. борются с вирусами) и иммуномодулирующим эффектом (т.е. усиливают силы нашего иммунитета в борьбе против ВПЧ).
Следует учитывать, что необходимость применения этих средств в лечении ВПЧ пока не доказана, а их эффективность сомнительна (в качестве монотерапии).
В международных рекомендациях по лечению ВПЧ-инфекции ни один из этих препаратов не фигурирует. По-видимому, это связано с недоказанной эффективностью этих средств. Но в комплексной терапии с хирургическими методами лечения они могут использоваться.
Внизу приведен список некоторых препаратов, которые можно использовать для лечения ВПЧ в комбинации с хирургическими методами лечения, а так же для профилактики.
Инозин пранобекс при ВПЧ (торговые названия: Изопринозин, Гроприносин) — препятствует дальнейшему размножению вирусов в организме и повышает иммунитет. Применяется, главным образом, в лечении кондилом, но может быть эффективен и при других симптомах ВПЧ-инфекции.
Интерфероны и индукторы интерферонов при ВПЧ (Генферон, Циклоферон, Виферон) — это иммуномодулирующие (иммуностимулирующие) лекарства, которые помогают нашей иммунной системе бороться против ВПЧ, а также против некоторых других вирусов и микробов. Могут быть назначены в составе терапии при генитальных бородавках, генитальном герпесе, хламидиозе, микоплазмозе и других заболеваниях.
Биологически-активные добавки, БАДы при ВПЧ (Индинол, Эпигаллат) — могут обладать общим укрепляющим эффектом на организм, повышать силы иммунной системы в борьбе против вирусных инфекций (в том числе, против ВПЧ). Могут быть рекомендованы в составе комплексной терапии при дисплазии шейки матки, а также при кондиломах.
Панавир при ВПЧ — это лекарство, в состав которого входит экстракт побегов картофеля. Панавир обладает противовирусным и иммуномодулирующим эффектом, так как повышает устойчивость организма к различным вирусам, в том числе, к ВПЧ и вирусу генитального герпеса. Может назначаться в составе комплексной терапии при патологии, вызванной ВПЧ.
Иммунал при ВПЧ — лекарство растительного происхождения (содержит экстракт Эхинацеи пурпурной), которое обладает иммуностимулирующим эффектом. Повышает защитные силы организма и может ускорять выведение ВПЧ из организма.
Полиоксидоний при ВПЧ — это лекарство, которое обладает иммуномодулирующим эффектом и может быть назначено в качестве лечения и профилактики самых разных инфекций. Полиоксидоний в суппозиториях (свечах) может быть рекомендован в качестве комплексного лечения.
Деринат при ВПЧ — обладает общим укрепляющим и иммуностимулирующим действием на организм, помогает в борьбе против различных вирусных инфекций.
Ферровир при ВПЧ — обладает противовирусным эффектом в отношении папилломавируса, вируса генитального герпеса, цитомегаловируса и некоторых других вирусных инфекций. Способствует повышению иммунитета, ускоряя выведение вирусов из организма. Назначается в виде внутримышечных уколов.
Аллоферон, Аллокин-Альфа при ВПЧ — это лекарство, обладающее иммуностимулирующим действием, которое может ускорять выведение вируса папилломы человека из организма. Аллокин-Альфа может входить в состав комплексного лечения при дисплазии шейки матки, если анализы выявили наличие одного или нескольких онкогенных типов ВПЧ.
Алломедин гель при ВПЧ — обладает противовирусным эффектом, препятствуя размножению вирусов в местах нанесения. Это средство выпускается в форме геля, который нужно регулярно наносить на поврежденные участки кожи (в области бородавок, папиллом на коже, кондилом). Также может применяться для профилактики повторного появления бородавок или кондилом после их удаления.
Спрей Эпиген интим при ВПЧ — ускоряет заживление кожи после удаления бородавок и кондилом, препятствует повторному появлению симптомов ВПЧ-инфекции, обладает противовирусным и иммуномодулирующим эффектом.
Некоторые противовирусные лекарства не оказывают никакого эффекта при ВПЧ-инфекции, поэтому их применение против папилломавируса не рекомендовано. Такие препараты как Ацикловир, Фамцикловир (Фамвир), Валтрекс не применяются в лечении ВПЧ, так как они не способны воздействовать на этот вирус.
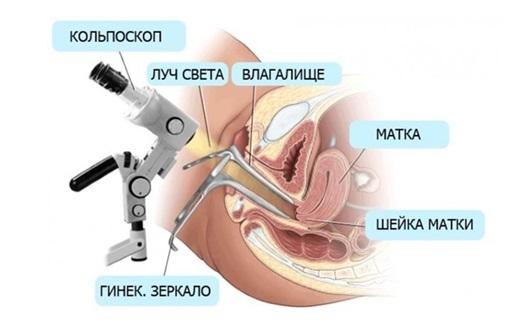
Кольпоскопия.
Показанием к кольпоскопии является:
1) наличие подозрительных на атипию или атипичных клеток в мазке на цитологию (РАР-тест или жидкостная цитология);
2) положительный результат методом ПЦР на высокоонкогенный тип ВПЧ;
3) наличие видимых изменений на шейке матки, влагалище при осмотре в зеркалах.
Кольпоскопия — это визуальный осмотр под микроскопом эпителия влагалища и влагалищной части шейки матки с помощью оптической системы с источником света и возможностью увеличения изображения. По результатам кольпоскопии принимается решение о необходимости биопсии, а так же определяется место, откуда врач будет брать биопсию.