как понять что у меня воспаление легких или бронхит
Как отличить бронхит от пневмонии
Признаки бронхита и воспаления легких очень схожи, довольно часто острый бронхит переходит в пневмонию – серьезное заболевание, которое грозит развитием тяжелых последствий, вплоть до летального исхода, особенно, когда речь идет о лицах пожилого возраста. Несмотря на некоторые отличия, и бронхит, и пневмония зачастую имеют общие стертые симптомы. Поэтому, во избежание печального исхода, при наличии подозрений на воспаление легких ни в коем случае нельзя медлить с обращением к врачу, тем более, что бронхит, переходящий в пневмонию – явление достаточно частое. Одной из ведущих клиник, занимающихся диагностикой и лечением верхних дыхательных путей, в Москве является Юсуповская больница.
Респираторное поражение бронхов: особенности
При бронхите в бронхиолах дыхательных путей, ведущих в легкие, развивается отек и накапливается избыточная слизь. Заболевание провоцируется вирусным возбудителем, с последующим присоединением бактериальной инфекции. Наиболее восприимчивы к развитию бронхита дети раннего возраста. Этот факт обусловлен узостью их дыхательных путей и недостаточностью зрелости иммунной системы, не способной бороться с многочисленными респираторными инфекциями. Поэтому и бронхит, и пневмония у детей встречаются довольно часто.
Бронхит считается высококонтагиозным заболеванием, так как с легкостью передается воздушно-капельным путем. Заразиться опасным вирусом можно легко при чихании, кашле больных или при контактах с инфицированными выделениями на поверхности предметов.
Клиническая картина острого бронхита
Начало бронхита схоже с ОРЗ (острого респираторного заболевания). Оно проявляется следующими состояниями:
Симптомы бронхита и воспаления легких отличаются, однако обе данные патологии сопровождаются учащенным дыханием, хрипами и появлением на коже голубоватого оттенка, связанного с недостатком кислорода.
Лечение заболевания направлено на предупреждение проникновения инфекции в альвеолы. Для облегчения состояния назначается прием антигистаминных препаратов, бронхолитиков, стероидов, а также применение кислородной терапии. С помощью правильно подобранных лекарственных препаратов врачам-пульмонологам клиники терапии Юсуповской больницы удается предотвратить развитие пневмонии и хронического течения заболевания, которое может потребовать более длительного лечения.
Пневмония: особенности
Развитие воспаления легких обусловлено осложнением после инфекционного процесса в верхних дыхательных путях, бронхитом либо первичной инфекцией. При пневмонии поражаются альвеолы и терминальные дыхательные пути. Ввиду того, что болезнь проявляется симптомами, идентичными обычной простуде, её первыми признаками нередко пренебрегают.
Причина развития пневмонии зачастую кроется в инфекции либо аллергической реакции организма. Определить, чем отличается бронхит от воспаления легких, можно с помощью опытного диагноста, поскольку воспалительный процесс в альвеолах легких сопровождается немного другими симптомами.
О наличии пневмонии можно предполагать при следующих состояниях:
Осложнениями пневмонии могут быть:
Поражение альвеол легких выявляется с помощью таких же диагностических исследований, которые проводятся и при бронхите. Правильный подбор препаратов антибактериального действия и своевременный их прием гарантируют эффективное лечение и устранение инфекции в легких.
Чем отличается бронхит от пневмонии
Независимо, какое именно заболевание подозревается у больного – бронхит или пневмония, отличия в диагностических исследованиях для его выявления отсутствуют. Для того, чтобы дифференцировать обе патологии, необходимо знать следующие признаки отличия бронхита от пневмонии:
Бронхит или пневмония: методы диагностики
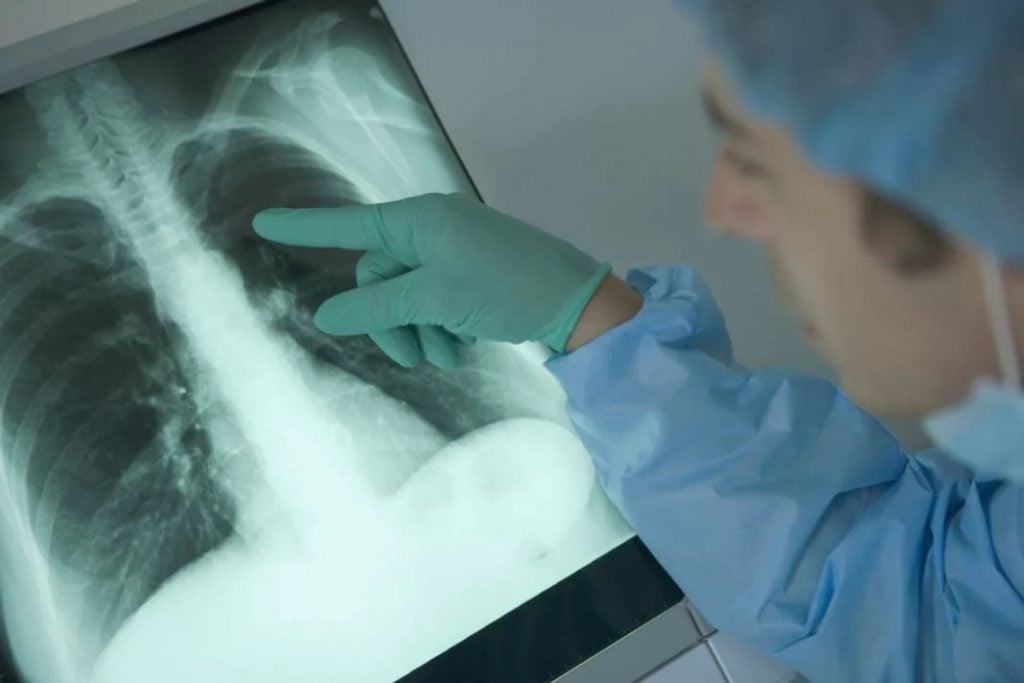
Для того, чтобы отличить признаки бронхита и воспаления легких, пульмонологи Юсуповской больницы, помимо прослушивания легкого с помощью фонендоскопа, назначают проведение рентгеноскопии. Пневмония на рентгеновском снимке проявляется темными участками на легочных тканях. Кроме того, проводится лабораторный анализ крови.
Бронхит и воспаление легких: различия лечения
Лечение бронхита и пневмонии имеет существенные различия. Поэтому, несмотря на некоторую схожесть симптомов, терапевтическая тактика подбирается отдельно для того или иного заболевания.
Лечение пневмонии в клинике терапии Юсуповской больницы основано на применении антибактериального лечения, тогда как при бронхите проводятся мероприятия, направленные на снятие отека и снижение болевых ощущений при кашле.
Бронхит лечат, как правило, амбулаторно, в то время как лечение воспаления легких чаще всего требует пребывания пациента в условиях стационара, под пристальным наблюдением лечащего врача. Нюансы госпитализации в стационар Юсуповской больницы можно уточнить по телефону.
Высококлассные специалисты клиники терапии Юсуповской больницы имеют огромный практический опыт борьбы с недугами верхних дыхательных путей. Здесь проводится качественная и достоверная диагностика, позволяющая подобрать схему лечения, соответствующую имеющемуся заболеванию. Использование инновационных методик позволяет не только излечить болезнь в кратчайшие сроки, но и предупредить рецидивирующий бронхит после пневмонии. Лечение может проводится в условиях стационара, где больному предлагаются все условия для его комфортного пребывания: уютные палаты, круглосуточная помощь медицинского персонала, вкусное, сбалансированное питание.
Записаться на прием к специалисту и узнать условия госпитализации можно по телефону: +7 (499) 750-00-04.
Как выявить пневмонию?
Пневмония или воспаление легких — осложнение респираторных заболеваний дыхательных путей, вызванное вирусами, бактериями, а иногда грибковыми микроорганизмами. Они передаются воздушно-капельным или контактным путем и провоцирует развитие воспалительного процесса.
Любая пневмония опасна, поскольку может привести к другим тяжелым осложнениям: отеку или абсцессу легких, острой дыхательной и сердечной недостаточности, миокардиту, сепсису.
Поражение легких при пневмонии
Пневмония поражает альвеолы — концевые участки легких. Они заполняются жидкостью или гноем. Для атипичной пневмонии, а также для новой коронавирусной инфекции (COVID-19) характерен фиброз легких. Это осложнение, при котором легочная ткань заменяется соединительной, происходит патологическое разрастание соединительной ткани.
Альвеолы представляют собой небольшие воздушные ячейки в легком, когда их объем сокращается из-за фиброза или скопления жидкости, происходит критическое нарушение дыхательной функции. У человека возникает одышка, кашель с мокротой (иногда с кровью), повышается температура тела.
Иногда заболевание протекает бессимптомно, и это особенно опасно, поскольку носитель вируса и болезнетворных микроорганизмов продолжает вести привычную и, что не менее важно, общественную жизнь. Между тем, его легкие постепенно разрушаются. Если вовремя не выявить пневмонию с очаговым поражением легких и не предпринять лечения, последствия могут быть тяжелыми и необратимыми.
Пневмония бывает односторонней и двусторонней. Если легкие поражены на 10-25% и менее, то заболевание поддается амбулаторному лечению. Повреждение легочной ткани на 30-50% уже является показанием к госпитализации. Если поражено более 50% легких, то это свидетельствует о тяжелой форме пневмонии.
Однако такие признаки как дыхательная недостаточность, кашель, жар и насморк характерны и для других заболеваний: ОРВИ, гриппа, бронхита и даже для аллергии. Как же выявить пневмонию и отличить воспаление легких от других респираторных заболеваний? Рассмотрим, какие симптомы характерны для пневмонии, кто более всего подвержен воспалению легких, и как его диагностируют.
Воспаление легких: кто в группе риска?
На рубеже XIX-XX вв., до открытия пенициллина и введения всеобщей вакцинации, большинство пациентов погибали от воспаления легких и других осложнений острых респираторных заболеваний. Оценивая статистические данные по летальным исходам и потере трудоспособности, сэр Уильям Ослер, известный как «отец современной медицины», называл пневмонию не иначе как «капитан смерть» (Captain of the men`s death), поскольку к 1918 году число жертв этого заболевания превысило смертность от туберкулеза.
Однако с развитием методов лучевой диагностики, рентгена, а затем и современной компьютерной томографии, у врачей появился инструмент для прижизненной оценки состояния легких пациента, определения эффективной тактики лечения и выявления пневмонии на ранней стадии — прежде чем она перейдет в тяжелую форму.
Предрасположенность к развитию пневмонии зависит от возраста пациента, наследственности, анамнеза и образа жизни. Однако при определенных обстоятельствах даже абсолютно здоровый взрослый человек не застрахован от пневмонии. К «спусковым механизмам» следует отнести: контакт с носителем патогенных микроорганизмов (пневмококков, стрептококков, микоплазм, коронавируса, грибков), систематический стресс и недосыпание, курение, переохлаждение, ослабленный иммунитет, некоторые сопутствующие заболевания, фиброз легких и хронические ЛОР-патологии в анамнезе у родственников.
Известно, что пневмонии в большей степени подвержены:
Таким пациентам необходимо особенно бережно наблюдать за здоровьем и внимательно прислушиваться к своему организму.
Признаки пневмонии
Для наиболее распространенной вирусной пневмонии (вернее для «пневмоний») характерны следующие симптомы:
Важно! Пневмония может протекать абсолютно бессимптомно, а иногда наличие даже 1-2 признаков указывает на поражение легких.
Симптомы атипичной пневмонии и COVID-19
Что означает термин «атипичная пневмония»? Его используют, когда хотят подчеркнуть, что воспаление легких вызвано такими микроорганизмами или причинами, которые дают сложную и непредсказуемую клиническую картину. В этом случае наблюдается атипичное течение заболевания, возможны рецидивы и осложнения, которые потребуют длительной реабилитации.
К атипичной пневмонии относится воспаление легких, вызванное микоплазмой, хламидией. В этом случае, как и при COVID-19, у взрослых наблюдаются симптомы:
Также как и в случае с обычной пневмонией, у некоторых наблюдается и бессимптомное течение заболевание. При коронавирусе у больного может быть насморк с потерей обоняния, при этом не бывает чихания (в отличие от простуды и гриппа).
Достоверно выявить или исключить пневмонию можно только с помощью компьютерной томографии легких. На томограмме легких видны очаги поражения дыхательных путей («матовые стекла»). Лабораторные анализы помогут выявить специфических возбудителей воспаления легких по ответной реакции иммунной системы.
Можно ли определить пневмонию в домашних условиях?
Самостоятельно можно в лучшем случае заподозрить пневмонию по общим признакам, указанным выше. При ярко выраженных симптомах — дискомфорте в груди, одышке, кашлю и температуре — необходимо срочно вызвать врача. Самодиагностика и самолечение недопустимы.
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию. Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат. Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.
Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз. От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания.
КТ легких при атипичной пневмонии и COVID-19
Сегодня КТ легких считается «золотым стандартом» диагностики пневмоний, поскольку с высокой точностью показывает степень поражения легких даже на ранних стадиях. Чувствительность флюорографии и рентгена существенно ниже. Например, на рентгеновском снимке врач увидит области неоднородного затемнения, которые можно интерпретировать как пневмонию, когда воспаление легких достигло уже 3 и 4 стадии. Погрешность не исключена и при лабораторных анализах. Поэтому наиболее оптимальным видом лучевой диагностики при пневмонии будет современная компьютерная томография, исключающая необходимость в других рентгенографических исследованиях.
Во время эпидемий атипичных коронавирусных пневмоний SARS (2002) и MERS (2012), медики столкнулись с проблемой — неточностью лабораторных тестов. В случае с новой коронавирусной инфекцией COVID-19 приблизительно у 30 пациентов из 100, сделавших анализ крови и мокроты, были отмечены ложноотрицательные результаты. Только когда состояние пациентов ухудшалось, на компьютерной томографии выявлялись клинически значимые области деструкции легочной ткани. Оказалось, что коронавирусная пневмония лучше всего визуализируется на КТ легких. Области поражения альвеол соответствуют «матовым стеклам» — ярко выраженным на сканах КТ светлым участкам легких.
КТ легких делают по показаниям врача или самостоятельно при наличии симптомов воспаления легких. При подозрении на ОРВИ или атипичную вирусную пневмонию, вызванную COVID-19, рекомендуется сделать КТ легких. В этом случае исследование позволит определить специфику изменений, а значит будет наиболее информативным. При необходимости в медицинском учреждении пациенту могут быть назначены другие методы обследования.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Как определить признаки пневмонии самостоятельно
Читайте в этой статье:
Пневмонией или воспалением легких называется инфекционное заболевание, при котором поражаются альвеолы легких. Это небольшие пузырьки, расположенные на ответвлениях бронхов и связанные капиллярами с кровеносной системой. В норме кислород попадает через бронхи в альвеолы, а затем – в кровь. При инфекционном поражении пузырьки увеличиваются в размерах, заполняясь гноем или жидкостью. Соответственно, поступление кислорода в организм сокращается.
Какой бывает пневмония?
Болезнь достаточно опасна, поскольку ее бывает сложно диагностировать, а развивается она очень быстро. К тому же существует несколько видов заболевания, и для каждого из них нужна своя терапия. На сегодняшний день известны пневмонии:
Определить конкретный вид поражения дыхательной системы возможно только с помощью рентгена.
По типу возбудителя пневмонии бывают вирусными, бактериальными и грибковыми. В основном заражение происходит через воздух, в который при кашле и чихании попадает множество микроорганизмов. Вызвать заболевание способны грибки, стрептококки и стафилококки, вирусы, гельминты. Встречаются и смешанные формы: вирусно-бактериальные или грибково-вирусные. В последнее время к ним добавилось новое понятие: коронавирусная пневмония.
Косвенными причинами пневмонии могут стать ослабление организма в результате ОРВИ или другой болезни, переохлаждение, стресс. При снижении защитных сил возбудителю заболевания проще поражать легочные ткани. Пневмонии, развившиеся как самостоятельные заболевания, называют первичными. Воспаления, которые являются осложнения других патологий – вторичными. Особенно опасной считается бессимптомная пневмония, которая часто возникает на фоне заражения коронавирусом.
Признаки пневмонии
В значительной степени прогнозы и скорость выздоровления зависят от своевременной диагностики и своевременного начала лечения. Именно поэтому важно знать, как определить пневмонию в домашних условиях. Поначалу симптомы могут быть схожими с гриппом или простудой, однако длятся они значительно дольше.
Симптомами пневмонии могут быть:
У людей пожилого возраста с ослабленным иммунитетом возможно снижение температуры, они ощущают сильный упадок сил. Для бактериальной пневмонии характерны активизация потоотделения, учащение пульса, синеватый оттенок ногтей и губ. Заболевание может сопровождаться ощущением нехватки воздуха. У детей старше 7 лет признаки пневмонии схожи со взрослыми.
Как распознать болезнь?
Особенно важно понимать, как определить пневмонию самостоятельно, с учетом распространения COVID-19. Инфекция поражает дыхательные пути и вызывает серьезное поражение легочной ткани. Признаками пневмонии при коронавирусе считаются:
Один из самых действенных способов, как определить пневмонию без рентгена – сопоставить несколько имеющихся симптомов. Большинство из них характерны и для гриппа, и для ОРВИ, но, к примеру, сочетание першения в горле, навязчивого сухого кашля с высокой температурой с большой долей вероятности указывает на развитие пневмонии.
При появлении подобных признаков ни в коем случае нельзя пытаться вылечиться в домашних условиях. Это может привести к очень опасным последствиям, поэтому необходимо как можно скорее обратиться к врачу. При этом нежелательно отправляться в поликлинику: человек с подобными симптомами вполне может оказаться носителем COVID-19, а значит, источником опасности для окружающих. Единственно верным решение будет вызов Скорой помощи.
Как выявляют пневмонию?
В медучреждениях пневмонию диагностируют несколькими методами. Для этого проводятся:
Для выявления коронавирусной пневмонии проводятся тесты и компьютерная томография. Второй метод считается более эффективным, поскольку позволяет проанализировать состояние легочной ткани и выявить ее поражение даже при скрытом течении болезни.
Когда нужно обращаться к врачу?
При возникновении болезненности в грудной клетке и других признаков пневмонии, особенно важно сразу обратиться к врачу людям:
В группу риска входят также маленькие дети, поэтому при появлении первых симптомов болезни нужно сразу обращаться к врачу.
Способы защиты от пневмонии
Одной из основных мер профилактики опасного заболевания является здоровый образ жизни. Занятия спортом, прогулки на свежем воздухе, сбалансированный рацион – все это факторы, положительно влияющие на иммунитет. Чем мощнее защитные силы организма, тем меньше вероятность заражения. Даже в случае заражении бороться с болезнью будет значительно проще.
Защититься от пневмонии, в том числе коронавирусной, помогут:
Следует избегать контактов с людьми, у которых наблюдаются признаки болезни, например, кашель или чихание. В общественных местах нужно пользоваться перчатками и маской для защиты от инфекции.
Сегодня известно немало способов, как определить пневмонию самостоятельно. Но все они позволяют только предположить наличие заболевания, но не установить диагноз. Чтобы не подвергать свою жизнь и здоровье окружающих серьезному риску, не стоит пытаться справиться с болезнью самостоятельно. Точно распознать саму пневмонию, ее разновидность и назначить эффективное лечение может только врач.
Диагностика острого бронхита и внебольничной пневмонии и тактика антибактериальной терапии с применением амоксициллина

Наиболее частыми формами инфекций нижних дыхательных путей в практике врача являются острый бронхит и внебольничная пневмония. Врачу приходится принимать решение о тактике ведения таких пациентов с учетом клинической картины и результатов обследования. Вн
Abstract. The most frequent forms of lower respiratory tract infections in practice of the doctor are the acute bronchitis and community-acquired pneumonia. The doctor should make the decision on tactics of maintaining such patients taking into account a clinical picture and results of inspection. Community-acquired pneumonia is a common and potentially life-threatening respiratory disease. The severity of the problem is that during periods of influenza epidemics or other respiratory viral infections, when Streptococcus pneumoniae is activated, there is an increase in the incidence of community-acquired pneumonia. However, recent years have shown that the etiology of pneumonia has expanded significantly, and among the causes of community-acquired pneumonia, in addition to bacteria, pneumotropic viruses began to occupy an important place (new coronavirus SARS-CoV-2, MERS, influenza A viruses, including pandemic H1N1, avian influenza, bocaviruses, metapneumoviruses, etc.). The association of bacteria and viruses makes the disease worse. In the world, 5-8 people per 1,000 adults suffer from pneumonia annually, in Europe – 2-15. In Russia, cases of community-acquired pneumonia in adults exceed 1,5 million per year. In 2020, Russia registered a significant increase in the incidence of community-acquired pneumonia – 3,6 times (1856,18 per 100 thousand population), including viral pneumonia – 109 times (783,08 per 100 thousand population) due to the spread of the new coronavirus SARS-CoV-2. Approaches to diagnostics and medicamentous therapy of bronchitis and community-acquired pneumonia are considered. Clinical performance of the treatment including intake of amoxicillin is estimated, results allow to recommend amoxicillin for use in out-patient practice. For citation: Krasnova E. I., Provorova V. V., Khokhlova N. I., Kolpakova T. A., Petrenko T. I. Diagnostics of an acute bronchitis and community-acquired pneumonia and tactics of antibacterial therapy using amoxicillin// Lechaschi Vrach. 2021; 11 (24): 30-36. DOI: 10.51793/OS.2021.24.11.005
Резюме. Наиболее частыми формами инфекций нижних дыхательных путей в практике врача являются острый бронхит и внебольничная пневмония. Врачу приходится принимать решение о тактике ведения таких пациентов с учетом клинической картины и результатов обследования. Внебольничная пневмония является распространенным и потенциально угрожающим жизни заболеванием органов дыхания. Острота проблемы состоит в том, что в периоды эпидемий гриппа или других респираторных вирусных инфекций, когда активируется Streptococcus рneumoniae, отмечается рост заболеваемости внебольничной пневмонией. Однако последние годы показали, что этиология пневмонии значительно расширилась и среди причин внебольничной пневмонии важное место помимо бактерий стали занимать пневмотропные вирусы (новый коронавирус SARS-CoV-2, MERS, вирусы гриппа А, в т. ч. пандемичесий H1N1, птичьего гриппа, бокавирусы, метапневмовирусы и др.). Ассоциация бактерий и вирусов утяжеляет течение болезни. В мире пневмонией ежегодно болеют 5-8 человек на 1 тыс. взрослого населения, в Европе – 2-15. В России случаи внебольничной пневмонии у взрослых превышают 1,5 млн в год. В 2020 г. в России зарегистрирован значительный рост заболеваемости по внебольничной пневмонии – в 3,6 раза (1856,18 на 100 тыс. населения), в том числе по вирусной пневмонии – в 109 раз (783,08 на 100 тыс. населения), что обусловлено распространением нового коронавируса SARS-CoV-2. Рассмотрены подходы к диагностике и медикаментозной терапии бронхита и внебольничной пневмонии. Оценена клиническая эффективность лечения, включающего прием амоксициллина, результаты позволяют рекомендовать амоксициллин для использования в амбулаторной практике.
Формами инфекции нижних дыхательных путей, обусловливающими обращение за врачебной помощью, главным образом являются острый бронхит (ОБ) и внебольничная пневмония (ВП). В амбулаторной практике развитых европейских стран доля больных ОБ и ВП составляет 70% и 10% соответственно [1]. Поликлиническому врачу приходится принимать решение о тактике ведения данной категории пациентов на основании клинической картины и результатов дополнительного обследования. При этом эффективность лечения во многом определяется уровнем компетенции курирующего врача [2].
ОБ имеет клинические особенности в разных детских возрастных категориях. У детей раннего возраста, по нашим наблюдениям, бронхиту, как правило, предшествует воспалительный процесс в верхних дыхательных путях, который часто сопровождается лихорадкой. Кашель за счет поражения гортани и трахеи поначалу носит малопродуктивный характер, но с вовлечением в процесс крупных бронхов становится влажным. У детей старше 3 лет при возникновении ларинготрахеита сухой, грубый, даже лающий кашель, иногда чрезвычайно болезненный, сохраняется продолжительное время. Далее воспалительный процесс также может спускаться в бронхи, формируя клиническую картину ОБ. Его особенностью в детском возрасте является нередкое течение на фоне измененной иммунологической реактивности: преобладание гуморального звена иммунного ответа у детей раннего возраста препятствует адекватной противовирусной защите, почему нередки рецидивы и повторные эпизоды (реинфекции) острых респираторных вирусных инфекций. Достаточно часто возникает респираторный аллергоз за счет сенсибилизации дыхательных путей, поэтому кашель при бронхите может принимать судорожный характер, учащаться в ночное время и напоминать коклюшный, может развиться синдром длительного кашля, что требует дифференциальной диагностики с коклюшем, паракоклюшем, микоплазменной и хламидийной инфекциями. Рентгенологически в боковой проекции удается выявить увеличение лимфатических узлов, достигающее иногда значительной степени (неспецифический бронхоаденит), чем объясняется иногда астматический характер кашля при бронхите у детей этой группы [3].
Кашель – защитный механизм, направленный на восстановление проходимости дыхательных путей. Однако защитную функцию он может выполнять только при определенных реологических свойствах мокроты. Образование секрета трахеобронхиального дерева бронхиальными железами, бокаловидными клетками, секреторными клетками Кларка, эпителием бронхиол и альвеол и его продвижение в проксимальном направлении от альвеол к крупным бронхам – один из важнейших физиологических процессов в организме человека. Бронхиальный секрет состоит из поверхностного, более плотного и вязкого слоя — геля (образуется при смешивании секрета бокаловидных и серомукоидных клеток с золем), касающегося только верхушек ресничек, и лежащего под ним более жидкого слоя — золя (продуцируется клетками бронхиол и альвеол), в котором движутся реснички мерцательного эпителия. Структура геля и вязкоэластические свойства мокроты в значительной степени зависят от внутри- и межмолекулярных дисульфидных мостиков, разрушение которых приводит к уменьшению вязкости (на этом основан механизм действия истинных муколитических препаратов) [3].
Возбудители острых респираторных инфекций, размножаясь в цилиндрическом эпителии трахеи и бронхов, приводят к возникновению трахеобронхита, вызывают цитолиз и некроз эпителиоцитов, нарушают реологические свойства мокроты, вызывают гиперпродукцию вязкого секрета и снижение мукоцилиарного транспорта (клиренса). Вязкий бронхиальный секрет становится хорошей питательной средой для размножения микроорганизмов (в т. ч. вирусов, бактерий, грибов). Заболевание прогрессирует, нарастает бронхиальная обструкция, развивается оксидативный стресс.
Кашель является одним из значимых симптомов бронхита, характеристика которого позволяет сформировать суждение о вероятной природе заболевания. В частности, для вирусного бронхита типичен малопродуктивный кашель, доставляющий больному дискомфорт в связи с его навязчивостью. Бронхит бактериальной природы, встречающийся реже, чем вирусный, отличается преимущественно продуктивным кашлем с выделением слизистой или слизисто-гнойной мокроты. При наличии бактериального агента более выражены симптомы интоксикации, связанные с выделением микроорганизмами токсических продуктов, стимулирующих пирогенные реакции.
При развитии бронхообструктивного синдрома с практической точки зрения целесообразно выделять клинический тип бронхиальной обструкции – бронхоспастический или гиперкринический [4]. Симптоматика бронхоспастического типа характеризуется наличием малопродуктивного навязчивого кашля, отчетливой экспираторной одышкой с участием вспомогательной мускулатуры, вздутием (эмфизематозностью) легких, сухими, свистящими и немногочисленными влажными хрипами. Бронхиту гиперкринического типа, который чаще развивается при бактериальном инфицировании, присуще шумное дыхание, длительный влажный кашель с трудно отходящей мокротой, одышка смешанного характера с превалированием экспираторного компонента, диффузные влажные разнокалиберные хрипы.
Лечебные мероприятия больным с ОБ включают раннее начало терапии с учетом предполагаемой или известной этиологии, формы, тяжести патологического процесса. Общепринятые показания к антибактериальной терапии (АБТ) ОБ: доказанный бактериальный генез заболевания, гипертермия более 3 дней, выраженные симптомы интоксикации, лейкоцитоз более 12 × 109/л и др. ВП является распространенным и потенциально угрожающим жизни заболеванием органов дыхания. В мире пневмонией ежегодно болеют 5-8 человек на 1 тыс. взрослого населения, в Европе – 2-15. В России случаи ВП у взрослых превышают 1,5 млн в год [5]. В 2020 г. в России зарегистрирован значительный рост заболеваемости ВП – в 3,6 раза (1856,18 на 100 тыс. населения), в том числе по вирусной пневмонии – в 109 раз (783,08 на 100 тыс. населения), что обусловлено распространением нового коронавируса SARS-CoV-2 [6].
Острота проблемы состоит в том, что в периоды эпидемий гриппа или других респираторных вирусных инфекций, когда активируется Streptococcus рneumoniae, отмечается рост заболеваемости ВП. Однако последние годы показали, что этиология пневмонии значительно расширилась и среди причин ВП важное место помимо бактерий стали занимать пневмотропные вирусы (новый коронавирус SARS-CoV-2, MERS, вирусы гриппа А, в т. ч. пандемичесий H1N1, птичьего гриппа, бокавирусы, метапневмовирусы и др.). Ассоциация бактерий и вирусов утяжеляет течение болезни.
Под ВП следует понимать острое заболевание, возникшее вне стационара, или диагностированное в первые 48 часов от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинского наблюдения более 14 суток, проявляющееся симптомами системного воспаления (лихорадка, одышка, тахикардия, лейкоцитоз), нарушением самочувствия (отказ от еды, сонливость, неадекватность поведения), признаками инфекционного поражения нижних отделов дыхательных путей (кашель, выделение мокроты, боль в грудной клетке на высоте вдоха) и рентгенологическими признаками свежих очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы [7].
Пневмония является инфекционным заболеванием, связанным с проникновением микроорганизмов в респираторную систему. Возникающая при этом воспалительная реакция в паренхиме легких зависит от количества и вирулентности микроорганизма, состояния защитных механизмов дыхательных путей и организма в целом. Основной путь проникновения микроорганизма в легочную ткань – аэрогенный. Микроорганизм, преодолев защитные барьеры дыхательных путей, может попасть непосредственно в альвеолы и там интенсивно размножаться. Под действием токсинов микроба нарушается проницаемость капилляров, развивается серозный отек. Отечная жидкость, содержащая большое количество бактерий, быстро распространяется через альвеолярные поры на всю долю легкого, нередко вовлекая в воспалительный процесс плевру. Экссудат из серозного быстро превращается в фибринозный, пораженная часть легкого становится плотной. Нарушения проходимости бронхов, расстройства микроциркуляции, воспалительная инфильтрация, интерстициальный отек легочной паренхимы и снижение ее воздушности приводят к нарушению перфузии газов и гипоксемии; последняя сопровождается респираторным ацидозом, гиперкапнией, компенсаторной одышкой и появлением клинических признаков дыхательной недостаточности (ДН) [8].
В соответствии с МКБ-10 и Классификацией клинических форм бронхолегочных заболеваний у детей по этиологии выделяют следующие формы пневмонии: бактериальная, вирусная, грибковая, паразитарная, хламидийная, микоплазменная, смешанная [9].
По морфологическим формам выделяют очаговую, очагово-сливную, сегментарную, полисегментарную, лобарную и интерстициальную пневмонию. При очаговой форме возникает один или несколько очагов пневмонической инфильтрации размером 1-2 см.
По течению выделяют ВП острую (до 6 недель) или затяжную (более 6 недель). Хронический вариант течения пневмонии в настоящее время не рассматривается и не включен в Классификацию клинических форм бронхолегочных заболеваний у детей [9].
По тяжести различают ВП средней тяжести и тяжелую. Тяжесть ВП определяется выраженностью клинических проявлений и наличием осложнений. Выделяют следующие осложнения ВП: плевральные (плеврит), легочные (полостные образования, абсцесс), легочно-плевральные (пневмоторакс, пиопневмоторакс), инфекционно-токсический шок [9].
ВП – острое заболевание, относящееся к управляемой патологии, однако по летальности она занимает 6-е место в структуре всех причин смерти, достигая 15-30% при тяжелом течении [10]. Основными факторами, определяющими риск развития и прогноз ВП, являются детский и пожилой возраст, курение, прием некоторых лекарственных препаратов (глюкокортикостероиды, атипичные нейролептики, ингибиторы протонной помпы и др.), а также сопутствующие заболевания, такие как сахарный диабет (СД), цирроз печени, хроническая обструктивная болезнь легких (ХОБЛ), алкоголизм, острое нарушение мозгового кровообращения, почечная недостаточность, ишемическая болезнь сердца, острая и хроническая сердечная недостаточность (ХСН), фибрилляция предсердий [11, 12]. Ожирение как фактор риска тяжелого течения пневмонии связано с иммуносупрессией Т- и В-лимфоцитов, поэтому и предполагается повышенная восприимчивость пациентов к вирусным респираторным заболеваниям; у этой категории пациентов чаще применяется искусственная вентиляция легких (ИВЛ) [3].
Смертность от пневмонии в России особенно высока среди детей первого года жизни (37 случаев на 100 тыс. населения), а также среди лиц старше 55 лет (48,2 на 100 тыс.) и пожилых людей (≤ 78,5 на 100 тыс.) [13]. Основными группами риска по заболеваемости ВП являются дети до 2 лет и лица в возрасте 50 лет и старше, при этом с возрастом риск развития летального исхода при ВП увеличивается в несколько раз [14].
К числу наиболее актуальных типичных бактериальных возбудителей пневмонии относятся Streptococcus pneumoniae, Klebsiella pneumoniae, Staphylococcus aureus, Haemoplilus influenzae. У некоторых категорий пациентов существенно возросла актуальность Pseudomonas aeruginosa. С появлением в 2009 г. и распространением в популяции пандемического вируса гриппа H1N1 участились случаи возникновения тяжелой вторичной бактериальной пневмонии, возбудителями которой являются S. aureus, S. pneumoniae. Кроме того, при ВП возможна коинфекция более чем двумя возбудителями, которая может быть вызвана как ассоциацией различных бактериальных возбудителей, так и их сочетанием с респираторными вирусами, при этом отмечаются более тяжелое течение и худший прогноз [13]. Рост числа полирезистентных к воздействию антибактериальных препаратов штаммов микроорганизмов диктует необходимость поиска новых подходов к терапии и реабилитации пациентов с различными воспалительными заболеваниями системы органов дыхания.
Важна адекватность первичного осмотра пациентов, от которого во многом зависят корректная диагностическая концепция, оптимальный алгоритм лабораторно-инструментального обследования и рациональная программа лечения, в первую очередь инициальной терапии, имеющей первостепенное значение для последующего прогноза течения и исходов пневмонии.
Диагностика ВП на основании клинических симптомов сопряжена с существенными трудностями. Диагноз пневмонии необходимо выставить у постели больного, но он считается достоверным только при выявлении на рентгенограмме грудной клетки инфильтрации легочной ткани и наличии не менее двух из нижеследующих критериев [10]:
1) лихорадка выше 38 °C в течение трех и более суток;
2) кашель с мокротой;
3) физикальные симптомы пневмонии (локальное ослабление дыхания и мелкопузырчатые влажные хрипы);
4) лейкоцитоз > 10 × 10 9 /л и/или число палочкоядерных нейтрофилов > 10%.
У всех пациентов с подозрением на ВП необходима оценка сатурации уже в условиях приемного покоя. Наряду с более адекватной оценкой выраженности ДН это позволит объективизировать показания к кислородотерапии, подключению ИВЛ (запоздалое подключение малоэффективно) и отлучению от аппарата, а вместе с адекватной оценкой тяжести состояния – к своевременному переводу в отделение реанимации и интенсивной терапии [15].
Одним из самых точных методов верификации ВП является рентгенологическое исследование органов грудной клетки (РИ ОГК). РИ ОГК в прямой и боковой проекциях должно выполняться всем лицам с подозрением на ВП независимо от возраста, клинической картины, физического статуса и результатов лабораторной диагностики [11, 12]. M. Kanwar и соавт. показали, что удельный вес диагностических ошибок у больных старше 20 лет, госпитализированных в отделение интенсивной терапии с предположительным клиническим диагнозом ВП, после проведения рентгенологического исследования составлял 20,6-28,5%, тогда как на снимках несомненная пневмоническая инфильтрация выявлялась лишь у 40,8-55,3% пациентов, включенных в исследование. В течение пребывания в стационаре (на момент выписки) ВП была окончательно установлена в 58,9-75,9% случаев [16].
С целью повышения качества рентгенологической верификации ВП предлагается как дополнительный критерий компьютерная томография (КТ) ОГК и определение в сыворотке крови биомаркеров воспаления [11]. КТ ОГК рекомендуется пациентам с подозрением/верифицированным диагнозом ВП при наличии следующих показаний [17]:
Биологические маркеры как индикаторы патологических процессов внедрены в алгоритмы обследования с начала 1990-х гг. В качестве биологических маркеров при пневмонии используются прокальцитонин, пресепсин (ПСП), интерлейкин-6 (ИЛ-6), C-реактивный белок (СРБ), уровень лейкоцитов в крови [18].
Одним из лабораторных критериев синдрома системного воспалительного ответа является лейкоцитоз периферической крови более 10-12 × 10 9 /л или выявление в лейкоцитарной формуле более 10% незрелых форм, нейтрофильно-лимфоцитарное соотношение более 20, что указывает на высокую вероятность бактериальной инфекции. Лейкопения менее 4 × 10 9 /л, тромбоцитопения менее 100 × 10 9 /л и гематокрит менее 30% являются неблагоприятными прогностическими признаками при ВП [17, 19]. Однако типичный для ВП у лиц молодого возраста лейкоцитоз не всегда регистрируется у пожилых пациентов. Учитывая низкую информативность общего анализа крови для верификации ВП у пациентов пожилого и старческого возраста, особую актуальность в последнее время приобретает использование в диагностическом алгоритме количественного определения сывороточных маркеров воспаления – СРБ и прокальцитонина. Показано также достоверное повышение концентрации этих биомаркеров в крови при бактериальной инфекции, в т. ч. при ВП 20. У большинства больных при развитии ВП СРБ возрастает выше 10 мг/л (13,6-242), прокальцитонин – выше 0,05 нг/мл (0,05-3,55) 22. Наиболее ценным с практической точки зрения является исследование уровня СРБ у лиц с неопределенным диагнозом ВП (отсутствие воспалительной инфильтрации у пациентов с характерным анамнезом, жалобами и локальными симптомами, свидетельствующими в пользу легочной консолидации); при уровне СРБ более 100 мг/л его специфичность в подтверждении диагноза превышает 90%. Напротив, при значениях СРБ менее 20 мг/л диагноз пневмонии является маловероятным. Отсутствие значимого снижения уровня СРБ на фоне АБТ у госпитализированных пациентов с ВП является предиктором более высокой летальности [17]. Прокальцитонин является высокоинформативным биомаркером воспаления, концентрация которого в крови при развитии бактериальных инфекций, в т. ч. ВП, повышается. При этом уровень прокальцитонина сыворотки крови не только коррелирует с тяжестью течения заболевания, но и может использоваться в качестве предиктора неблагоприятного прогноза ВП [21, 23]. Одним из основных аспектов практической значимости прокальцитонина как биомаркера воспаления является определение его концентрации в сыворотке крови с целью оценки показаний к назначению системной АБТ и оптимизации сроков ее проведения. При использовании прокальцитонинового алгоритма ведения пациентов данной категории, основанного на регистрации уровня сывороточного прокальцитонина (первично, в динамике течения заболевания и после выздоровления), ограничивается необоснованное назначение антибактериальных препаратов (АБП), сокращается продолжительность необходимых курсов системной АБТ и, соответственно, уменьшаются медицинские затраты на лечение ВП [23]. ПСП – новый биомаркер бактериальных и грибковых системных инфекций [18]. Чем выше уровень ПСП, тем тяжелее пневмония. По данным Е. А. Титовой и соавт. (2017) ПСП у больных тяжелой пневмонией составил 642,00 ± 140,59 пг/мл, у больных нетяжелой пневмонией – 231,30 ± 54,26 пг/мл (р 7 ммоль/л;
3) тахипноэ ≥ 30/мин;
4) снижение систолического артериального давления (АД) 7 дней) курсом АБТ, не выявил существенных различий между группами [26].
При решении вопроса об отмене АБП при ВП рекомендуется руководствоваться критериями достаточности АБТ (должны присутствовать все нижеперечисленные) [17]:
Е. И. Краснова, ORCID: 0000-0003-2625-5442, krasnova-inf@rambler.ru
В. В. Проворова, ORCID: 0000-0002-3475-9934, provorova.ydif@mail.ru
Н. И. Хохлова, ORCID: 0000-0003-4497-3173, talitas@bk.ru
Т. А. Колпакова, ORCID: 0000-0001-9718-2020, t.a.Kolpakova@yandex.ru
Т. И. Петренко, ORCID: 0000-0002-9624-5234, tipetrenko@gmail.com
ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52
Сведения об авторах:
Краснова Елена Игоревна, д. м. н., профессор, заведующая кафедрой инфекционных болезней ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52; krasnova-inf@rambler.ru
Проворова Вероника Валерьевна, к. м. н., доцент кафедры инфекционных болезней ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52; provorova.ydif@mail.ru
Хохлова Наталья Игоревна, к. м. н., доцент кафедры инфекционных болезней ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52; talitas@bk.ru
Колпакова Татьяна Анатольевна, д. м. н., профессор кафедры туберкулеза ФПК и ППВ ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52; t.a.Kolpakova@yandex.ru
Петренко Татьяна Игоревна, д. м. н., профессор кафедры фтизиопульмонологии лечебного факультета ФГБОУ ВО НГМУ Минздрава России; 630099, Россия, Новосибирск, Красный пр-т, 52; tipetrenko@gmail.com
Information about the authors:
Elena I. Krasnova, Dr. of Sci. (Med.), Professor, Head of the Department of Infectious Diseases at FSBEI HE Novosibirsk State Medical University of the Ministry of Health of the Russian Federation; 52 Krasny Prospekt, Novosibirsk, 630099, Russia; krasnova-inf@rambler.ru
Veronika V. Provorova, MD, Associate Professor of the Department of Infectious Diseases at FSBEI HE Novosibirsk State Medical University of the Ministry of Health of the Russian Federation; 52 Krasny Prospekt, Novosibirsk, 630099, Russia; provorova.ydif@mail.ru
Nataliya I. Khokhlova, MD, Associate Professor of the Department of Infectious Diseases at FSBEI HE Novosibirsk State Medical University of the Ministry of Health of the Russian Federation; 52 Krasny Prospekt, Novosibirsk, 630099, Russia; talitas@bk.ru
Tatiana A. Kolpakova, Dr. of Sci. (Med.), Professor of the Department of Tuberculosis of the Faculty of Advanced Training and Professional Retraining of Physicians at FSBEI HE Novosibirsk State Medical University of the Ministry of Health of the Russian Federation; 52 Krasny Prospekt, Novosibirsk, 630099, Russia; t.a.Kolpakova@yandex.ru
Tatiana I. Petrenko, Dr. of Sci. (Med.), Professor of the Department of Phthisiopulmonology of the Faculty of Medicine at FSBEI HE Novosibirsk State Medical University of the Ministry of Health of the Russian Federation; 52 Krasny Prospekt, Novosibirsk, 630099, Russia; tipetrenko@gmail.com
Диагностика острого бронхита и внебольничной пневмонии и тактика антибактериальной терапии с применением амоксициллина/ Е. И. Краснова, В. В. Проворова, Н. И. Хохлова, Т. А. Колпакова, Т. И. Петренко
Для цитирования: Краснова Е. И., Проворова В. В., Хохлова Н. И., Колпакова Т. А., Петренко Т. И. Диагностика острого брон¬хита и внебольничной пневмоии и тактика антибактериальной терапии с применением амоксициллина // Лечащий Врач. 2021; 11 (24): 30-36. DOI:10.51793/OS.2021.24.11.005
Теги: инфекции нижних дыхательных путей, пневмотропные вирусы, Streptococcus рneumoniae