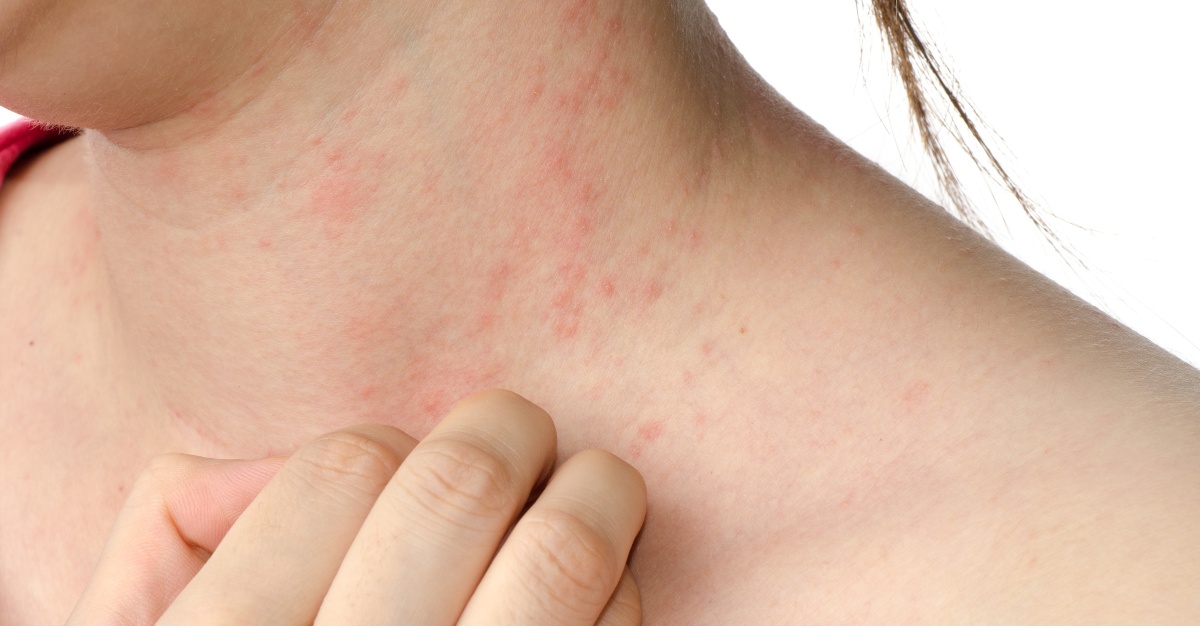
как понять что волдыри проходят
Как понять что волдыри проходят
Сыпь — это изменение внешнего вида кожи, ее цвета, структуры с локализацией поражений на лице, коже волосистой части головы, руках, ногах или, в тяжелых случаях, на всем теле.
Высыпания могут сопровождаться зудом, болью, образованием красных пятен, булл (пузырей), папул (узелков), гнойничков (пустул), волдырей, бляшек. Кожа становится сухой, шелушится, при расчесывании на коже могут появиться царапины, мокнутия, корки или эрозии. Хронический зуд и присоединение вторичной инфекции часто провоцируют развитие очагов атрофии кожи: изменение пигментации, истончение или утолщение кожного покрова.
Появление сыпи может сопровождаться следующими симптомами: зуд, боль, повышение температуры тела, боль в мышцах и суставах, головная боль, нарушения сна, аппетита, потеря веса, общее недомогание, слабость, тошнота и рвота, воспаление и поражения слизистых оболочек (глаз, полости рта, половых органов).
Самые частые вопросы на приеме у врача: аллергическая, инфекционная и угревая сыпь. Важно понимать, что причиной появления высыпаний чаще всего являются заболевания — волосяных фолликулов и сальных желез, аллергические реакции, инфекционные, аутоиммунные заболевания. То есть, сыпь не возникает сама по себе, а является внешним признаком патологических процессов в коже, внутренних органах и системах организма.
Причины сыпи
Сыпь на коже может быть вызвана рядом различных причин: инфекциями, аллергическими реакциями, аутоиммунными заболеваниями, воздействием тепла, солнечных лучей.
К причинам, вызывающим сыпь, относятся:
Когда при возникновении сыпи необходимо обратиться к врачу?
Зачастую сыпь не требует лечения и проходит самостоятельно, в других случаях лечение заключается в приеме антигистаминных препаратов и применении местных средств, уменьшающих зуд и отек, местных средств на основе кортикостероидов.
Сыпь может являться симптомом основного заболевания или указывать на развитие аллергической реакции.
Не следует заниматься самостоятельным установлением диагноза и самолечением, для выяснения причины появления сыпи, диагностики и правильного лечения необходимо обратиться к врачу.
Сыпи у младенцев зачастую не являются истинно аллергическими. О тактике при потнице, акне новорожденных, пеленочном дерматите и других видах сыпи читайте подробнее в материале «Сыпи у младенцев».
К педиатру необходимо обратиться, если воздушные ванны, профилактика перегрева, частая смена подгузников, применение местных средств не дают положительного результата, сыпь не проходит в течение нескольких дней; вы заметили признаки инфекции — нарастание боли, отека, покраснения кожи, высыпания сопровождаются выделением гноя, образованием корок, увеличением лимфатических узлов в подмышечных впадинах, на шее или в паху; ребенок вялый, отказывается от еды, возникла лихорадка.
Обратитесь за неотложной медицинской помощью, если сыпь появилась внезапно, быстро распространяется по всему телу, сопровождается сильным зудом, появлением волдырей, лихорадкой, отеком губ, век, щек, кистей рук, шеи, рвотой, затруднением дыхания, затруднением глотания, изменением цвета кожных покровов.
К каким врачам обращаться по поводу сыпи?
Для определения причин возникновения сыпи необходимо записаться на консультацию к терапевту (педиатру), дерматологу, аллергологу, иммунологу, инфекционисту, офтальмологу.
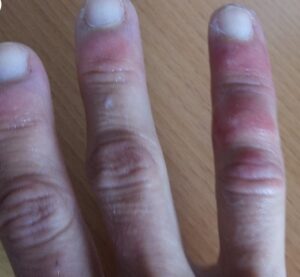
«Ковидные пальцы» и сыпь как симптомы Covid-19
10 ноября
Наша кожа является самым большим органом человеческого тела и способна специфически реагировать на все изменения среды человека, как внешние, так и внутренние, в том числе кожа реагирует и на инфицирование различными патогенными микроорганизмами, и новой коронавирусной инфекцией в частности.
Зачастую кожные проявления при вирусных заболеваниях являются одним из наиболее важных критериев в постановке окончательного диагноза, так, например, в случаях с корью, краснухой, ветряной оспой, опоясывающим герпесом и т.д. В свою очередь, при Covid-19 невозможно поставить диагноз, опираясь лишь на осмотр кожных покровов.
По статистическим данным, около 20% пациентов, заболевших Covid-19, имеют кожные симптомы. Несмотря на относительно недолгий период существования данного заболевания, накопленные знания позволяют выделить наиболее частые кожные проявления коронавирусной инфекции.
Как установили испанские врачи, у некоторых больных, госпитализированных с диагнозом Covid-19, прослеживаются пять видов кожных высыпаний.
В настоящий момент кожная сыпь не включена в список симптомов коронавирусной инфекции.
Согласно клиническим наблюдениям испанских медиков, эти симптомы, включая так называемые «ковидные пальцы», чаще всего появляются у детей или молодых людей и сохраняются на коже в течение нескольких дней.
Однако, как говорит глава исследовательской группы врачей Игнасио Гарсия-Довал, наиболее распространенным видом сыпи являются макулопапулёзные высыпания (которые обычно возникают при заболевании корью) в виде маленьких красных бугорков, плоских или выпуклых, они чаще всего появляются на торсе.
Все пациенты, о которых говорится в исследовании, были госпитализированы и имели респираторные симптомы.
В рамках этого исследования все испанские дерматологи описали кожные высыпания, которые они наблюдали у больных коронавирусной инфекцией в предыдущие две недели. Всего описано 375 случаев.
Выявлено пять разновидностей сыпи:
В то же время специалисты отмечают, что сыпь может иметь различное происхождение и ее трудно классифицировать, не имея соответствующего опыта и знаний.
Не для самодиагностики
Сыпь, похожая на крапивницу, отмечена в половине случаев у больных с коронавирусной инфекцией.
Как отмечает доктор Майкл Хэд из Саутгэмптонского университета, сыпь очень часто сопровождает многие вирусные инфекции, включая пневмонию.
Исследователи из Парижского университета полагают, что нашли истинную причину появления похожих на следы обморожения ранок на пальцах ног, а иногда и рук у заразившихся коронавирусом.
Что такое «ковидный палец»?
Симптомы могут проявиться в любом возрасте, однако чаще всего страдают дети и подростки.
Для одних все проходит безболезненно, другие жалуются на сильнейшую боль и зуд, язвы и опухоли.
13-летняя жительница Шотландии София, к примеру, едва могла ходить и надевать обувь, когда у нее возникли симптомы «ковидного пальца».
В интервью Би-би-си она пожаловалась, что прошлым летом долго передвигаться могла лишь в инвалидном кресле.
Пораженные пальцы ног, а иногда и рук приобретают красноватый или фиолетовый оттенок. У некоторых людей возникают болезненные утолщения, иногда кожа становится грубой и шероховатой. Порой при этом выделяется гной. Симптомы могут сохраняться неделями, а то и месяцами.
Но часто у людей при этом не наблюдается других симптомов, которыми обычно сопровождается классический ковид, таких как постоянный кашель, повышенная температура, изменение или полная потеря вкуса и обоняния.
Отчего возникают эти симптомы?
Французские ученые обследовали 50 пациентов с подозрением на «ковидный палец» весной 2020 года и еще 13 пациентов со схожими по виду симптомами, не связанными с коронавирусной инфекцией, поскольку они были отмечены задолго до начала пандемии.
Результаты этих исследований, основанных на анализах крови и соскобов кожного покрова, говорят о том, что во всем могут быть виноваты два элемента иммунной системы, отвечающие за борьбу организма с вирусами.
Определенную роль в возникновении «ковидных пальцев» играют и клетки, устилающие капилляры, по которым кровь поступает к пораженным участкам.
По словам британского ортопеда доктора Айвена Бристоу, ранки на пальцах, как, например, те, что возникают у людей с нарушением циркуляции крови или во время особо холодной погоды, со временем исчезают сами. Однако некоторым пациентам требуется специальный курс лечения, включающий мази и иные лекарственные препараты.
По словам доктора Бристоу, установление причины возникновения «ковидного пальца» поможет разработать новые методы лечения и более эффективно справляться с заболеванием.
Представитель Британской ассоциации дерматологов доктор Вероник Батай отмечает, что «ковидный палец» очень часто отмечался на ранней стадии пандемии, однако с появлением нынешнего варианта коронавируса «Дельта» стал встречаться реже.
Это может быть связано с тем, что многие люди уже вакцинировались или получили иммунитет, ранее переболев коронавирусом.
Важно: если у вас появились высыпания на коже, при этом у вас имеются признаки ОРВИ (заложенность носа, насморк, потеря обоняния, кашель) или вы имели близкий контакт с пациентом, имеющим положительный тест на Covid-19, в первую очередь стоит обратиться к терапевту для исключения коронавирусной инфекции, при необходимости, уже терапевт может рекомендовать вам консультацию дерматолога.
Необходимо помнить, что в большинстве своем, кожные симптомы коронавирусной инфекции не являются жизнеугрожающим состоянием и лечатся симптоматически, принося лишь легкий дискомфорт, в свою очередь, осложнения со стороны внутренних органов, особенно дыхательной и сердечно-сосудистой системы, при поздно начатом лечении могут привести к серьёзным проблемам со здоровьем.
Как начинается и развивается ветрянка
Ветряная оспа – это острое инфекционное заболевание, отличающееся обильной зудящей сыпью на коже и поверхности слизистых. Проявляется она не моментально: инкубационный период может составлять от 10 дней до 3 недель.
Ветрянка очень заразна. Вирус передается через прямой контакт с носителем. Дети часто болеют целыми коллективами (группами в детском саду или классами в школе). Мы расскажем, как распознать заболевание в минимальные сроки, чтобы предотвратить его распространение.
Что вызывает ветрянку?
Возбудителем этой болезни является герпесвирус человека третьего типа. Он относится к подсемейству альфагерпесвирусов, которые обладают такими особенностями:
Когда вирус ветряной оспы попадает в тело человека, первые три-четыре дня он содержится внутри пузырьков, покрывающих кожу. На восьмой день он перестает определяться. Вне живого организма герпесвирус третьего типа погибает за 15 минут.
Обычно сыпь появляется через 48 часов после заражения. Носитель остается заразным еще пять дней. Инфицирование происходит воздушно-капельным путем. Возможно и контактно-бытовое заражение.
Как распознать ветрянку?
Чтобы заболеть, достаточно двух условий: побыть рядом с больным ветрянкой и не иметь ее в собственном анамнезе. Заражаются ею все, вне зависимости от возраста и силы иммунитета. В инкубационный период ничего сделать нельзя. Остается только дожидаться первых признаков:
Сначала сыпь – редкая и выглядит как пятнышки или прыщи. Выдавливать их ни в коем случае нельзя: шрам будет очень глубоким. Объем высыпаний постепенно увеличивается, покрывая все участки тела.
На ранних стадиях ветрянку можно принять за аллергическую реакцию. Но контактный дерматит редко распространяется по всему телу и никогда не трансформируется в пузырьки.
При этом человек ощущает сильный зуд. Расчесывать ветрянку тоже нежелательно. Облегчения это не принесет, зато есть риск получить массу рубцов на коже или занести вторичную инфекцию.
Периоды течения ветряной оспы
Между заражением герпесвирусом и полным выздоровлением проходит достаточно много времени. Выделяют четыре периода:
В продромальный период больной испытывает общее недомогание. Оно выражается в слабости, тошноте, головной боли. Иногда поднимается температура до 38-39 градусов, возникает рвота. У некоторых больных продромальный период отсутствует, и через некоторое время после заражения сразу появляются высыпания.
Ветряная оспа у взрослых вызывает тяжелые осложнения. Они возникают не сразу. Одни проявляются после десятого дня заболевания, другие – через месяц.
Как протекает ветрянка у детей?
Ветрянка считается детским заболеванием, поскольку в основном болеют в дошкольном и младшем школьном возрасте. У детей период болезни – относительно короткий (около 10 дней), тогда как у взрослых он может длиться три недели и больше.
За это время высыпания проходят несколько стадий:
Выздоровление наступает, когда отпадают все корочки. До этого момента человек все еще заразен и может передать вирус ветряной оспы другим. Первая волна высыпаний обычно проходит быстро, но на смену ей приходят еще несколько.
Осложнений у детей, как правило, не бывает. Главное, чтобы малыш не расчесывал сыпь во избежание вторичного инфицирования и образования шрамов. Тяжелое течение болезни бывает у новорожденных. При появлении первых признаков ветряной оспы у младенца необходимо сразу вызывать врача.
Атипичные формы ветряной оспы у взрослых
У взрослых ветрянка сопровождается симптомами интоксикации организма. Возможны также атипичные клинические формы:
Отдельно рассматривают генерализованную форму ветрянки. Для нее характерно поражение внутренних органов. Переносится она тяжело, встречаются летальные исходы. В группе риска – пациенты, принимающие стероидные гормоны.
Как помочь при ветрянке?
Лекарства от ветряной оспы на сегодняшний день не существует. Обычно болезнь проходит сама, а терапия ограничивается смазыванием сыпи анилиновыми красителями с бактерицидными свойствами. Обычно используется раствор бриллиантового зеленого («зеленка»). Можно принять жаропонижающее для облегчения общего состояния.
Для снятия зуда используют:
В некоторых случаях ослабить зуд помогают антигистамины. Но не следует принимать их бесконтрольно: лучше вызвать врача на дом и определить допустимые медикаменты. Принимать душ разрешается, но без мочалки во избежание повреждения пузырьков. То же самое касается использования полотенец – после водных процедур нужно аккуратно промокать тело тканью.
Осложнения ветрянки
В большинстве случаев это заболевание неопасно, дети переносят его легко. Единственная угроза – инфицирование ранки при расчесывании грязными руками. В таких случаях возможно попадание внутрь стафилококков или стрептококков, развитие гнойной инфекции.
Вирус ветрянки никуда не пропадает из организма после выздоровления. На время обезвреженный, он локализуется в спинном мозге. По прошествии лет он может активизироваться и вызвать опоясывающий лишай.
У взрослых осложнениями могут стать:
Наибольшую опасность представляет ветряночная пневмония с летальностью 40%. Последствия инфицирования вирусом ветряной оспы могут проявиться в виде неврологических нарушений, болезней сердца, поражения суставов. Через месяц после выздоровления есть риск развития воспаления сетчатки и паралича черепных нервов.
Что такое ветряночная пневмония?
Это поражение легких, которое встречается в 16% случаев заболеваний ветрянкой и почти во всех случаях, если болезнь протекает в генерализованной форме. Первые симптомы могут появиться одновременно с высыпаниями:
В легких распространяются множественные очаговые узелки, которые на рентгене похожи на поражение туберкулезом. Антибиотики в этом случае не помогают. На фоне ветряночной пневмонии часто развивается бронхит, в тяжелых случаях возможен отек легкого.
Отдельно рассматривается пневмония, развивающаяся на поздних этапах ветрянки. Она вызывается вторичной кокковой инфекцией и представляет собой обычное воспаление легких. Лечится заболевание по стандартной схеме – пенициллином.
Неврологические осложнения ветряной оспы
Последствием инфицирования герпесвирусом взрослого человека может стать вторичный энцефалит. Развивается воспаление с пятого-десятого дня высыпаний, иногда и после выздоровления. Патологический процесс может локализоваться в разных местах:
В легких случаях поражение ЦНС ветряночным вирусом приводит к нарушению координации, непроизвольным движениям глаз, дрожанию рук, головокружениям. В более тяжелых страдает зрение (вплоть до полной его потери). Самое опасное осложнение – это паралич. Не исключено также поражение психики, вплоть до олигофрении.
Опасность ветряной оспы для беременных
Если женщина во время беременности инфицируется, вирус неизбежно передается ребенку. В первом триместре это вызывает многочисленные патологии внутриутробного развития:
При заражении женщины в третьем триместре беременности младенец появляется на свет с синдромом врожденной ветряной оспы. Это значит, что у новорожденного в течение первой недели жизни разовьется ветрянка. Течение ее, скорее всего, будет тяжелым с риском летальности до 30%.
Для будущей матери ветряная оспа опасна осложнениями. Высок риск возникновения ветряночной пневмонии. Женщину рекомендуется госпитализировать, особенно если ее иммунная система ослаблена.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Особенности течения буллезного пемфигоида у лиц пожилого возраста
Рассмотрены патогенез и клиническая картина буллезного пемфигоида. Отмечено выраженное своеобразие течения этого дерматоза у пожилых пациентов. Приведены подходы к терапии данного заболевания.
Буллезный пемфигоид (БП), или неакантолитическая пузырчатка, парапемфигус, — заболевание, которое ранее описывалось как доброкачественный хронический пемфигус, старческий пемфигус, юношеский пемфигус, старческий герпетиформный дерматит.
БП (собственно неакантолитическая пузырчатка) представляет собой своеобразную форму пузырного заболевания, отличающегося от истинной пузырчатки клиническими, гистологическими и иммунологическими особенностями, но прежде всего отсутствием акантолиза.
Болеют чаще всего лица пожилого возраста (средний возраст составляет 65 ± 5 лет), хотя описаны случаи возникновения заболевания у молодых лиц.
Клиническая картина БП характеризуется появлением на неизмененной коже или эритематозном фоне пузырей с серозным или серозно-геморрагическим содержимым. «Излюбленной» локализацией сыпи являются конечности, туловище, пахово-бедренные складки. Высыпания чаще бывают генерализованными, иногда локализованными.
Термин «буллезный пемфигоид», предложенный W. F. Lever, в настоящее время принят большинством отечественных и зарубежных авторов [1].
Общепризнанной считается ассоциация БП и злокачественных новообразований внутренних органов [2]. Однако многие исследователи [3] не подтвердили закономерности этой связи.
Несомненным представляется аутоиммунный характер заболевания, что подтверждается дефицитом интерлейкина-2 в крови у этих больных, установленным A. A. Razzaque и соавт. в 1984 г., и о чем свидетельствуют течение БП и его клиническая симптоматика.
При аутоиммунных буллезных дерматозах иммунная система вырабатывает аутоантитела к структурным белкам кожи, обеспечивающим межклеточную адгезию кератиноцитов и сцепление эпидермиса с дермой.
Для гистологического подтверждения любого буллезного дерматоза требуется эксцизионная биопсия мелкого пузыря или инцизионная — более крупного. Биоптат должен включать достаточный фрагмент здоровой кожи, чтобы покрышка пузыря осталась целой. Для прямого иммунофлюоресцентного исследования берут биоптат внешне неизмененной кожи у края пузыря или элемента, предшествуюшего образованию пузыря (эритема, волдыря), так как в пузырях иммуноглобулины разрушаются вследствие воспалительного процесса, и иммунофлюоресцентное исследование дает отрицательный результат. Положительный результат прямого иммунофлюоресцентного исследования подтверждает диагноз аутоиммунного буллезного дерматоза даже при нетипичной гистологической картине. Отрицательный результат при характерной гистологической картине требует повторения прямого иммунофлюоресцентного исследования.
БП входит в группу хронических буллезных дерматозов с субэпидермальными пузырями и аутоантителами к структурным белкам гемидесмосом. Впервые аутоантитела к базальной мембране при БП были выделены R. E. Jordon и соавт. в 1967 г.
Связывание провоцирующих аутоантител, активация комплимента и, возможно, выброс интерлейкина-8 кератиноцитами вызывает миграцию лейкоцитов к базальной мембране. Активация лейкоцитов и выброс протеаз приводит к расщеплению светлой пластинки.
Лекарственная терапия как пусковой фактор для БП менее характерна, чем для обыкновенной пузырчатки.
Предполагают провоцирующую роль диуретиков и гипотензивных средств, но их пожилым людям назначают достаточно часто.
Более обоснована провоцирующая роль ультрафиолетового и ионизирующего излучения, а также ПУВА-терапии.
Клиническая картина БП разнообразна и зависит от типа заболевания. Почти всегда наблюдается зуд. В начальной фазе элементы высыпаний представляют собой волдыри, эритематозные папулы и экзематозные очаги. Они остаются такими от нескольких недель до нескольких месяцев, пока в какой-то момент не начинается образование пузырей. «Излюбленная» локализация: шея, подмышечные и паховые области, верхняя часть внутренней поверхности бедер, живот. Большие, напряженные, как правило, неровные пузыри развиваются на месте волдырей или на неизмененной коже. На ранней стадии они напоминают элементы многоформной эритемы. Пузыри достигают нескольких сантиметров в диаметре и имеют причудливую форму. Содержимое их серозное, иногда кровянистое. Покрышки пузырей очень прочные. При их разрыве образуются эрозии, которые покрываются кровянистыми корками. Заживление эрозий начинается с краев. Изредка пузыри локализуются на волосистой части головы. Прямой симптом Никольского отрицательный, непрямой (расширение пузыря при надавливании на него) положительный, но это для БП не специфично.
БП иногда прогрессирует как паранеопластический процесс. Однако БП встречается в основном в пожилом возрасте, когда заболеваемость злокачественными образованиями высока. Описано сочетание БП с другими заболеваниями, но они настолько редки, что обследование для их выявления не оправдано.
Течение БП легче, чем обыкновенной пузырчатки. Системная кортикостероидная терапия требует меньших доз. Общепринятой считается начальная доза преднизолона — 0,5 мг/кг в сутки. В отсутствии свежих высыпаний на протяжении недели и при заживлении 80% прежнюю дозу снижают на 20% каждые 14 дней, пока не появляются свежие высыпания.
Прогноз при БП зависит от состояния здоровья. До введения в практику кортикостероидов спонтанное выздоровление возникало в 30% случаев.
У пожилых больных прогностически неблагоприятны необходимость системной кортикостероидной терапии и гипоальбуминемия.
Диагностика БП основывается на клинических особенностях дерматоза, характеризуется развитием напряженных пузырей с плотной покрышкой (прежде всего у лиц пожилого возраста), быстрой эпителизацией эрозий без тенденции к периферическому росту, отрицательным симптомом Никольского и отсутствием акантолитических клеток в мазках-отпечатках. Диагностическое значение имеют также результаты гистологических исследований, позволяющие обнаружить подэпидермальное расположение пузырей. При биопсии кожи обнаруживают субэпидермальные пузыри, а при прямой реакции иммунофлюоресценции (РИФ) линейные отложения IgG (редко — IgA) и компоненты комплемента С3 в дермоэпидермальном соединении. Пемфигоидный антиген локализуется в пределах гемидесмосом, но нет доказательств, что антитела являются прямопатогенными, они могут играть роль в активации комплемента, что в дальнейшем вызывает местное воспаление [4]. Более чем у 75% пациентов имеются циркулирующие антитела к базальной мембране, но их титр не отражает активность заболевания [4].
Наше наблюдение за больными БП свидетельствует о выраженном своеобразии течения этого дерматоза у пожилых лиц в настоящее время.
Материалы и методы исследования
На протяжении года мы наблюдали 19 больных БП мужчин 64–79 лет. Все больные предъявляли жалобы на выраженный приступообразный зуд. У всех пациентов заболевание возникло недавно, за 2–3 месяца до поступления в стационар. Обращает на себя внимание, что у 15 из 19 больных высыпания «не строго» укладывались в обычную клиническую картину БП. Высыпания были распространенными, многочисленными, располагались повсюду, кроме кожи ладоней и подошв. Превалировали эритематозно-отечные пятнистые розовато-бурые очаги, формирующие причудливые гирляндовидные и дугообразные, кольцевидные фигуры с тенденцией к периферическому росту. У 5 больных на протяжении приблизительно недели иных высыпаний не было, но в последующем стали появляться единичные пузыри или мелкие пузырьки, линейно располагающиеся на отечно-эритематозном фоне. У 10 больных с самого начала постоянно возникали тонкостенные пузыри различной величины от вишни до грецкого ореха, с прозрачным содержимым, быстро вскрывающиеся. У 4 больных отмечалась типичная картина БП с крупными пузырями. Слизистая полости рта была интактна (рис. 1).
При обследовании у 10 из 19 больных (53%) БП в пузырной жидкости превалировали эозинофилы (от 32% до 58%), а у остальных — преобладали нейтрофилы. Одному больному с эритематозно-отечными фигурными образованиями была сделана биопсия с проведением прямой иммунофлюоресцентной реакции и был диагностирован БП (линейное расположение под базальной мембраной IgG с С3-компонентом комплемента).
Результаты и их обсуждение
.jpg)
У 11 наших пациентов (58%) в возрасте 71–79 лет генерализованные высыпания чрезвычайно напоминали буллезную форму многоформной экссудативной эритемы (МЭЭ) (рис. 1). При этом крупные напряженные пузыри одинаково часто формировались как на отечно-эритематозном основании, так и на неизмененной коже, в то время как при классическом БП пузыри чаще возникают на неизмененой коже, а при МЭЭ — на фоне отечной гиперемии.
Обращает на себя внимание разнообразие клинической симптоматики у 7 из 11 вышеописываемых больных БП (наличие волдырей, везикулезных элементов), создающее определенное сходство данного варианта БП с буллезной токсидермией.
.jpg)
У 2 больных БП (возраст 64–75 лет) имеющиеся высыпания были схожи с наблюдающимися при центробежной эритеме Дарье с формированием розово-отечных кольцевидных элементов с приподнимающимся плотноватым окаймлением и регулярным появлением в центре уртикарно-буллезных высыпаний (рис. 3).
У всех больных за время нахождения в стационаре был осуществлен расширенный онкопоиск, и онкопатология не была выявлена ни в одном случае.
Выводы
Таким образом, наши наблюдения свидетельствуют об увеличении числа больных БП, значительном разнообразии клинической симптоматики БП у лиц пожилого возраста, о чаще, чем раньше, встречающемся варианте БП по типу многоформной экссудативной эритемы или центробежной эритемы Дарье.
Наш опыт показывает, что причинные факторы БП у пожилых лиц не обязательно связаны с онкопатологией. Весьма вероятно, что своеобразие клинической картины, описанной выше, может быть связано с какими-либо токсическими факторами, вызванными неблагоприятной экологической обстановкой, употреблением в пищу недоброкачественных продуктов, пищевых добавок, самолечением по поводу различных терапевтических недугов.
Литература
И. Б. Трофимова*, доктор медицинских наук, профессор
М. М. Резникова**
З. А. Фаттяхетдинова**, кандидат медицинских наук
А. Ю. Путинцев**, 1
Е. В. Денисова**
Д. Р. Мильдзихова**
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ,
** ГБУЗ ГКБ № 14 им. В. Г. Короленко, Москва




.jpg)