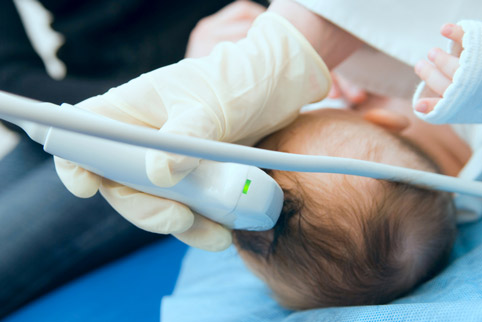
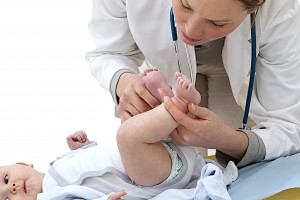
как узнать будет ли здоровый ребенок
Как узнать о здоровье будущего ребенка
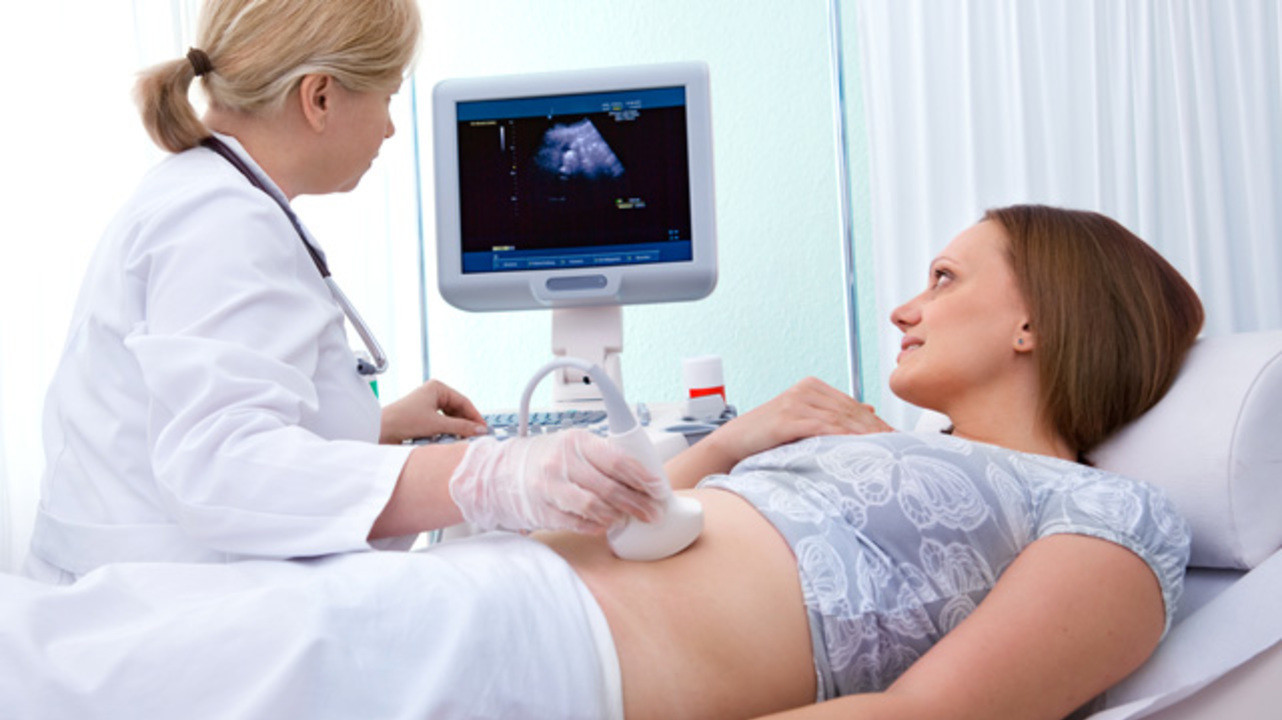
Каждая женщина во втором триместре беременности обязана пройти УЗИ. Его делают, чтобы выяснить, правильно ли развивается ребенок, а также определить положение плаценты в матке.
Каждая женщина во втором триместре беременности обязана пройти УЗИ. Его делают, чтобы выяснить, правильно ли развивается ребенок, а также определить положение плаценты в матке. Такое УЗИ называют анатомическим. По желанию родителей во время исследования можно определить пол ребенка или получить изображение малыша. Сделать УЗИ можно в клинике «АльтраВита».
Как проводят анатомическое УЗИ?
При проведении исследования врач поочередно наблюдает разные органы плода, чтобы убедиться в их целостности и отсутствии аномалий развития. Изображение выводится на монитор. Без специальных знаний понять в этих картинках ничего нельзя, поэтому родителям разглядывать их бессмысленно. Специалист при помощи анатомического УЗИ может определить многие заболевания.
Начинается диагностика с осмотра головы плода. Врач смотрит на ее форму и структуру. При помощи УЗИ возможно определение аномалий развития головного мозга. На лице можно увидеть «заячью губу», однако разглядеть этот дефект удается не всегда.
Далее производится осмотр позвоночника. На УЗИ специалист определяет правильность расположения костей. Он оценивает целостность кожного покрова спины и смотрит, не повреждена ли передняя брюшная стенка.
Продолжается диагностика оценкой состояния сердца. Врач смотрит, одинаковый ли размер имеют камеры — желудочки и предсердия. При биении сердца клапаны должны открываться и закрываться при каждом ударе. Оценивается также состояние больших кровеносных сосудов, которые входят в сердце и выходят из него.
После этого врач осматривает следующие органы.
Заканчивается УЗИ оценкой состояния и расположения пуповины, плаценты, околоплодных вод.
Какие болезни можно выявить?
Существует множество заболеваний, выявление которых возможно во втором триместре беременности при помощи ультразвукового исследования. Ниже приведен список таких заболеваний (в скобках указана вероятность их определения в процентах):
К сожалению, патология развития плода, даже если она имеет место, определяется не всегда. Эффективность диагностики зависит от наличия современного оборудования для проведения УЗИ, но главное — от профессионализма и опыта врача, который проводит исследование.
Существуют также заболевания, при которых патологические изменения во внутренних органах станут видны на более поздних сроках беременности, либо после рождения ребенка.
Что можно сделать при выявлении патологии?
Если врач определяет на УЗИ патологию, представляющую угрозу для здоровья или жизни малыша, он направляет будущих родителей на консультацию. Супружеской паре сообщают обо всех рисках и последствиях выявленной аномалии. Им предлагаются варианты решения проблемы:
Очень важно выявить органическую патологию у плода как можно раньше, до рождения ребенка. Поэтому ни в коем случае не пренебрегайте проведением УЗИ во втором триместре, и проходите диагностику только у опытных специалистов.
Тройной тест. Как вовремя узнать о пороках развития плода
Пренатальный скрининг во время беременности: тройной тест. Как происходит диагностика пороков развития плода?

Каждая будущая мама испытывает тревогу за здоровье своего малыша. Можно ли на ранних сроках беременности узнать, все ли у него в порядке? Современная медицина отвечает на этот вопрос положительно. В распоряжении акушеров-гинекологов и генетиков множество диагностических методов, позволяющих с большой вероятностью судить о наличии пороков развития, когда ребенок находится в утробе матери. Шансы на точность увеличиваются благодаря совершенствованию ультразвуковой техники и лабораторной диагностики. А в последние годы все шире используется так называемый тройной тест. Этот метод предполагает исследование маркеров пороков развития и генетической патологии плода: альфа-фетопротеина (АФП), хорионического гонадотропина человека (ХГЧ) и эстриола (Е3).
Какие параметры смотрят при тройном тесте
АФП — основной компонент жидкой части крови (сыворотки) формирующегося плода. Этот белок вырабатывается желточным мешком и печенью плода, выходит в амниотическую жидкость с его мочой, попадает в кровь матери через плаценту и всасывается плодными оболочками. Исследуя кровь из вены матери, можно судить о количестве альфа-фетопротеина, вырабатываемого и выделяемого плодом. АФП обнаруживается в крови матери с 5-6-й недели беременности. Количество АФП в крови матери изменяется при более массивном выбросе этого компонента. Так, при незаращении каких-либо участков нервной трубки большее количество сыворотки младенца выливается в амниотическую полость и попадает в кровь мамы.
Повышенное содержание АФП определяется в материнской крови:
Надо сказать, что значимым для диагностики является увеличение количества АФП в 2,5 и более раз по сравнению со средним показателем для данного срока беременности. Так, например, при анэнцефалии (отсутствии головного мозга) уровень АФП повышается приблизительно в 7 раз.
Но изменение уровня АФП не обязательно говорит о какой-либо патологии плода. Оно может наблюдаться и при таких состояниях, как угроза прерывания беременности при фетоплацентарной недостаточности, когда нарушен кровоток между плацентой и плодом, а также при многоплодной беременности, во время которой этот белок вырабатывается несколькими плодами.
В 30% случаев хромосомных нарушений, когда у плода появляются дополнительные хромосомы в той или иной паре, что ведет к формированию множественных пороков развития (синдромы Дауна, Эдвардса, Шерешевского-Тернера), уровень АФП оказывается сниженным.
ХГЧ — белок, вырабатываемый клетками хориона (хорион — это часть зародыша, из которой в дальнейшем формируется плацента). Этот белок выявляется в организме женщины с 10-12-го дня после оплодотворения. Именно его наличие позволяет подтвердить наступившую беременность с помощью теста в домашних условиях. Реакция, происходящая на полоске теста, является качественной, то есть говорит о наличии или отсутствии ХГЧ. Количественное определение ХГЧ позволяет судить о течении беременности: например, при внематочной или неразвивающейся беременности темпы нарастания ХГЧ не соответствуют норме. В начале второго триместра уровень хорионического гонадотропина используется как один из диагностических признаков пороков развития и хромосомной патологии плода.
Уровень ХГЧ в крови беременной при синдроме Дауна обычно повышается, а при синдроме Эдвардса (заболевании, характеризующемся множественными пороками развития внутренних органов и умственной отсталостью — снижается.
Е3. Выработка эстриола начинается в печени плода, а заканчивается в плаценте. Таким образом, в «производстве» этого вещества принимают участие и плод, и плацента. По концентрации Е3 в сыворотке крови беременной можно судить о состоянии плода. В норме уровень эстриола нарастает на протяжении беременности.
Когда, кому и как проводят тройной тест
Тройной тест проводят на сроке беременности от 15 до 20 недель. В это время показатели маркеров генетической патологии наиболее стандартизируемы, то есть одинаковы у всех женщин, беременность которых протекает нормально. Во многих медицинских учреждениях исследуют АФП и ХГЧ (двойной тест) или только АФП. Хочется подчеркнуть, что при исследовании какого-либо одного компонента тройного теста диагностическая значимость исследования снижается, так как отклонение от нормы только одного из показателей не может достоверно указывать на патологию плода. В целом диагностическая ценность тройного теста составляет до 90% для обнаружения пороков развития нервной системы, 60-70% — для обнаружения хромосомных болезней.
В настоящее время обследование на маркеры генетической патологии является обязательным для всех беременных, но, к сожалению, оснащенность рядовых государственных медицинских учреждений (женских консультаций) в большинстве случаев позволяет исследовать только какой-либо один или два компонента тройного теста. При обнаружении отклонений пациентку направляют к генетику для дальнейшего обследования.
Существует группа беременных, которым консультацию генетика назначают вне зависимости от результатов анализов: это так называемая группа риска, в которой вероятность появления детей с врожденными пороками развития и хромосомной патологией выше, чем в популяции в целом.
К факторам риска возникновения пренатальных патологий относятся:
При обнаружении отклонений анализ целесообразно повторить; если при этом показатели сохраняют тенденцию к снижению или увеличению, проводятся дополнительные исследования. Лучше пройти тест в начале указанного срока, т.е. в 15-16 недель, чтобы иметь возможность при необходимости повторить обследование и подтвердить или опровергнуть те или иные предположения.
Особую настороженность вызывает снижение АФП в сочетании со стойким повышением уровня ХГ. Такое сочетание позволяет подозревать наличие у ребенка синдрома Дауна. Но только в 60% случаев женщины, вынашивающие плод с синдромом Дауна, имеют патологические показатели тройного теста; в 40% случаев отклонения лабораторных показателей отсутствуют.
Следует подчеркнуть, что исследование маркеров генетической патологии является скрининговым, то eсть проводится всем беременным для выявления группы риска (иначе говоря, вы можете и не подозревать, что в рамках общего обследования по беременности у вас взяли этот анализ).
Пациенткам из группы риска проводится более детальная диагностика пороков развития плода, хромосомной патологии: в рамках медико-генетического консультирования им назначают дополнительное ультразвуковое обследование, предлагают методы инвазивной (с проникновением в амниотическую полость) диагностики. Самым достоверным способом постановки диагноза является исследование хромосомного набора клеток плода. Для получения клеток плода прокалывают переднюю брюшную стенку тонкой иглой, забирают амниотическую жидкость, которая содержит клетки плода (амниоцентез) или пуповинную кровь плода (кордоцентез). При пpoведении инвазивных методов диагностики значительно увеличивается риск потери плода; кроме того, как и при любых оперативных вмешательствах, появляется риск инфицирования. Поэтому инвазивные методики противопоказаны в случае угрозы прерывания беременности и при острых инфекционных заболеваниях.
Учитывая сроки, в которые принято производить тройной тест, порой, возникает вопрос о целесообразности данного анализа, ведь сроки медицинского аборта ограничиваются 12-й неделей. В этой связи следует вспомнить, что каждую женщину, которая носит под сердцем малыша, на том или ином этапе беременности посещают сомнения в полноценности будущего ребенка. Тройной тест поможет вам развеять неприятные мысли, а в случае обнаружения изменений маркеров генетической патологии плода — вовремя пройти дополнительные обследования. При подтверждении неприятных предположений появится возможность прервать беременность или, по крайней мере, приготовиться к тому, что сразу после рождения ребенка может понадобиться оперативное вмешательство, позволяющее корригировать обнаруженные пороки развития. При этом помните, что доктор вправе предложить тот или иной вариант ведения беременности, а окончательное решение в любом случае принимает семья.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Генетик объяснил, как узнать, родится ли ребенок здоровым
17:34, 25 апреля 2019г, Медицина 2128
Будущие мамы часто переживают, все ли в порядке с плодом, и какова вероятность, что малыш родится здоровым. На эти животрепещущие вопросы ответил врач-генетик высшей квалификационной категории консультативно-диагностического отделения перинатального центра «ДАР» Александр Шипилов. Информацию предоставили в Минздраве Алтайского края.
По его словам, самый эффективный метод проверки на возможные пороки развития – ультразвуковое исследование. При подозрениях на специфическую наследственную патологию проводят дополнительные обследования – цитологические или молекулярно-цитогенетические исследования. Они выявляют нарушения хромосомного аппарата у плода.
Дети с пороками развития рождаются у 2,5-3% беременных. На вероятность такого развития событий влияют внешние и внутренние факторы. К внутренним относят возраст. Чем родители старше, тем вероятность формирования врожденных пороков у ребенка вероятней. Это зависит от того, поврежден ли наследственный аппарат у родителей, и какие и матери есть хронические заболевания. Сахарный диабет и эпилепсия повышают вероятность негативного сценария. Внешние факторы это простудные заболевания, прием лекарственных препаратов, радиационное влияние и воздействие химических факторов, бытовых, промышленных.
Точность 100%
Во время беременности можно пройти инвазивную пренатальную диагностику. Исследование подтвердит или исключит наличие хромосомного заболевания у плода. Точность – почти 100%.
Синдром Дауна встречается с частотой в 1:600-1:800 новорожденных.
«Выявляем ежегодно порядка 40-50 плодов с хромосомными болезнями: с синдромом Дауна, синдромом Эдвардса, синдромом Патау. Это наиболее частые хромосомные отклонения», – говорит Александр Шипилов.
Сегодня, 25 апреля, в разных странах мира отмечают Международный День ДНК.
Будет ли здоровым ваш будущий ребенок?
Новорожденные дети совершенно беззащитны. Они болеют самыми серьезными заболеваниями, причем болеют во многом из-за того, что… родились у своих родителей. Например, родители передают им какие-либо генетические заболевания, или мама нарушает режим вынашивания, а может мама вдруг сама заболела во время беременности, что сказывается и на малыше. Поэтому со всей внимательностью надо отнестись к возможности исследовать здоровье ребенка как можно раньше. Пока он еще не родился.
Как предотвратить беду?
Патологии и заболевания у малышей могут быть самими разными и самими тяжелыми, но если врожденный порок сердца можно исправить операцией, отклонения при недоношенности нормализовать с помощью специальной аппаратуры, то рождение ребенка с нарушениями физического и нервно-психического развития, детским церебральным параличом, умственной отсталостью и другими неврологическими врожденными расстройствами не поддаются коррекции. И это большая беда. Мало кто из родителей готов спокойно воспринять рождение такого ребенка, и тем более, ухаживать за ним, обеспечивая ему должный медицинский уход, занимаясь его психической коррекцией, при этом верить в лучшее и не вопрошать постоянно небеса «за что»? Наверное, поэтому многие родители отказываются от больных детей, хотя большая их часть все-таки имеет мужество и огромное чувство ответственности, чтобы самостоятельно воспитать их. Особенно сильными и особенно любящими, как правило, оказываются мамы, которые десятки лет опекают сына или дочь, а те. Те остаются вечными детьми, обреченными на то, что их умывают, причесывают и кормят с ложки всю жизнь, а в некоторых случаях еще и меняют им подгузники. А такие дети, от которых отказались родители, определив на лечение и содержание государства, ведут в специальных интернатах совсем уж растительное существование, лежа в кроватках с высокими бортиками, практически не понимая ничего, что вокруг происходит, а в худших случаях, перенося еще и мучительные боли.
Между тем, сегодня есть масса новейших методов и неонатальной (в первые месяцы после рождения) и перинатальной (в период внутриутробного развития) диагностики. В частности многие методы перинатальной диагностики позволяют даже на довольно ранних сроках беременности определить – грозят ли будущему ребенку те заболевания, которые сделают его неполноценным человеком. А уж решать, рожать ли такое дитя, или же прерывать беременность могут сами родители. Их полное право решить, например, что ребенок им нужен любым – с синдромом Дауна или олигофренией или же, что они не хотят производить на свет ребенка для того, чтобы мучился и он, и они сами.
С их помощью есть возможность тщательно исследовать новорожденного, чтобы вовремя обнаружить предпосылки целого ряда заболеваний и дисфункций нервной системы, и особенно (что самое важно) разные по степени тяжести и локализации поражения головного мозга: отек, ишемию, гидроцефалию, кровоизлияния, атрофию и пр. Именно они являются самой частой причиной смерти новорожденных, а если не смерти, то тяжелых последствий для детского здоровья.
Одним из методов, определяющих такие отклонения является, например, нейросонография – метод эхографической визуализации головного мозга новорожденного ребенка и ребенка раннего возраста (до 1 года). Ряд функциональных отклонений, обнаруженных вовремя с помощью этого и других методов (УЗИ, реография и др.) может быть скорректирован с помощью специальных препаратов. Таким образом, процент больных в неонатальном периоде детей к году их жизни значительно снижается. Хотя не все отклонения поддаются, конечно, лечению. Например, наиболее неблагоприятными в прогнозе являются т.н. пери- и интравентрикулярные кровоизлияния, возникающие, как правило, у недоношенных детей, при которых кровь распространяется на ряд отделов головного мозга. Они чреваты такими осложнениями, как ДЦП, гидроцефалия, задержка психомоторного развития и, в тяжелых случаях, летальный исход. Но даже при таком диагнозе вовремя начатая адекватная терапия (нормализация мозгового кровотока, внутричерепного и артериального давления, режим легочной вентиляции и пр.) позволяет вылечивать до 90 % детей с легкими, примерно 60% со средними и до 15 % детей с тяжелыми кровоизлияниями.
Если родителей после выписки из роддома беспокоит хотя бы какая-то малость в поведении младенца, а особенно:
немедленно надо обратиться за медицинской помощью и попросить провести все возможные исследования нервной системы.
Внутриутробные исследования направлены, прежде всего, на регистрацию хронической и острой гипоксии плода, которая чаще всего и является причиной многих нарушений работы ЦНС. Методы перинатальных исследований следующие:
Установленная гипоксия служит показанием к родам путем кесарева сечения, но даже это не всегда спасает ребенка от последующих патологий центральной нервной системы. Что это значит? Это значит, что все усилия и будущих родителей и врачей должны сфокусироваться на еще более ранних исследованиях здоровья плода – то есть раннего фетогенеза и эмбрионогенеза в I триместре беременности. Чтобы вовремя выявить все риски на ранних сроках беременности, следует пройти следующие исследования:
Казалось бы – зачем проверять «на всякий случай» эмбрион у совершенно здоровых родителей? В том-то и дело, что еще 10 лет назад группой риска считались лишь беременные старше 35 лет (риск рождения ребенка с синдромом Дауна) и те, у кого уже есть в семье дети с врожденными аномалиями развитиями и наследственными патологиями. Их и обследовали. А потом провели статистическое исследование малышей с патологиями, и выявили, что у этих групп риска рождается лишь 10% таких детей. Остальные 90% рождались в тех семьях, у которых, казалось бы, не было ни малейшего повода обращаться за помощью к генетикам и исследовать эмбрион на ранних сроках. Это дало толчок для дополнительной работы по расширению группы риска. По ее итогам тех, кого обязательно направляют на генетическую консультацию, стало намного больше.
Что требуется от родителей? Ничего сложного! Мамочке надо вовремя встать на учет в консультацию. Хотя там и очереди и «на анализы гоняют», но анализы нужны, прежде всего, для того, чтобы мониторить здоровье самой мамы и ее плода. В беседе с врачом не скрывать ничего из своего образа жизни, истории по своим предыдущим беременностям, наличию родственников с серьезными заболеваниями и т.д. Соблюдать все предписания врача, касающиеся режима дня и питания и осторожности.
Приходит время ответственного материнства, и согласитесь, давно пора!
Следим за здоровьем новорожденного
Что происходит в организме новорожденного в первый месяц жизни?
Первая встреча с малышом
После появления на свет малыш кажется своей маме самым красивым, и так и есть! Не надо волноваться, если у здорового ребенка проявляются естественные последствия родового процесса.
Как развивается новорожденный
Новорожденным называют малыша в первые 28 дней его жизни.
В течение первого месяца после появления на свет ребенок должен успеть проделать огромную работу по перестройке своего организма: большую часть жизни он существовал в водной среде, где был обеспечен теплом, питательными веществами и кислородом, а теперь ему нужно самому дышать, регулировать систему теплообмена, добывать молоко из маминой груди.
Все это только вершина айсберга, которую мы можем себе представить. Будучи в животе у мамы, малыш получал не так много стимулов как от внешней среды, так и от собственного тела: он покачивался в полусне в теплых околоплодных водах, через которые пробивались только некоторые звуки.
Теперь каждый миллиметр его кожи — это источник ощущений, не говоря уже о том, сколько всего он слышит, видит и обоняет! Голод, холод, сырость, шум и одновременно сытость, тепло, тишина, сладость маминого молока, запах ее кожи и звуки ее голоса. Мозг новорожденного — это система с высочайшей скоростью развития, которая работает круглосуточно и без перерывов.
Вы можете наблюдать лишь небольшие изменения: к концу первого месяца жизни малыш уже способен приподнимать голову, останавливать взгляд на лицах людей. Когда мама берет его на руки, он прекращает плакать, во время кормления активно помогает: устраивается поудобнее и ловит ртом сосок. У него отмечается ряд безусловных рефлексов, например хватательный (сжимание кулачка вокруг пальцев мамы или захват ее одежды) и сосательный.
Какие показатели проверяет педиатр
На что обращает внимание педиатр при осмотре вашего крохи?
Сразу после рождения малыша осматривают, измеряя показатели по шкале Апгар, предложенной американским врачом-анестезиологом Викторией Апгар в 1952 году. Врач проверяет цвет кожи, сердечный ритм, рефлексы, мышечный тонус и дыхание.
Как правило, ребенок получает оценку 7 – 9 баллов. Если этот показатель меньше, о малыше позаботятся, чтобы он почувствовал себя лучше.
Затем акушерка обработает пуповину, удалит защитную смазку, измерит его рост и вес.
Нормой считаются следующие показатели при рождении: рост малыша — от 46 до 56 см, вес — от 2600 до 4000 г, окружность головы — 34 – 36 см, окружность груди — 32 – 34 см.
Каждый день, пока вы в роддоме, новорожденного наблюдает врач.
Не стесняйтесь задавать доктору любые вопросы!
Сейчас новорожденный хаотично двигает ручками и ножками, которые пока не выпрямлены, пальчики сжаты в кулачки. В это время его зрение и слух развиты лучше, чем навыки движения. Он может слышать ваш голос и издавать единичные гласные звуки, задерживать взгляд на предмете, но лишь ненадолго. Уже через 10 – 15 дней этот навык заметно улучшится.
Рефлексы новорожденного
Врач тщательно осматривает малыша, проверяя, все ли необходимые рефлексы присутствуют, что говорит о состоянии нервной системы.
Когда надо посещать педиатра
Первый месяц очень важен в жизни маленького человечка — это время суперинтенсивного роста.
После появления малыша на свет информация о его здоровье, о том, как прошли роды, и о результатах первого скрининга в обязательном порядке передается в поликлинику по месту жительства. После вашего возвращения домой вам нанесет визит доктор, за которым закреплен ваш участок, или медсестра. Они будут навещать вас, при необходимости обрабатывать пупочную ранку, отвечать на ваши вопросы. О порядке получения полиса ОМС читайте в этом материале.
Даже если вы не захотите регулярно встречаться с назначенным вам педиатром, будет полезно с ним познакомиться, чтобы развеять ваши сомнения относительно здоровья малыша (а у кого из молодых родителей их нет?).
Что такое скрининг новорожденных
В нашей стране у каждого новорожденного берется несколько капель крови, чтобы сделать специальный тест на заболевания, которые особенно важно начать лечит своевременно. У доношенных детей кровь для исследования берут на 4-й день жизни, у недоношенных — на 7-й. Для этих целей подходит кровь из пяточки, саму процедуру производят утром натощак — врач подождет 3 часа после кормления.
Это время, когда вам назначен первый визит в детскую поликлинику. Как правило, малыша осматривают педиатр, хирург-ортопед (иногда — отдельно хирург и ортопед), невролог и офтальмолог. В это время сдаются общие анализы крови, мочи, делается УЗИ внутренних органов и тазобедренных суставов. Ваш участковый педиатр фиксирует прибавку роста и веса, окружность головы и грудной клетки, оценивает нервно-психическое развитие малыша, дает советы по вскармливанию. На основе проведенных осмотров вам могут назначить дополнительные исследования, а также рекомендовать массаж, гимнастику, посещение детского бассейна.
Спустя месяц вы снова должны прийти с ребенком на плановый осмотр к педиатру. Доктор повторит те же измерения.
Не стоит пропускать плановые осмотры врачей — это нужно и для вашего спокойствия, и для того, чтобы предотвратить возможные проблемы со здоровьем у вашего чада. Кроме того, так вы всегда уверены в том, что получаете информацию об уходе за ребенком от компетентного источника.
Какие прививки рекомендованы для новорожденных
Родители малыша часто не уверены, надо ли делать прививки новорожденному. Информация ниже носит рекомендательный характер. Есть немало как сторонников, так и противников вакцинации. Официальная позиция российской медицины — прививки все же надо делать. Многих детей это оберегает от болезней, а другим позволяет перенести их легче и без осложнений. В то же время у прививок немало противопоказаний. Мы рекомендуем заранее изучить информацию по теме, проконсультировавшись с педиатром, а затем принять собственное решение, предупредив о нем врачей в роддоме и поликлинике.Вот как выглядит график прививок для малыша до 1 месяца:
Что такое физиологическая потеря веса
Молодые мамы должны иметь в виду, что детки при выписке из роддома имеют меньший вес, чем при рождении. Это происходит из-за так называемой физиологической потери веса, которая случается при отсыхании пуповины, потере воды через легкие и кожу, налаживании кормления и т. д.
Как правило, максимальная потеря веса у новорожденных наблюдается на 3 – 5-м дне жизни и в норме составляет не более 6 – 10 % от первоначального веса.
Уже на 7 – 10-й день здоровый малыш должен набрать свой вес при рождении. Но если этого не произошло или ребенок потерял более 10 % своего изначального веса, необходимо обращаться к врачу.
Как малыш набирает вес
Вес нашего крохи — это первый признак, позволяющий судить о его гармоничном развитии, достаточном питании и здоровье. Безусловно, все малыши отличаются друг от друга: кто-то родился богатырем, а кто-то — совсем малюткой. Но существуют общепринятые нормы набора веса ребенком, на которые должны ориентироваться любящие родители.
Также у мальчиков, как правило, еженедельная прибавка в весе больше, чем у девочек. А детки, которые «выше» своих сверстников при рождении, по сравнению с ними растут быстрее.
Что нужно для оптимального набора веса
Если на такой показатель, как рост, прежде всего влияет наследственность, то вес — это главный индикатор нормального развития ребенка, и в первую очередь он позволяет судить о том, правильно ли питается кроха.
Лишний вес у младенцев делает их менее подвижными: такие дети начинают позже переворачиваться и ползать, ходить, могут чаще болеть, а также иметь склонность к аллергиям. Но и чересчур медленный по сравнению с нормой набор веса может стать сигналом проблем с развитием.
Стул новорожденного
Обычно в первые часы и дни жизни, а иногда еще в утробе матери у малыша появляется вязкий и липкий стул темно-зеленого цвета, без запаха. Это меконий, или «первородный кал».
Маме нужно следить за стулом малыша и обращаться к врачу, если она заметит такие изменения в нем:
Как сохранить крепкое здоровье малыша
Новорожденный кажется таким крохотным и беспомощным, что хочется сделать все возможное, чтобы оградить его от любых опасностей и болезней. Следуйте нашим советам, и пусть ваши малыши растут здоровыми и крепкими.
Постарайтесь наладить грудное вскармливание
Мамино молоко — это лучшее средство для профилактики заболеваний у ребенка, волшебная формула, которую дала нам сама природа, чтобы защитить кроху. Ученые доказали, что малыши на грудном вскармливании не только менее подвержены вирусным заболеваниям, но также и в будущем реже страдают от различных аллергических реакций (согласно исследованию Американской академии аллергии, астмы и иммунологии за 2015 год). Если же грудное вскармливание по какой-то причине пришлось отменить, отнеситесь ответственно к выбору смеси — доверяйте лишь проверенным производителям.
Следите за своим рационом
Очень важно, чтобы грудное молоко не содержало никаких вредных компонентов, которые могут ослабить иммунитет малыша, вызвав аллергическую реакцию или даже отравление. Для этого следуйте рекомендациям специалистов, посвященным правильному питанию для мамы.
Исключите контакты с инфекцией
Перед тем как малыш появится в доме, желательно, чтобы все домочадцы посетили врача и прошли обследование на возможное наличие инфекций. Рекомендуется не только сдать анализы крови, но также сделать флюорографию — чтобы исключить подозрение на туберкулез. Это заболевание может протекать в скрытой форме, но для малыша оно представляет жизненную угрозу. В первые недели после родов, конечно, все родственники и друзья горят желанием увидеть малютку, но врачи все же советуют придерживаться карантина. Это важно не только для новорожденного, но и для мамы, которой сейчас требуется отдых. Принимая гостей, не стесняйтесь заранее спросить у них об их самочувствии и здоровье. Объясните, что это требование педиатров: люди, проходящие лечение от инфекционных заболеваний или же подозревающие наличие у себя вирусной инфекции, не должны оказываться в доме, где есть кроха.
Не перегревайте малыша
Старайтесь чаще проветривать помещение, не кутайте кроху.
Если помещение не слишком холодное, оставляйте его на некоторое время полежать без подгузника и одежды. Бывайте на свежем воздухе. И не приучайте малютку к купанию в слишком горячей воде — выше 37 – 38 °С.
Следите за эмоциональным фоном
Журнал Parenting Science приводит исследования 2011 года, результаты которых говорят: чем меньше подвергался стрессу малыш в возрасте до года, тем ниже у него риск в будущем приобрести метаболический синдром (целую гамму расстройств, связанных с гормональным обменом и пищевыми нарушениями). И это далеко не единственное заболевание, которое вызвано чрезмерной выработкой маленьким организмом гормона стресса — кортизола. Также следует опасаться возникновения воспалительных, инфекционных процессов и даже снижения скорости развития умственных реакций (исследования Университета Британской Колумбии за 2011 год). Поэтому старайтесь по возможности поддерживать спокойную атмосферу в семье.
Особенно важно, чтобы малыш чувствовал вашу любовь и ласку с самых первых дней. Объятия, прикосновения, нежные интонации маминого голоса — все это создает у ребенка ощущение безопасности, которое не только важно для формирования базового доверия к миру, но и способствует выработке гормонов, укрепляющих иммунитет.
Давайте себе отдых
Связь мамы с малышом в первые полгода его жизни настолько крепка, что любые нарушения в вашем физическом или эмоциональном состоянии немедленно отражаются на поведении и самочувствии крохи. Поэтому отдых, забота о собственном здоровье — пусть даже в ущерб хозяйственным делам — это для вас необходимость. Не упускайте минутки поспать в течение дня, чтобы наверстать ночной недосып, не забывайте правильно питаться и пить много воды и свежих соков, уделяйте время любимому занятию и общению с подругами — хотя бы по телефону или через интернет.
Пусть ваша забота о малыше обеспечит его крепкое здоровье!