как узнать как развивается беременность
1-й месяц беременности
Как развивается беременность по неделям, как протекают первые недели беременности, что происходит в женском организме, первые признаки наступления беременности, питание, меры предосторожности, токсикоз и способы борьбы с ним — обо всем этом мы рассказываем в нашей статье.
Беременность: с чего все начинается
Длится беременность 40 недель, или 280 суток, с первого дня последней менструации. У большинства женщин менструальный цикл составляет 28 дней. Однако границы нормы простираются от 21 до 35 дней у взрослых женщин.
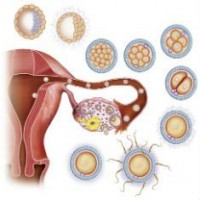
Между 11-м и 21-м днями каждого менструального цикла в женском организме идет процесс овуляции, который потенциально может привести к беременности. В период овуляции яйцеклетка, выделяемая яичником, движется по фаллопиевой трубе в направлении матки. В это же время эндометрий (слизистая поверхность) матки готовится к тому, чтобы принять и поддержать будущую беременность: он утолщается, растет его кровоснабжение.
В такой готовности матка будет пребывать еще около 14 дней. Если яйцеклетка не встретилась со сперматозоидом, она в одиночестве продолжает свой путь к матке. В отсутствие оплодотворенного яйца матка избавляется от лишнего слоя эндометрия вместе с яйцеклеткой, и начинается менструация.
Если яйцеклетка и сперматозоид встречаются и сливаются, наступает беременность.
Несмотря на то, что яйцеклетка уже оплодотворена, пройдет еще несколько дней, прежде чем домашний тест на беременность сможет показать положительный результат. Это зависит от гормона ХГЧ (хорионический гонадотропин человека), вырабатываемого плодным яйцом.
Гормон ХГЧ сообщает яичнику, что оплодотворение совершилось, и поддерживает приток крови к слизистой оболочке матки, чтобы плодное яйцо продолжало свое развитие.
Наличие в моче или крови гормона ХГЧ прямо свидетельствует о том, что беременность началась. Подтвердить это на самой начальной стадии могут анализы мочи (домашний тест на беременность) и крови (из вены, лабораторный).
После установления факта беременности и вам самим, и уж тем более вашему доктору необходимо установить ее срок. Как это делается?
Как определяется срок беременности
Зачатие обычно происходит через две недели после начала очередного менструального цикла. Чтобы рассчитать срок беременности и вычислить примерную дату родов, акушеры отсчитывают 40 недель от первого дня последней менструации.
Чтобы вести календарь беременности, акушеры руководствуются именно такой системой отсчета, в которой недели называются «акушерскими» и «опережают» реальную беременность на 14 дней. Фактическая же беременность наступает в дату зачатия.
Причина, по которой акушеры пользуются своей шкалой расчета срока беременности, проста: в связи с тем, что цикл у разных представительниц прекрасной половины человечества может сильно различаться по своей продолжительности, точную дату зачатия установить бывает затруднительно. Расчет сроков беременности и даты родов от первого дня последней менструации в этом случае является более надежным способом.
Вы можете самостоятельно вычислить предполагаемую дату родов. Воспользуйтесь формулой Негеле (F. K. Naegele): от первого дня последней менструации отсчитайте 3 месяца назад и прибавьте 7 дней. Любой калькулятор беременности, который вы найдете в сети, будет основан именно на этой формуле.
В дальнейшем физическое развитие вашего будущего ребенка, данные о котором можно получить с помощью целого ряда исследований (в том числе УЗИ), может внести небольшие коррективы в определение даты родов, но прогнозы акушеров подчас бывают удивительно точны.
1-й месяц беременности
Главное событие: менструация.
Главное событие: овуляция.
Фактически в первую и вторую неделю вы еще не беременны.
Дни вашей последней менструации и овуляции засчитываются как первые две недели вашей беременности даже с учетом того факта, что новая жизнь внутри вас пока еще не зародилась.
3-я неделя беременности
Главное событие: оплодотворение.
Это неделя, с которой беременность по-настоящему начинается.
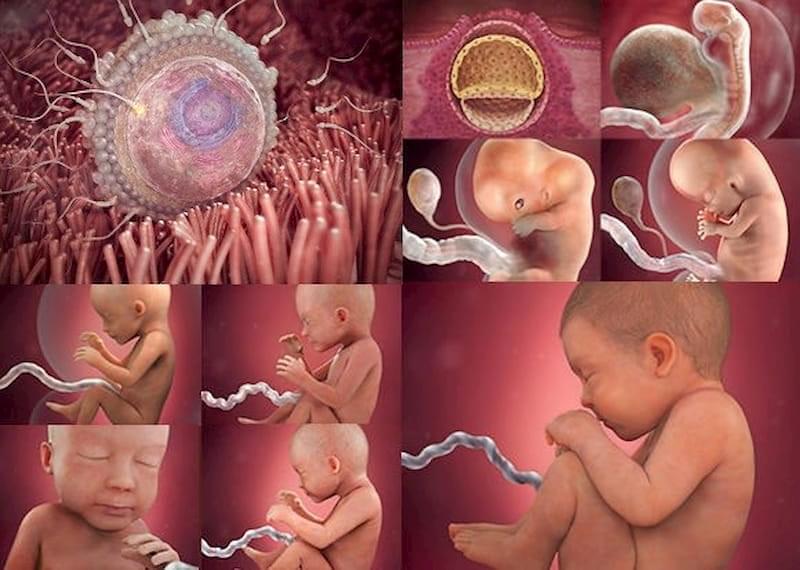
Сперматозоид и яйцеклетка встречаются и сливаются воедино в одной из фаллопиевых труб. Оплодотворенная яйцеклетка называется «зигота». Если оплодотворено более одной яйцеклетки, беременность будет многоплодной (два ребенка и более).
В норме зигота состоит из 46 хромосом: 23 хромосомы от вас и 23 — от отца. Хромосомы определяют пол будущего ребенка, который зависит от половой хромосомы папы: если сперматозоид несет в себе Y-хромосому — родится мальчик, если Х-хромосому — девочка.
Также хромосомы определяют и такие характерные черты, как цвет глаз и волос, наследственный психотип, особенности поведенческих реакций и — в каком-то смысле — личность ребенка.
Через 24 часа после оплодотворения яйцеклетки зигота начинает делиться на две клетки. В течение следующих 72 часов продолжается клеточное деление, и в результате образуется маленькая группа клеток, внешне напоминающая ягоду малины и именуемая «морулой». Во время своего внутреннего дробления на новые клетки морула движется по фаллопиевой трубе по направлению к матке.
4-я неделя беременности
Главное событие: имплантация.
В течение примерно трех суток с момента оплодотворения яйцеклетки морула достигает матки и проникает в нее. Теперь группа клеток, продолжающих свое деление, называется «бластоцистой». Ее можно увидеть даже невооруженным глазом.
Бластоциста находится в свободном плавании в полости матки около двух-трех суток, отращивая на своей поверхности крохотные выступы, которые помогут ей прикрепиться к слизистой оболочке матки. Ее окружает амниотическая жидкость — биологически активная среда, которая и надежно защищает ребенка, и является для него источником питательных веществ на протяжении всей беременности.
К седьмым суткам после оплодотворения яйцеклетки бластоциста оказывается готовой к «имплантации» — так называют процесс прикрепления плодного яйца к стенке матки. Длится он примерно двое суток.
Бластоциста прикрепляется к стенкам матки в оптимальном с точки зрения развития беременности месте. Обычно это происходит в области передней или задней стенки.
Уже к моменту, когда яйцеклетка только начинает опускаться в полость матки, бластоциста делится на две части.
Одна часть, внутренняя группа клеток, образует эмбриобласт, который впоследствии становится эмбрионом.
Внешняя группа клеток служит питательной оболочкой — трофобластом, часть которого идет на начинающееся строительство плаценты.
Плацента будет питать и защищать плодное яйцо, эмбрион, плод и наконец будущего ребенка на протяжении всего внутриутробного периода развития.
Как только имплантация произошла, зачатие можно считать совершившимся. Именно факт имплантации оплодотворенной яйцеклетки в матке и все последующие гормональные процессы в женском организме предотвращают приход очередной менструации.
Женщины, хорошо знающие свой организм или обладающие повышенной чувствительностью (как физиологической, так и психологической), уже на этом сроке могут заметить первые признаки наступившей беременности.
Какие же изменения происходят сейчас в женском организме, с какими новыми для себя ощущениями может столкнуться будущая мама?
Первые признаки беременности
О последнем симптоме, тошноте, поговорим отдельно.
Как бороться с токсикозом
Никакой другой симптом беременности не окрашивает такими мрачными красками первые недели ожидания, как утренняя тошнота или токсикоз на ранних сроках, — симптом, который, к сожалению, является верным спутником этого периода в жизни женщины.
Ранний токсикоз во время беременности случается больше чем у половины будущих мам. Самые яркие его представители — тошнота и рвота, приступы которых приходятся, как правило, на первый триместр, однако некоторых женщин эти симптомы могут беспокоить на протяжении всей беременности. Как правило, если токсикоз не проходит с окончанием первого триместра, то к 15 – 22-й неделе он все-таки исчезает.
Причин у такого состояния несколько — от повышенного уровня гормонов до нарушения питания. Свой вклад могут также вносить некоторые хронические заболевания, стрессы и эмоциональное напряжение, особенности нервной организации женщины и другие факторы.
Не на все из них вы можете повлиять, чтобы предотвратить симптомы токсикоза или снизить их интенсивность. Однако и арсенал доступных вам средств немаленький:
Более подробно мы рассказываем о способах борьбы с симптомами раннего токсикоза здесь
Помимо мер, направленных на облегчение состояния в связи с ранним токсикозом беременных, в первые недели беременности вам нужно позаботиться о самой ее сохранности. На что обратить внимание?
Меры предосторожности в первые недели беременности
Заботимся о здоровье будущего ребенка с самого начала
Заботиться о здоровье будущего ребенка маме желательно начинать задолго до беременности: сбалансировать свое питание, установить здоровый режим сна и бодрствования, бывать на свежем воздухе, быть физически активной и психологически устойчивой.
Когда наступит беременность, ограничения в образе жизни, которые добровольно наложит на себя будущая мама, станут строже.
Однако важно помнить, что любые запреты и рекомендации, которые на первый взгляд могут показаться довольно суровыми, на самом деле не так уж и чрезмерны. Высыпаться, умеренно заниматься спортом, совершать прогулки на природе, избегать негативных мыслей и эмоций в общении с другими людьми, придерживаться принципов здорового питания, исключить психоактивные вещества (никотин, алкоголь и др.) — все это вполне укладывается в рамки принципов здорового образа жизни любого человека, не только беременной женщины.
Представьте себе своего будущего малыша. Он родился, растет, вы видите его здоровым, счастливым и улыбающимся. Пусть этот образ станет для вас точкой отсчета при принятии любых решений: съесть ли любимое пирожное, пропустить ли спортивное занятие, провести ли вечеринку в прокуренном помещении, последовать или нет рекомендациям врача, ведущего вашу беременность.
Берегите себя и вашего ребенка! Желаем вам здоровья и счастливой беременности!
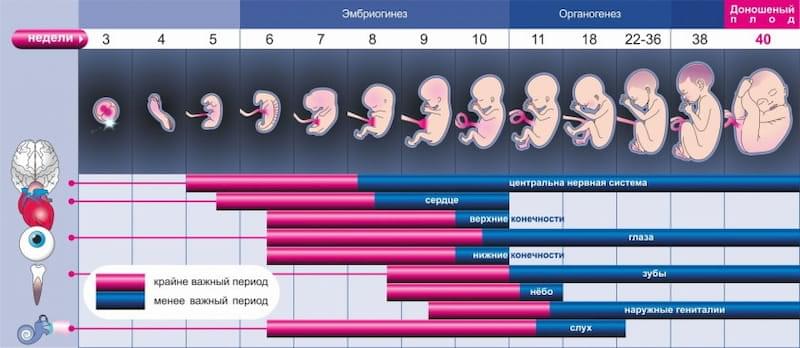
Этапы развития плода
В норме беременность длится около 40 недель. Срок делится на три триместра, и на каждом этапе развития плода есть особенности.
Когда наступает беременность?
Началом беременности принято считать первый день последней менструации, примерно за две недели до фактического зачатия. От этой точки начинается акушерский срок. Большинству женщин это покажется странным, но дата первого дня менструации очень важна при определении срока беременности.
Как происходит зачатие?
Начиная с подросткового возраста и до менопаузы (около 50 лет) женский организм ежемесячно проходит репродуктивный цикл, который может завершиться одним из двух способов:
В последнем случае проходят следующие этапы развития плода:
В момент оплодотворения формируется генетический набор, в том числе, пол будущего ребенка.
Кем будет малыш – мальчиком или девочкой – определяет сперматозоид, оплодотворивший яйцеклетку. Как правило, у женщин комбинация хромосом XX, а у мужчин – XY. Соответственно, сперматозоид может быть X или Y. Если при оплодотворении получилась комбинация X и Y, это мальчик, а если XX – девочка.
Что происходит сразу после зачатия?
В течение 24 часов после оплодотворения яйцеклетка, из которой в будущем сформируется ребенок, быстро делится на множество клеток. Через 3 дня бластоциста медленно проходит из маточной трубы в матку и имплантируется в эндометрий. Возможны кровянистые выделения из влагалища женщины. Шейка матки закрывается слизистой пробкой.
В течение трех недель клетки образуют малюсенький шарик (эмбрион). Формируются первые нервные клетки. После восьмой недели и до рождения будущего ребенка правильно называть плодом.
Сроки и этапы развития плода
Каждый триместр — это набор примерно из трех месяцев. В общем понимании беременность – это девятимесячный процесс. Но это не совсем так. Доношенной считается плод на 40 неделе (280 дней), в норме этот около 10 месяцев.
Первый триместр
Первый триместр длится условно 3 месяца – от зачатия до 12 недель.
1 месяц
Вокруг плодного яйца образуется водонепроницаемая оболочка с жидкостью (амниотический мешок), защищая растущий эмбрион. Одновременно развивается плацента – округлый плоский орган, через который плод получает питательные вещества от матери.
На лице эмбриона появляются большие темные круги вместо глаз, рот, нижняя челюсть и горло. Клетки крови обретают форму, и запускается кровообращение. К концу четвертой недели сердце уже бьется 65 раз в минуту.
2 месяц
На голове появляются небольшие складки кожи в районе ушей, глаза. Формируются крошечные ручки, ножки, пальцы.
Полная сформирована нервная трубка (головной, спинной мозг и другие элементы центральной нервной системы). Начинают развиваться пищеварительный тракт и органы чувств. Хрящи заменяются костями.
Появляется сердцебиение, а голова ребенка гораздо больше по отношению к остальному телу.
К концу второго месяца ребенок вырастает примерно на 2,5 см в длину.
3 месяц
Плод начинает понемногу открывать и сжимать кулачки, приоткрывает рот. Вырастают ногти на руках и ногах, формируется наружное ухо, зачатки зубов. Репродуктивные органы ребенка также развиваются, но пол ребенка на УЗИ пока трудно определить.
К концу третьего месяца ребенок полностью сформирован. Все органы и конечности присутствуют и продолжают развиваться. Полноценно работает кровеносная и мочевыделительная системы, печень вырабатывает желчь.
Заканчивается опасный период, значительно снижается вероятность выкидыша.
Второй триместр
«Экватор» считается самым приятным этапом: исчезает токсикоз и другие неприятные симптомы ранней беременности. В этом месяце у ребенка начнут развиваться черты лица, будущая мама чувствует движения малыша. Уже можно узнать пол ребенка на УЗИ (после 20 недель).
4 месяц
Сердцебиение прослушивается через допплер. Есть даже домашние приборы. Пальцы рук и ног четко очерчены. Формируются веки, брови, ресницы, ногти и волосы. Уплотняются зубы и кости. Малыш начинает сосать большой палец, потягиваться и гримасничать.
5 месяц
Движения плода сильно ощущаются – развиваются и тренируются мышцы. На голове появляются волосы. Плечи, спина и виски покрываются лануго – мягкими тонкими волосами для защиты кожи и выпадают в конце первой недели жизни ребенка.
На коже также содержится белесый налет (сыровидная смазка), защищающий кожу плода от длительного воздействия околоплодных вод. Этот налет отшелушивается незадолго до рождения.
К концу пятого месяца плод достигает длины 25 см, и весит от 200 до 500 грамм.
6 месяц
Кожа плода красноватого цвета, морщинистая и полупрозрачная, просматриваются вены. На этом этапе веки начинают раздвигаться, а глаза открываются.
Малыш уже реагирует на звуки движением или учащением пульса. Часто икает, и мама чувствует при этом легкие толчки. Если ребенок рождается на 23 неделе, у него появляется шанс выжить при интенсивной терапии.
Длина плода – около 30 см, вес – около 1 кг.
7 месяц
На этом этапе слух ребенка полностью развит. Малыш часто меняет положение и реагирует на раздражители (звук, свет и боль). Количество амниотической жидкости уменьшается.
После седьмого месяца шансы ребенка на выживание при преждевременных родах очень высоки. Весит он от 1 до 2 кг.
Третий триместр
Заключительный, непростой период беременности. Каждая последующая неделя помогает ребенку подготовиться к жизни вне лона матери. Плод быстро набирает вес, накапливает жировые отложения.
Доношенная беременность составляет 40 недель, но 41 или 42 неделя – тоже норма. Акушер-гинеколог внимательно следит за мамой и малышом по мере приближения срока родов. Если женщина «перехаживает», роды стимулируют при помощи специальных медикаментов.
8 месяц
Малыш продолжает развиваться, чаще пинается. Мозг быстро развивается, малыш может видеть и слышать. Большинство внутренних систем хорошо развиты, но легкие еще незрелые.
Ребенок уже около 45 см в длину, и весит до 2,5 кг.
9 месяц
Легкие почти полностью развиты, рефлексы ребенка скоординированы. Он или она может моргать, поворачивать голову, крепко хвататься и реагировать на звуки, свет и прикосновения.
10 месяц (по 40 неделю)
Роды могут начаться в любое время. Ребенок меньше двигается из-за ограниченного пространства. Его положение должно измениться, малыш должен находиться головой по направлению к родовым путям.
Все системы и органы ребенка готовы к самостоятельной жизнедеятельности. Вес может достигать 5 кг, но в среднем это 2,5-3,5 кг.
Ведущий врач постоянно отслеживает состояние плода и его готовность к родам на каждом этапе. По программе ведения беременности вы можете быть уверены в пристальном внимании к вашему состоянию здоровья. Врачи московских клиник готовы в любой момент помочь вашему ребенку увидеть мир.
Неразвивающаяся беременность — причины, симптомы, диагностика, лечение и профилактика
Неразвивающаяся беременность представляет собой патологию, характеризующуюся гибелью плода, аномалиями в инертности миометрия и сбоями во внутреннем балансе организма.
По-другому эта патология называется замершей беременностью. Данное аномальное развитие беременности является вариантом невынашивания. Выделяют два варианта замирания беременности:
Плод сначала развивается нормально в матке, а затем гибнет под воздействием некоторых факторов. Морфологические характеристики плода могут быть нормальными, но жизнедеятельность отсутствует. Выброса эмбриона и продуктов гестации из матки при этом не происходит. Зачастую такая ситуация не характеризуется стандартными признаками угрозы невынашивания.
При анэмбрионии внутри плодного яйца отсутствует эмбрион. Обычно это связывают с тем, что он не развился вообще, или его онтогенез прервался в самом начале. Если при УЗИ в плодном яйце не просматривается эмбрион, то это может быть вызвано анэмбрионией или ранним этапом гестации. Эмбрион может оставаться внутри матки по причине патологических изменений в тканях плодного яйца и аномального функционирования миометрия. Замирание беременности наблюдается примерно в 10% случаях гестации. Неразвивающаяся беременность на ранних сроках гестации встречается наиболее часто.
Причины неразвивающейся беременности
Причины неразвивающейся беременности весьма разнообразны. В основном они совпадают с факторами, ответственными за различные виды выкидышей. К сожалению, порой не представляется возможным прояснить, какой именно фактор вызвал замершую беременность. К механизмам, обуславливающим эту патологию, относят:
Следует различать причины неразвивающейся беременности и факторы, приводящие к пребыванию погибшего плода в матке. К последним можно отнести сильное закрепление развивающейся плаценты в результате глубокого проникновения хориона. Отчасти это может быть вызвано аномалиями эндометрия в районе прикрепления плодного яйца. Недостаточные сократительные характеристики миометрия тоже могут вызывать проблемы с выведением эмбриона. К этому могут приводить аномалии белкового обмена веществ и хронические патологические явления в матке.
Патологическая морфология гениталий
Аномалии матки могут быть приобретенными или же врожденными. Врожденные аномалии этого органа обычно приводят к невынашиванию на более поздних стадиях. Патологии в строении матки в ряде случаев сопутствуют аномалиям в мочевыводящей системе. Ненормальное развитие матки зачастую взаимосвязано со сбоями в прикреплении плодного яйца, функциональной патологией эндометрия, гормональными сбоями и другими проблемами при гестации.
Отклонения в геноме эмбриона
Отклонения в геноме эмбриона являются одной из основных причин невынашивания. Неразвивающаяся беременность на ранних этапах гестации обычно вызвана именно ими.
Ввиду этого в случае первой в анамнезе угрозы невынашивания в ранние сроки беременности более предпочтительным является выжидательный подход, а не сохраняющий. Организм зачастую избавляется от сбойного эмбриона посредством невынашивания на ранних стадиях. Наличие существенных генетических аномалий в геноме эмбриона делает нелогичными попытки его сохранения. К сбоям в геноме эмбриона могут приводить нарушения мейоза, отклонения в ходе оплодотворения, ненормальное дробление яйцеклетки и другие факторы.
Аномальное функционирование эндометрия, влекущее сбои при гестации
Аномальное функционирование эндометрия, влекущее сбои при гестации, может быть вызвано разнообразными причинами. К ним относятся отклонения в работе эндокринной и иммунной систем, а также воздействие различных инфекционных факторов. Большое значение в установлении причины невынашивания имеет гистологический анализ плаценты.
Хронический эндометрит является одним из наиболее частых проявлений патологии эндометрия, приводящим к замиранию беременности. Это заболевание вызвано совокупностью патологических явлений, включая нарушение трансформации тканей эндометрия. В ряде случаев наблюдается фиброз стромы и присутствие в ней плазматических клеток.
Отклонение в свертываемости крови
Тромбофилические отклонения вносят существенный вклад в риски невынашивания, включая неразвивающуюся беременность. Природа этой патологии может носить как аутоиммунный, так и аллоиммунный характер. При замершей беременности зачастую наблюдается такое аутоиммунное нарушение, как антифосфолипидный синдром. Он обладает не только аутоиммунными свойствами, но и тромбофилическими. Женщины с замершей беременностью характеризуются повышенным присутствием антифосфолипидных антител в организме. Механизм этого явления до конца не изучен и нуждается в дальнейшем уточнении.
При наличии полиморфизма некоторых генов гемостаза повышаются тромботические риски, которые могут привести к невынашиванию беременности. Полиморфизм этих генов также может приводить к ухудшению метаболизма фолатов в организме женщины. Это ведет к протеканию эмбриогенеза по патологическому сценарию и нарушениям в развитии плаценты. Следствием этого становятся различные проблемы в развитии плода, вплоть до замершей беременности.
Далеко не во всех случаях причины, вызывающие неразвивающуюся беременность, поддаются выявлению. Возможно, что к этиологическим факторам, приводящим к этой патологии, также относятся ненормальная деятельность NK-клеток и присутствие антител аллоиммунного характера.
Факторы риска
Согласно медицинским исследованиям невынашивание на ранних сроках наиболее часто обусловлено возрастом женщины и высоким количеством предшествовавших выкидышей. Репродуктивный потенциал женщин снижается под действием различных заболеваний хронического характера:
К факторам риска относятся и сбои в репродуктивном здоровье супруга. Не исключено также негативное влияние на протекание гестации различных мутагенов и тератогенных причин, однако степень их воздействия требует уточнения и проведения исследований. К этим факторам мутагенного и тератогенного свойства можно отнести:
Диагностика
Неразвивающаяся беременность характеризуется совокупностью специфических признаков. На протяжении начальных 12 недель обычно отмечается прекращение рвоты и тошноты, а также повышенной секреции слюнных желез. В случаях, когда мертвый эмбрион находится внутри матки свыше 1 месяца, у некоторых женщин появляется общий упадок сил, повышение температуры и головокружение. Проводимые одновременно инструментальные виды обследования выявляют отсутствие моторики плода на больших сроках (на раннем сроке движения плода не отмечаются даже в норме). В пределах 1 недели после смерти плода пропадает болезненность молочных желез. Спустя 0,5–1,5 месяца после отмирания эмбриона возникают болевые ощущения и из половых путей вытекают кровянистые выделения.
Мероприятия для постановки диагноза
При смерти эмбриона до 20 недели размеры матки характеризуются уменьшенными параметрами по сравнению с нормой. При этом на ранних этапах гестации это происходит по причине рассасывания плодного яйца, а на более поздних сроках за счет поглощения околоплодных вод и мацерирования эмбриона.
Канал шейки раскрывается на 1–3 см и более в случае задержки мертвого эмбриона на 3–4 месяце вынашивания. Если эмбрион погиб в возрасте старше 14 недель и находится в матке более месяца, то из шейки матки начинает выделяться плотная слизистая жидкость, а внутри плодного пузыря присутствует темная жидкость. Изменение степени плотности маточных стенок не является качественным диагностическим симптомом замершей беременности.
Инструментальная диагностика неразвивающейся беременности
УЗИ является наиболее качественным и точным способом инструментальной диагностики неразвивающейся беременности. Использование этого метода способствует ранней и точной постановке диагноза. Начиная с 7 недели гестации, УЗИ позволяет выявить отсутствие эмбриона в полости плодного яйца, а также диагностировать исчезновение сердцебиения.
Несмотря на точность УЗИ при начальных сроках гестации и долгом присутствии мертвого эмбриона в матке, не всегда представляется возможным его обнаружить. Этот метод инструментального обследования показывает отставание размерных характеристик матки от нормы, а также аномалии морфологических характеристик плодного яйца. Для изографической дифференциации замершей беременности от различных патологий сердца плода (например, преходящей брадикардии) необходимо уделять проведению УЗИ как минимум несколько минут.
Само по себе отсутствие сердцебиения у эмбриона не является императивным признаком замершей беременности, так как оно отсутствует в норме на ранних сроках. УЗИ позволяет визуализировать локализацию плаценты, ее размерные характеристики, наличие отслойки и ряд внешних изменений в структуре.
В целях оперативного обнаружения неразвивающейся беременности на ранних сроках проводится трансвагинальное УЗИ. Такой подход информативен начиная с 2,5 недель гестации. Параллельно обследование позволяет исключить риски внематочной беременности. В ходе проведения УЗИ специалист уделяет внимания ряду признаков, служащих критерием этой патологии. К их числу относятся:
Лабораторная диагностика
Различные виды иммуноферментного анализа позволяют выявить какие-либо отклонения в гормональном статусе женщины. Уровень ряда гормонов имеет важное диагностическое значение для выявления замирания беременности. Например, концентрация β-ХГЧ при этой патологии обычно снижается вплоть до 9 раз. Для белка АФП характерно достижение пиковых уровней спустя примерно 4 дня после смерти эмбриона. Концентрация плацентарного лактогена при замершей беременности может снижаться в 2,7 раза. Несмотря на то что прогестерон при этой патологии может оставаться на значительном уровне, концентрация эстрадиола уменьшается.
Опорожнение матки
Для опорожнения матки в период от зачатия до 6 недель используются медикаментозный метод, а до наступления 12 недели применяется вакуумная аспирация. При медикаментозном лечении неразвивающейся беременности применяется оральный прием лекарств или введение их во влагалище. В ходе такого лечения необходим постоянный мониторинг состояния женщины до выхода плода. При недостаточной эффективности медикаментозного подхода используется хирургический метод.
На данный момент в России основным подходом для устранения последствий замершей беременности является хирургический метод. Это приводит к снижению функциональных характеристик эндометрия в области прикрепления эмбриона. Ряд хирургических подходов к лечению неразвивающейся беременности влечет развитие хронического эндометрита, что нежелательно для репродуктивного здоровья женщины. Из всех методов хирургического устранения последствий замирания беременности вакуумная аспирация характеризуется наименьшими последствиями. Специфика этой процедуры позволяет проводить ее в условиях амбулаторного лечения.
Не ранее чем через две недели после вывода плодного яйца требуется проведение контрольного УЗИ. Альтернативой УЗИ может быть тест на уровень β-ХГЧ. Иногда для минимизации опасности инфекционных проблем, обусловленных наличием в матке некротизирующихся элементов, может быть принято решение об использовании антимикробных препаратов.
Дополнительное обследование после замирания беременности
После нескольких неразвивающихся беременностей и развития привычного невынашивания обычно проводят некоторые виды обследования, перечисленные ниже:
Лечение
Замершая беременность вне зависимости от своего генеза практически во всех случаях сопровождается хроническим эндометритом. По этой причине после выведения соответствующих тканей из матки требуется оперативное применение комплекса лечебных мероприятий:
Отмирание эмбриона внутри матки требует оперативного и длительного лечения эндометрита (не позднее трех месяцев после невынашивания). Задержка с применением лечения снижает действенность реабилитационных мер и понижает вероятность благополучного протекания последующей гестации. К сожалению, менее 7 % женщин России используют реабилитационное лечение после очищения матки по завершении неразвивающейся беременности.
Зачастую специалисты предостерегают от прописывания антибиотиков всем женщинам с этой патологией. Необходимость применения противомикробных препаратов желательно основывать на данных бактериологического посева из канала шейки. Употребление антибиотиков в малосимптомных случаях представляется необоснованным. Данные препараты при слабом асептическом процессе способны усугубить сниженный иммунный статус и проблемы в репродуктивной системе женщины.
В случае высокого риска острого эндометрита или усугубления хронической формы этого заболевания допустимо применение бактериальных средств. Гистологическое исследование способно подтвердить нормализацию состояния эндометрия при адекватном лечении. Среди прочего основанием для этого могут быть риски развития острых инфекций, диагностика абсцесса, наличие тошноты, рвоты и высокой температуры.
Восстановление эндометрия
При хронической форме эндометрита у женщин, переживших замершую беременность, требуется применение комплекса восстановительных мер. К ним относятся принятие разнообразных противовоспалительных средств, нормализация иммунных сбоев, улучшение метаболизма, иногда применяется физиотерапия. Главные задачи при восстановлении эндометрия:
Гормональное лечение
Гормональные средства комбинированного действия оказывают положительное влияние на состояние эндометрия у женщин, перенесших замершую беременность. К положительным изменениям относятся удлинение шейки матки, уменьшение кровопотерь при менструации и повышенную вязкость цервикальной слизи. Использование оральных контрацептивов комбинированного действия помогает женщинам после замирания беременности тем, что страхует от нежелательного зачатия на протяжении нескольких менструальных циклов и помогает более качественно подготовиться к новой гестации. Для минимизации рисков повторения неразвивающейся беременности специалисты обычно рекомендуют возобновление попытки зачать нового ребенка не ранее, чем через 3–6 месяцев. Этот период необходим для восстановления и оздоровления организма будущей матери.
Подготовка к зачатию
После перенесенной замершей беременности пристальное внимание необходимо уделять вопросу временного предохранения от зачатия. Контрацепция важна для восстановления организма женщины до нужного состояния, в котором она будет готова к новой гестации. Женщины, перенесшие замершую беременность, зачастую нуждаются в помощи квалифицированного психолога, а также психологической поддержке близких родственников.
При подготовке к новому зачатию женщинам, перенесшим замершую беременность, необходимо пройти через комплекс мероприятий для предотвращения повторного невынашивания. Необходимо обеспечение нужного уровня информированности женщины, ее психологической поддержки и мотивации перед выходом на новую гестацию. Многое зависит от врача, который должен правильно информировать и мотивировать будущую мать. Совокупность мер по подготовке к предстоящей гестации включает:
Заключение
Предотвращение неразвивающейся беременности основывается на совокупности элементов, ключевым среди которых является адекватное восприятие будущими родителями своей ответственности перед планируемыми детьми. Благодаря психологической помощи со стороны специалистов и родственников, корректировке образа жизни, комплексу восстановительных мер и качественной диагностике женщина даже после перенесенной замершей беременности будет готова к новому зачатию и успешному вынашиванию. Важным элементом успеха при выходе на новую беременность является своевременная и адекватная контрацепция. Важно понимать, что у женщин после замирания беременности возникают неизбежные проблемы с эндометрием, и организму требуется время и лечение, чтобы подготовиться к следующей беременности.