как узнать о состоянии пациента в реанимации при коронавирусе
Как узнать о состоянии пациента в реанимации при коронавирусе
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Если у вас коронавирус: отвечаем на 10 главных вопросов о правах пациентов при заражении COVID-19
Вместе с экспертами по ОМС мы изучили действующие рекомендации для врачей и органов здравоохранения.
Количество заразившихся коронавирусом растет, число запросов о ковиде в поисковых системах увеличивается, а получить достоверные ответы на некоторые вопросы не так-то просто.
На этой неделе нехваткой доступной информации о лечении COVID-19 возмутилась на своей странице в соцсетях главный редактор телеканала Russia Today Маргарита Симоньян. Тут же последовал ответ замминистра здравоохранения Олега Салагая. Представитель Минздрава пояснил, что все подробности о диагностике, терапии, реабилитации после ковида и т.д. можно найти в соответствующих рекомендациях ведомства. Однако документ это объемный, сложный, предназначенный в первую очередь для медиков и органов здравоохранения.
Мы изучили обновленную версию методички Минздрава вместе с кандидатом медицинским наук, экспертом по обязательному медицинскому страхованию Всероссийского союза страховщиков (ВСС) Сергеем Шкитиным. В этом материале вы найдете ответы на 10 главных вопросов, которые чаще всего возникают у заразившихся коронавирусом и их близких.
1. При каких симптомах к пациенту на дом обязан прийти врач из районной поликлиники?
Врача на дом можно вызвать, если есть повышение температуры — выше 37,2 градуса и/или признаки ОРВИ: кашель, заложенность носа, затрудненное дыхание, одышка, боли в груди, слабость, головная боль, потеря обоняния.
Кроме того, есть условия, когда вызов врача на дом при таких симптомахне просто желателен, а строго необходим. Это:
! Обязательно сообщите об этих фактах, вызывая врача.
2. В течение какого времени должен прийти участковый терапевт из «районки»?
По законодательству врач, вызванный на дом, должен прийти в течение 24 часов.
3. Когда звонить в «скорую»?
Сегодня диспетчеры службы скорой медицинской помощи (СМП) занимаются распределением вызовов. Поэтому сюда можно звонить, если чувствуете, что состояние ухудшается, а ждать врача на дом еще долго. Либо сразу при появлении тяжелых симптомов: температура выше 38,5 градусов, боли в груди, чувство нехватки воздуха и т.д.
При поступлении вызова на пульт СМП оператор проводит опрос позвонившего. Кроме жалоб важно сразу назвать свой возраст, сопутствующие болезни и сообщить, если были контакты с зараженными коронавирусом. По итогам опроса принимается одно из трех решений:
4. Что должны сделать прибывшие медики?
По правилам осмотр пациента включает:
5. Когда и у кого должны взять мазок из носоглотки на коронавирус?
В Методических рекомендациях Минздрава сказано, что подозрительным на COVID-19 считается случай, когда у пациента температура выше 37,5 °C и есть один или более из следующих признаков: кашель (сухой или со скудной мокротой), одышка, ощущение заложенности в грудной клетке, уровень кислорода в крови ≤ 95%, боль в горле, заложенность носа, нарушение или потеря обоняния, конъюнктивит, слабость, мышечные боли, головная боль, рвота, диарея, кожная сыпь – при отсутствии других известных причин для таких симптомов (скажем, отравления, обострения давней хронической болезни и т.п.).
Кроме того, по правилам обязательно должны брать мазок на коронавирус:
Забор анализа проводит выездная бригада медицинской организации. Либо врач поликлиники при первичном осмотре, если есть подозрения на covid- инфекцию (см. выше).
Результаты анализа должны сообщить пациенту в разумный срок, ориентировочно в течении 2-3 суток.
6. Когда и как сдается анализ крови?
Необходимость проведения лабораторных исследований крови определяется врачом. В методичке Минздрава сказано, что при легком течении COVID-19 и лечении пациента на дому, как правило, не требуются ни анализ крови, ни лучевая диагностика (рентген, компьютерная томография, УЗИ). Если пациента госпитализируют — в основном, начиная со среднетяжелого состояния, то при госпитализации должны сделать общий анализ крови и биохимический анализ крови.
Если больного оставляют лечиться на дому, сажают на режим изоляции и врач считает необходимым лабораторное исследование крови (в частности, при сопутствующих хронических болезнях), то для забора анализа должна прибыть выездная бригада поликлиники.
Как определяется степень тяжести COVID-19
! Легкое течение
— частота дыхания > 22/мин
— одышка при физических нагрузках
— изменения при КТ/рентгенографии: объем поражения минимальный или средний (КТ 1-2)
— уровень С-реактивного белка в крови >10 мг/л
! Тяжелое течение
— частота дыхания > 30/мин
— нестабильная гемодинамика: систолическое (верхнее) артериальное давление менее 90 мм рт.ст. или диастолическое (нижнее) давление менее 60 мм рт.ст.)
— объем поражения легких значительный или субтотальный (КТ 3-4)
— снижение уровня сознания, ажитация.
7. Как решается вопрос о проведении компьютерной томографии легких?
Необходимость такого обследования определяет врач. При этом должны учитываться возраст пациента, наличие сопутствующих хронических болезней, жалобы, объективное состояние и клиническая картина развития пневмонии (по итогам «прослушивания» легких, измерения сатурации, частоты дыхания и т.д.).
Методичка Минздрава рекомендует назначать КТ, если есть признаки среднетяжелой формы COVID-19 (см. выше «Справку «КП»). Порядок и сроки проведения КТ определяются возможностями региональной системы здравоохранения, говорится в документе.
8. При каких симптомах больного должны госпитализировать?
Согласно Рекомендациям Минздрава, если больному поставлен диагноз COVID-19 и он лечится дома, ему полагается госпитализация при сохранении температуры ≥ 38,5 °C в течение 3 дней.
Также должны госпитализировать пациентов в состоянии средней тяжести, у которых есть любые два из следующих показателей:
* признаки пневмонии с распространенностью изменений в обоих легких более 25% (при наличии результатов КТ легких).
Кроме того, госпитализируются вне зависимости от тяжести ковида пациенты, относящиеся к группе риска, а именно:
* с сопутствующими заболеваниями и состояниями: артериальной гипертензией; хронической сердечной недостаточностью; онкологическими заболеваниями; гиперкоагуляцией; ДВС-синдромом; острым коронарным синдромом; сахарным диабетом; болезнью двигательного нейрона; циррозом печени; длительным приемом ГК и биологической терапии по поводу воспалительных заболеваний кишечника; ревматоидным артритом; пациенты, получающие гемодиализ или перитонеальный диализ; иммунодефицитными состояниями, в том числе с ВИЧ-инфекцией без антиретровирусной терапии; получающие химиотерапию);
* пациенты, проживающие в общежитии, многонаселенной квартире, с лицами старше 65 лет, с лицами, страдающими хроническими заболеваниями бронхолегочной, сердечно-сосудистой и эндокринной систем.
9. В каком порядке госпитализируют больных с коронавирусом и можно ли выбрать больницу?
Госпитализация происходит по направлению участкового врача или врача «скорой». Медик запрашивает по телефону наличие свободных мест в ближайших ковидных стационарах и принимает решение, куда направить больного. Права выбора у пациента в данном случае нет.
Человека с подозрением на коронавирус или подтвержденной covid-инфекцией должны везти в больницу на машине Скорой или специальным медицинским транспортом (если направление дает участковый).
10. Что делать, если нарушаются перечисленные правила?
Можно звонить на единую «горячую линию» по коронавирусу: 8-800-2000-112; на «горячие линии», работающие в каждом регионе.
В то же время, как показывает практика, один из наиболее действенных способов – обращение к своему страховому представителю по ОМС. Напомним, страховые компании, выдающие нам полисы ОМС, занимаются бесплатным консультированием и защитой прав пациентов. Сейчас работа страховых представителей «заточена» на помощь больным, столкнувшимся с проблемами при заражении коронавирусом, рассказали «КП» во Всероссийском союзе страховщиков. Звонить в свою страховую медицинскую организацию можно в любое время суток, телефон найдете на полисе или через поиск в Интернете по названию компании.
Бельцкий независимый портал
Языки
Сообщить новость | Задать вопрос
Чтобы отправлять сообщения «СП», авторизуйтесь с помощью одного из сервисов
Войти через соцсеть
Калькулятор курса валют
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР». Фото иллюстративное: wp.com
Бельцкий врач Дмитрий Дубинчак-Мулер, анестезиолог-реаниматолог отделения реанимации Бельцкой клинической больницы, на своей странице в соцсети описал, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Приводим его текст полностью.
«Мне пришлось видеть десятки, а то и сотни смертей»
— Как умирает больной с ковидом.
К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится все больше, мест в больницах становится все меньше, а отношение людей к пандемии становится все более пофигистическим.
За год работы с заражёнными пациентами в реанимации мне пришлось видеть десятки, а то и сотни смертей. К сожалению, нельзя провести «не верящих в ковид» туда, в самое пекло, где мои коллеги каждый день сражаются за жизни людей. Уверен, один день такой «экскурсии» заставил бы поверить в ковид даже самых заядлых скептиков. Но, увы, этого сделать нельзя из соображений этики и безопасности.
Тем не менее я могу поделиться информацией о том, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Могу рассказать, как они вместе с врачами сражаются за свою жизнь и, к сожалению, не всегда побеждают в этом сражении. Может быть, после прочтения этой статьи некоторые пересмотрят свое отношение к ношению масок, социальной дистанции и «тяжёлым формам простуды» (именно так многие называют коронавирус).
«Не все попадают в реанимацию»
— Для начала: кто попадает в реанимацию? Не все, а точнее, далеко не все.
Первые симптомы, которые ощущает заболевший коронавирусом пациент — это сильнейшая слабость, боль во всем теле, иногда сухой кашель и повышение температуры до 37-40 градусов (у всех по-разному). При этом уже на 2-3 день с момента появления симптомов у человека может появиться одышка различной степени выраженности. Если одышка слабая, пациента помещают в обычное отделение и при необходимости дают ему кислородную маску, в результате чего дышать ему становится легче. Если одышка усиливается и переходит в тяжёлую форму, пациента переводят в реанимацию.
«Что такое одышка?»
— Что такое одышка? Встаньте прямо сейчас и сделайте 10 отжиманий, или пробегите лёгким бегом 100 метров, или быстро поднимитесь по лестнице на 4-5 этаж. Сейчас вы ощущаете лёгкую одышку.
Теперь пробегите с максимальной для вас скоростью 300 метров или поднимитесь бегом на 9 этаж. Теперь у вас тяжёлая одышка. Как ощущения? Вот так дышит больной, попадая в отделение ковидной реанимации. Происходит это из-за того, что на фоне коронавирусной инфекции поражаются лёгкие. Лёгочная ткань отекает, а сосуды, проходящие в лёгких, забиваются мелкими тромбами. В результате этого человек дышит, но кислород не попадает в его организм через пораженные лёгкие, то есть пациент начинает задыхаться.
И вот, задыхаясь, человек попадает на кровать в реанимации. Первое, что делают врачи, — переворачивают пациента на живот и надевают ему обычную кислородную маску. Не вдаваясь в подробности анатомии и физиологии, скажу, что в положении «лёжа на животе» кровоснабжение и вентиляция лёгких улучшаются, в результате чего сатурация (концентрация кислорода в крови) может повышаться, то есть человеку становится легче дышать. Но не всегда, не всем и не надолго.
«Больные плачут, но это единственный шанс на жизнь»
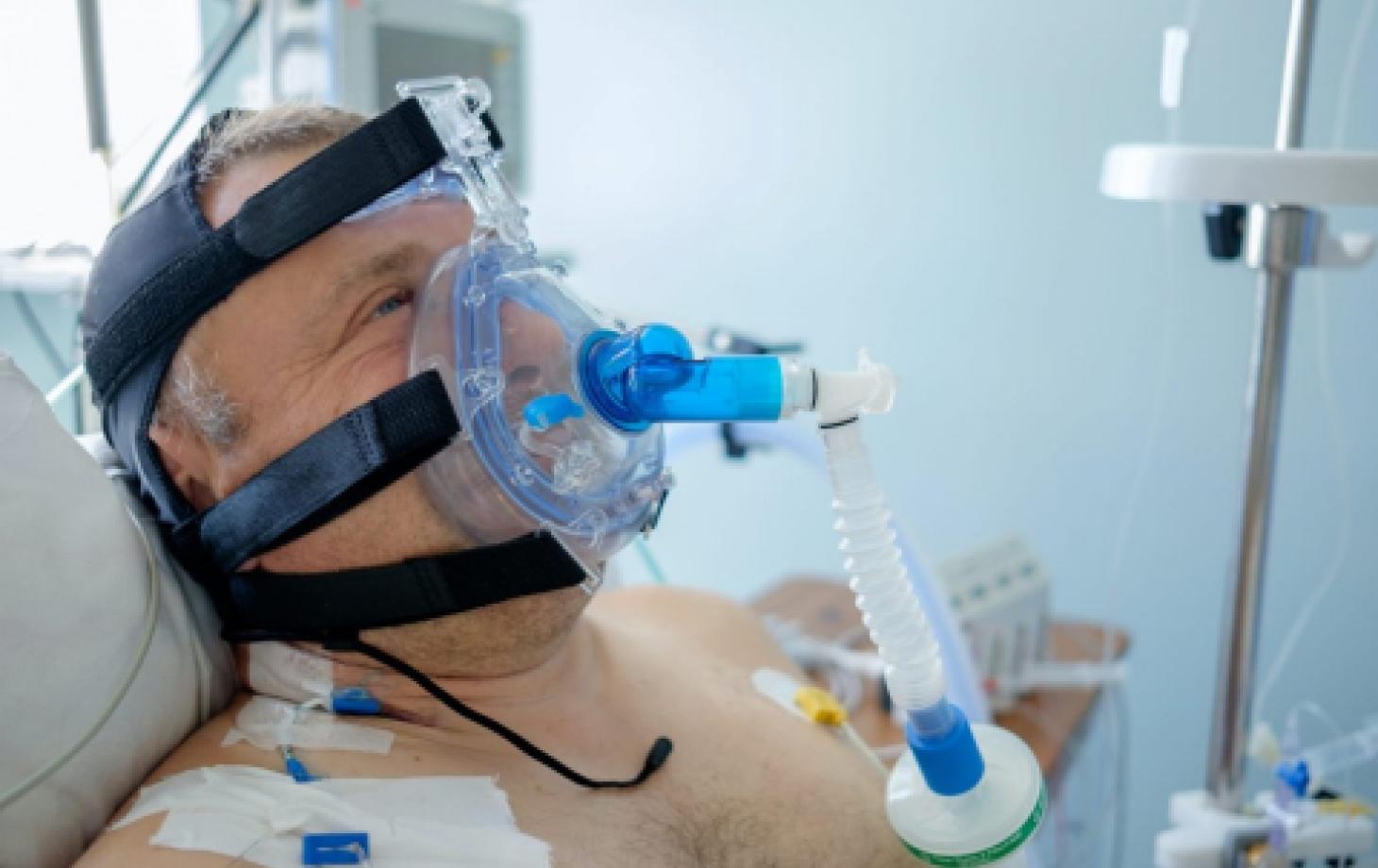
— Если через несколько минут/часов врач видит, что пациенту не становится легче, и он продолжает задыхаться, его переводят на маску CPAР (сипап). Что это такое? К лицу пациента прикладывается специальная маска, которая герметично прилегает к коже, закрывая нос и рот больного. Маска подключается к аппарату, который под давлением «вдувает» насыщенный кислородом воздух в лёгкие пациента. Пациент при этом все ещё находится в сознании и испытывает не самые приятные ощущения. Какие?
Находясь в автомобиле, движущемся со скоростью около 100 км/час, высуньте голову из окна лицом вперёд и попробуйте подышать. Или проще: возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР.
Маска эта плотно привязывается к голове пациента, и ему приходится лежать с ней по несколько часов в день, но чаще — целыми днями, а иногда неделями. Все это время пациенты в сознании, и врачи объясняют им, что хоть это и тяжело, но им нужно стараться дышать через эту маску, так как это для них — единственный шанс на жизнь. Больные плачут, им тяжело, им больно, но они хотят жить и поэтому стараются. Стараются дышать, регулярно переворачиваются на живот, на один бок, потом на другой, выполняя все указания врачей. При этом они продолжают принимать огромное количество антибиотиков, спазмолитиков, гормонов и других лекарств, которые нужны для лечения пневмонии и других осложнений коронавирусной инфекции.
В таком состоянии больной может провести день, неделю и даже больше. Если повезет и организм будет отвечать на лечение, через определенное время лёгкие начнут восстанавливаться, маску СРАР снимут, и лечение продолжится дальше. Но так везёт не всем, далеко не всем.
Как подключают пациента к аппарату ИВЛ
— Очень часто даже в положении «на животе», даже с маской СРАР, даже при назначении лучших антибиотиков и других лекарств больному лучше не становится. Он продолжает задыхаться, при этом частота дыханий может доходить до 30 и более в минуту (попробуйте, каково это, делать вдох-выдох каждые 1,5–2 секунды). Не забывайте, что все это время (часы, дни) у пациента ощущения такие, как будто он только что взбежал по лестнице на 9 этаж за минуту. Он говорит врачу, что ему тяжело дышать, что он задыхается, что он боится умереть и что хочет жить.
На данном этапе (а иногда и раньше) у врача не остаётся другого выбора, кроме как подключить пациента к аппарату ИВЛ (искусственной вентиляции лёгких).
Как это происходит? Больного вводят в состояние, подобное наркозу во время операции: он засыпает и перестает чувствовать боль и вообще что-либо. После этого ему в горло (в трахею) вводится пластиковая трубка, которая подключается к аппарату и через которую аппарат вентилирует лёгкие (то есть дышит за пациента).
Для медицинского персонала при этом начинается самый тяжёлый период: больного на ИВЛ по несколько раз в день переворачивают со спины на живот, с живота на бок, потом снова на спину и по новой. При этом некоторые больные (больше половины, а то и 2/3) весят за 100 кг (а были и по 150, и по 200). И переворачивают их не специально подготовленные, физически крепкие люди, а санитарки, медсестры и врачи. Да да, стокилограммовых пациентов переворачивают женщины, причем одного больного нужно переворачивать по 4-5 раз в день, а таких больных в отделении реанимации обычно от 2 до 5–6, иногда и больше.
Если интубированному больному повезет, его организм ответит на лечение и его лёгкие начнут восстанавливаться, через несколько дней его отключат от аппарата ИВЛ и снова поставят на маску СРАР, затем на обычную маску. При этом не исключено, что пациенту может снова стать хуже и его снова подключат к ИВЛ, после чего все начнется заново.
«Спит и не понимает, что умирает»
— Но есть и другой сценарий: несмотря на лечение, несмотря на усилия врачей, несмотря на СРАР и ИВЛ, состояние пациента продолжает ухудшаться, поражение лёгких прогрессирует, сатурация продолжает падать, и падать, и падать. И сделать уже нельзя ничего. «Положительный» (не то слово, совсем не то, но другого подобрать не могу) момент во всем этом лишь тот, что пациент при этом находится с медикаментозном сне, не чувствует невыносимой одышки и вообще ничего не чувствует, не страдает. Он спит и не понимает, что умирает. А он умирает.
Из-за недостатка кислорода в первую очередь отмирают клетки мозга, потом отказывают другие органы, и под конец происходит остановка сердца, и «завести» его уже не удается даже во время реанимации. Человек умер, для него страдания закончились.
А для дежурного врача наступает один из самых тяжёлых (по моему мнению) моментов: он берет телефон, набирает записанный в истории номер, и.
— Здравствуйте, вам звонит врач из реанимации по поводу пациента *******, кем вы ему приходитесь? К сожалению, вынужден сообщить, что ваша мама (ваш папа, ваша бабушка, ваш дедушка, ваша сестра, ваш брат, ваш сын, ваша дочь) скончалась.
Как реагируют люди на такой звонок? Рассказывать не буду, сами догадываетесь. А врач снова надевает костюм и идёт к следующему больному, бороться за следующую жизнь, понимая, что победят в этой битве не все.
Как умирает больной с ковидом. К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.