как узнать жизненную емкость легких
Алгоритм исследования ФВД спирометром МАС2-БМ в общей врачебной практике
Сегодняшние требования к умениям и навыкам врача общей практики (ВОП) продиктованы как экономической целесообразностью распределения ресурсов в системе здравоохранения, так и развитием медицинских технологий. Современное развитие медицинской техники предоставляет ВОП расширить свои диагностические возможности, в том числе самостоятельно оценить функцию внешнего дыхания (ФВД) при помощи спирометрии – базового метода исследования вентиляционной способности легких. Спирометрия является наиболее простым, неинвазивным и диагностически значимым методом выявления вентиляционных нарушений легких, часто встречающихся в работе ВОП.
Проведение спирометрии заложено в рамках приказа Министерства здравоохранения Республики Беларусь № 177 от 27.02.2018 г. «Об организации работы врача общей практики». С целью реализации поставленной задачи учреждения здравоохранения амбулаторно-поликлинического типа Республики Беларусь оснащаются портативными спирометрами, а также проводится целевое обучение ВОП по работе с ними. Наиболее широкое распространение в общей врачебной практике получил портативный спирометр отечественного (ООО «БЕЛИНТЕЛМЕД», г. Минск) производства МАС2-БМ, в дальнейшем Спирометр, обеспечивающий полноценное исследование вентиляционной функции лёгких как на приёме, так и при выезде к пациенту.
Спирометр также поддерживает выполнение Pre/Post тестов с бронхолитиками и физической нагрузкой, неограниченное архивирование результатов тестирования, организует динамическое наблюдение при рутинной спирометрии, в т.ч. режимы ХОБЛ-мониторирования и детского мониторирования. В приборе реализован контроль качества и воспроизводимости тестов в соответствии с рекомендациями ATS-1994 и ATS/ERS-2005 по предпочтению исследователя с выдачей сообщений (в т.ч. звуковых) и рекомендаций в процессе тестирования. Спирометр имеет возможность проведения скрининга ФВД с заключением по принципу «с одного взгляда», а также возможность подключения режима пульсоксиметрии.
Прибор адаптирован к проведению массовых исследований ФВД (например, при профосмотрах), допускает использование как многоразовых, так и одноразовых мундштуков, а также антибактериальных пульмонологических фильтров. Так как Спирометр оснащён встроенными аккумуляторами, то он допускает работу как в условиях кабинета, так и на выезде вплоть до полевых условий. Простую и удобную навигацию в меню прибора обеспечивает встроенный цветной сенсорный экран.
Поскольку базовые сведения о спирометрии как о методе исследования ФВД были изложены в статье «Спирометрия в общей врачебной практике» в журнале «Семейный доктор», № 3, сентябрь 2019 года, настоящая статья посвящена последовательности действий – алгоритму работы ВОП при проведении исследования.
ШАГ 1. ПОДГОТОВКА.
Рисунок 1. Главное меню спирометра МАС2- БМ 2) Следует задать пациенту вопросы о недавнем курении, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты исследования;
3) Обязательно нужно внести следующие данные о пациенте по запросу прибора: Ф.И.О., дату рождения в формате день-месяц-год, рост, вес, расовый фактор, а также провести опрос о курении – в случае, если пациент курит, внести количество выкуриваемых сигарет в день и продолжительность курения в годах;
! Все данные должны быть точны, особенно при первом вводе данных пациента; рост пациента следует измерить – даже 2-3 см несовпадения реального роста пациента с тем, что он думает про себя, могут привести к недостоверному результату тестирования!
! Если пациент ранее уже обследовался на Спирометре, то его следует загрузить из архива, при необходимости откорректировав его рост, вес, фактор курения. При этом Вы сэкономите время на ввод данных пациента и не допустите ошибок, поскольку данные пациента уже были введены точно ранее!
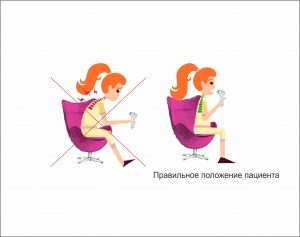
4) Следует правильно расположить пациента перед спирометром – с прямой спиной и слегка приподнятой головой, отвернув от него экран прибора (см. Рис. 2);
Рисунок 2. Правильное положение пациента при спирометрии
5) Далее надо объяснить пациенту, как правильно использовать мундштук (см. Рис. 3).
Рисунок 3. Расположение мундштука во рту пациента
Зубы должны лежать на мундштуке, а губы – его плотно обхватывать, чтобы весь воздух как при вдохах, так и при выдохах проходил только через мундштук, а не мимо его. При этом не следует держать мундштук слишком глубоко – это может создать препятствие для свободного дыхания!
! Обращайте внимание на то, как пациент использует мундштук. Это очень важно! Никто, кроме исследователя, это не проконтролирует, а пациенты, особенно при первом для них проведении спирометрии часто допускают ошибки при использовании мундштука!
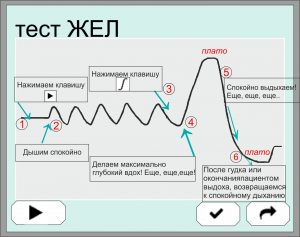
6) Необходимо объяснить пациенту порядок выполнения дыхательных манёвров для 2-х тестов: исследование жизненной емкости легких (тест ЖЕЛ – см Рис. 4),
Рисунок 4. Проведение теста ЖЕЛ
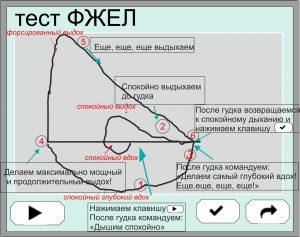
исследование форсированной жизненной емкости легких (тест ФЖЕЛ – см. Рис. 5).
Рисунок 5. Проведение теста ФЖЕЛ
Важно подчеркнуть, что дыхательные манёвры строго регламентированы в соответствии с рекомендациями ATS-1994 и ATS/ERS-2005, проводятся по командам и инструкциям исследователя. Главный принцип спирометрии информирование, контроль выполнения и сотрудничество с пациентом.
! Самостоятельно, без указаний исследователя выполнить достоверно спирометрию пациент не сможет!
7) Помогите пациенту надеть носовой зажим. Предложите ему попробовать подышать носом при надетом зажиме. Если воздух всё же проходит, то следует более тщательно укрепить носовой зажим до тех пор, пока нозальный поток не прекратится. После этого предложите пациенту попробовать подышать через мундштук до начала тестирования, укажите ему на ошибки при их наличии – это поможет ему при выполнении тестирования!
ШАГ 2. ПРОВЕДЕНИЕ. 1) Начинаем исследование ФВД с проведения теста ЖЕЛ, как менее сложного и нагрузочного для пациента. Порядок действий – в соответствии с Руководством по эксплуатации Спирометра. Обращаем внимание на то, чтобы сенсор дыхания находился в покое и пациент не пытался брать его в рот до гудка прибора – сигнала для начала тестирования. Требуемый манёвр при тесте ЖЕЛ представлен на Рис. 4.
После гудка Спирометра исследователь предлагает пациенту дышать спокойно 4-5 дыхательных циклов, затем переводит прибор в измерение ЖЕЛ нажатием клавиши и в такт дыханию пациента командует ему сделать самый глубокий вдох и затем максимально полный и продолжительный выдох.
! При выполнении спокойного дыхания не следует задавать ритм дыхания пациента командами «Раз, два, три..» или «Вдох, выдох…» – это приведёт к искажению паттерна дыхания обследуемого! На протяжении всего спокойного дыхания инструктируйте его: «Дышите спокойно, дышите спокойно…», позволяя тем самым пациенту записать свой паттерн дыхания в покое!
В процессе выполнения полного выдоха следует постоянно инструктировать пациента «Выдыхайте, выдыхайте, продолжайте выдох…», тем самым побуждая пациента корректно выполнить манёвр – сделать самый полный и продолжительный выдох, на который испытуемый способен, что и означает правильное завершение теста ЖЕЛ.
! При корректном выполнении выдоха Спирометр выдаст звуковой сигнал, информирующий исследователя о достижении приемлемой точности измерения показателя ЖЕЛ (
3-5%). Однако этот гудок не означает автоматическое завершение манёвра – решение о прекращении тестирования принимает исследователь, увидев как по показаниям прибора, так и наблюдая непосредственно пациента, что он более не в состоянии продолжать выдох.
Чем дольше после гудка выдыхает пациент, тем точнее Вы измерите его жизненную ёмкость лёгких!
Затем пациент возвращается к спокойному дыханию. Тест следует повторять до появления всех знаков «+» в таблице критериев качества тестов (см. Рис. 6), что означает достижение пациентом как технической приемлемости манёвров, так и воспроизводимости его дыхания. Для достижения технической приемлемости каждой попытки, а также воспроизводимости дыхания пациента исследование в тесте ЖЕЛ следует повторять не менее 2 – 3 раз, а если требуется, то и до 5 попыток, после чего рекомендуется предоставить отдых пациенту.
! Спирометр поддерживает также измерение ЖЕЛвд, когда манёвр начинается с полного выдоха, а измерение ЖЕЛ проводится на последующем максимально глубоком вдохе.

Рисунок 6. Критерии качества тестов
! Проведение только одной попытки в тесте ЖЕЛ даже при достижении нормы показателей НЕПРИЕМЛЕМО!
2) После достижения всех знаков «+» в таблице критериев качества тестов ЖЕЛ, либо после выдачи Спирометром сообщения «Исследования в тесте ЖЕЛ выполнены достоверно. Переходите к проведению следующего теста.» запускаем тест ФЖЕЛ в соответствии с Руководством по эксплуатации Спирометра. Обращаем внимание на то, чтобы сенсор дыхания находился в покое и пациент не пытался брать его в рот до гудка прибора – сигнала для начала тестирования.
Схема выполнения манёвра в тесте ФЖЕЛ представлена на Рис. 5. Исследователь дает пациенту команду «Дышите спокойно», затем предлагает ему спокойно полностью выдохнуть (с выдохом резервного объёма выдоха РОвыд), сделать максимально полный вдох и далее без задержки самый мощный и продолжительный (форсированный) выдох. Отсюда и название этого манёвра и измеряемого показателя – Форсированная жизненная ёмкость лёгких – жизненная ёмкость лёгких, определяемая при форсированном выдохе.
При выполнении форсированного выдоха следует постоянно инструктировать пациента «Выдыхайте, выдыхайте, продолжайте выдох…», тем самым побуждая пациента корректно выполнить манёвр – сделать самый мощный и продолжительный выдох, на который испытуемый способен, что и означает правильное выполнение теста ФЖЕЛ.
! При корректном выполнении выдоха Спирометр выдаст звуковой сигнал, информирующий исследователя о достижении приемлемой точности измерения показателя ФЖЕЛ (
3-5%). Однако этот гудок не означает автоматическое завершение манёвра – решение о прекращении тестирования принимает исследователь, увидев как по показаниям прибора, так и наблюдая непосредственно пациента, что он более не в состоянии продолжать выдох.
Этот манёвр является самым сложным по исполнению для пациента, но, с другой стороны, наиболее информативным из всего спирометрического тестирования. Если с пациентами молодого возраста с нормальной бронхиальной проходимостью бывает сложно добиться приемлемой продолжительности выдоха, то, наоборот, пациенты старшего и пожилого возраста, особенно с наличием выраженной бронхообструкции, могут ещё долго выдыхать после гудка прибора!
! Без Вашей помощи сам пациент манёвр ФЖЕЛ корректно не выполнит!
Чем дольше пациент выдыхает, даже после гудка прибора (зачастую такой выдох сопровождается хорошо слышимыми характерными свистящими звуками), тем точнее Вы измерите его ФЖЕЛ, тем раньше Вы зарегистрируете начальные обструктивные нарушения ФВД!
! Не торопитесь завершать тестирование сразу же после того, как услышали гудок прибора!
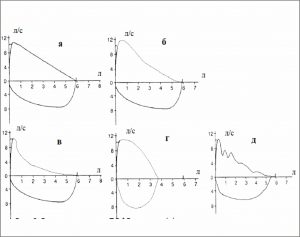
! Проведение только одной попытки в тесте ФЖЕЛ даже при достижении нормы показателей НЕПРИЕМЛЕМО! На Рис. 7 схематически представлены возможные варианты выполнения теста ФЖЕЛ [8].
Рисунок 7. Корректное – а; технически неприемлемое выполнение манёвра ФЖЕЛ: б – кашель при первой секунде форсированного выдоха; в – преждевременное завершение манёвра; г, д – недостаточное усилие в начале манёвра.

Получение диагностически значимых результатов спирометрии – это большой труд, причём как пациента, так и исследователя! Но адекватный диагноз того стоит!
ШАГ 3. ИНТЕРПРЕТАЦИЯ После выполнения тестов, компьютерная программа Спирометра рассчитывает ряд параметров ФВД и интерпретирует их с выдачей автоматического заключения. Результаты проведенного исследования доступны как на экране Спирометра – следует войти в меню «ЗАКЛЮЧЕНИЕ» (см. Рис. 9),
Рисунок 9. Заключение и печать спирометрического исследования. так и в виде печатного протокола – следует войти в меню «ПЕЧАТЬ» (см. Рис. 9). Результаты исследования включают в себя как цифры – значения измеренных показателей ФВД, так и графики в спирометрическом (объём – время) и пневмотахометрическом (поток – объём) представлениях.
Протокол исследования ФВД Спирометра (см. Рис. 10)

При анализе результатов ВОП должен оценить:
! Не следует интерпретировать недостоверные исследования ФВД! Выбросьте их в корзину! И тогда повторное исследование будет записано качественно!
2) значения показателей объема форсированного выдоха за 1-ю секунду (ОФВ1), ЖЕЛ, ФЖЕЛ и индекс Генслара – отношение ОФВ1 к ФЖЕЛ (ОФВ1/ФЖЕЛ) для выявления отсутствия/наличия вентиляционных нарушений, а в случае наличия – их типа, уточнения степени их тяжести, мониторирования течения заболевания и оценки адекватности терапии. В протоколе исследования Вы всегда найдёте возрастные нормы в соответствии с используемым стандартом должных величин, а также абсолютные (в л и л/с) и относительные (в процентах от нормы) значения вышеуказанных показателей.
Описание показателей, предназначенных для скрининговой диагностики респираторных нарушений, представлены в таблице 1.
Таблица 1. Описание показателей «базовой» спирометрии
| № п/п | Показатель | Расшифровка | Значение |
| 1 | ЖЕЛвд | Жизненная емкость легких, измеренная на вдохе | Максимальный объем воздуха, который может вдохнуть пациент в легкие при проведении спокойного вдоха после полного выдоха |
| 2 | ФЖЕЛ | Форсированная жизненная емкость легких | Максимальный объем воздуха, который человек может форсированно выдохнуть после максимально глубокого вдоха. |
| 3 | ОФВ1 | Объем форсированного выдоха за 1- ю секунду | Самый информативный показатель. Отражает интегральную бронхиальную проходимость дыхательных путей. |
| 4 | (ОФВ1/ФЖЕЛ) х 100% | Отношение объема форсированного выдоха за 1- ю секунду к форсированной жизненной ёмкости легких | Индекс Генслара |
| 5 | (ОФВ1/ЖЕЛ) х 100% | Отношение объема форсированного выдоха за 1- ю секунду к жизненной емкости легких | Индекс Тиффно |
Программное обеспечение Спирометра адаптировано для проведения респираторного скрининга. Сводная диаграмма параметров (см. Рис. 11)

Рисунок 11. Оценка ФВД с «одного взгляда». позволяет оценить ФВД по принципу «с одного взгляда» без анализа числовых значений. С её помощью Вы сможете достоверно оценить отсутствие/наличие вентиляционных нарушений, а в случае наличия вентиляционных нарушений – определить их тип и уточнить выраженность этих нарушений. Качественная оценка вида вентиляционных нарушений производится по цвету столбцов, относящихся к объёмным или скоростным показателям. Так зеленый цвет столбца означает нормальное значение показателя, зеленый с менее плотной штриховкой – условную норму, желтый цвет соответствует умеренному снижению, розовый – значительному снижению, красный – резкому снижению значения показателя (см. Рис. 11). Качественное определение типа и степени нарушения вентиляционной функции лёгких может также производится с помощью визуальной оценки кривой «поток-объем», полученной при выполнении теста ФЖЕЛ (см. Рис. 12 [8])
Алгоритм оценки спирометрических показателей стартует с определения типа нарушения вентиляции (обструкция/возможно рестрикция). Количественной оценке результатов исследования в первую очередь подлежат показатели ОФВ1, ФЖЕЛ и соотношение ОФВ1/ФЖЕЛ.
При снижении соотношения ОФВ1/ФЖЕЛ менее 70% фиксируют обструктивные нарушения ФВД и оценивают выраженность обструкции по показателю ОФВ1 (Таблица 2).
Таблица 2. Классификация степени тяжести бронхиальной обструкции по ОФВ1 (градация ERS/ATS, 2005)
Спирография легких
Оценка функции внешнего дыхания играет большую роль в диагностике большого количества заболеваний легких и бронхов, позволяя обнаружить изменения еще до появления их первых признаков, определить динамику изменений при проведении лечения. С этой целью сегодня используются разные методы, но одним из наиболее информативных и при этом безопасных является спирография.
Что такое спирография
Спирография или спирометрия представляет собой диагностический метод исследования функции внешнего дыхания и является главным способом оценки функционального состояния легких и бронхов. Она широко применяется в пульмонологии и терапии, поскольку позволяет установить:
Дополнительно определяется индекс Тиффно (ИТ), являющийся отношением ОФВ1/ФЖЕЛ.
Таким образом, спирография дает большое количество информации об особенностях функционирования органов дыхания конкретного больного, что позволяет не только обнаружить признаки патологических изменений, но и разработать наиболее эффективную тактику лечения. В результате удается обнаружить:
Процедура может проводиться детям, начиная с 5-ти лет. Но в силу возраста она не всегда оказывается информативной, поскольку ребенку бывает сложно объяснить, что от него требуется, особенно при выполнении форсированного выдоха.
Показания к проведению спирографии
Поскольку спирография является безопасным и достаточно простым в проведении диагностическим методом, ее широко используют в пульмонологии, а также в терапии при подозрении на наличие заболеваний пульмонологического профиля. А именно ее назначают при:
Также провести спирографию рекомендуется всем, кто имеет большой стаж курения.
Выполнение спирографии показано и в профилактических целях. Поэтому ее вносят в перечень обязательных исследований, подлежащих выполнению при ежегодном профилактическом медицинском обследовании. Кроме того, ее назначают людям, работающим на вредных производствах, и детям при наличии у близких родственников хронических заболеваний органов дыхания, аллергических реакций, проявляющихся бронхоспазмом. Она же используется для внесения корректив в терапию бронхиальной астмы и ХОБЛ.
Особенности подготовки
Для получения максимально точных данных выполнение спирографии требует несложной подготовки. Так, следует воздержаться от употребления пищи за 6—8 часов до ее проведения, поэтому обычно исследование назначают на утро. Также перед процедурой не рекомендуется пить крепкий чай или кофе, курить. Накануне следует поужинать легким блюдами, отказаться от алкоголя и энергетиков. Допускается за час до исследования выпить стакан теплой воды. Кроме того, лучше отказаться от утренней зарядки, если таковая практикуется.
На спирографию стоит приходить в свободной, удобной одежде, которая не стесняет дыхания. Поэтому лучше не надевать галстук, тесное белье и т. д. Непосредственно процедура проводится примерно через 20 минут после того, как пациент пришел в клинику. Это время требуется для того, чтобы полностью нормализовалась работа дыхательной и сердечно-сосудистой системы после физической нагрузки.
По рекомендации лечащего врача перед спирографией стоит сделать перерыв в использовании бронхолитиков, часто назначающихся при бронхиальной астме, ХОБЛ и других обструктивных заболеваниях органов дыхания. Так, использование β2-антагонистов короткого действия, в частности Сальбутамола, Вентолина, Беродуала следует отменить минимум за 6 часов до проведения спирографии. Ингаляции β2-антагонистов длительного действия, т. е. Серетида, Фостера, Форадила, Симбикорта, Сереванта и применение Оксиса необходимо проводить не позднее, чем за 12 часов до исследования. Что же касается пролонгированных теофиллинов, например, Спирива, то отмену препарата производят за сутки до спирографии. Но прекращать прием данных лекарственных средств следует только по согласованию с лечащим врачом.
Как проводится спирометрия
По сути, спирография и спирометрия – одно и то же. Единственная разница между этими понятиями заключается в том, что спирометрией можно назвать сам процесс выполнения исследования, а при спирографии его результат выдается в виде графика, точно описывающего функцию легких. Сегодня эти понятия идентичны и взаимозаменяемы.
Сейчас практически везде для оценки дыхательной функции используется компьютерная спирометрия, хотя ранее для этих целей применялись механические приборы, как правило, водного типа. Современные цифровые устройства, называемые спирографами, позволяют снять нужные показания в разных режимах и автоматически рассчитать необходимые соотношения, что существенно ускоряет и упрощает проведение диагностики. Система дополнительно учитывает вес, рост, пол, возраст пациента.
Спирография может выполняться при спокойном дыхании с целью определения жизненной емкости легких, при форсированном (резком, сильном) выдохе и с проведением функциональных проб:
Аппарат для выполнения спирографии может быть закрытым и открытым. В первом случае он имеет вид герметично закрывающейся прозрачной камеры, соединенной с регистрирующей частью. Открытые аппараты обеспечивают вдыхание атмосферного воздуха и представляют собой компьютер того или иного размера и присоединенный к нему мундштук с датчиками.
Непосредственно проведение спирографии заключается в следующем:
Чтобы добиться правильного выполнения форсированного выдоха, может потребоваться 3—8 попыток, так как приступ кашля, смыкание голосовых связок, ранняя остановка выдоха, перекрытие мундштука приводит к получению неточных результатов.
Исследование длится 15—45 минут. После окончания процедуры компьютер составляет график по результатам исследования, который называют спирограммой. При обнаружении отклонений в ней процедуру обычно повторяют, порой неоднократно. Если же изменения стойкие и сохраняются от исследования к исследованию, больному рекомендуется пройти дополнительные диагностические процедуры или выполнить спирометрию с бронхолитиком.
Например, в спорных случаях может выполняться исследование особенностей диффузии легких, т. е. качество поступления кислорода из легких в кровь и выведения углекислого газа. Изменение этого параметра указывает о тяжелых нарушениях дыхательной функции. Также пациентам может рекомендоваться проведение бронхоспирометрии, т. е. введение бронхоскопа под анестезией с оценкой функциональности каждого легкого в отдельности с вычислением его минутного, жизненного объема и ряда других показателей.
В комплексе со спирографией нередко назначаются ЭКГ, УЗИ сердца и рентген легких, так как это позволяет точно установить наличие или отсутствие связи между патологиями бронхолегочной и сердечно-сосудистой систем.
Расшифровка результатов
Интерпретация результатов исследования – задача специалиста. При этом обязательно учитываются не только полученные данные, но и качество проведенной процедуры, возможность ложноположительной и ложноотрицательной интерпретации.
Заключение составляется путем сравнения полученных данных с нормальными показателями ОФВ1, ЖЕЛ, ФЖЕЛ, ИТ, МВЛ и другими. У здоровых людей эти величины всегда выше 80% от показателей нормы. На наличие патологических изменений указывает получение данных ниже 70% нормальных показателей.
Частота дыхания
Изначально оцениваются показатели частоты дыхания, т. е. количество сделанных вдохов и выдохов в течение минуты. В норме взрослый человек делает 16—20 дыхательных движений в минуту, дети – больше в зависимости от возраста. На этот показатель влияет положение тела пациента во время проведения исследования, степень эмоционального возбуждения и употребление накануне пищи. Если эти условия выполнения спирографии не были нарушены, увеличение частоты дыхания может указывать на наличие:
Если учащение дыхательных движений сочетается со снижением глубины, подобное может быть признаком сухого плеврита, острого миозита, межреберной невралгии, переломов ребер, присутствия в легких метастаз.
Снижение показателей частоты дыхания характерно для поражений головного мозга, в частности, менингита, опухолей, отека головного мозга и кровоизлияний в него.
Дыхательный объем
Дыхательный объем (ДО) – количество вдыхаемого воздуха за 1 вздох. В норме он составляет 0,5—0,8 л, но диагностическим параметром считается его снижение на фоне увеличения частоты дыхания или наоборот. Так, увеличение дыхательного объема при увеличении частоты дыхания наблюдается при повышенной температуре тела или присутствии анемии. Снижение обоих показателей типично для эмфиземы легких, выраженного сужения трахеи, заболеваний, вызывающих угнетение функции дыхательного центра, расположенного в головном мозге.
Минутный объем дыхания
МОД рассчитывается путем получения произведения показателя частоты дыхания на дыхательный объем. Поэтому в норме у взрослого человека МОД составляет порядка 4—10 л. Этот параметр является важным для оценки качества вентиляции мельчайших составляющих легких, альвеол. Ведь при глубоком и поверхностном дыхании попадающий в легкие воздух по-разному их наполняет. При неглубоком, частом дыхании он может не доходить до альвеол, что снижает качество течения газообменных процессов в организме.
Возрастание показателей МОД может указывать на развитие легочной или сердечной недостаточности легкой и средней тяжести, тиреотоксикоза или поражений центральной нервной системы. Снижение же этой величины является признаком тяжелой легочной или сердечной недостаточности, микседемы или угнетения дыхания.
Но МОД во многом зависит от психологического состояния пациента, степени тренированности легких, особенностей метаболизма. Поэтому часто этот показатель воспринимают в качестве вспомогательного.
Жизненная емкость легких
ЖЕЛ показывает не общий объем легких, а максимально возможный объем воздуха, который конкретный человек способен вдохнуть и выдохнуть, т. е. в него входит и резервный объем вдоха и выдоха. У здорового взрослого человека этот показатель равен 3000—5000 мл и приближается к индивидуально рассчитанной по математической формуле должной жизненной емкости легких (ДЖЕЛ).
ДЖЕЛ для взрослых мужчин = (27,63 – 0,122 х В) х L;
ДЖЕЛ для взрослых женщин = (21,78 – 0,101 х В) х L.
В норме разница между полученным и рассчитанным показателем не должна быть более 15%. Получение большей разницы характерно для:
Незначительное снижение ЖЕЛ указывает на обструктивные заболевания бронхов.
Форсированная жизненная емкость легких
Этот показатель, сокращенно называемый ФЖЕЛ, в норме должен быть не более чем на 100-300 мл меньше ЖЕЛ. С его помощью можно оценить эластичность легких, качество функционирования дыхательных мышц и проходимость бронхов.
При увеличении разницы между ЖЕЛ и ФЖЕЛ до 1500 мл и более, следует предположить наличие:
Объем форсированного выдоха за 1 секунду
ОФВ1 – индивидуальный показатель, зависящий от пола, возраста и веса. У здорового человека он должен находиться в пределах 1,4—4,2 л/сек. Но полученный при спирографии результат обязательно сравнивают с должным, который рассчитывают для каждого пациента отдельно по формуле:
ОФВ1 для мужчин = 0,036∙рост – 0,031∙вес;
ОФВ1 для женщин = 0,026∙рост – 0,028∙вес.
Отклонения полученного ОФВ1 от должного является показателем наличия хронической бронхиальной обструкции, а также позволяет контролировать динамику течения заболевания.
Обнаружить обструктивные заболевания на ранних этапах развития поможет средняя объемная скорость (СОС), отражающая скорость выполнения форсированного выдоха в средине дыхательного движения.
Индекс Тиффно
ИТ рассчитывается как отношение ОФВ1 к ЖЕЛ и у здоровых людей равен 70—90%. Этот показатель уменьшается при:
По ИТ можно установить тип обструкции. Дополнительно проводится проба с бронхолитиками и, если после ее проведения ИТ возрастает, причина заключается в бронхоспазме. Если же ситуация не изменяется, следует искать корень проблемы в других патологиях.
Максимальная вентиляция легких
У взрослых здоровых людей МВЛ равна 50—180 л/мин. Снижение этого показателя характерно для развития дыхательной или сердечной недостаточности.
Показатели скорости движения воздуха
Эти параметры рассчитываются по достаточно сложному алгоритму, заключающемся в построении треугольника на полученной спирограмме. Нормальными значениями считаются 160—300 мм/мин.
Таким образом, на основании изменения только одного из показателей спирометрии невозможно поставить диагноз. Всегда полученные данные оцениваются в комплексе и по изменению ряда параметров говорят о наличии того или иного заболевания, что дополнительно подтверждают другими инструментальными исследованиями.
Противопоказания
Несмотря на простоту и безопасность процедуры, существуют ситуации, когда проведение спирографии может нанести пациенту вред. Выполнение спирографии противопоказано при:
Важно: несмотря на большую информативность спирографии, не всегда проблемы с дыханием связаны с нарушением функции внешнего дыхания, и нормальные показатели спирографии не являются признаком здоровья, поэтому могут присутствовать те или иные жалобы, связанные с одышкой и кашлем.
Одними из факторов, оказывающих влияние на функцию легких, могут быть:
Всех пациентов обследуют, учитывая множество факторов, оказывающих влияние на функцию легких, а терапия подбирается индивидуально в зависимости от состояния организма и его резервных возможностей. Комплексный подход в сочетании с другими методами лечения дает возможность сократить период реабилитации и усилить эффективность проводимых мероприятий, минимизировать медикаментозное лечение, уменьшить риск возникновения осложнений в будущем.
Таким образом, спирография является весьма информативным диагностическим методом, позволяющим получить много информации о работе органов дыхания, проследить эффективность назначенной терапии и дифференцировать ряд патологий бронхов и легких от заболеваний сердечно-сосудистой и других систем. При этом он отличается простотой выполнения, безопасностью и доступностью, что позволяет использовать спирографию практически без ограничений, в том числе в рамках профилактических осмотров.