Ахалазия пищевода что это за болезнь как лечить
Ахалазия пищевода что это за болезнь как лечить
Ахалазия пищевода – редкое заболевание, встречающееся у одного человека на 100 тысяч. Первые упоминания о болезни приходятся на 1672 год. Характерной особенностью ахалазии пищевода является отсутствие рефлекса, вызывающего раскрытие кардии при глотании. Заболеванию сопутствует понижение тонуса пищевода в грудинном отделе и проблемы с перистальтикой кишечника. Чаще всего ахалазию пищевода диагностируют у 40-50-летних пациентов, преимущественно у женщин, более склонных к заболеванию. У детей она встречается крайне редко и составляет 3,9% от общего числа пациентов. Эндоскопия пищевода один из способов обследования и выявления заболевания.
Что способствует заболеванию ахалазией
Конкретную причину, вызывающую развитие заболевания, специалисты не называют. Связывают его с инфекциями, сдавливанием пищевода, воспалениями, опухолями злокачественного происхождения, инфильтративными поражениями и т.д. В детском возрасте ахалазию пищевода обнаруживают обычно после пяти лет.
Первые проявления заболевания остаются незамеченными, поэтому диагностируется оно с опозданием. Если у ребенка дисфагия и после приема пищи у него начинается рвота, необходимо бить тревогу. Это распространенные симптомы, характерные для ахалазии.
Часто встречающиеся симптомы
В симптоматике ахалазии главной считается дисфагия, встречающаяся почти у всех заболевших. Время между появлением первых симптомов и визитом к доктору может составлять от одного до десяти лет. Второй по распространенности признак – застойные явления в пищеводе. Проявляется кашлем и приступами удушья ночью.
Изжога и болезненные ощущения в грудной клетке также могут быть признаками ахалазии. Локализуясь в основном за грудиной, сжимающие или сдавливающие боли ощущаются в нижней челюсти, шее и спине. Нередко ахалазию ошибочно принимают за желудочно-пищеводный рефлюкс или другое заболевание, сопровождающееся изжогой. Если она возникает не от еды и не проходит после употребления антацидных препаратов, есть вероятность, что проблема имеет отношение к ахалазии пищевода.
Какие бывают осложнения
При ахалазии во всем организме происходят необратимые изменения. Среди наиболее распространенных осложнений, связанных с заболеванием пищевода, называют:
При продолжительном протекании заболевания пищевод расширяется, истончаются его стенки, что и становится причиной осложнений. У страдающих ахалазией в большинстве случаев (85%) отмечают заметное снижение веса.
Как диагностировать ахалазию пищевода
Обструкция кардии и несущественная дилятация проксимального отдела наблюдается на всех стадиях заболевания. Характерные признаки прогрессирующей болезни можно увидеть на рентгеновских снимках. Заметным становится расширение пищевода, в нижнем отделе которого наблюдается сужение и клювовидное расширение в месте сужения.
Клинические признаки заболевания характерные, но нередко при обследовании пациентов после 50 лет их принимают за раннюю стадию рака пищевода. Наиболее эффективной для диагностики ахалазии является эзофагоскопия. Заболевание подтверждается изучением функциональных особенностей пищевода.
В нем выявляется дилятация просвета, сопровождаемая пониженным давлением. Также отсутствует перистальтика после глотания, а по всей протяженности пищевода поднимается давление. Точность диагноза подтверждает не раскрытый эзофагеальный сфинктер. У некоторых пациентов нарушения, связанные с отсутствием перистальтики, приводят к диффузному спазму. После глотания спазмы повторяются и усиливаются.
Как лечат ахалазию
Медикаментозному лечению заболевание поддается с трудом, оно лишь облегчает симптомы. Назначают щадящую диету, витаминные и седативные препараты, антиспастики. Терапию медикаментами проводят лишь с целью временного облегчения, но не излечения заболевания.
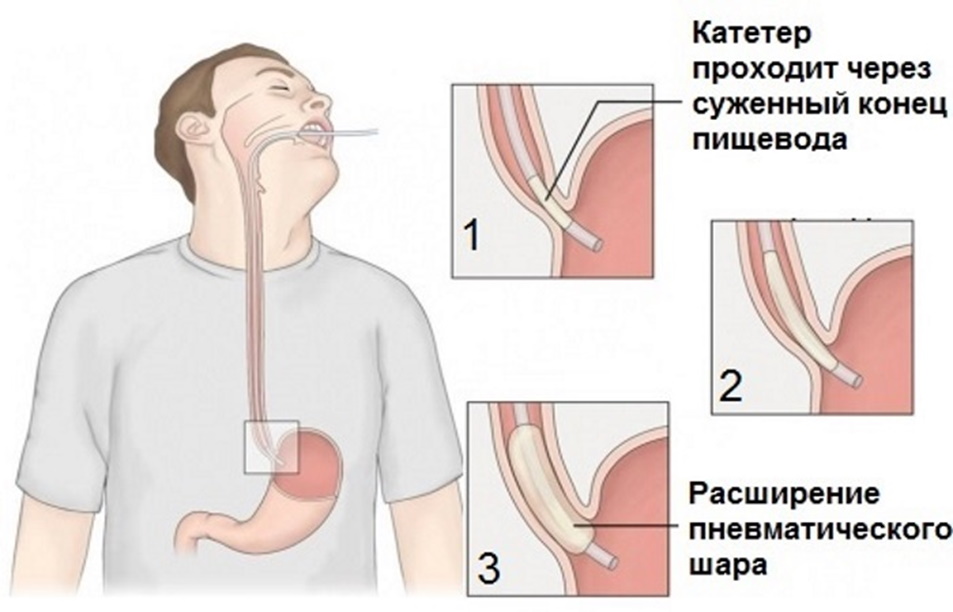
Форсировать расширение кардии можно при помощи дилятатора. Используются приборы механического, пневматического или гидростатического действия. Самыми распространенными и безопасными считаются пневматические.
Зонд с прикрепленным на его конец баллоном вводится в желудок. Процесс отслеживается при помощи рентгенологического исследования. Попадая в желудок, воздух надувает баллон и вытягивает его наружу. Так происходит расширение просвета пищевода.
При использовании дилятации симптомы исчезают у 80% больных, что говорит об эффективности метода. Применение механического устройства в 6% случаев может вызывать разрыв слизистой или стенок пищевода. При использовании эластичного дилятатора риск снижается до 1%.
Если лечение не эффективно, понадобится хирургическое вмешательство. Наиболее актуальной на сегодняшний день считают двустороннюю кардиомиотомию – продольное рассечение мышц дистального отдела пищевода. В некоторых случаях делается только передняя кардиомиотомия.
Операция дает шанс излечиться 90% больных. Отрицательные последствия имеют отношение в основном к рубцеванию. Этот метод предпочтителен при лечении запущенной детской ахалазии.
Ахалазия кардии
Ахалазия поражает одинаково часто как мужчин, так и женщин, чаще всего в возрасте 30 — 45 лет. Встречается это заболевание в 3 — 20% всех заболеваний пищевода. Раньше считалось, что ахалазия встречается у 1 человека на 100000 населения, но с улучшением диагностики и накоплением данных, стали появляться сообщения, что она встречается с частотой 5 и некоторые авторы считают, что даже 10 человек на 100000 населения
Причина возникновения ахалазии кардии
Сразу необходимо сказать, что достоверно причина ахалазии кардии не известна. Существую различные теории возникновения этого заболевания.
Генетическая теория основывается на том, что у пациентов с ахалазией пищевода находят изменения в одних и тех же локусах генов, кроме того риск заболевания ахалазией у детей с синдромом Дауна выше в 200 раз, чем в популяции
Инфекционная гипотеза — основывается на том, что при инфицировании Trypanosoma cruzi, которая вызывает болезнь Чагаса, также наблюдается дисфагия, по своему механизму похожая на ахалазию кардии. Кроме того рассматривается возможность развития ахалазии на фоне инфицирования вирусом Herpes zoster и вирусом кори
Аутоимунная теоррия — основывается на том, что у пациентом с ахалазией пищевода часто встречаются аутоимунные заболевания. Так у пациентов с ахалазией кардии, риск развития таких заболеваний как увеличивается: сахарного диабета 1-го типа в 5,4 раза, гипотиреоза в 8,5 раза, синдрома Шегрена в 37 раз, системной красной волчанки в 43 раза, увеита в 259 раз.
Но не одна из этих теорий, на сегодняшний день не получила убедительных подтверждений, поэтому нельзя говорит о том что известна причина этого заболевания
Классификация ахалазии кардии
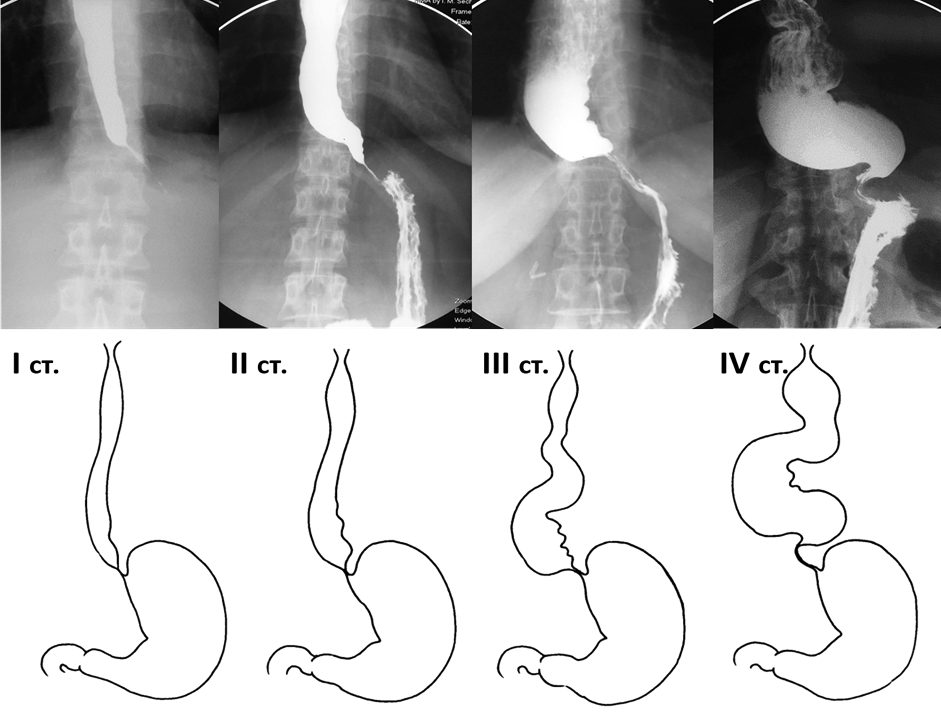
Классификация ахалазии кардии важна, так как в зависимости от степени заболевания, принимается решение о выборе той или иной тактики лечения. Всего различают 4 стадии:
I стадия (ранняя) — преходящие нарушения прохождения пищи, диаметр и перистальтика пищевода вне приступа не изменены ;
II стадия — устойчивое нарушение прохождения пищи, перистальтика пищевода усилена, пищевод не значительно расширен;
III стадия – выявляется стриктура кардиального отдела пищевода, последний значительно расширен, перистальтика вялая, поверхностная. В пищеводе натощак имеется жидкость;
IV стадия – стадия осложнений с изъязвлениями и эрозиями пищевода. Последний расширен до 10 см, S образно изогнут, перистальтика либо отсутствует полностью, либо разнонаправленная, поверхностная.
Клиническая картина ахалазии кардии
Чаще всего опытному гастроэнтерологу или хирургу не составит труда заподозрить ахалазию пищевода по жалобам пациента. Чаще всего пациенты жалуются на дисфагию, затруднение или полная невозможность прохождения пищи по пищеводу. Часто возникает так называемая парадоксальная дисфагия. когда твердая пища проходит легче чем жидкая. Со временем дисфагия прогрессирует и в особо тяжелых случаях пациенты теряют возможность питаться через рот, что приводит их к истощению. Частым симптомом ахалазии кардии является так называемый симптом мокрой подушки, когда у пациента появляется заброс содержимого расширенного пищевода в рот, и если человек спит то содержимое вытекает на подушку, это может быть как мокрота так и остатки пищи. Часто боли усиливаются на фоне стрессовых ситуаций, либо когда пациент нервничает, что нередко приводит пациентов с ахалазией кардии на прием к психиатру, вместо хирурга.
Нередко данное заболевание сопровождается достаточно интенсивными болями. В начале заболевания боли спастического характера, приступообразные, по мере прогрессирования заболевания боли становятся менее интенсивными, но практически постоянными.
Еще одним частым симптомом ахалазии кардии является регургитация, это заброс содержимого расширенного пищевода в рот, так называемая пищеводная рвота. Это состояние на самом деле напоминает рвоту, но в отличии от нее пациент не испытывает тошноты, и возникает она чаще всего при наклонах или в положении лежа.
Нередким симптомом ахалазии пищевода также является кашель, и развитие бронхитов, а иногда и воспаления легких. Проблема в том что во время регургитации агрессивное и инфицированное содержимое попадает в дыхательные пути, что и вызывает вышеуказанные осложнения.
Диагностика ахалазии кардии
Диагностика ахалазии кардии чаще всего не составляет большого труда.
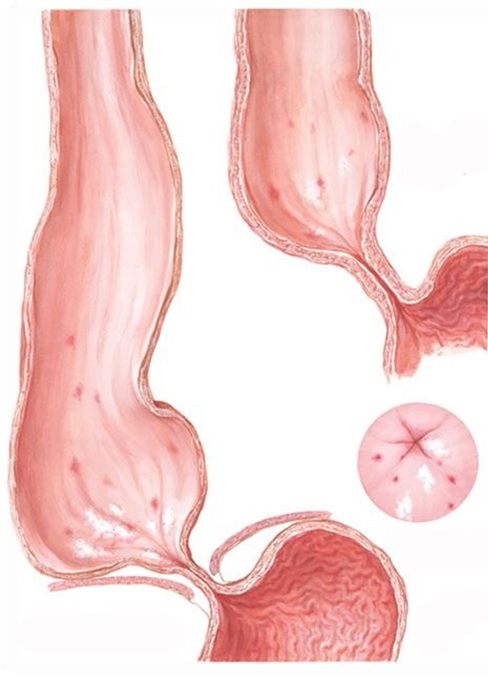
ФГДС (гастроскопия) — необходимо начинать обследование именно с этой процедуры. При выполнении ФГДС выявляется сужение пищевода в месте его впадения в желудок, эндоскопически аппарат проходит в желудок с усилием. При ахалазии 3 и 4 степени, пищевод расширен, содержит натощак остатки пищи, нередко выявляются язвы и эрозии пищевода.
Рентгенография пищевода с барием — позволяет оценить скорость прохождения контраста по пищеводу у пациентов с ахалазией пищевода. Также оценивается поперечный размер пищевода, перистальтика, и наличие изгибов. Именно на основании рентгенографии выставляется степень ахалазии кардии.
КТ исследование — выполняется для оценки наличия или отсутствия воспаления в окружающих тканях, наличие бронхита или пневмонии
Моторика пищевода — считается “золотым стандартом” диагностики ахалазии кардии, однако оборудование для его выполнения крайне дорогостоящее, и при этом его применение достаточно ограничено. В связи с этим такое оборудование имеет несколько клиник, в основном научно исследовательских.
Лечение ахалазии кардии
Сразу необходимо сказать, лечение ахалазии кардии возможно только хирургическим путем, медикаментозное лечение и использование народных средств не приносит значимого облегчения состояния пациентов и носит вспомогательный характер. В лечение ахалазии пищевода используют следующие методы: баллонная дилатация пищевода, инъекции ботулотоксина, лапароскопическая внеслизистая кардиомиотомия, пероральная эндоскопическая миотомия
Баллонная дилатация пищевода — наиболее часто используемый метод лечения ахалазии, в
связи с достаточной простотой. Суть метода заключается в том. что под контролем эндоскопа в желудочно пищеводный переход устанавливается силиконовый баллон на зонде, после чего он раздувается воздухом, и тем самым фактически разрывая неработающий сфинктер. Недостатком метода служит, нестойкий эффект, обычно длящиеся 1 — 2 года, и сокращающийся по мере повторения процедуры. Также при баллонной дилатации присутствует риск разрыва пищевода, хоть и достаточно не высокий.
Инъекция ботулотоксина — применяется чаще всего у пациентов с тяжелыми сопутствующими заболеваниями, кому противопоказано хирургическое вмешательство. Применяется крайне редко из-за неустойчивого эффекта. который длится не более 6 месяцев.
Операция при ахалазии кардии — лапароскопическая внеслизистая кардиомиотомия выполняется без разреза, через 1 см проколы. Выделяется часть пищевода, впадающая в желудок, и рассекается кардиальный сфинктер. Для предотвращения рецидива, края разреза мышечного слоя пищевода подшиваются к стенкам желудка, а для предотвращения рефлюкса желудочного содержимого в пищевод, формируется фундопликационная манжета. Этот метод показал свою эффективность в 90% случаев. при низком проценте осложнений, и на сегодняшний день является ведущим методом лечения ахалазии пищевода.
Пероральная эндоскопическая миотомия (ПОЭМ) — достаточно новый метод эндоскопического лечения ахалазии пищевода. Был внедрен в 2007 году хирургами из Японии, в 2010 стал выполняться в некоторых клиниках России. Суть метода та же что и при оперативном лечение, то есть рассечение кардиального сфинктера, только в данном случае, эта манипуляция выполняется из просвета пищевода. В настоящее время идет накопление опыта и результатов такого метода лечения ахалазии. Первые полученные данные говорят о сопоставимой эффективности с оперативным лечением, однако выявился и не достаток. У 40 — 60% перенесших ПОЭМ появляется другое заболевание, рефлюкс-эзофагит, что требует постоянного приема антисекреторных препаратов. Дело в том, что рассекая сфинктер мы добиваемся свободного прохождения пищи, однако сфинктер после рассечения перестает закрываться вообще. В связи с этим желудочное кислое содержимое попадает в пищевод, и вызывает его воспаление. При лапароскопической операции формируется фундопликационная манжета, предотвращающая заброс желудочного содержимого в пищевод.
Перечисленные метода лечения ахалазии кардии дают хороший эффект при ахалазии 1 и 2 степени, удовлетворительный результат при ахалазии 3, при 4 степени приходится удалять пищевод, и замещать его желудочным трансплантатом.
В целом при своевременном обращении к врачу, возможно достигнуть высокого качества жизни пациентов, и предупредить осложнения ахалазии пищевода.
Ахалазия кардии. Ахалазия кардиальной части пищевода (K22.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание

рис. Ахалазия кардии. Общее представление
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации ахалазии кардии в настоящее время не существует.
Этиология и патогенез
Эпидемиология
Возраст: преимущественно от 20 до 60 лет
Признак распространенности: Редко
Соотношение полов(м/ж): 0.3
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Основные симптомы ахалазии кардии.
При данном заболевании дисфагия имеет некоторые важные особенности:
Существует альтернативная точка зрения, согласно которой дисфагия при ахалазии носит следующий характер: нарушается проглатывание только твердой пищи, а обратная закономерность (нарушения проглатывания только жидкой пищи) практически не встречается.
В большинстве случаев при ахалазии кардии проявления пищеводной дисфагии постепенно усиливаются, хотя этот процесс может растягиваться на достаточно длительный срок.
Другие симптомы
При прогрессировании заболевания могут проявлятся симптомы так называемого застойного эзофагита: отрыжка тухлым, тошнота, повышение слюноотделения, неприятный запах изо рта (эти симптомы связаны с длительным застоем и разложением пищи в пищеводе).
Изредка у больных возникает изжога, вызванная процессами ферментативного расщепления пищи в самом пищеводе с образованием большого количества молочной кислоты.
У больных ахалазией икота возникает чаще чем у пациентов, страдающих дисфагией, обусловленной другими причинами.
Диагностика
Анамнез
Подозрение на ахалазию возникает, когда больные жалуются на дисфагию, боли в за грудиной после приема пищи, частые приступы икоты, срыгивание, отрыжку и похудание.
Инструментальные исследования
1. Рентгеноскопия пищевода (с его контрастированием сульфатом бария).
Типичные признаки заболевания: расширенный просвет пищевода, отсутствие газового пузыря желудка, замедленное освобождение пищевода от контрастного вещества, отсутствие нормальных перистальтических сокращений пищевода, сужение терминального отдела пищевода («пламя свечи»).
Чувствительность метода находится на уровне 58-95%, специфичность составляет 95%.
4. Эндоскопическое исследование пищевода.
Эндоскопические признаки ахалазии кардии: расширенный просвет пищевода и наличие в нем пищевых масс; сужение кардиальнго отверстия пищевода и его минимальное открытие при нагнетании в пищевод воздуха; незначительное сопротивление при проведении кончика эндоскопа через отверстие кардии; отсутствие грыжи пищеводного отверстия диафрагмы и пищевода Барретта.
Визуальные материалы ( с) James Hailman, MD)
Лабораторная диагностика
Лабораторные исследования
Рекомендуются следующие исследования:
— общий анализ крови (с определением содержания ретикулоцитов);
— коагулограмма;
— уровень креатина сыворотки крови;
— уровень альбумина сыворотки крови;
— общий анализ мочи.
Дифференциальный диагноз
Дифференциальный диагноз проводят со следующими заболеваниями:
3. ИБС (Ишемическая болезнь сердца).
По клиническим характеристикам боли при ИБС аналогичны болям при ахалазии, однако для стенокардии не характерна дисфагия. Постановка диагноза может затрудняться тем фактом, что боли при ахалазии могут купироваться нитроглицерином.
Необходимо проводить ЭКГ и, при сомнениях в диагнозе, комплексное обследование, чтобы выявить ишемию миокарда.
5. Неврогенная анорексия.
Возможной неврогенной дисфагии обычно сопутствует рвота желудочным содержимым и похудание.
Осложнения
Согласно некоторым исследованиям, ахалазия увеличивает риск развития опухолей (обычно ороговевающих, преимущественно в средней трети пищевода) в 16 раз в течение 24 лет.
Лечение
Диета
Рекомендуется дробное питание (4-5 раз в сутки) и исключение из рациона острой, жареной, слишком горячей пищи и алкоголя.
В плане питания необходимо следовать следующим рекомендациям:
— После приема пищи и во время сна избегать строго горизонтального положения тела. Это связано стем, что пища может задерживаться в пищеводе до нескольких часов, а при расслаблении верхнего пищеводного сфинктера во время сна возникают предпосылки для аспирации.
— Тщательно пережевывать пищу.
— Пища не должна быть сильно горячей или холодной, рацион должен исключать продукты, которые могут усиливать дисфагию у конкретных людей.
— Объем порции пищи не должен быть чрезмерным.
Проведение кардиодилатации противопоказано в следующих ситуациях:
— некорригируемое нарушение свертываемости крови;
— сопутствующее варикозное расширение вен пищевода или стриктура пищевода;
— неэффективность трехкратного проведения процедуры;
— наличие в анамнезе перфорации пищевода после кардиодилатации;
— наличие сопутствующих заболеваний, которые существенно повышают риск хирургического лечения (риск перфорации пищевода при кардиодилатации).
Вероятность перфорации пищевода при пневмокардиодилатации составляет около 3%.
Лекарственная терапия
Наиболее эффективны блокаторы кальциевых и нитраты.
Применяемые препараты:
— Нитрендипин в дозе 10-30 мг за 30 минут до еды сублингвально;
— Изосорбида динитрат в дозе 5 мг за 30 минут до еды сублинвально или в дозе 10 мг внутрь.
Показания к лекарственной терапии:
— Необходимость облегчить симптоматику до проведения кардиодилатации или кардиомиотомии.
— Неэффективность (или малый эффект) от применения других методов лечения.
— Наличие сопутствующих заболеваний, исключающих возможность проведения кардиодилатации или кардиомиотомии.
Хирургическое лечение
2. Эзофагоэктомия.
Возможность рассматривается при неэффективности других методов лечения, а также при наличии операбельного рака пищевода, развившегося на фоне ахалазии кардии.
Прогноз
У детей
Проведение операции показывает хорошие отдаленные результаты у 88% детей с ахалазией кардии (Ашкрафт К.У., 1996).
Госпитализация
Показания к госпитализации:
Профилактика
Профилактики непосредственно ахалазии кардии не существует, а профилактические меры сводятся к предотвращению возникновения осложнений.
После установления диагноза необходимо проводить работу с больными, заключающуюся в следующем:
1. Предоставить больному информацию о предстоящих лечебных мероприятиях.
2. Сформировать у больного понимание, что исчезновение симптомов заболевания под влиянием проводимой терапии не означает полного излечения, поэтому необходимо все равно продолжать соблюдать врачебные рекомендации.
3. Следует предостеречь больного от применения препаратов, содержащих вещества, которые могут оказать повреждающее действие на слизистую оболочку пищевода (ацетилсалициловой кислоты, НПВН, аскорбиновой кислоты, сульфата железа, хлорида калия, алендроната, доксициклина, хинидина в виде таблеток с замедленным высвобождением).
Ахалазия кардии и кардиоспазм
Общая информация
Краткое описание
Этиология и патогенез
Несмотря на многовековую историю изучения ахалазии кардии, ее этиология до сих пор неизвестна. В настоящее время рассматриваются три основные гипотезы: генетическая, аутоиммунная и инфекционная.
Кроме NO, нейротрансмиттером тормозящих нейронов является ВИП. Один из его рецепторов — рецептор 1, который принадлежит к семейству секретиновых и экспрессируется различными иммунными клетками, такими как Т-лимфоциты, макрофаги и дендритные клетки. Полиморфизм этого гена (VIPR1) также может играть роль в развитии идиопатической ахалазии. VIPR1 локализуется в хромосоме 3p22. В некоторых исследованиях были установлены пять его простых нуклеотидных полиморфизмов: (rs421558) Intron‑1, (rs437876) Intron‑4, (rs417387) Intron‑6, rs896 и rs9677 (3’UTR).
Рассматривая аутоиммунную природу заболевания, необходимо напомнить о циркулирующих аутоантителах. У пациентов с ахалазией кардии чаще всего обнаруживают следующие нейрональные аутоантитела: антитела к никотиновым рецепторам ацетилхолина — ганглионарного и мышечного типа, к кальциевым каналам — P/Q- и N-типа, к декарбоксилазе глутаминовой кислоты, к скелетным мышцам и антинейрональные нуклеарные антитела, известные также под названием anti-Hu. Так, в одном из последних крупных исследований, проведенном в клинике Mayo, установлено, что у 26% больных с идиопатической ахалазией кардии выявляют антитела к скелетным мышцам, а у 21% — к декарбоксилазе глутаминовой кислоты.
Эпидемиология
Клиническая картина
Cимптомы, течение
Основные симптомы заболевания — прогрессирующая дисфагия, регургитация и загрудинные боли, связанные с неполным опорожнением пищевода и хроническим эзофагитом [21, 22, 30, 34, 35, 45, 71 и др.].
Пациент может самостоятельно уменьшить выраженность дисфагии, используя различные приемы: запивание пищи большим количеством жидкости, заглатывание воздуха, повторные глотательные движения, ходьба. Немаловажное значение имеет и температура принимаемой пищи: большинство больных отмечают, что лучше проходит теплая и горячая пища.
Ярким симптомом заболевания является активная и пассивная регургитация, которая отмечается у 84 и 68% больных соответственно. Активная регургитация представляет собой срыгивание только что съеденной пищи или слизи и более характерна для начальных стадий болезни. Она возникает при незначительной дилатации пищевода, тогда как значительное расширение пищевода может привести к отсроченной регургитации, объем которой значительно больше. Пассивная регургитация возникает вне приема пищи, обычно в горизонтальном положении пациента или при наклоне туловища вперед, чаще наблюдается при ахалазии кардии. Регургитация, особенно пассивная, может сопровождаться аспирацией пищи в дыхательные пути, которая может привести к нарушению функции органов дыхания, сопровождающемуся одышкой и кашлем, и маскировать основное заболевание. Необходимо отметить, что ночной кашель наряду с симптомом «мокрой подушки» свидетельствуют о декомпенсации заболевания и служат абсолютным показанием к проведению пневмокардиодилатации.
Еще одна характерная жалоба больных — боли в груди, которые наблюдаются примерно у 59% из них, чаще в молодом возрасте. При повышении давления в НПС и грудном отделе пищевода возникает интенсивная спастическая загрудинная боль, тогда как при атонии грудного отдела пищевода отмечаются умеренно выраженные боли за грудиной распирающего характера. Боли могут возникать во время приема пищи вследствие перерастяжения стенок пищевода и проходить после срыгивания или «проваливания» пищи в желудок. Они также могут быть вызваны спазмом гладкой мускулатуры пищевода и возникать как во время приема пищи, так и без четкой связи с ним. Для 1/3 больных с ахалазией кардии характерна жгучая боль по ходу пищевода, возникающая вследствие прямого раздражающего действия на пищевод остатков задержавшихся в нем пищи и лактата, продукция которого повышена при избыточной бактериальной ферментации сохраняющихся в пищеводе углеводов.
Диагностика
Для подтверждения диагноза идиопатической ахалазии необходимо использовать инструментальные методы обследования, такие как рентгенография пищевода с контрастированием, ЭГДС и манометрия, которая признана «золотым стандартом» диагностики. Некоторые авторы рекомендуют перед проведением рентгеноконтрастного исследования выполнить обзорную рентгенографию грудной клетки, по результатам которой можно определить наличие уровня жидкости в средостении, обусловленного застоем пищевых масс в пищеводе, а также выявить расширение средостения и отсутствие газового пузыря желудка. Рентгеноконтрастное исследование выполняют с бариевой взвесью, при этом оценивают степень расширения пищевода, его деформацию (S-образный пищевод), длительность задержки контрастной массы в пищеводе, рельеф абдоминального отдела пищевода и области пищеводно-желудочного перехода в момент открытия кардиоэзофагеального сфинктера, наличие или отсутствие газового пузыря желудка и некоторые другие параметры (рис. 1).
При II стадии определяется умеренное (до 3–4 см) расширение просвета пищевода; остатков пищи в пищеводе, как правило, нет, может быть небольшое количество прозрачной жидкости или слизи; слизистая оболочка гладкая, ровная, блестящая, ее складки расположены продольно; перистальтика усилена; кардия расположена по центру, обычно плотно сомкнута, но достаточно легко раскрывается при избыточной (по сравнению с обычным эндоскопическим исследованием) инсуффляции воздуха (рис. 2). При ретроградном осмотре складки в области пищеводно-желудочного перехода плотно обхватывают эндоскоп, слизистая оболочка мягкая, эластичная.
Как правило, каждой клинико-рентгенологической стадии кардиоспазма и ахалазии кардии соответствует определенная эндоскопическая картина, на основании которой стадия болезни может быть установлена и без предшествующего рентгенологического исследования, если оно не может быть выполнено по каким-либо причинам (рис. 3–5).
Рис. 3. Кардиоспазм II стадии.
а — рентгенограмма; б — эндофото (данные ФГБНУ «РНЦХ им. акад. Б.В. Петровского»).
Рис. 4. Кардиоспазм III стадии.
а — рентгенограмма; б — эндофото (данные ФГБНУ «РНЦХ им. акад. Б.В. Петровского»)
«Золотым стандартом» обследования пациентов при подозрении на ахалазию кардии является манометрия. В настоящее время для исследования двигательной функции пищевода можно использовать как метод открытых катетеров (водно-перфузионная манометрия), так и современные высокотехнологичные методы — манометрию высокой разрешающей способности (high resolution manometry — HRM) и объемную 3D-манометрию, которые имеют явные преимущества по сравнению с манометрией, выполняемой с помощью 4- или 8-канального водно-перфузионного катетера. При расположении датчиков давления на расстоянии 5 см друг от друга большие участки перистальтической волны грудного отдела пищевода «выпадают» из анализа. Так, подтягивание НПС и укорочение грудного отдела пищевода у больных с ахалазией кардии часто принимают за истинное, хотя и недостаточное, расслабление сфинктера («псевдорелаксация»). Использование многоканальных катетеров при манометрии высокой разрешающей способности позволяет избежать подобных ошибок (рис. 6).
При анализе результатов обследования пациентов с ахалазией кардии, проведенного с использованием манометрии высокого разрешения, следует учитывать Чикагскую классификацию нарушений моторики пищевода, созданную в 2008 г. Применение этого метода исследования позволило выделить три типа ахалазии кардии в зависимости от выявленных изменений двигательной активности грудного отдела пищевода, что дает возможность более точно прогнозировать эффективность лечения с помощью пневмокардиодилатации (рис. 7).
Дифференциальный диагноз
– кардиоэзофагеальным раком, для которого характерна прогрессирующая дисфагия, как и для истинной ахалазии. Однако быстрое уменьшение массы тела, короткий анамнез, часто пожилой возраст пациентов к моменту появления дисфагии свидетельствуют о злокачественном поражении. При физикальном осмотре можно выявить пальпируемое образование в брюшной полости и лимфаденопатию. При рентгенологическом исследовании с бариевой взвесью просвет пищевода может быть умеренно дилатирован, но степень расширения не коррелирует с выраженностью дисфагии. В дистальном отделе имеется сужение, но в отличие от такового при ахалазии оно не имеет характерного вида птичьего клюва или мышиного хвостика с постепенным симметричным сужением просвета и гладкими стенками, а чаще эксцентрично, с обрывом по типу ступеньки и неровными бугристыми контурами. Для установления точного диагноза необходимо проведение эзофагогастродуоденоскопии (ЭГДС). При малейшем подозрении на наличие злокачественного процесса в области кардии обязательным является получение материала для гистологического и цитологического исследований, поскольку рак развивается у 3–8% больных с ахалазией [30]. Необходимо помнить о возможности развития рака не только в области пищеводно-желудочного перехода, но и в стенке воспаленного расширенного пищевода;
– пептической стриктурой, являющейся осложнением длительно текущей гастроэзофагеальной рефлюксной болезни (ГЭРБ). Для нее также характерна дисфагия: в начальных стадиях отмечается затрудненное прохождение по пищеводу только твердой пищи, тогда как в более поздних стадиях присоединяется нарушение пассажа кашицеобразной пищи и жидкостей. Дисфагии, как правило, предшествует длительно существующая изжога, часто возникающая в ночное время, однако к моменту формирования стриктуры изжога прекращается. Для дифференциальной диагностики важно проведение манометрии и рентгенографии пищевода с контрастированием, результаты которого свидетельствуют об отсутствии значимого расширения просвета пищевода, а в вертикальном положении больного контрастное вещество (взвесь сульфата бария) в отличие от ахалазии кардии длительно в пищеводе не задерживается. При ЭГДС могут быть выявлены эрозии;
– ишемической болезни сердца (ИБС), основное клиническое проявление которой — боли в груди. Этот симптом практически невозможно отличить от такового при ахалазии кардии, особенно если ИБС провоцируется приемом пищи. Не помогает в плане дифференциальной диагностики и эффект от приема нитроглицерина, так как боли при ахалазии, как и при ИБС, купируются после его приема. ЭКГ также не всегда позволяет уточнить диагноз, так как ишемия миокарда очень часто имеет скрытый характер и выявляется лишь при физической нагрузке. В связи с этим в спорных ситуациях необходимо проводить комплексное кардиологическое обследование, включающее велоэргометрию или тредмил-тест, эхокардиографию и комбинированное исследование — суточное холтеровское мониторирование и 24-часовую pH-метрию;
Лечение
Существующие методы лечения кардиоспазма и ахалазии кардии (консервативные, эндоскопические, хирургические) направлены на расширение кардии тем или иным способом либо снижение ее тонуса, для того чтобы улучшить прохождение пищи через область пищеводно-желудочного перехода.
Пациентам с ахалазией кардии необходимо назначить диету по типу пищеводного стола с исключением острых и кислых продуктов; пища должна быть теплой, принимать ее нужно медленно, тщательно пережевывая. Оптимальным считается 4- или 5-разовое питание небольшими по объему порциями. Следует также отметить, что существует индивидуальный набор продуктов, усиливающих дисфагию у конкретных пациентов, которые целесообразно исключить из рациона. После приема пищи не следует принимать горизонтальное положение во избежание ее регургитации. Во время сна пациент не должен находиться в строго горизонтальном положении, так как пища может задерживаться в пищеводе до нескольких часов, а верхний пищеводный сфинктер расслабляется во время сна, что приводит к пассивной регургитации и возможной аспирации дыхательных путей.
Для консервативного лечения пациентов с ахалазией кардии используют две группы препаратов: блокаторы кальциевых каналов и нитраты. Чаще всего применяют нифедипин и изосорбида мононитрат в дозе 5–10 мг, которые следует принимать за 20—30 мин до приема пищи. Эти лекарственные средства снижают давление НПС в среднем на 47–63%, однако полностью купировать симптомы ахалазии удается редко. Необходимо также помнить о возможных побочных эффектах этих препаратов, из которых наиболее часто возникают головная боль, артериальная гипотензия, головокружение. В связи с этим лекарственную терапию применяют в случае невозможности использовать альтернативные методы при лечении пациентов, ожидающих выполнения пневмокардиодилатации или хирургического лечения, и как сопутствующую терапию у больных с ахалазией кардии, сопровождающейся рефрактерной болью в груди.
Процедура основана на расширении суженного участка пищеводно-желудочного перехода с помощью кардиодилататора, в результате чего снижается давление НПС и улучшается пассаж пищи по пищеводу. Для этого используют пневмодилататоры, смонтированные на желудочном зонде, которые имеют форму гантели для лучшей фиксации в зоне пищеводно-желудочного перехода (ЗАО «МедСил», Россия). Дилатацию выполняют под рентгенологическим контролем, однако в случаях выраженного расширения, удлинения и деформации пищевода, проявляющейся в значительном отклонении его от продольной оси (С- или S-образный пищевод), проведение пневмодилататора под рентгенологическим контролем затруднено или невозможно. Использование эндоскопической техники позволяет выполнить дилатацию под контролем зрения при заболевании в любой стадии, а также оценить состояние слизистой оболочки в зоне пищеводно-желудочного перехода непосредственно после окончания вмешательства и немедленно диагностировать возникшие осложнения. Эндоскопические вмешательства являются методом выбора при поздних стадиях кардиоспазма и ахалазии кардии у пациентов, у которых высок операционно-анестезиологический риск.
Лечебную процедуру выполняют с помощью кардиодилататора, который надевают на дистальную часть эндоскопа. Диаметр баллона для дилатации кардии в широкой части составляет 30 и 40 мм, в области «талии» — 25 и 30 мм, длина — 12–15 см. Баллон укреплен на полой трубке, внутренний диаметр которой соответствует наружному диаметру эндоскопа и составляет 9–10 мм, длина — 17–20 см. К проксимальному концу баллона присоединена трубка диаметром около 3 мм для инсуффляции воздуха или введения воды в баллон. «Талия» в средней части баллона облегчает его фиксацию в кардии.
Давление при кардиодилатации повышают постепенно — от 120–160 мм рт. ст. в начале лечения до 300–320 мм рт. ст. в конце курса. Экспозиция составляет 1–2 мин, для достижения эффекта требуется в среднем 4–5 сеансов. Уровень давления контролируют с помощью манометра.
Для проведения дилатации кардии применяют также дилататоры «Rigiflex» («Boston Scientific», MA, США), представляющие собой полиэтиленовые баллоны трех диаметров — 30, 35 и 40 мм. Аналогичные баллоны диаметром 30 и 35 мм производит фирма «Cook Medical» (США).
ПД можно проводить как под рентгенологическим контролем, так и с помощью эндоскопической техники по введенной в желудок через канал эндоскопа направляющей струне. Процедура заключается в установке баллона точно в месте перехода пищевода в желудок. При извитом пищеводе для правильного позиционирования баллона в кардии необходим визуальный контроль, для чего параллельно баллону вводят эндоскоп. Для предупреждения осложнений (перфорация, кровотечение) очень важно избегать форсированной дилатации и повышать давление в баллоне постепенно в течение нескольких сеансов от 160 до 300 мм рт. ст. в течение 40–60 с. Баллон может быть заполнен не только воздухом, но и жидкостью — водой или водорастворимым контрастным веществом для лучшей визуализации. Такая процедура называется гидродилатацией кардии, ее выполняют, как правило, при давлении 0,5–2 атм в течение 2 мин. Уровень давления контролируют с помощью манометра.
Эффективность терапии достаточно высокая, зависит от диаметра кардиодилататора и через 3 года составляет в среднем 74, 86 и 90% при использовании баллонов диаметром 30, 35 и 40 мм соответственно.
После дилатации и для мониторирования состояния после лечения, которое необходимо проводить 1 раз в год, жалобы пациентов могут быть оценены по шкале Eckardt.
Шкала Eckardt
| Симптомы | Баллы* | |||
| 0 | 1 | 2 | 3 | |
| Дисфагия | Никогда | Периодически | 1 раз в день | Каждый прием пищи |
| Регургитация | Никогда | Периодически | 1 раз в день | Каждый прием пищи |
| Боли в груди | Никогда | Периодически | 1 раз в день | Каждый прием пищи |
| Уменьшение массы тела, кг | Нет | 5–10 | >10 | |
* 0–3 балла — ремиссия, более 4 баллов — неэффективность ПД.
Кроме улучшения клинического течения заболевания, предиктором длительной ремиссии после ПД является давление НПС
На эффективность ПД оказывают положительное влияние ряд факторов, такие как возраст пациентов более 40 лет, II тип ахалазии кардии по данным HRM, начальная стадия заболевания, давление НПС 15 мм рт. ст. после ранее выполненной ПД, эвакуация из пищевода менее 50% бариевой взвеси через 1 мин от начала рентгеноскопии пищевода, однократно проведенная ПД с использованием баллона диаметром 30 мм.
Необходимо помнить, что самым тяжелым осложнением ПД, которое наблюдается в 1,5–3% случаев, является перфорация стенки пищевода. Однако использование современных дилататоров и опыт специалистов, выполняющих ПД, позволяют значительно снизить риск ее возникновения. После ПД могут отмечаться также боли в груди, повреждение слизистой оболочки пищевода и гематома, повышение температуры тела и аспирационная пневмония, однако риск их развития очень мал. Достаточно редко после процедуры развивается ГЭРБ.
Еще в 1994 г. в зарубежной литературе появились сообщения об использовании ботулинового токсина А для эндоскопического лечения кардиоспазма и ахалазии кардии [42, 43, 49, 60, 79 и др.]. Ботулиновый токсин оказывает расслабляющее действие на гладкую мускулатуру путем блокирования выброса медиатора парасимпатической нервной системы ацетилхолина холинергическими нейронами и нарушения нервно-мышечной передачи. При этом процесс синтеза и депонирования ацетилхолина в пресинаптической терминали синапса не нарушается [20, 55]. Введение ботулинового токсина А в зону кардии приводит к снижению базального и остаточного давления НПС.
Процедура основана на интрамуральном эндоскопическом введении ботулинового токсина А в НПС в дозе 80–100 ЕД, при этом 1 мл препарата (20–25 ЕД) вводят с помощью иглы диаметром 5 мм для склеротерапии в каждый из четырех квадрантов НПС под визуальным контролем.
Эффективность терапии составляет около 80% в течение 1-го месяца наблюдения, 70% после 3 мес, 50% через 6 мес и около 40% через 1 год, в связи с чем иногда требуется повторная инъекция ботулинового токсина.
Несмотря на безопасность и простоту выполнения, этот метод можно рассматривать в качестве альтернативного варианта только при лечении пациентов, имеющих абсолютные противопоказания к пневмокардиодилатации, эндоскопическому и оперативному вмешательству, особенно если речь идет о лицах старшей возрастной группы, наличии тяжелой сопутствующей патологии сердечно-сосудистой и бронхолегочной систем, а также при наличии S-образного пищевода [9].
К факторам, оказывающим негативное влияние на эффективность этого метода, относят: молодой возраст пациентов, мужской пол, высокое давление покоя НПС, отсутствие эффекта от предыдущих инъекций ботулинового токсина, а наиболее выраженный эффект от лечения можно ожидать у людей пожилого возраста и пациентов с ахалазией и выраженной гипермоторной дискинезией грудного отдела пищевода. Следует также отметить, что до настоящего времени в Российской Федерации препарат «Диспорт» не зарегистрирован в качестве средства для применения в гастроэнтерологии, его разрешено использовать лишь в неврологии и косметологии. Для лечения ахалазии кардии препарат применяют в Республике Татарстан по специальному разрешению Министерства здравоохранения этого субъекта РФ.
При неэффективности нехирургических методов лечения решают вопрос о необходимости выполнения оперативного вмешательства. Следует отметить, что выполняемая в ряде лечебных учреждений эзофагокардиомиотомия по Геллеру, заключающаяся в рассечении мышечной оболочки нижнего конца расширенного сегмента пищевода и кардиальной части желудка по передней и задней стенкам, у 15% больных осложняется развитием ГЭРБ. В связи с этим основным оперативным вмешательством является эзофагокардиомиотомия с неполной фундопликацией для предупреждения рефлюкса. Согласно отдаленным результатам, по эффективности она превосходит ПД, однако из-за травматичности любого оперативного вмешательства, необходимости анестезиологического пособия и вероятности развития послеоперационных осложнений этот метод лечения применяют при неэффективности повторных ПД.
В настоящее время для лечения кардиоспазма широко применяют лапаро- и торакоскопические операции, из которых предпочтение отдают лапароскопической миотомии с частичной фундопликацией в различных модификациях, обеспечивающей беспрепятственное прохождение пищи у пациентов с ослабленной моторикой пищевода, с одной стороны, и предупреждающей рефлюкс — с другой [1, 71, 92, 101 и др.]. Эффективность минимально инвазивных вмешательств не уступает таковой открытых хирургических операций — 94 и 84% соответственно, а частота послеоперационных осложнений ниже. К сожалению, после хирургического лечения также в ряде случаев возникает рецидив дисфагии, в связи с чем требуется повторное проведение консервативного, в том числе с использованием эндоскопических методов, или хирургического лечения.
В терминальной стадии заболевания выполняют экстирпацию или субтотальную резекцию пищевода с одномоментной пластикой желудочной трубкой, в том числе с применением лапарои торакоскопической техники. Показания к выбору метода оперативного вмешательства определяют индивидуально [1, 36 и др.].
В 2007 г. был предложен и апробирован на живых свиньях новый метод лечения ахалазии, заключающийся в обеспечении прямого доступа к мышечному слою пищевода через туннель, созданный в подслизистом слое (один из вариантов NOTES — внутрипросветной эндоскопической хирургии через естественные отверстия) [80]. У человека эта операция, получившая название «пероральная эндоскопическая миотомия» (POEM), впервые выполнена в 2008 г. [62]. С этого времени операцию стали быстро внедрять в клиническую практику, и к настоящему времени она выполнена уже нескольким сотням пациентов [52, 63, 86, 87, 96, 109, 111 и др.].
Авторы рассматривают эту методику в качестве альтернативы баллонной кардиодилатации и эзофагокардиомиотомии по Геллеру. Суть ее состоит в следующем: с помощью специальных инструментов, введенных по инструментальному каналу гибкого эндоскопа, делают продольный надрез слизистой оболочки пищевода на протяжении 1,5–3 см примерно на 10–12 см выше пищеводно-желудочного перехода, через который в подслизистый слой вводят эндоскоп. Вместо воздуха инсуффлируют углекислый газ для предупреждения развития пневмомедиастинума и пневмоперитонеума. Под визуальным контролем на всем протяжении вплоть до малой кривизны желудка как минимум на 3 см ниже пищеводно-желудочного перехода создают туннель между слизистой оболочкой и мышечным слоем путем последовательного пересечения соединительнотканных волокон и сосудов после порционного введения изотонического раствора натрия хлорида с добавлением, как правило, раствора высокой вязкости, чаще всего на основе глицерола и гиалуроновой кислоты, подкрашенного индигокармином или метиленовым синим для лучшей визуализации. Рассечение волокон выполняют специальными ножами различной формы разных производителей («Olympus», «Fujifilm», «ERBE» и др.). Затем постепенно рассекают циркулярные мышечные волокна в направлении сверху вниз. Дефект в слизистой оболочке клипируют.
POEM — эффективная и достаточно безопасная процедура. Исследователи сообщают об уменьшении выраженности симптомов дисфагии с 10 баллов до 1,3 балла, снижении давления НПС с 52,4 (14,2–80,5) до 19,8 (9,3–42,7) мм рт. ст. в течение в среднем 5 мес. При оценке жалоб пациентов по шкале Eckardt отмечается значительное улучшение состояния: если до операции средняя оценка составляла 7–8 баллов, то после нее у всех пациентов она была ниже 3 баллов, в основном 0–1 балл. Частота развития ГЭРБ варьирует, согласно данным разных авторов, от 0 до 37% [109].
Прогноз
Информация
Источники и литература
Информация
3 ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А. И. Евдокимова» Минздрава России, Москва, Российская Федерация