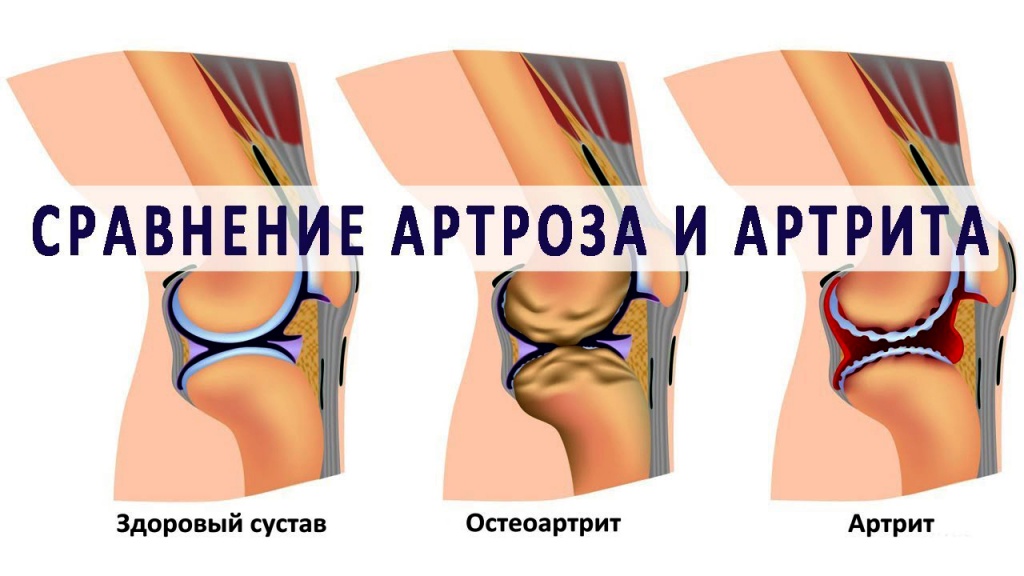
Артрит артроз ревматизм в чем разница
Артрит и артроз: в чем разница и есть ли связь?
Природа артрита и артроза – одна и та же или разная?
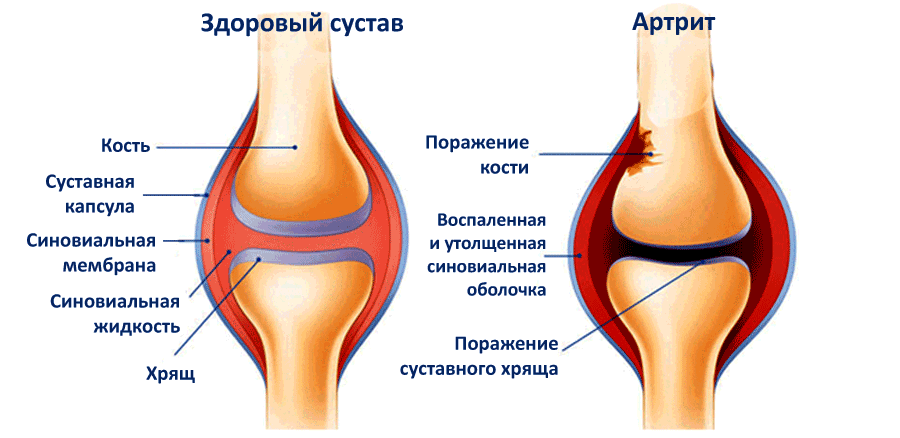
Воспаление обычно проявляется на фоне ревматоидного артрита, начиная с 25-30 лет, либо мочеполовых, кишечных бактериальных инфекций. Изменения затрагивают преимущественно синовиальную оболочку сустава, где сосредоточены кровеносные сосуды.
Артрит нередко дает осложнения на сердце, почки и печень, не ограничиваясь поражением суставов.
Остеоартроз сопровождается снижением подвижности в суставе и образованием остеофитов. В отличие от артрита, он приводит к механической местной деформации суставной капсулы и костей, но не затрагивает другие органы и системы. Болезнь атакует весь хрящ целиком. При артрозе также могут фиксироваться воспалительные процессы, однако они носят непостоянный характер и возникают, как правило, на второй и третьей стадиях заболевания.
В чем разница артрита и артроза особенно заметна, так это в возрасте начала болезни. Подавляющее число больных остеоартрозом находится в возрастной категории 65 и более лет, однако первые симптомы могут наблюдаться и в возрасте 45 лет. Артрит же поражает молодых, трудоспособных людей до 55-летнего возраста и может встречаться даже у детей и подростков.
Симптомы: чем артрит отличается от артроза по ощущениям
Разница между артритом и артрозом состоит в том, что артрит начинается с опухания суставов, эритемы (покраснения и повышения температуры кожных покровов) и резкой боли, которая не связана с интенсивностью движений. Болевые ощущения могут даже усиливаться в ночное время (тогда как артроз после отдыха “утихает”). Хруст при артрите зачастую отсутствует. Провоцирует патологическое состояние обычно стресс, усталость, простуда, ангина, цистит и другое.
Течение острого эпизода может сопровождаться:
Ревматоидный и инфекционный артрит: в чем отличия от артроза
Боль в суставах и отечность беспокоят людей разных возрастов. Такие симптомы бывают после травм, из-за возрастных изменений или врожденных аномалий, а также вследствие воспалительных процессов. Наиболее распространенные патологии – артроз и артрит. Между ними есть принципиальные отличия.
Боль в суставе и отечность – очень неприятные явления
Ревматоидный артрит: что это и как его лечат
Ревматоидный артрит – это заболевание аутоиммунно-воспалительного характера. Поражает оно чаще женщин разного возраста, при этом страдают суставы лодыжек, коленей, кистей и голеностопы.
Считается, что причина ревматоидного артрита – сбой в работе иммунной системы, а провоцирующие факторы – переохлаждение, стресс, инфекция или травма. Запустить механизм разрушения сустава может грипп, ангина или обычная ОРВИ. Разпознать заболевание достаточно просто:
В отличие от артроза, при котором боль, наоборот, усиливается после физических нагрузок, при ревматоидном артрите разминка сустава помогает избавиться от дискомфорта.
Со временем суставы деформируются и ограничиваются в подвижности. Болезнь охватывает все новые сочленения. В колене скапливается патологическая жидкость – образуется киста Бейкера с риском разрыва. Воспаляется часто и шейный отдел позвоночника – появляются боли в шее и под затылком.
Иногда люди с ревматоидным артритом значительно худеют
Как лечат ревматоидный артрит
На первичной консультации ревматолог назначит дополнительные обследования – анализ крови, рентген сустава, УЗИ или МРТ. Полностью вылечить заболевание невозможно, поэтому терапия направлена на то, чтобы снять неприятную симптоматику и предотвратить осложнения.
При правильном лечении ремиссия длится очень долго, а иногда болезнь полностью отсупает, однако лечиться придется долгие годы. А вот массировать или прогревать суставы, пораженные ревматоидным артритом, категорически нельзя. Подобные манипуляции приводят к обострениям.
При ревматоидном артрите массаж и прогревание противопоказаны
Что такое инфекционный артрит
Причина инфекционного артрита – вирус, грибок или бактерия. Микроорганизмы попадают в суставную полость с током крови или лимфы из другого очага инфекции в организме. Так бывает, например, при открытой травме сустава, после пункции или артротомии – врачебного вмешательства в сустав.
В остром периоде артрит инфекционной природы имеет такие симптомы:
Иногда инфекционный артрит переходит в хроническую форму, и симптомы изменяются:
Инфекционный артрит поражает один крупный сустав
Как лечат инфекционный артрит
Заболевание опасно из-за возможных осложнений, поэтому лечение нужно начать как можно раньше. В зависимости от типа возбудителя пациенту назначают антибиотики, противовирусные или противогрибковые препараты. Также показана симптоматическая терапия – жаропонижающие, обезболивающие и противовоспалительные препараты. В сложных случаях прибегают и к хирургии.
Чем вызван инфекционный артрит и как он проявляется? Рассказывает практикующий врач:
В чем отличия в лечении артритов и артроза
Артроз – не воспалительное, а дегенеративное заболевание суставов, или износ хряща. Заболевание стоит на третьем месте в мире по распространенности после онкологии и сердечно-сосудистых патологий. Симптомы болезни несколько напоминают артрит, но опытный ортопед или ревматолог легко дифференцирует их:
Поскольку острое воспаление, как правило, отсутствует, терапия остеоартроза направлена на борьбу с болью и увеличение подвижности. В схему лечения не включают антибиотики, протиогрибковые или иммуномодулирующие препараты. Ее составляют из таких медикаментов и терапевтических методов:
При артрозе очень важен режим дня
Несмотря на схожую симптоматику, артроз и артрит лечатся совершенно по-разному. Поэтому при появлении суставной боли никогда не стоит заниматься самодиагностикой и тем более самолечением, не нужно испытывать на себе народные способы. С одной стороны, вы рискуете запустить болезнь и довести ее до глубокой хронической стадии. С другой – можете навредить себе и подвергнуть опасности другие органы, например сердце или почки.
Артрит и артроз (заболевания суставов)
Артритом принято называть воспаление сустава (название “артрит” происходит от греческого слова arthron, что и означает “сустав”). Артрит может иметь травматическое, инфекционное и дистрофическое происхождение.
Поражение одного (артрит) или нескольких суставов (полиартрит) бывает симптомом других заболеваний. Артрит нередко возникает при повторяющихся легких травмах, открытых или закрытых повреждениях суставов. Артрит может развиться при частом физическом перенапряжении и переохлаждении. Различные инфекции (например, кишечные или мочевые) тоже могут вызывать артрит, называемый реактивным. Встречается и ревматоидный артрит, при котором происходит прогрессирующее воспаление нескольких суставов (чаще всего мелких), при этом конечности поражаются симметрично. Часто от этого страдают люди старшего возраста. Причиной артрита может быть также нарушение обмена веществ, вследствие которого ухудшается питание суставов.
Артрит в его различных формах может характеризоваться разными сочетаниями признаков. Обычно артрит вызывает отекание пораженных суставов. На начальных стадиях заболевания боль может возникать как при движении и физических нагрузках, так и в определенное время суток (например, ночью или в виде утренней скованности). Если артрит переходит в хроническую форму, боль может стать постоянной. Кроме того, воспалившийся сустав обычно краснеет, распухает и даже деформируется, нарушается его работа, при тяжелых случаях артрита до полной неподвижности.
В зависимости от характера поражения основные типы артритов объединяют в два класса: воспалительный артрит и дегенеративный артрит.
К воспалительным артритам относятся:
К дегенеративным артритам относятся:
Эти заболевания связаны с повреждением суставного хряща, покрывающего концы костей в месте их сочленения.
Причины артритов: бактериальная, вирусная или грибковая инфекция, травма, аллергия, нарушение обмена веществ, заболевания нервной системы, недостаток витаминов. Обычно проникновение инфекции в суставы происходит через кровеносную систему из другой части организма, это может произойти при травме, хирургическом вмешательстве.
Лечение артритов зависит от формы заболевания. Прежде всего, необходимо устранить его основную причину (чрезмерные физические нагрузки, неправильное питание, злоупотребление алкоголем). Лечение артритов предполагает прием антибиотиков, применяются также нестероидные противовоспалительные препараты, вводимые внутрисуставно. Осуществляя лечение артритов, специалисты также уделяют большое внимание физиотерапевтическим процедурам и лечебной гимнастике, необходимой для поддержания подвижности суставов и сохранения мышечной массы.
В чем отличие артроза от артрита?
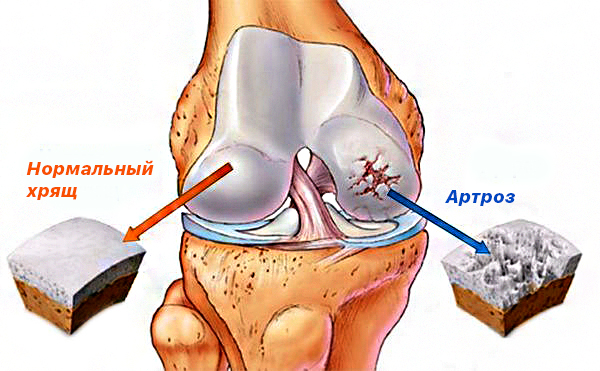
В отличие от артрита, артроз это заболевание суставов, сопровождающееся разрушением хрящей, а воспаление возникает позже и может быть не постоянным.
Артроз вызывает патологические изменения суставных тканей, и причины возникновения заболевания до сих пор не до конца изучены. Артроз развивается под влиянием различных генетических (артрозом чаще страдают женщины, а также люди с врожденными заболеваниями костей и суставов) и приобретенных (пожилой возраст, избыточный вес, перенесенные операции на суставах) факторов. Артроз может возникнуть и в результате избыточных нагрузок на суставы или их травм. Принято различать первичный и вторичный артроз. Первичный артроз результат нарушения процессов регенерации клеток хряща, что может происходить из-за плохого кровоснабжения и питания тканей сустава. Считается, вторичный артроз развивается в уже пораженном суставе, однако провести четкую границу между этими двумя формами сложно.
На начальных стадиях артроз проявляется в виде неприятных ощущений и похрустывания при сгибании суставов. Когда артроз начинает прогрессировать, появляется боль при движении, физических нагрузках, усиливающаяся к концу дня (за ночь она обычно утихает, и человек, страдающий артрозом, может долгое время не обращать на болезнь внимания). На поздних стадиях артроза полностью нарушается подвижность суставов, а боль мучает человека все чаще. Артроз очень опасен, и если дегенеративные изменения тканей зашли слишком далеко, врач не сможет восстановить сустав. Обычно удается лишь замедлить прогрессирование болезни, снять воспаление (за счет использования нестероидных противовоспалительных средств) и уменьшить боль. Чтобы артроз не привел к инвалидности, больной должен стараться снизить нагрузку на пораженный сустав и избавиться от лишнего веса, чему способствуют лечебная физкультура и физиотерапевтические процедуры. Артроз в тяжелой форме может потребовать хирургического вмешательства.
Но все же, чаще всего артроз является признаком ревматоидного артрита, и представляет собой деструктивные изменения в хряще и костной ткани, происходящие с возрастом в результате естественного старения. Красноречива и статистика. По достижению 60-70 лет заболевание артроз диагностируется у 60-70% людей. Слова «артроз» и артрит похожи лишь фонетически, но причины абсолютно разные и, соответственно, и лечение также. При выделении различий артроза и артрита, важно осознать различное направление, в котором идет деструктивный и деформирующий процесс. Если у вас артроз, то нарушается обмен веществ в суставе, теряется его эластичность, хрящ истончается и каждое движение причиняет боль. Если у вас артрит, то ваша иммунная система ополчилась на сустав, ваш организм работает против его ткани и это становится причиной воспаления, боли и изменений, носящих деформирующий характер. Понять это важно, потому что это определяет лечение. В то время как при артрите будут подавляться аутоиммунные процессы, механическое восстановление сустава основная цель для лечения пациентов с артрозом.
Деформирующий артроз это болезнь современности, к ней привел нас малоподвижный образ жизни. Природой нам суждено было жить иначе, но автоматизировав процессы, человек «заработал» немало болячек, которыми люди расплачиваются за все полученные блага. Деформирующий артроз поражает, как правило, опорные суставы. Артроз коленного сустава объясним, потому что его особенность в отличие от остальных суставов в больших нагрузках, которые он несет. Природа не позаботилась особо о питании таких перегруженных работой мест. А поскольку собственных сосудов у хрящей коленного сустава нет, то в результате старения или под действием инфекций или травм, он может атрофироваться.
Какие суставы страдают при артрозе?
Наиболее часто встречаются заболевания артрозом суставов нижней половины тела (тазобедренный, коленный, первый плюснефаланговый). Наиболее часто при остеоартрозе поражаются коленный (гонартроз) и тазобедренный (коксартроз) суставы. Одним из наиболее ранних симптомов артроза является боль в коленных суставах. В начале заболевания в покое она практически отсутствует, но появляется при нагрузке на сустав. При артрозе коленных суставов может быть полезен массаж нижних конечностей, но при этом надо избегать непосредственного воздействия на больной сустав, так как это может увеличить в нем воспалительную реакцию.
Существуют пять форм артроза позвоночника:
Оценка того, насколько артроз повредил позвоночник, точнее, насколько он ограничил подвижность, производится следующими пробами:
Необходимо наклонить туловище вперед на максимальное расстоянияние, не сгибая при этом колен. Расстояние до пола при отсутствии артроза в пределах 5 миллиметров.
Необходимо встать к стене спиной и прижаться к ней пятками, ягодицами и затылком. Чаще всего больные артрозом не могут прикоснуться затылком.
Необходимо встать прямо, не искривляя позвоночник, а потом постараться достать ухом плечевой сустав.
Больные артрозом не могут сделать этого.
Артроз может возникнуть в результате интоксикаций, инфекционных заболеваний (например, тиф, сифилис и др.) Также артроз может возникнуть при травмах сустава (перелом суставных концов костей, повреждение суставного хряща), при значительной функциональной перегрузке сустава (например, у артистов балета, грузчиков и др.). Известное значение имеет простуда (например, артроз у рабочих горячих цехов).
Артроз и артрит: в чем разница и чем лечить
«Ежемесячно вопрос о различие в понятиях «артроз» и «артрит» задает более 6000 человек», — по данным сервиса Яндекс.Wordstat.
Понимание основных симптомов этих заболеваний помогает своевременно получить правильное лечение и избежать осложнений, поэтому мы подробно описали различия в этой статье.
Постановка точного диагноза возможна после обследования:
общего анализа крови и мочи,
биохимического анализа крови,
ревмопробы и рентгена пораженного сустава
МРТ и исследование синовиальной жидкости — при необходимости.
Об артрите
Артрит — заболевание, которое провоцируется инфекцией, сбоем в работе иммунной системы или обмена веществ. Основным признаком артрита является воспалительный процесс: припухлость, покраснение кожи и повышение температуры в области пораженного сустава. Негативное действие артрита может распространяться не только на суставы: в зоне риска оказываются сердце, почки и печень.
| 200 | 25-40 | 18% |
| Существует более двухсот видов артрита: с разным проявлением и причинами | В зоне риска люди молодого и среднего возраста | Инвалидностей приходится на артрит по статистике ВОЗ |
Симптоматика
Первыми признаками заболевания, как правило, становится:
резкая боль — в состоянии движения или покоя,
отек в области больного сустава — постоянный или возникающий периодически,
покраснение и повышенная температура пораженной области — можно почувствовать на ощупь,
скованность движений в утренние часы.
Артрит может протекать в скрытой форме — в этом случае симптомы появляются после воздействия провоцирующих факторов: стрессов, переутомления, переохлаждения или инфекции.
Также к симптомам относятся проявления воспалительного процесса в организме:
повышение температуры тела до 38-39 градусов;
упадок сил и озноб;
изменение показателея анализа крови: например повышение СОЭ и высокий лейкоциотоз;
боль при мочеиспускании.
Степень тяжести проявления артрита может быть разной, а прогресс не обязательно стремительным. Однако если не обращать внимание на проблему, артрит перетекает в хроническую форму и может приводить к нарушению работы внутренних органов и инвалидности: недееспособности, видоизменению суставов и конечностей.
Лечение и профилактика
Назначенное лечение будет зависеть от степени тяжести диагноза. Если в ходе диагностики у пациента не обнаружено поражение внутренних органов, лечение проходит относительно просто. Больному могут назначаться:
противовоспалительные и обезболивающие препараты,
соблюдение диеты и отказ от алкоголя,
снижение физической нагрузки на пораженный сустав.
В случае, когда заболевание затронуло органы, пациент проходит дополнительную к основной программу лечения, направленную на их поддержку:
Среди различных форм артрита встречаются некоторые серьезные заболевания, которые важно вовремя диагностировать:
Ревматизм не деформирует суставы, но отсутствие лечения чревато серьезными осложнениями: например,болезнями почек и пороком сердца.
Причиной возникновения могут быть перенесенные инфекционные заболевания: ангина, отит и подобные. В группу риска чаще всего попадают дети в возрасте от 7 до 14 лет. Также на развитие заболевания влияет наследственность.
Прогрессирует медленно, поражает сразу несколько суставов и распространяется симметрично. По мере развития заболевания, суставы теряют подвижность, болят и опухают. На пораженных воспалением суставах появляются характерные узелки.
Особенностью диагностики ревматоидного является применение специальных лабораторных исследований, которые позволяют установить точных диагноз. Лечится ревматоидный артрит трудно, с применением сильнодействующих препаратов. Поэтому очень важно заподозрить и диагностировать эту болезнь на ранних стадиях.
Обычно подагрой страдают люди пожилого возраста, преимущественно мужчины. Но также встречаются случаи заболевания в более молодом возрасте.
Лечение ревматизма, системных заболеваний, подагры отличается от лечения, например, аллергического или реактивного артрита. Поставить правильный диагноз и назначить адекватное лечение может только врач.
Болезнь проще предупредить, чем лечить, поэтому рекомендуем озаботиться профилактикой и внимательно наблюдать за состоянием своего здоровья:
отказаться от вредных привычек — курения, употребления алкоголя, нерационального питания;
развить привычку к рациональному занятию спортом — зарядке, растяжке, сбалансированным тренировкам;
укреплять иммунитет — проконсультироваться с врачом относительно минерально-витаминных комплексов, прививок против гриппа.
Об артрозе
70% случаев заболевания приходится на людей старше 65 лет.
Артроз — заболевание, которое приводит к деформации и разрушению суставной капсулы. Суставная поверхность — это хрящ, который покрывает поверхность сустава и не позволяет костям соприкасаться друг с другом: обеспечивает свободное и безболезненное движение. Наиболее часто артроз развивается в пожилом возрасте.
Также его называют «болезнью пианистов и спортсменов», которые часто страдают артрозов из-за постоянной нагрузки на запястья и суставы ног: тазобедренные, коленные, голеностопные.
Артроз, в отличие от артрита, воздействует только на суставы и не носит воспалительный характер.
Симптоматика
Симптомы артроза появляются постепенно, по мере прогрессирования заболевания. В начале развития их нет вовсе. Это является основной причиной обращения к врачу на поздних стадиях.
Первые симптомы артроза проявляют себя:
неподвижностью сустава после сна или длительного отдыха, которая быстро проходит при движении;
хрустом, скрежетом и щелчками, которые сопровождаются глухим звуком;
болью при движении и нагрузке.
На поздних стадиях артроза симптомы становятся более заметными: усиливается неподвижность суставов и болевой синдром, также развивается синдром «твердого сустава» — замена мягкой хрящевой ткани на костные наросты.
Развитие хронической формы болезни приводит к невозможности двигать одним или несколькими суставами.
Лечение и профилактика
Артроз лучше поддается лечению в начальной стадии заболевания. Также шансы на выздоровление зависят от возраста — до 40 лет избавиться от недуга намного проще.
При этих условиях пациенту назначается контроль нагрузок на больной сустав, медикаментозная и ударно-волновая терапия — кратковременном воздействии на костную и соединительную ткани акустическими импульсами значительной амплитуды низкой частоты: от 16 до 25 Гц. Могут использоваться и другие процедуры: например, грязевые аппликации, электрофорез с лекарственными препаратами.
Хроническая форма заболевания, а также артроз в пожилом возрасте, не поддаются полному излечению. Однако грамотная и регулярная терапия помогает максимально контролировать заболевание: приостановить разрушение сустава и улучшить качество жизни пациента.
В ходе такой терапии врач назначает медикаментозное лечение, которое активирует процесс регенерации, а также дает рекомендации по образу жизни.
Первичная профилактика помогает предупредить развитие артроза. Основные принципы:
контроль веса — лишний вес увеличивает нагрузку на суставы;
регулярная физическая активность — гимнастика, растяжка и умеренные тренировки;
выбор качественной и удобной обуви — неправильное распределение нагрузки провоцирует усиленное давление на суставы;
укрепление иммунитета и защита от переохлаждений.
Наглядное сравнение
Выше мы описали основные причины, симптомы и способы лечения артрита и артроза. В этом блоке кратко отвечаем на вопрос различия заболеваний:
Остеоартроз и ревматоидный артрит
Н. В. Загородний, профессор, доктор медицинских наук, лауреат премии РФ в области науки и техники, заведующий кафедрами травматологии и ортопедии РУДН и МГУ имени М. В. Ломоносова
В. П. Терешенков, кандидат медицинских наук, заведующий отделением ортопедии московской артрологической больницы
Полиэтиологическое дистрофически дегенеративное заболевание суставов, характеризующееся первичной дегенерацией хряща с последующими изменениями суставных поверхностей, разрастанием краевых остеофитов, приводящими к деформации, называют АРТРОЗОМ (от греческого “arthron” – “сустав”). У этого термина есть синонимы: остеоартроз (ОА), деформирующий артроз, деформирующий ОА. Многие зарубежные авторы определяют этот патологический процесс как остеоартрит.
Это одно из наиболее древних заболеваний человека и животных. При палеонтологических исследованиях изменения костного скелета находили у людей, живших еще в каменном веке. Так, в неолитический период ОА суставов достигал по материалам раскопок 20% (возможно, причинами были пребывание в темных и сырых пещерах, скудность и однообразие пищи, неблагоприятный климат).
Древней медицине нередко приходилось сталкиваться с ОА. В своем труде “О суставах” Гиппократ рассматривает его вместе с подагрой и другими заболеваниями суставов. Английский врач В. Геберден описал узелки, названные его именем и рассматриваемые как одно из проявлений ОА. Во второй половине XIX века французский клиницист Дж. М. Шарко выделял из числа ревматических заболеваний ОА и ревматоидный артрит и рассматривал их как основные варианты одного патологического процесса – деформирующего артрита. В 1904 году американский ортопед Р. Осгуд, опираясь на рентгенологические исследования, предложил термин “атрофический артрит”. Однако самостоятельной нозологической формой ОА официально признан лишь в 1911 году, когда на Международном конгрессе врачей в Лондоне было предложено разделить все заболевания суставов на первичновоспалительные и первичнодегенеративные.
Этиология и патогенез ОА
ОА – одна из распространенных форм заболевания суставов. Ею страдают 10–12% обследованного населения всех возрастов. После 80 лет практически у каждого обнаруживают признаки ОА. Женщины болеют ОА тазобедренных, коленных суставов почти в 2 раза чаще мужчин, а артрозом дистальных межфаланговых суставов – в 10 раз чаще.
Характер труда и занятия спортом накладывают отпечаток на специфику проявления ОА в различных суставах человека. Установлена зависимость распространения болезни и ее отдельных вариантов от профессии. Определена роль наследственных факторов в возникновении ОА.
В известной степени данному заболеванию соответствует полигенная модель наследования, что отражает полиэтиологичность ОА. Частота встречаемости ОА в семьях больных в 2 раза выше, чем в популяции, причем риск развития этого заболевания у людей с врожденными дефектами опорно-двигательного аппарата повышен в 7,7 раза. На течение болезни оказывают влияние физическая нагрузка и избыточная масса тела. В большинстве случаев начало ОА приходится на 40–70 лет и поражает суставы, подверженные пиковым нагрузкам, – пателлофеморальный и тибиофеморальный суставы колена, верхний полюс головки бедра в тазабедренном суставе, дистальные и проксимальные суставы кисти. Это дает основание полагать, что ОА – эволюционное наследие человека.
Деформирующий ОА встречается у различных народностей в разнообразных географических зонах. В результате исследования, проведенного в США, выявлено, что распространенность этого заболевания – более 15%. В Европе ОА считается одной из наиболее частых форм болезней суставов, на долю которого приходится 60–70% всех заболеваний суставов. ОА приводит к потере трудоспособности и инвалидности, в основном из-за ограничения объема движений и выраженного болевого синдрома.
Наибольший интерес для врачей представляют факторы развития этого заболевания. Знание природы их возникновения помогает врачу диагностировать ОА при массовом обследовании населения. Важно знать, что многие факторы риска связаны друг с другом, усиливая взаимное влияние на развитие ОА.
Однако несмотря на пристальное внимание врачей к данной проблеме истинная причина заболевания до настоящего времени остается невыясненной. Основные предполагаемые факторы развития ОА условно разделяют его на первичный и вторичный.
Причины первичного ОА
Причины вторичного ОА
Заболевание начинается вследствие развития перечисленных выше факторов риска. Вначале происходят изменения в матриксе суставного хряща. Он состоит из множества коллагеновых волокон, удерживающих большие полимерные молекулы (агрегаты протеогликанов), которые абсорбируют воду и делают хрящ упругим. Изменения в матриксе происходят в виде избыточной гидратации, разрывов коллагеновых волокон, нарушения эластичности и упругости и сопровождаются ультраструктурными изменениями хондроцитов, потерей протеогликанов и нарушением стрктуры всего хряща.
В процессе развития ОА из хрящевой ткани высвобождаются протеогликаны, продукты распада хондроцитов и коллагена, являющиеся антигенами, индуцирующими воспаление. При этом на клеточные компоненты хрящевой ткани, синовиальную оболочку, субхондральную кость разнонаправленно действуют 4 класса цитокинов,которые вызывают катаболические процессы, усиливающие дегенерацию суставного хряща. Течение ОА принимает необратимый характер.
Основные клинические формы
ОА тазобедренного сустава – коксартроз (КА), наиболее распространенная и тяжелая форма поражения суставов. Больные КА составляют 30–40% всех вариантов ОА. Это заболевание обычно заканчивается прогрессирующим нарушением функции сустава вплоть до полной ее потери, вызывая инвалидизацию больных. Частота заболевания КА резко увеличивается после 45–50 лет. Его основные клинические симптомы:
При двустороннем поражении наблюдается “утиная походка” с переваливанием туловища то в одну, то в другую сторону.
ОА коленного сустава – гонартроз (ГА). Это вторая по частоте локализация ОА. ГА составляет 33,3% от всех случаев ОА. Первые проявления ГА наступают в 40–50 лет. Основные симптомы:
ОА голеностопного сустава – крузартроз (КрА). Чаще всего это вторичный ОА, развившийся на фоне ревматоидного артрита или вследствие травмы в голеностопном суставе – тяжелые переломы лодыжек с разрывом дистального межберцового синдесмоза, отрыв больших фрагментов переднего и заднего краев большеберцовой кости, разрушение дистального эпифиза. По данным разных авторов КрА колеблется от 9% до 25% всех случаев ОА. Важным фактором развития этого заболевания считается внутрисуставное трение. Клинически КрА характеризуется
При I и II стадиях травматической этиологии КрА показано консервативное лечение, при ревматоидной этиологии – синовэктомия. При III стадии травматической этиологии показана артропластика, при ревматоидной этиологии – синовэктомия с артролизом или артродез.
ОА первого плюсне-фалангового сустава относится к дистрофически дегенеративному заболеванию суставов, этиологический фактор которого – статическая перегрузка, травма или перенесенный инфекционно-воспалительный процесс данного сустава. Заболевание чаще возникает после 40 лет, что обусловлено, по-видимому, механическими перегрузками, развивающимися вследствие плоскостопия. Клинически ОА первого плюсне-фалангового сустава проявляется
Клиническая картина развивается медленно. Болевые ощущения в суставе возникают после длительной ходьбы или при смене обуви на новую или тесную.
ОА плечевого сустава – наиболее редко встречающаяся форма.
Его причины – травмы (внутрисуставные переломы) и перенесенные заболевания (ревматоидный артрит, подагра, хондрокальциноз, дисплазия головки плечевой кости, синдром плечо-кисть и др.). При ОА плечевого сустава наиболее часто поражается субакромиальное сочленение. Клинически это проявляется
ОА локтевого сустава. Различают посттравматический, иммобилизационный, диспластический, обменно-дистрофический, постинфекционный артроз. Заболевание проявляется симтомокомплексом, в который входят
ОА дистальных (узелки Гебердена) и проксимальных (узелки Бушара) межфаланговых суставов кисти составляет 20–40% всех случаев атроза и наблюдается главным образом у женщин (в соотношении 10:1). Узелки Гебердена обычно множественные, но в первую очередь возникают на 1-м и 3-м пальцах кисти. Узелки Бушара встречаются реже, чем узелки Гебердена, однако часто эти две формы артроза сочетаются. Это проявляется
ОА характеризуется локальным поражением сустава при отсутствии системных проявлений (увеличение СОЭ, диспротеинемии, повышение температуры, исхудание и др.). Лишь при наличии реактивного синовита может быть небольшое увеличение СОЭ до 20–25 мм/час.
По клинико-рентгенологической картине разные авторы выделяют 3–5 стадий заболевания. Однако строгой зависимости между клиническими и рентгенологическими признаками на ранних стадиях нет. Часто при незначительных рентгенологических изменениях отмечают сильную боль и ограничение подвижности в суставе.
Этиология и патогенез ОА
I стадия
II стадия
III стадия
В последние годы для определения рентгенологической стадии ОА используют также классификации, принятые за рубежом. Одну из них мы приводим: 0 – рентгенологические изменения отсутствуют
I – небольшие остеофиты и остеосклероз
II – минимальные изменения (сужение суставной щели менее чем на 1/3 от нормальной ширины сустава, единичные остеофиты, субхондральный остеосклероз)
III – умеренные проявления (значительное сужение суставной щели более чем на 2/3 от нормы, множественные остеофиты, выраженный субхондральный остеосклероз)
IV – выраженные изменения (суставная щель почти не прослеживается, грубые обширные остеофиты, кистозная перестройка кости, суставные поверхности определяются нечетко на большом протяжении)
Методы обследования
При клинической оценке суставов представляют интерес и должны быть приняты во внимание все индивидуальные особенности пациентов, даже не имеющих определенных суставных нарушений.
Чтобы уверенно отличать норму от патологии во время обследования суставов, нужен опыт. Каждый специалист должен хорошо знать отклонения – возрастные, половые, образовавшиеся вследствие профессиональной деятельности, а также обусловленные наследственностью или болезнями, которые могут быть выявлены во время обследования. У страдающих ОА оно включает в себя осмотр суставов пациента, пальпацию, гониометрию, определение амплитуды движений в суставе и измерение окружности суставов.
При осмотре сустава можно выявить изменения его внешнего вида, обусловленного развитием в нем патологического процесса. Производится в положении стоя, сидя и лежа для выявления
При пальпации определяют
Изучают объем и качество активных и пассивных движений в суставах. Активные совершает сам пациент произвольно. Пассивные в исследуемом суставе делает врач при полном мышечном расслаблении больного. С помощью обоих видов движений можно наиболее полно выявить все резервы двигательной функции сустава.
Важно в диагностике ОА измерение (сопоставление) длины конечностей. Оно может выявить укорочение одной из них (на стороне поражения). Основные гониометрические показатели (°) нормальной двигательной функции суставов верхних и нижних конечностей
| Сустав | Сгибание | Разгибание | Внутренняя ротация | Наружная ротация | Отведение | Приведение | Суппинация | Пронация |
|---|---|---|---|---|---|---|---|---|
| Тазобедренный | 0-120 | 0 | 0-45 | 0-45 | 0-45 | 0-30 | — | — |
| Коленный | 135-150 | 0 | — | — | — | — | — | — |
| Голеностопный | 0-45 | 0-30 | — | — | — | — | 0-30 | 0-20 |
| Плюсне-фаланговый | 0-45 | 0-30 | — | — | — | — | — | — |
| Плечевой | 0-180 | 0-60 | 0-90 | 0-90 | — | — | — | — |
| Локтевой | 0-160 | 0 | — | — | — | — | 0-90 | 0-90 |
| Лучезапястный | 0-70 | 0-80 | — | — | 0-20 | 0-20 | — | — |
| Пястно-фаланговый | 0-90 | 0-20 | — | — | — | — | — | — |
| Межфаланговые | 0-90 | 0 | — | — | — | — | — | — |
В последние годы разработан ряд специальных методов, позволяющих уточнить и визуализировать структуру пораженного сустава. К ним относятся ультразвуковое сканирование суставов (сонография), артроскопия, магнитно-резонансная томография (МРТ).
Среди неинвазивных методов диагностики ОА ведущее место по информативности занимает сонография. В отличие от большинства методов обследования тканей опорно-двигательного аппарата (рентгенография, компьютерная томография) она не связана с лучевой нагрузкой и может проводиться многократно. Это позволяет использовать данный метод не только для диагностики заболеваний суставов, но и для оценки эффективности проводимых лечебных мероприятий.
С его помощью удается определить
Артроскопия – визуальное обследование внутренней полости сустава с помощью артроскопа, один из важных дополнительных методов обследования при неясной клинической картине различных повреждений и заболеваний сустава. Кроме того, она имеет не только диагностическую, но и лечебную ценность – с ее помощью возможно удаление внутрисуставных тел, оторванных частей менисков и хрящей, инородных тел.
У артроскопии есть ряд преимуществ по сравнению с обычным хирургическим вмешательствомна открытом суставе, в том числе отсутствие большой операционной раны, короткий послеоперационный период.
Прямое исследование полости сустава позволяет без открытой артротомии
МРТ основана на физических свойствах тканей давать томографическое изображение после помещения их в сильное магнитное поле. Это самая новая методика исследования. К ее достоинствам следует отнести неинвазивность, широкое поле изображения, возможность получения срезов на любом интересующем врача уровне.
МРТ дает возможность точно оценить пространственное отношение между суставными поверхностями, определить выраженность и локализацию дегенеративно-дистрофических изменений, выявить наличие мелких и крупных кистозных полостей, определить их точную локализацию и размер. Она помогает определить внутрисуставные тела и их связь с внутрисуставными структурами.
Выявление указанных признаков на МРТ особенно важно при отсутствии каких-либо изменений на обычных рентгенограммах. Мышцы, жировая ткань, жидкость, сухожилия, связки и хрящи хорошо видны и дифференцируются друг от друга на магнитно-резонансных изображениях.
Специфичность МРТ велика: она позволяет обнаружить не только патологию тканей опорно-двигательной системы, но и заболевания примыкающих органов, таких, как артерии, которые могут имитировать заболевания суставов. Таким образом, этот метод превосходит по информативности все другие, особенно в случае неясных симптомов.
В настоящее время происходит бурное развитие МРТ: качество магнитно-резонансных изображений неуклонно повышается, а методика становится все более доступной. Ее данные должны анализироваться наравне с другими методами исследования пациентов, страдающих деформирующими ОА.
Лечение
Сразу же следует сказать, что единой схемы терапии ОА не существует. Она направлена на предотвращение прогрессирования, уменьшение болевого синдрома и признаков реактивного синовита сустава, улучшение функции суставов, предотвращение развития деформаций суставов, улучшение качества жизни пациента. Лечение должно быть комплексным, учитывающим сложный этиопатогенез заболевания, дифференцированным в зависимости от формы, локализации артроза и обязательно с соблюдением этапности процесса. Терапию условно можно разделить на
Этиотропная необходима при вторичном артрозе, вызванном одним из многих заболеваний, в той или иной мере способствующих его развитию. Таким этиологическим фактором ОА может стать травма или, например, псориаз.
В этом случае усилия врачей должны быть направлены в первую очередь на лечение этого заболевания. Что же касается терапии пораженного сустава, она в основном сводится к ортопедической коррекции его статики, уменьшению нагрузки на пострадавшее сочленение, к санаторно-курортному лечению.
Главная задача симптоматической терапии – купировать болевой синдром и проявления синовита.
Здесь могут помочь нестероидные противовоспалительные препараты (НПВП) и глюкокортикостероиды. Причем купирование боли с их помощью показано на всех стадиях ОА, в том числе и на III, когда оно по существу становится единственным методом, позволяющим облегчить жизнь больного, кроме, конечно, оперативного лечения – эндопротезирования.
Применение НПВП следует начинать под контролем врача с периодическими осмотрами и регулярными анализами крови и мочи пациента. Это необходимо для своевременного выявления непереносимости препарата, его побочных эффектов, подбора адекватной дозы, а также для выработки окончательной схемы лечения.
Другое дело – патогенетическая терапия. Ее основная задача – предотвратить прогрессирование дегенеративного процесса в суставной хрящевой ткани, что возможно на I и II стадиях заболевания. С этой целью применяют биогенные стимуляторы, препараты, улучшающие микроциркуляцию крови в тканях сустава. Но главная роль здесь отводится появившимся в последние десятилетия и широко применяемым хондропротекторам – лекарственным препаратам, действие которых основано на
Средства терапии
Хондропротективные базисные средства
Они улучшают метаболизм хряща, замедляют или предупреждают его деструкцию. Хондропротекторы содержат биологически активные вещества хряща.
Выбирая один из ниженазванных препаратов, врач должен руководствоваться тем, как отреагирует на лекарство организм больного, есть ли оно в аптеках, а также, что немаловажно для пациента, его ценой.
Хондроксид – это препарат местного действия, применяемый при дистрофически дегенеративных заболеваниях суставов и позвоночника, ОА и межпозвонковом остеохондрозе. Основное действующее вещество – высокомолекулярный полисахарид хондроитина сульфат, замедляющий резорбцию костной ткани, улучшающий фосфорно-кальциевый обмен в хрящевой ткани, он ускоряет процессы ее восстановления и тормозит дегенерацию и разрушение суставного хряща, ингибирует ферменты, которые вызывают поражение хрящевой ткани, а также способствует увеличению продукции внутрисуставной жидкости, что приводит к уменьшению болезненности и увеличению подвижности пораженных суставов. А стимуляция синтезаглюкозаминогликанов хондроцитами поврежденного хряща обеспечивает даже частичное восстановление хрящевой ткани.
В препарате содержится еще одно действующее вещество – диметилсульфоксид, обладающий противовоспалительным, анальгетическим и фибринолитическим действием. Он улучшает проникновение хондроитина сульфата к суставам. Из них наиболее важно обезболивающее действие, благодаря которому можно использовать один препарат и как хондропротектор, и каканальгетик местного действия.
Хондроксид выпускают в виде мази в тубах, применяют наружно местно.
2–3 раза в день его наносят на кожу над очагом поражения, втирая по 2–3 минуты. Курс лечения – 2–3 недели.
Из возможных побочных эффектов – редко встречаемая местная аллергическая реакция.
Более эффективно применение Хондроксида при остеоартрозе путем ультрафонофореза (см. ниже).
Глюкозамина сульфат (per os) восполняет его дефицит, стимулирует биосинтез протеогликанов, улучшает фиксацию серы, необходимой для синтеза хондроитина сульфата, способствует нормальному отложению кальция в костной ткани.
Принимают внутрь раз в день 6 недель, растворив в воде содержимое одного саше, в котором содержится 1500 мг глюкозамина сульфата.
Хондроитина сульфат (per os) замедляет процесс дегенерации хрящевой ткани, оказывает обезболивающее и противовоспалительное действие.
В начале лечения 3 недели принимают внутрь по 3 капсулы (750 мг) 2 раза в день, в последующем – по 2 капсулы (500 мг) 2 раза в день.
Применяют также комбинированные препараты в одной лекарственной форме – комбинация глюкозамина гидрохлорида и хондроитина сульфата натрия (Артра, Терафлекс, Хондро).
Имплантаты синовиальной жидкости
В настоящее время в лечебной практике ОА широко применяют препараты гиалуроновой кислоты с высоким молекулярным весом. Они улучшают эластичность и вязкость эндогенного гиалуронана. Это фактически аналог синовиальной жидкости в суставах. Защищая болевые рецепторы, препараты гиалуроновой кислоты устраняют болевой синдром, улучшают подвижность сустава за счет улучшения амортизации (эластичности), увеличивают смазку внутрисуставных тканей, защищая суставной хрящ от медиаторов воспаления.
Остенил – высокомолекулярная ферментная 1%-ная гиалуроновая кислота высокой очистки. Препарат действует как ударопоглотитель, амортизатор, как смазка и фильтр, допускающий обмен метаболитов и катоболитов.
Вводят в больной сустав по 2,0 мл 3–5 раз с недельным интервалом.
Синвиск – это высокомолекулярный хондропротектор, обладающий заместительным эффектом, хорошими вязкоэластичными свойствами. Стимулирует метаболизм хондроцитов и синовиоцитов, ингибирует протеолитические ферменты. Эта стерильная, апирогенная, вязкоэластичная жидкость, содержащая гилан, имеет молекулярную массу, близкую к таковой гликозаминогликанов синовиальной жидкости. Представляет собой производное гиалуронана (натриевая соль гиалуроновой кислоты).
Вводят в/с по 2 мл раз в неделю. На курс – 3 инъекции. Через год его повторяют.
Ферматрон – 1%-ный раствор гиалуронана натрия с высоким молекулярным весом.
Вводят в/c по 2,0 мл с перерывом в неделю. На курс – 4 инъекции.
Нолтрекс – эндопротез синовиальной жидкости, материал – биополимер водосодержащий ионы серебра “Аргиформ”. Это вязкое гелеобразное вещество, обладающее высокой биосовместимостью с тканями человека. Препарат восстанавливает вязкость синовиальной жидкости, уменьшает боль и улучшает подвижность сустава.
Вводят в/c по 2,5 мл 3 раза с интервалом в неделю.
Нестероидные противовоспалительные препараты (НПВП)
Механизм их действия связан с угнетением активности циклооксигеназы – фермента, ответственного за синтез простагландинов. НПВП обеспечивают возможность выделения норадреналина в нисходящих путях, регулирующих болевые импульсы, ослабляя патологически повышенное восприятие боли, которое возникает при хроническом болевом синдроме. Эти препараты оказывают влияние и на клеточные мембраны, и на внутриклеточные сигнальные системы на местном и спинномозговом уровнях, а также на местные медиаторы воспаления, стимулируя нейроактивные вещества. Воздействуя на различные патогенетические звенья воспаления, НПВП приводят к его уменьшению и анальгетическому эффекту.
В настоящее время известно более 100 таких препаратов различных классов. Из них наиболее широко в лечении ОА применяют
Ацетилсалициловую кислоту – в таблетках по 100, 300, 500 мг. Суточная доза – 1–3 г.
Дикловит в суппозиториях – 1–2 раза в день, максимальная суточная доза – 150 мг. Активное вещество препарата – диклофенак натрия по праву считается лидером в группе НПВП по соотношению клинической эффективности, безопасности и стоимости лечения. Применение Дикловита в форме ректальных суппозиториев исключает непосредственный повреждающий эффект на слизистую желудка и двенадцатиперстной кишки, позволяет добиться пролонгированного действия.
Дикловит гель для наружного применения – полоску геля 3–5 см наносят на область сустава 2–3 раза в день. При этом в очаге воспаления быстро достигается терапевтическая концентрация активного вещества при минимальном системном действии.
Свечи и гель Дикловит могут дополнять друг друга. Это позволяет добиться большей эффективности лечения без повышения риска развития побочных эффектов.
Диклофенак натрия в таблетках – 50–100 мг в день в 1–2 приема, раствор в ампулах – 75 мг в 3 мл для в/м инъекций раз в день. На курс – 5–10 инъекций. 5%-ный гель – выдавить 2–3 см из тубы и втирать в сустав 2–3 раза в день.
Индометацин в таблетках – 50–100 мг в день в 1–2 приема.
Цефекон Н – ректальные суппозитории, применяемые для лечения воспалительных и дегенаративных заболеваний суставов. Это комбинированный препарат, используемый в клинической практике в качестве обезболивающего средства, оказывающий жаропонижающее и противовоспалительное действие. В состав входят напроксен, кофеин и салициламид. Механизм действия препарата связан с ингибированием синтеза простогландинов и влиянием на центр терморегуляции в гипоталамусе.
Цефекон Н рекомендован при острой боли, сопровождающей остеохондроз, ОА, анкилозирующий спондилоартрит. Отличительная черта препарата – наилучшее соотношение эффективности и безопасности. Клинические испытания показали, что Цефекон Н вызывает меньший риск кардиоваскулярных осложнений, чем другие НПВС.
Удобная форма (ректальные суппозитории) исключает характерное для НПВС раздражающее действие на желудок, а также обеспечивает всасывание всей дозы препарата, минуя печень.
Побочные явления возникают редко (0,66% случаев) – легкая местная аллергическая реакция: зуд и боль в прямой кишке, не требующие прекращения применения препарата.
Используют по одному суппозиторию 1–3 раза в день 6 дней.
Мелоксикам – селективный ингибитор ЦОГ-2. Выпускают в таблетках.
Применение – по 7,5 мг – 2 раза в день, по 15 мг – раз в день.
Врач должен предупредить больного, что все НПВП в таблетках принимают только после еды! При назначении этих препаратов следует помнить о возможности развития побочных действий и противопоказаний к их назначению.
Ингибиторы протеолитических ферментов
Подавляя ферменты, вызывающие протеолиз и разрушение суставного хряща, эти средства оказывают тормозящее влияние как на воспалительный процесс, так и на дегенеративный, препятствуя расщеплению мукополисахаридов основного вещества хряща. К препаратам, обладающим антиферментным действием, относят апротинин (контрикал и гордокс). Применяют их при выраженном болевом синдроме с явлениями реактивного синовита.
Контрикал – раствор вводят в/с по 10 тыс. АтрЕ раз в неделю. На курс лечения – 3–5 инъекций. Повторяют через 6–12 месяцев.
Гордокс – раствор вводят в/с по 50 тыс. КИЕ раз в неделю. На курс – 3–5 инъекций. Повторяют через 6–12 месяцев.
Биогенные стимуляторы
Алоэ экстракт жидкий – адаптогенное средство, стимулирующее процессы регенерации.
Вводят п/к по 1 мл ежедневно. На курс – 15–25 инъекций.
Фибс – препарат, стимулирующий тканевые процессы регенерации.
Вводят п/к по 1 мл ежедневно. На курс – 15–25 инъекций.
Препараты, улучшающие микроциркуляцию крови в тканях сустава
Пентоксифиллин – ангиопротектор, производное метилксантина. Механизм действия связывают с угнетением фосфодиэстеразы и накоплением цАМФ в клетках гладкой мускулатуры сосудов, в форменных элементах крови, в других тканях и органах. Препарат улучшает микроциркуляцию и снабжение тканей кислородом, в наибольшей степени – в конечностях и ЦНС.
Вводят в/в в виде инфузии капельно по 100 мг (5 мл раствора) на 200 мл физиологического раствора раз в день. На курс – 15 инфузий. Принимают также внутрь по 2 таблетки (200 мг) 3 раза в день. Больным с большим весом назначают по 400 мг 3 раза в день. Курс – месяц. В/в инфузии можно проводить не только в стационаре, но и в поликлинике в специально оснащенной процедурной.
Миорелаксанты
Их назначают для снижения мышечного тонуса, в комплексной терапии – для устранения контрактур.
Толперизон снижает патологически повышенный мышечный тонус, ригидность мышц, улучшает произвольныеактивные движения.
Назначают внутрь по 50 мг (драже) 2 раза в день.
Тетразепам – миорелаксирующее седативное средство. Угнетает моно- и полисинаптические рефлексы.
Принимают внутрь по 2 таблетки (100 мг) раз в день.
Глюкокортикостероиды
Эти препараты включают естественные гормоны коры надпочечников. Назначают их только при симптомах реактивного синовита. Длительное применение значительно ухудшает течение заболевания из-за ущерба, наносимого суставному хрящу, – ингибирования обменных процессов в хондроцитах, влекущего за собой нарушение организации матрикса, что значительно снижает устойчивость хряща к нагрузке. Такие препараты назначают коротким курсом.
Пункцию сустава и введение в него стероидных препаратов относят к малым хирургическим манипуляциям, которые должны проводиться в условиях операционной или перевязочной. Основные требования к в/c введению препаратов:
Наиболее часто в/с и периартикулярно применяют:
Гидрокортизона ацетат. Вводят суспензию для инъекций по 5 мл (125 мг) раз в 10–14 дней. На курс – 2–3 инъекции.
Триамсинолона ацетат. Вводят 1 мл (40 мг) суспензии для инъекций раз в10–14 дней. На курс – 2–3 инъекции.
Бетаметазона фосфат. Вводят 1 мл раствора для инъекций раз в 10–14 дней. На курс – 2–3 инъекции.
Метилпреднизолона ацетат. Вводят 1 мл (40 мг) суспензии для инъекций раз в 7–14 дней. На курс – 1–3 инъекции.
Даларгин – отечественный препарат, кроме того, назначаемый в последние годы для лечения реактивных синовитов больным ОА. Это белый кристаллический порошок. Выпускается в ампулах по 1 мг. Его разводят в 1 мл 0,5%-ного раствора новокаина для в/с введения.
Даларгин не проникает через гематоэнцефалический барьер и не обладает центральным действием, хотя по своему строению похож на эндорфины, которые вырабатываются в ЦНС. Обладает противоболевым, противовоспалительным, иммуномодулирующим действием.
Назначают 1 мг раз в 3–7 дней. На курс – 3–5 инъекций.
Внутрикостная дерецепция
Для устранения боли применяют внутрикостное введение анестетиков под давлением, которое механически повреждает барорецепторы костной ткани и таким образом купирует боль. Кроме того, через образованный иглой внутрикостный канал происходит выход небольшого количества крови, в результате чего происходит снижение внутрикостного давления, следовательно и уменьшение болевого синдрома.
При КА проводят дерецепцию области большого вертела. Для этого используют внутрикостную иглу с проводником, которым прокалывают мягкие ткани после предварительной локальной анестестезии 0,5%-ным раствором новокаина. Когда конец иглы доходит до надкостницы, делают несколько полувращательных движений под давлением и вводят иглу в губчатую часть большого вертела на глубину 2 см. Затем иглу оттягивают на несколько миллиметров назад, вынимают проводник, после чего из канюли показывается кровь, что косвенно свидетельствует о повышенном внутрикостном давлении. В канюлю иглы вставляют шприц с 2%-ным раствором тримекаина и вводят его 2–4 мл. При этом первые порции анестетика вызывают у больного сильную боль, но после введения 1 мл она стихает.
При ГА внутрикостную дерецепцию проводят в области бугристости большеберцовой кости. При артрозе голеностопного сустава и пяточных шпор довольно эффективны инъекции анестетика в пяточную кость. Используют 2%-ный раствор 2–4 мл тримекаина. На курс – 3–5 инъекций с периодичностью 5 дней.
Препараты для местного и симптоматического лечения ОА
Их применяют в виде мазей, аппликаций, аэрозолей, пластырей и других лекарственных форм в качестве болеутоляющих, противовоспалительных и “отвлекающих” факторов.
Эспол – это препарат растительного происхождения для лечения закрытых травм суставов и мышц, ушибов суставов без нарушения целостности кожных покровов, болевого суставного синдрома при деформирующем ОА. Основное действующее вещество – капсаицин, содержащийся в экстракте стручкового перца. Конек препарата – сбалансированный комплекс оказываемых эффектов. Он обладает отвлекающим, анальгезирующим, согревающим, рассасывающим и противовоспалительным действием.
Анальгетический эффект препарата реализуется за счет образования и высвобождения в ЦНС эндорфинов и энкефалинов, оказывающих эндогенное анальгезирующее действие.
Эспол улучшает кровоснабжение очага поражения и увеличивает проницаемость сосудов, в результате чего улучшается дренаж патологического очага.
Благодаря высокой концентрации действующего вещества в очаге поражения, сохраняющейся на протяжении 8 часов, препарат может быть рекомендован для местного лечения ОА и артритов.
Выпускается в виде мази в тубах (30 г). Ее наносят на больной сустав 2–3 раза в день. Курс – 10–14 дней.
Противопоказания – индивидуальная непереносимость препарата, беременность и период лактации.
Диметилсульфоксид обладает способностью проникать через биологические мембраны, в том числе через кожные барьеры, не повреждая их. Препарат обладает противовоспалительным, местноанестезирующим, спазмолитическим, противоотечным действием.
Кетопрофен – анальгезирующее, противовоспалительное средство в форме геля. Он ингибирует циклооксигеназу и тормозит синтез простагландинов.
Выдавив 3–5 см геля из тюбика, препарат наносят на кожу и осторожно втирают до полного высыхания 2–3 раза в день. Курс – 7–14 дней.
Бишофит – природный минерал с повышенным содержанием солей кальция, натрия, калия, йода, меди, железа, кремния, молибдена, титана. Применяют в виде компрессов, ванн, аппликаций, мазей (бишолин). Препарат назначают при ОА с целью улучшения кровообращения, снижения болевого синдрома, уменьшения мышечных контрактур.
Парафин и озокерит – на пораженный сустав назначают их аппликации(температура – 50–55°С) курсом 10–15 процедур.
Парацетамол – препарат выбора для симптоматического лечения (уменьшения боли и воспаления в суставах). Выпускают в таблетках и капсулах по 250, 500 мг, 1 г.
Физиотерапия
Она направлена на уменьшение болевого синдрома, мышечного спазма, скованности в суставах, устранения контрактур. По оказываемому эффекту методы физиолечения делятся на процедуры
Массаж и лечебная физкультура
Это важнейшие методы восстановления и улучшения функции суставов у больных с ОА.
Массаж обладает обезболивающим противовоспалительным действием, способствует восстановлению функций суставов, снижению излишнего напряжения, улучшает их трофику, тонус и силу.
Лечебная физкультура имеет при ОА свои особенности. Упражнения должны быть направлены на укрепление мышц без увеличения нагрузки на суставную поверхность. Основной критерий при подборе необходимых физических упражнений – функциональное состояниенервно-мышечного аппарата.
Правила лечебной гимнастики при ОА:
Лечебная гимнастика при ОА направлена на
Режим применения лечебной гимнастики вырабатывается на основании оценки изменений, внесенных заболеванием, и должен соответствовать как стадии ОА, так и его индивидуальным особенностям.
Ортезотерапия и разгрузка суставов. Ортезы – функциональные приспособления, имеющие структурные и функциональные характеристики опорно-двигательного аппарата. По сути это внешний скелет конечности, конструктивно отражающий ее анатоммию и биомеханику. Статические, динамические, полужесткие и мягкие лечебно-профилактические ортезы изготавливают индивидуально для каждого пациента.
Для разгрузки суставов необходимо
Использование дополнительной опоры позволяет снизить нагрузку на больной сустав. Трость необходимо держать в противоположной руке от пораженного сустава. Использование ортопедических бандажей на коленный, голеностопный, лучезапястный суставы, стелек-супинаторов имеет существенное значение во время ходьбы и нагрузок, защищая суставы от перегрузок и предупреждая прогрессирование заболевания.
Пациенты с избыточным весом тяжелее переносят течение ОА, особенно коленных суставов, поэтому коррекция веса по его снижению позволяет уменьшить болевой синдром и увеличить физическую активность.
Оперативное лечение
Последние десятилетия характеризуются большими достижениями в ортопедии. В первую очередь это относится к оперативному лечению ряда заболеваний и деформаций в результате разработки и внедрения в лечебную практику новых материалов, фиксаторов, конструкций и эндопротезов, что качественно изменило подход к лечению заболеваний суставов. При ОА выполняют как паллиативные, так и радикальные операции. В настоящее время наиболее распространены
Все современные эндопротезы разделяют на 2 большие группы – цементной и бесцементной фиксации. Показания к применению бесцементных эндопротезов – молодой возраст больных (моложе 50–60 лет), хорошая костная основа, конусовидная форма костномозгового канала бедренной кости.
Эндопротезы цементной фиксации применяют у больных старше 65–70 лет, а также при наличии признаков остеопороза и широкой костномозговой полости.
Эндопротезирование занимает основное место в хирургии данной патологии, причем до 80% всех операций составляет замена тазобедренного сустава. В настоящее время в мире выполняют 1,5 миллиона эндопротезирований в год, из них 500 тысяч – в США, 150 тысяч – в Германии и только 12 тысяч – в России.
Эндопротезы тазобедренного сустава по объему его замены разделяют на однополюсные и тотальные. Первые заменяют только головку и шейку бедренной кости, вторые – еще и вертлужную впадину.
Эндопротезирование коленного сустава составляет 15–20% всех подобных операций. Используют 4 вида эндопротезов в зависимости от степени дегенеративных изменений. Что касается других суставов, замена их эндопротезами имеет малый удельный вес среди всех аналогичных операций.
Трудно переоценить положительные стороны эндопротезирования суставов. Эти операции избавляют пациентов от боли, восстанавливают движения, устраняют контрактуры, дают возможность вернуться к трудовой деятельности.
Для изготовления эндопротезов используют сплавы металлов, полиэтилен и керамику высокого качества с применением самых передовых технологических процессов. Наиболее часто это сплавы кобальта и хрома, титана, алюминиевой и циркониевой керамики, что обеспечивает функционирование эндопротеза в течение 20–30 лет. Затем его можно заменить на ревизионный. Ревматоидный артрит. Остеоартроз