Асептический некроз медиального мыщелка бедренной кости что это
Некроз коленного сустава
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Остеонекроз коленного сустава – это поражение костной ткани в результате нарушения кровоснабжения, приводящее к гибели костных клеток.
Рассказывает специалист ЦМРТ
Дата публикации: 09 Июля 2021 года
Дата проверки: 19 Июля 2021 года
Содержание статьи
Причины остеонекроза
Первичный идиопатический асептический некроз коленного сустава, причины которого остаются невыясненными.
Вторичный остеоартроз, в развитии которого играют роль следующие факторы:
Симптомы
Стадии развития
По рентгенологическим признакам различают 5 стадий развития асептического некроза коленного сустава:
Как диагностировать
Для дифференциальной диагностики с другими патологиями опорно-двигательного аппарата делается общий и биохимический анализ крови.
Метод рентгенодиагностики на начальных стадиях некроза костей колена метод малоинформативен. Изменения на рентгенограммах: увеличение плотности костной ткани, микропереломы, сужение суставной щели появляются только на последних стадиях асептического некроза.
МРТ при асептическом некрозе коленного сустава выявляет дезорганизацию структуры, плотности костного вещества, минимальные очаги некроза еще при отсутствии клинической симптоматики.
Сцинтиграфия рекомендуется для дифференциальной диагностики некроза коленного сустава 3 степени с онкологией.
К какому врачу обратиться
Диагностикой и лечением заболеваний опорно-двигательного аппарата, в том числе и асептического некроза коленного сустава, занимается врач-ортопед.
Асептический некроз тазобедренного сустава: симптомы, диагностика, лечение и последствия
Тазобедренный сустав – один из самых важных в опорно-двигательной системе. Удерживая вес всего тела, сустав выдерживает огромные перегрузки.
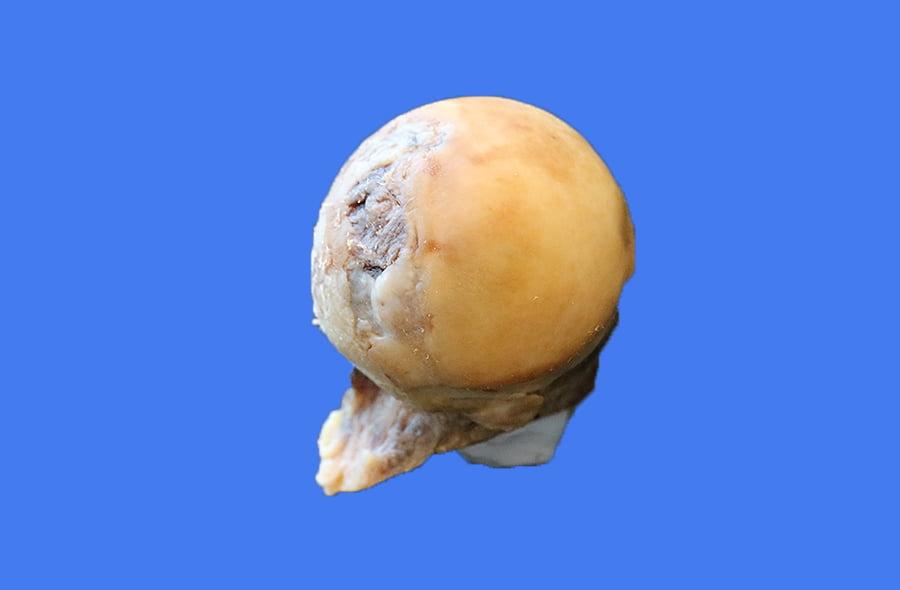
Так выглядит заболевание.
Он представлен шаровидной формой и позволяет использовать все оси движения: аддукцию и абдукцию (сагиттальная ось), сгибание и разгибание (фронтальная ось), пронацию и супинацию (вертикальная ось). Из-за своей подвижности сустав часто повреждается.
Строение тазобедренного сустава
Одним из наиболее опасных повреждений является аваскулярный некроз головки бедренной кости (АНГБК). Он представляет собой следствие грубого нарушения локальной микроциркуляции с развитием ишемии и некротизацией компонентов костного мозга головки бедренной кости. ДДИ становятся следствием перенесенных операций на тазобедренном суставе, травм в анамнезе, перенесенного остеомиелита бедренной кости, развитием эпифизарной и/или спондилоэпифизарной дисплазии.
Перечислим несколько причин расстройства сосудистого русла, ведущих к некрозу:
В качестве факторов, провоцирующих такую ситуацию, указываются: врожденная гипоплазия сосудов тазобедренного сустава, нарушение нейрогуморальных механизмов регуляции, недостаточная васкуляризация головки бедра, связанная с анатомической и функциональной незрелостью сосудистой сети.
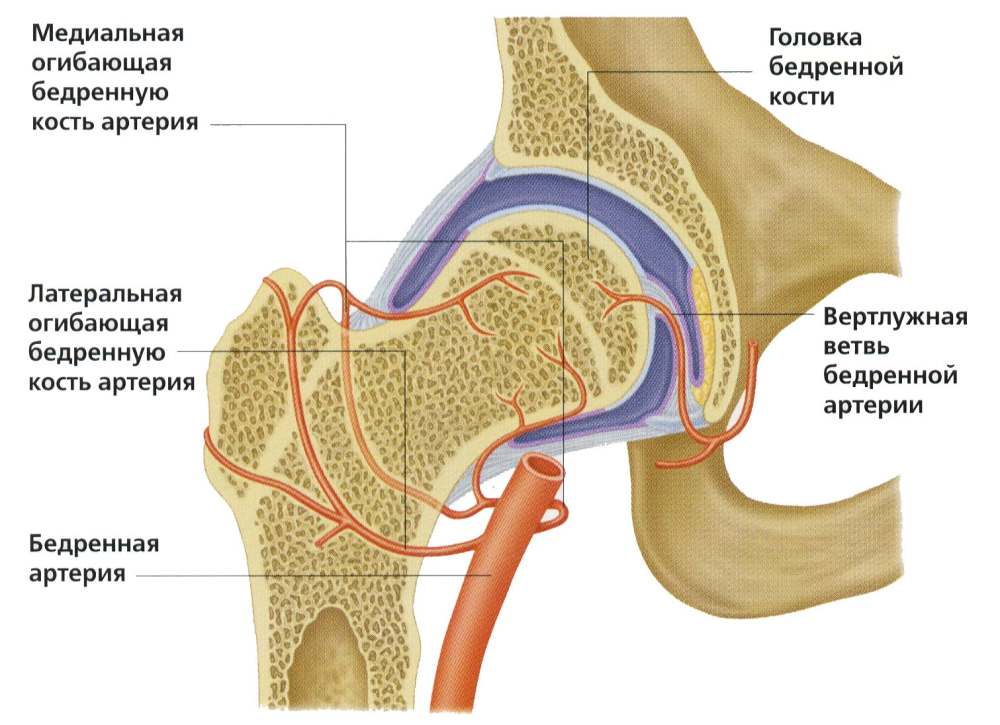
Кровоснабжение тазобедренного сустава
Нарушение питания костных компонентов тазобедренного сустава — распространения причина появления некротических изменений.
Симптомы и отличия от коксартроза
Симптоматика АНГБК определяется этапностью патологии. Начало отмечается бессимптомностью или незначительными болями без видимой причины. При этом сохраняется нормальный объем движения в суставе, болевые ощущения отмечаются при ротации бедра внутрь.
Прогрессирование болезни выражено приступообразными, тяжелыми болями. Такой симптом может свидетельствовать о наличии коллапса или перелома головки бедра, присущих завершающему этапу дегенеративных изменений. Они ведут к снижению объема движения и наличию постоянного болевого синдрома, крепитации и нестабильности головки бедренной кости.
Клиническая симптоматика АНГБК схожа с классической картиной коксартроза:
Некроз правого тазобедренного сустава
Риск развития асептического некроза вследствие травмы
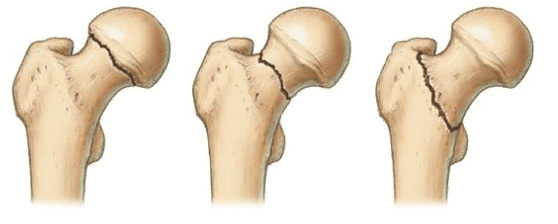
Одной из основных причин развития АНГБК являются переломы головки или шейки бедренной кости. Наибольший риск несет трансэпифизарный перелом (нарушение кровоснабжения проксимального фрагмента до 97,6%), субэпифизарный перелом (нарушение кровоснабжения проксимальных отделов головки до 97,4%), субкапитальный перелом (нарушение кровоснабжения до 92%).
Выделяют несколько разновидностей переломов:
Тип 1: абдукционный, субкапитальный, неполный перелом без смещения. Происходит он вследствие действия отводящих натяжений. Шейка и диафиз бедра при переломе направлены в сторону головки. Костные фрагменты крепко вклинены, и линия поверхности перелома приближена к горизонтальной. Нарушение кровоснабжения минимальные (до 10,2%). Прогноз на выздоровление хороший.
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
Тип 2: аддукционный, субкапитальный, полный перелом без смещения. Перелом расположен в вертикальной плоскости, проходит через шейку бедра. Трабекулы и нижний корковый слой разорваны, без смещения. Микроциркуляция нарушена на 23,6%. Прогноз благоприятный.
Тип 3: аддукционный перелом с неполным смещением костных структур. Он характерен варусной деформацией шейки бедра, но фрагменты остаются соединенными за счет задне-нижнего блока. Дистальный костный фрагмент – в положении наружной ротации и отведения с углом, открытым кпереди. Имеется оскольчатый перелом задней поверхности шейки. Трабекулы и нижний кортикальный слой разорваны. Нарушение васкуляризации достигает 42,8%. Риск развития асептического некроза.
Тип 4: аддукционный перелом с полным смещением. Головка лишается всех связей с синовиальной оболочкой капсулы, в результате чего фрагмент становится свободным. Нарушение кровоснабжения максимальное (54,4%). Риск образования асептического некроза повышенный.
Резюмируем: в случае потенциальной травмы тазобедренного сустава – необходимо обратиться в ближайший травмпункт и сделать рентгенограмму. Ранняя диагностика способна спасти сустав от разрушения и сохранить высокое качество жизни!
Диагностика
Ассоциация по изучению кровоснабжения костной ткани (Association Research Circulation Osseous) выделяет 4 стадии:
Стадии АНГКБ по ARCO
Однако в России больше распространена классификация по пяти стадиям:
Болезнь в динамике.
Важно: коллапс головки бедренной кости происходит за невероятно короткий промежуток времени – 5 месяцев.
Исследование кровообращения головки бедренной кости
Применяют лазерную доплеровскую флоуметрию и микросенсорные преобразователи внутрикостного давления. Гистологическое исследование позволяет диагностировать болезнь, дифференцировать ее с другими патологиями и определять патогенетические пути развития процесса.
При прогрессировании заболевания структура кости подвергается изменению. В субхондриальной зоне и зоне некроза повышается активность остеокластов, а в зоне склероза наоборот растет активность остеобластов.
При АНГБК лабораторные показатели, такие как протромбиновое время, АЧТВ (активированное частичное тромбопластиновое время), бывают в норме. Однако в сравнении пациентов при нетравматическом некрозе и здоровых добровольцев выявлены значимые отклонения концентрации факторов свертывания в плазме крови.
У людей с АНГБК снижен уровень грелина, повышен уровень фактора Виллебранда, ингибитора активатора плазминогена-1 (PAI-1), С-реактивного белка, что свидетельствует о вовлечении этих факторов в механизм патогенеза.
Использование определенных лабораторных показателей, как маркеров, для диагностики АНГБК, является перспективным методом.
Лечение
Для каждой стадии по ARCO определена продолжительность течения каждого из них. Для I степени и II степени — до 6 месяцев, III – 3-6 месяцев и мгновенным переходом в IV стадию.
Раннее начало лечения, пока из симптомов выявляется только незначительный дискомфорт в околосуставной области с иррадиацией в область паха и коленный сустав – чрезвычайно важно.
Задачи в период лечения:
С учетом того, что АНГБК – мультифакторная патология, необходимо использовать комплексный подход в диагностике, лечении и реабилитации, направленные на восстановление:
Лечение стадий 1-2
Представляется наиболее эффективным для благоприятного прогноза. Самое главное условие успешного лечения – строгое соблюдение режима. Следует отказаться от вредных привычек (алкоголь и курение), избегать перегрузки и переохлаждения пораженного сустава.
Терапия направлена по нескольким направлениям: прием медикаментов, физиотерапия и ЛФК.
Препараты. При асептическом некрозе назначаются следующие группы лекарственных средств:
Физиотерапия. Основная задача – простимулировать кровоток в тканях и запустить/ускорить регенераторные процессы.
Лечебная физкультура
Начальный этап – разгрузка пораженного сустава. В этом случае пациенту подбираются костыли, ходьба на которых может занять до года.
Если после терапии болевые ощущения уменьшились, и маркеры костного обмена нормализовались – через 2-3 месяца костыли отменяют. Но не стоит торопиться. Разгрузка сустава позволит снять боль и предупредить дальнейшее разрушение головки бедренной кости. Щадящий режим ускоряет заживление, оно проходит быстрее и легче.
С другой стороны, пациенту необходимо ЛФК. Специальный набор упражнений позволит уменьшить боль и отечность сустава, увеличить его подвижность. Физические упражнения разработают не только сустав, но и окружающие его мышцы, предупреждая развитие гипотрофии.
Пациентам с ожирением рекомендуется сочетать упражнения со специально подобранной диетой. Такое сочетание позволит добиться лучших результатов.
Особенно следует подчеркнуть важность лечебной физкультуры на этапе реабилитации. Она поможет не только разработать прооперированный/замененный сустав, но и не допустить его нестабильность.
Лечение 3-4 стадий некроза
Если сустав уже перешел в эти стадии, то процесс разрушения головки бедра уже начался. ЛФК и физиотерапия остаются в том же ключе, что и при начальных стадиях, а медикаментозная терапия претерпевает изменения. Это связано с выраженным болевым синдромом, который пациенты уже не в силах терпеть. Назначают более сильные обезболивающие (диклофенак, трамадол).
Лечебное воздействие дополняют внутрисуставными инъекциями гиалуроновой кислоты и введение богатой тромбоцитами плазмы.
Гиалуроновая кислота – важный компонент синовиальной жидкости. Подобные инъекции улучшают амортизацию конгруэнтных поверхностей, облегчают их скольжение относительно друг друга.
PRP-терапия (введение богатой тромбоцитами плазмы) активизирует процессы заживления. Это молодое, но перспективное направление. Под действием тромбоцитов усиливается выработка коллагена (основной «строительный материал» хрящевой, соединительной и костной ткани). Происходит интеграция остеобластов, помогающих строить новую ткань, улучшается микроциркуляция за счет образования новых сосудов.
Важно: несмотря на широту возможностей современной медицины, консервативной лечение эффективно только на ранних стадиях. При первых признаках разрушения головки сустав восстановлению не подлежит.
В этой ситуации будет приниматься решение о хирургическом вмешательстве. Основные сочетания групп оперативных методик [14]:
Ни одна операция не гарантирует полноценного выздоровления. Они уменьшают деструктивные процессы внутри сустава и снижают риск развития вторичного коксартроза.
Если не лечить
Асептический некроз головки тазобедренного сустава – тяжелая патология, которая сама не разрешится. Если оставить ситуацию без должного внимания, заболевание может привести к инвалидизации. В одном случае может развиться вторичный коксартроз, требующий замены сустава на протез (эндопротезирование тазобедренного сустава). Во время операции удаляется головка тазобедренного сустава вместе с частью бедренной кости и на их место ставится протез.
Замена сустава позволяет рассчитывать на благоприятный прогноз. Протез позволяет полностью восстановить утраченные функции.
Другим исходом заболевания может стать анкилоз – полная неподвижность в суставе. Происходит полная дегенерация хрящевого покрова суставных поверхностей с разрастанием соединительной фиброзной или костной ткани.
Инвалидность
АНГКБ сказывается на всех сферах жизни: здоровье, работоспособности, социализации. При длительном сроке заболевания на разных этапах консервативного лечения, пациенты были вынуждены сменить деятельность с повышенной физической активностью. Они выбирают профессии, не требующие длительного пребывания на «ногах», переездов и рядом с местом жительства.
Группа инвалидности таким людям определяется при проведении медико-социальной экспертизы в соответствии с Приложением к Приказу Минздрава РФ от 27.01.77 No 33 к Постановлению Минтруда и социального развития РФ от 27.01.1977 No 1: «Классификации и временные критерии, используемые при осуществлении медико-социальной экспертизы».
Инвалидность присваивается на основании выраженности заболевания и снижении качества жизни. Изменение уровня инвалидности осуществлялось только в случае хирургического вмешательства.
Иными словами, наибольшей эффективностью в лечении асептического некроза обладает хирургическое вмешательство. Несмотря на внушительность консервативных методов лечения, доказанная эффективность сомнительна.
Заключение
Асептический некроз костей в коленном суставе
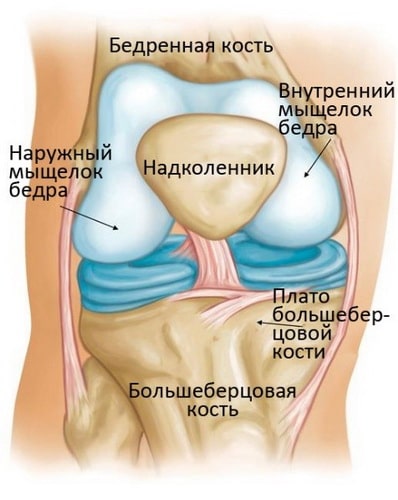
Коленный сустав – это самый крупный и мощный сустав человеческого тела. Он образован нижним концом бедренной кости, верхним концом большеберцовой кости и надколенником. Эти три кости в области контакта друг с другом покрыты суставным хрящом – ровной гладкой тканью, защищающей суставные концы костей и обеспечивающей беспрепятственное их скольжение друг относительно друга.
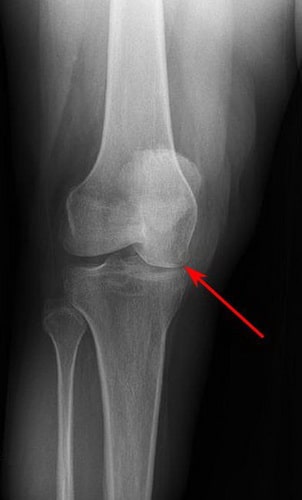
Остеонекроз коленного сустава наиболее часто локализуется во внутренней части суставного конца бедренной кости – внутреннем мыщелке, однако может также поражать наружный мыщелок или суставной конец (плато) большеберцовой кости.
Анатомические особенности коленного сустава
Коленный сустав, образованный надколенником, верхней частью большеберцовой и нижней частью бедренной кости, является самым большим и мощным в теле человека. Формирующие данный сустав кости в области соприкосновения друг с другом покрыты гладким суставным хрящом, обеспечивающим их скольжение при совершении человеком любого рода повседневных движений.
Как показывает медицинская практика, чаще всего остеонекроз возникает во внутреннем мыщелке, хотя, не редко, его локализацией может являться и наружный мыщелок (плато большеберцовой кости).
Рис. Чаще всего, остеонекроз коленного сустава поражает внутренний мыщелок бедра.
Причины остеонекроза
Как уже было отмечено выше, остеонекроз развивается при нарушениях кровоснабжения тех или иных участков костных тканей. В этом случае, при дефиците питательных веществ, наблюдается дистрофия и так называемое «проваливание» суставного хряща, что и ведет к развитию, а также последующему прогрессированию остеоартроза.
Септический (аваскулярный) некроз коленного сустава характерен для пациентов, использующих в течении долгого времени гормональную терапию, злоупотребляющих алкоголем и, в ряде случаев, получивших травму.
Кроме того, в своей практике специалисты выделяют и так называемый спонтанный остеонекроз, имеющий, на данный момент, неопределенную этиологию и характеризующийся значительным болевым синдромом в области колена.
Как правило, в группе риска находятся люди в возрасте от 60 лет, среди которых подавляющее большинство – женщины.
Факторы риска
Выявить точные причины нарушения кровоснабжения того или иного участка костной ткани, зачастую, практически невозможно. Однако сегодня врачи перечисляют следующие факторы риска, так или иначе влияющие на развитие недуга:
Как бы то ни было, при несвоевременном диагностировании остеонекроза на начальных стадиях, а также при отсутствии надлежащего лечения, данное заболевание гарантированно развивается в тяжелый остеоартроз.
Симптоматика остеонекроза
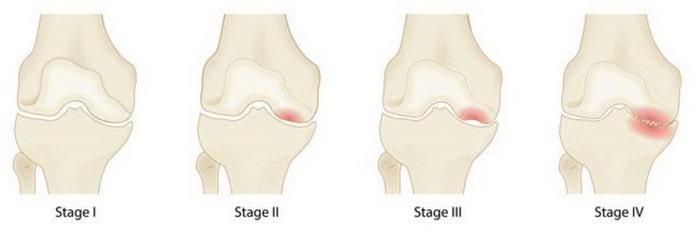
Остеонекроз (асептический некроз) развивается стадийно, проявляя себя, на первых этапах, внезапными дискомфортными и болевыми ощущениями во внутренней области колена, вызванными незначительными травмами, а также повышенной физической активностью.
По мере развития недуга человек начинает испытывать затруднения и сильную боль не только при совершении простейших повседневных движений, но и, даже, находясь в положении стоя.
Другими симптомами асептического некроза могут являться:
Процесс развития недуга происходит достаточно быстро и может занимать до одного года. По этой причине важно своевременно определить (диагностировать) наличие остеонекроза и начать его своевременное лечение, что позволит достичь весьма благоприятных результатов.
Четыре стадии асептического некроза (остеонекроза). На первой стадии серьезных изменений не наблюдается, в то время как при четвертой очевидны тяжелая форма остеоартрита и ярко выраженный коллапс коленного сустава.
Методы диагностики заболевания
Фзикальное обследование
При физикальном обследовании специалист обсуждает с пациентом особенности его самочувствия, выясняет имеющиеся жалобы, проводит тщательное обследование, а также сбор анамнеза учитывая наличие следующих признаков:
В процессе обследования лечащий врач устанавливает наиболее болезненные участки коленного сустава.
В большинстве случаев для асептического некроза характерно возникновение внезапных, не связанных с травмой, болей, проявляющихся преимущественно в ночное время суток. Также, зачастую, специалистом наблюдается скопление в суставе внутриколенной жидкости.
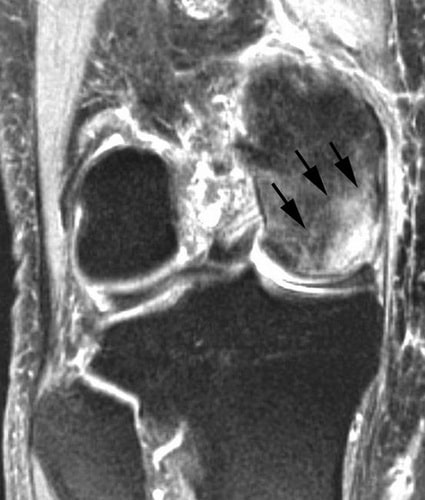
Диагностирование заболевания на ранних этапах проводится при помощи МРТ.
Виды лучевой диагностики
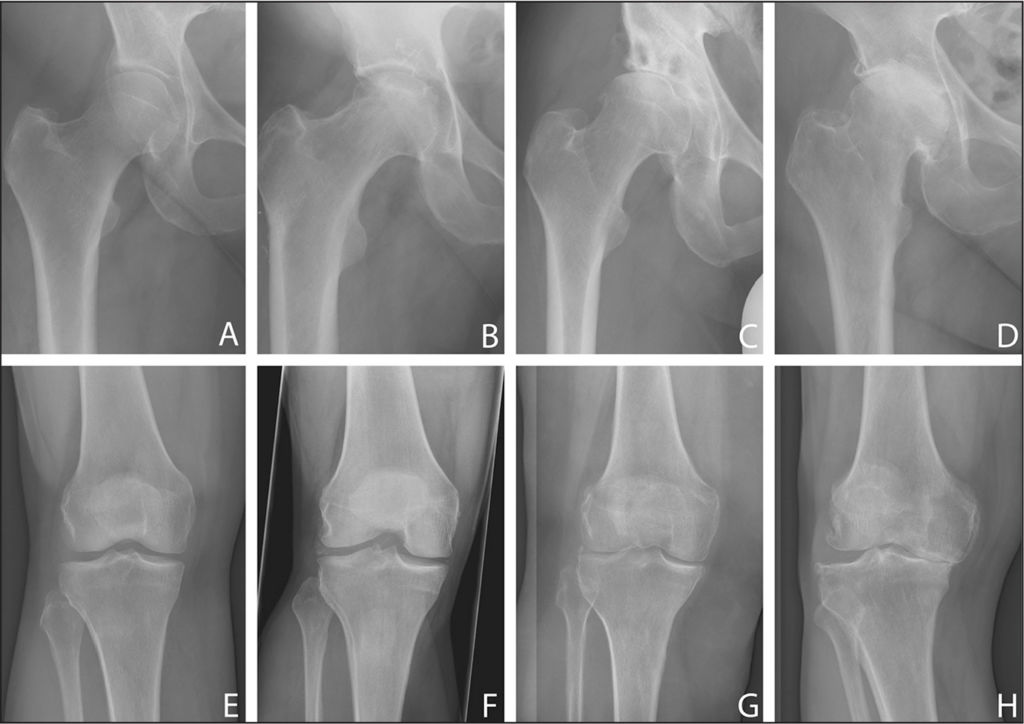
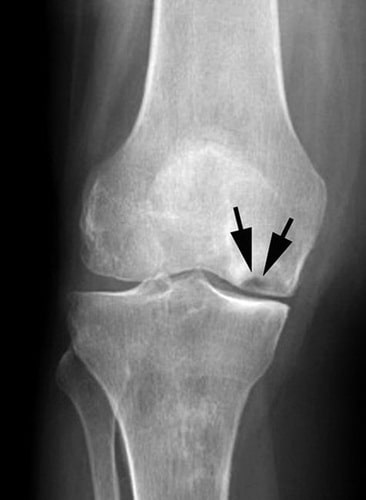
Рентгенография. Полученное при рентгенографическом исследовании изображение позволяет распознать плотные анатомические структуры, включая костные ткани. Данная методика обследования, как правило, выполняется с целью выявления, а также определения степени патологического изменения костей, характерного для последних стадий асептического некроза. Однако, при этом, обнаружить при помощи рентгенографии какие-либо изменения на начальных стадиях недуга не представляется возможным.
На снимке можно увидеть признаки асептического некроза внутреннего мыщелка бедренной кости.
Постепенно, с развитием заболевания может наблюдаться сужение суставной щели, сопряженное с травмированием хрящевой ткани сустава.
МРТ (магнитно-резонансная томография). Данная диагностическая методика позволяет обнаружить патологии, не отображаемые на рентгеновских снимках и/или не имеющие тех или иных симптомов. Благодаря такой важной особенности, МРТ считается более предпочтительным вариантом диагностирования остеонекроза.
Костная сцинтиграфия. Сцинтиграфия костной ткани (остеосцинтиграфия или ОСГ), особенностью которой является предварительная внутривенная инъекция безопасного для здоровья радиофармпрепарата (РФП), является одним из результативных вариантов диагностики остеонекроза. Данная методика позволяет увидеть и провести достаточно подробное исследование процесса поглощения и последующего накопления тканями радиоактивного препарата, сделав нужные выводы о развитии заболевания.
Тактика лечения остеонекроза
Особенность лечения остеонекроза, в первую очередь, зависит от следующих нюансов:
При этом специалисты разделяют асептический некроз на четыре стадии:
1 и 2 стадия, продолжительность которой длится до года, характеризуется видимым при МРТ образованием отечности в костной ткани, и дает высокий процент вероятности выздоровления.
3 и 4 стадии – характеризуется практически необратимыми процессами разрушения костной ткани.
Таким образом, при наличии у пациента первой и, в ряде случаев, второй стадии заболевания, могут применяться консервативные методики лечения.
Консервативное лечение
Устранение начальной формы остеонекроза по консервативной методике может включать:
Как правило, при грамотном составлении и соблюдении комплекса рекомендаций, консервативное лечение дает положительные результаты.
В случаях, когда площадь поражения сустава достаточно большая, а консервативное лечение не принесло желаемого результата, специалисты назначают малоинвазивное артроскопическое хирургическое вмешательство.
Хирургическое лечение
На сегодняшний день, существует ряд весьма эффективных методик хирургического лечения асептического некроза.
Микрофактуринг и артроскопический дебридмент. При такой методике хирургического вмешательства специалист применяет миниатюрные инструментарий и видеокамеру, позволяющие достаточно эффективно выполнить извлечение из сустава поврежденной хрящевой ткани, а также микроскопических костных фрагментов. Если же площадь поражения не значительна, врач формирует несколько отверстий (микропереломов), что позволяет запустить процессы репарации и, тем самым, нормализовать кровоснабжение на конкретном участке кости.
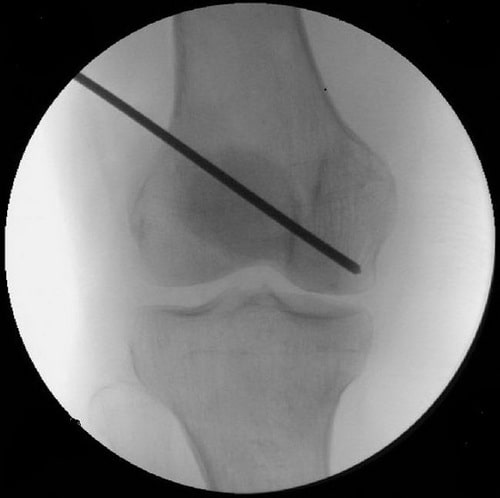
Внутренняя декомпрессия. Сутью такой операции является формирование в кости нескольких небольших, либо одного крупного канала с целью уменьшения так называемого внутрикостного давления. Такая технология обеспечивает образование новых сосудов, питающих пораженную суставную часть, устраняет костный коллапс, а также эффективным образом препятствует развитию остеоартроза.
Внутренняя декомпрессия на начальных этапах проявления остеонекроза
Остеохондропластика. Нередко внутреннюю декомпрессию сопрягают с заменой частей коленного сустава остеохондральным трансплантатом, взятым из здоровой кости, как самого пациента, так и донора. Кроме того, в последнее время, в медицине вполне успешно стали применяться и трансплантаты синтетического происхождения
Имплантация аутологичных хондроцитов (ИАХ). ИАХ, как методика, проводится в 2 этапа. Первый включает забор специалистом небольшого объема хондроцитов (хрящевых клеток), с целью последующего увеличения их объема путем культивирования в лабораторных условиях. Второй – имплантацию полученного биовещества в область пораженного недугом коленного сустава. Впоследствии, подсаженные клетки начинают разрастаться, замещая собой больные.
Остеотомия. Во время данной процедуры специалисты удаляют части бедренной или большеберцовой кости обеспечивая, тем самым, перераспределение нагрузки с больного участка, на здоровый.
Тотальное эндопротезирование (одномыщелковое). В случаях, когда остеонекроз достигает пика развития, вызывая коллапс кости, врачи рекомендуют выполнить замену коленного сустава пластиковыми, либо металлическими элементами. Это, в большинстве случаев, позволяет в некоторой степени восстановить изначальные функциональные возможности коленного сустава.
Исход заболевания
Как показывает медицинская практика, в подавляющем большинстве случаев использование той или иной из вышеперечисленных методик лечения асептического некроза обеспечивает не только купирование болевого синдрома, но и нормализацию функционирования коленного сустава. При этом, качество устранения данного недуга напрямую зависит от индивидуальной клинической картины пациента, стадии, на которой удалось диагностировать заболевание, а также правильности тактики лечения.
Стоимость услуг
Первичная консультация специалиста
Внутрисуставная инъекция препарата на основе гиалуроновой кислоты (стоимость препарата «Дьюралан» не включается)
PRP-терапия и плазмолифтинг (проводится в случае наличия травм и/или заболеваний коленного сустава)
Корригирующая остеотомия большеберцовой кости для лечения артроза
Одномыщелковое эндопротезирование коленного сустава