Бактерии e coli что это
Кишечная палочка
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Актуальность обсуждения данного микроорганизма состоит в том, что кишечная палочка – это чемпион по созданию проблем как для пациентов, так и для медицинского персонала стационаров и в амбулаторной службе. Хуже нее только клебсиелла, но о ней поговорим попозже. При этом E.coli не летает по воздуху и не имеет ножек для самостоятельного перемещения и инфицирование ею – это почти всегда «болезнь грязных рук». С патологией, вызванной этим возбудителем, пациент может прийти к любому врачу, а медицинский персонал может принести уже на своих руках кишечную палочку любому пациенту с одной лишь разницей – это будет не дикий и симпатичный зверек, убиваемый обычным амоксицилином, а вооруженная до зубов особь, умеющая очень эффективно убивать сама. То есть это один из тех врагов, которых совершенно точно надо знать в лицо.
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
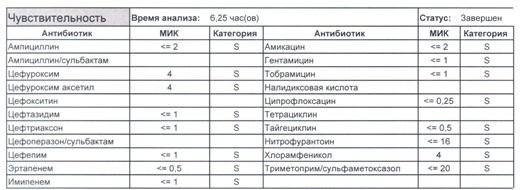
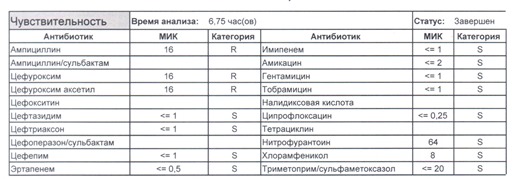
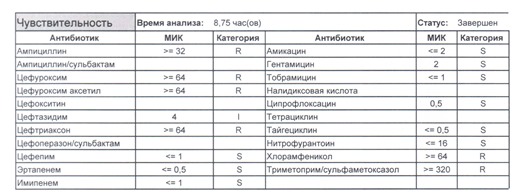
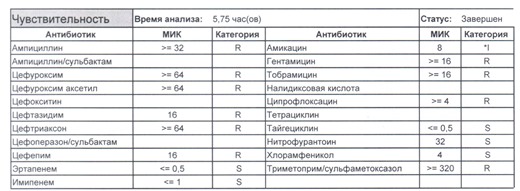
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
И всегда это будет ятрогенное поражение как следствие неправильной гигиены рук персонала либо обработки инструментария. Можно возразить «но как же тяжелые перитониты?». Отвечу тем, что для тяжелых перитонитов без дефектов ухода наиболее характерен штамм на третьем рисунке, так как для того, чтобы вырастить такую зверюгу, тяжелому перитониту здоровья не хватит, он от осложнений погибнуть успеет, а сама кишечная палочка ножками ходить не умеет, мы ее исключительно неправильно мытыми ручками разносим, и доказать это элементарно, так как точно такие же штаммы будут высеваться при плановых проверках эпидемиологической службы.
А теперь подведем небольшой итог нашего непростого разговора:
Резюмируя вышесказанное, и как бы обидно это ни прозвучало, но почти всегда инфекции, вызванные кишечной палочкой, – это «болезни грязных рук» и показатель микробиологического неблагополучия. И одна из серьезных проблем медико-профилактических служб, так как при всем желании они не смогут полностью изъять источник инфицирования, так как он в прямом смысле находится во всех нас, и только соблюдение санитарных правил и санпросвет. работа могут значительно поспособствовать в сдерживании развития вышеуказанных заболеваний.
Кишечная палочка
Все слышали о таком понятии как микробиота человека (микробиом). Это огромное количество бактерий и других микроорганизмов, постоянно живущие в пищеварительном тракте и играющие важнейшую роль в поддержании жизни и здоровья человека. Количество бактерий в кишечнике близко к общему количеству клеток организма, а вес может достигать 1,5-3 кг!
Помимо поддержания полезной микрофлоры, кишечные палочки E. coli вырабатывают ряд необходимых для человека витаминов: В1, В2, В3, В5, В6, биотин, В9, B12, К, жирные кислоты (уксусную, муравьиную, а ряд штаммов также молочную, янтарную и другие), участвуют в обмене холестерина, билирубина, холина, желчных кислот, оказывают влияние на всасывание железа и кальция.
Существуют разные виды кишечных палочек: полезные выполняют те важные функции, о которых рассказано выше, и есть патогенные штаммы E.coli. Патогенная кишечная палочка вызывает разнообразные болезни под общим название эшерихиозы, или в просторечии эти болезни называют просто «кишечная палочка».
Полезные и патогенные кишечные палочки не отличаются по морфологическим признакам ( по форме, окрасу и т.п.), поэтому при анализе отличить их невозможно.
Вероятно, те палочки, которые живут в кишечнике в симбиозе у человека, не патогенны, т.е. организм к ним приспособлен. Болезнь вызывают попавшие извне E.coli.
Откуда берется патогенная кишечная палочка и какие симптомы она взывает? Как можно заразиться кишечной палочкой?
При потреблении зараженной пищи или заглатывании воды при купании, палочка проникает в организм и начинает активно размножаться в кишечнике, вытесняя полезные микроорганизмы и приводя к болезни.
Разновидности кишечной палочки и симптомы
Патогенные палочки бывают разных видов, и симптомы, ими вызываемые, могут отличаться.
Однако не только эти симптомы кишечной палочки опасны.
Кишечная палочка является самой частой причиной заболеваний мочеполовой сферы у женщин и у мужчин.
У женщин кишечная палочка вызывает циститы, пиелонефриты, и является причиной острого кольпита, вульвовагинита.
Как происходит заражение?
Инфицирование кишечными палочками (а также другими уропатогенными микробами, обитающими в кишечнике) мочеполовых органов, и у мужчин, и особенно у женщин, часто происходит непосредственно из желудочно-кишечного тракта при недостаточном соблюдении гигиены или применении специфических сексуальных практик.
У мужчин кишечные палочки являются причиной:
Именно поэтому задача адекватной терапии кишечной палочки приобретает особую остроту.
Как лечить кишечную палочку?
При более тяжелых состояниях, а также при инфицировании кишечной палочкой мочеполовых путей, назначают антибактериальную терапию. В этих случаях важно выбрать препарат, к которому отмечается наибольшая чувствительность возбудителя.
Макмирор является противомикробным средством, востребованным при заражении E.coli, сальмонеллами, шигеллами, амебами, хеликобактером и многими другими возбудителями.
Поскольку энтерит, вызываемый кишечной палочкой, часто встречается у детей, и он особенно опасен у детей до 1 года и чуть старше, при назначении лечения необходим препарат, который разрешен детям уже с самого раннего возраста. По инструкции, Макмирор может использоваться в лечении детей любого возраста. При этом грудному ребенку выписывать этот препарат обязательно должен врач, определяя нужную дозировку индивидуально. Также Макмирор разрешен к применению у беременных женщин.
Эти свойства препарата Макмирор делают его препаратом выбора в терапии кишечной палочки.
Лечение мочеполовых заболеваний, вызванных кишечной палочкой.
Лечение диареи у детей и диареи путешественников, вызванной кишечной палочкой, помимо антибактериальной терапии, включает:
При инфицировании кишечной палочкой мочевых путей, вместе с препаратом Макмирор, рекомендуется обильное питье для усиления диуреза, применение препаратов для коррекции гормонального статуса и иммунной системы, симптоматическая терапия (НПВС и т.п.).
Эшерихиозы
Эшерихиозы ( ЮEscherichioses ) — коли-инфекция, коли-энтерит, диарея путешественников — группа бактериальных антропонозных инфекционных болезней, вызываемых патогенными (диареегенными) штаммами кишечных палочек, протекающих с симптомами общей интоксика
Эшерихиозы (ЮEscherichioses) — коли-инфекция, коли-энтерит, диарея путешественников — группа бактериальных антропонозных инфекционных болезней, вызываемых патогенными (диареегенными) штаммами кишечных палочек, протекающих с симптомами общей интоксикации и поражением желудочно-кишечного тракта (ЖКТ) с развитием гастроэнтерита или энтероколита, в редких случаях — как генерализованная форма болезни с внекишечными проявлениями.
Согласно Международной классификации болезней 10-го пересмотра (МКБ-10, 1997) регистрация эшерихиозов проводится под шифрами:
А04,0 — энтеропатогенный эшерихиоз;
А04,1 — энтеротоксигенный эшерихиоз;
А04,2 — энтероинвазивный эшерихиоз;
А04,3 — энтерогеморрагический эшерихиоз;
А04,4 — эшерихиоз других патогенных серогрупп.
История и распространение. Возбудитель открыт немецким педиатром T. Эшерихом в 1886 г. Он выделил его из кишечника детей и определил как Bacterium coli commune, предположив, что она может быть причиной поносов у детей. В его честь микроб назван Еscherichia coli.
Эшерихии — постоянные обитатели кишечника человека, но некоторые из них могут вызывать поражения ЖКТ, что доказано экспериментально Г. Н. Габричевским в 1894 г. и подтверждено клинически в 1922 г. А. Адамом. Различие по антигенной структуре патогенных и непатогенных кишечных палочек, выявленное Ф. Кауфманном в 1942–1945 гг., легло в основу классификации патогенных эшерихий. По рекомендации ВОЗ эшерихии, вызывающие поражение ЖКТ, называются диареегенными.
Эшерихиоз — повсеместно распространенное заболевание, чаще диагностируемое у детей до 1 года; у взрослых оно регистрируется как диарея путешественников. Групповые вспышки зарегистрированы в последние годы в Канаде, США, Японии, России и других странах. Показатель заболеваемости эшерихиозом остается высоким в Калининграде, Санкт-Петербурге, Ненецком автономном округе. Так, в Калининграде с 1999 по 2002 г. зарегистрировано более 1000 случаев заболевания на 100 тыс. населения. В Москве выявлено около 1000 случаев заболевания эшерихиозом на 100 тыс. населения за последние 10 лет; летальных исходов нет.
Этиология. Эшерихии — подвижные грамотрицательные палочки, аэробы, относящиеся к виду Еscherichia (Е.) coli, роду Escherichia, семейству Enterobacteriaceae. Растут на обычных питательных средах, выделяют бактерицидные вещества — колицины. Серовары не имеют морфологических отличий. Эшерихии содержат соматические антигены (О-Аг) 173 серотипов, капсульные (К-Аг) — 80 сероваров и жгутиковые (Н-Аг) — 56 серотипов. Диареегенные кишечные палочки подразделяются на пять типов: энтеротоксигенные (ЭТКП, ETEC), энтеропатогенные (ЭПКП, EPEC), энтероинвазивные (ЭИКП, EIEC), энтерогеморрагические (ЭГКП, EHEC), энтероадгезивные (ЭАКП, EAEC).
Фактор патогенности ЭТКП — пили (разновидность ворсинок), или фимбриальные факторы, которые определяют способность к адгезии и колонизации нижних отделов тонкого кишечника, а также к токсинообразованию. Термолабильный и термостабильный энтеротоксины ответственны за повышенную экскрецию жидкости в просвет кишки. ЭИКП, имеющие плазмиды, способны проникать в клетки кишечного эпителия и размножаться в них. Патогенность ЭПКП обусловлена способностью к адгезии. ЭГКП выделяют цитотоксин, шигоподобные токсины 1-го и 2-го типов, содержат плазмиды, которые облегчают адгезию к энтероцитам. Факторы патогенности энтероадгезивных кишечных палочек изучены недостаточно.
Эшерихии устойчивы в окружающей среде, могут месяцами сохраняться в воде, почве, испражнениях. Сохраняют жизнеспособность в молоке до 34 дней, в детских питательных смесях — до 92 дней, на игрушках — до 3–5 мес. Хорошо переносят высушивание, обладают способностью размножаться в пищевых продуктах, особенно в молоке. Быстро погибают при воздействии дезинфицирующих средств и при кипячении. У многих штаммов Е. соli отмечается резистентность к ряду антибиотиков (неомицин, ампициллин, цефалотин и др.). Устойчивость к антибиотикам выявлена у 13–35,1% штаммов патогенных эшерихий.
Эпидемиология. Основной источник эшерихиозов — больные со стертыми формами заболевания; меньшую роль играют реконвалесценты и носители. Значимость последних возрастает, если они работают на предприятиях по приготовлению и реализации пищевых продуктов. Однако, по мнению W. Robson et al. (1993), B. Bell et al. (1994), источник инфекции при энтерогеморрагических эшерихиозах (О157) — крупный рогатый скот. Инфицирование людей происходит при употреблении продуктов, которые были недостаточно термически обработаны. Зарегистрированы групповые вспышки заболеваний эшерихиозом О157 в США, Канаде, Японии — странах, где распространено употребление в пищу гамбургеров. Это и дало основание данным исследователям рассматривать эшерихиоз О157 как антропозоонозное заболевание. Механизм передачи — фекально-оральный, который реализуется пищевым путем, реже — водным и бытовым. По данным ВОЗ, пищевой путь характерен для энтеротоксигенных и энтероинвазивных эшерихий, бытовой — для энтеропатогенных.
Из пищевых продуктов фактором передачи чаще являются молочные изделия, готовые мясные продукты, напитки (квас, компот и др.).
В детских коллективах распространение инфекции может происходить через игрушки, загрязненные предметы обихода, через руки больных матерей и персонала. Реже регистрируется водный путь передачи эшерихиозов. Наиболее опасно загрязнение открытых водоемов, которое происходит в результате сброса необезвреженных хозяйственно-бытовых сточных вод, особенно из детских учреждений и инфекционных больниц.
Восприимчивость к эшерихиозам высокая, особенно среди новорожденных и ослабленных детей. Около 35% детей, которые общались с источником инфекции, становятся носителями. У взрослых восприимчивость повышается в связи с переездом в другую климатическую зону, изменением характера питания и т. д. (диарея путешественников).
Эпидемический процесс, вызванный разными возбудителями Е. соli, может различаться. Заболевания, вызванные эшерихиями ЕТЕС, чаще регистрируются в развивающихся странах тропических и субтропических зон в виде спорадических случаев, а групповые случаи — среди детей 1–3 лет. Эшерихиозы, вызванные ЕIЕС, хотя и регистрируются во всех климатических зонах, преобладают в развивающихся странах. Заболевания носят групповой характер среди детей 1–2 лет в летне-осенний период. ЕРЕС вызывает спорадическую заболеваемость во всех климатических зонах, чаще всего среди детей до 1 года, которые находились на искусственном вскармливании. Эшерихиозы, вызванные ЕНЕС и ЕАЕС, выявлены в странах Северной Америки и Европы среди взрослых и детей старше 1 года; для них характерна летне-осенняя сезонность. Вспышки среди взрослых чаще регистрировались в домах для престарелых.
Патоморфологические данные определяются локализацией патологического процесса и малохарактерны.
Патогенез. Эшерихии проникают через рот, минуя желудочный барьер, и, в зависимости от типовой принадлежности, оказывают свое патогенное действие.
Энтеротоксигенные штаммы способны к выработке энтеротоксинов и фактора колонизации, с помощью которого осуществляется прикрепление и колонизация тонкой кишки.
Энтеротоксины — это термолабильные или термостабильные вещества, воздействующие на биохимические функции эпителия крипт, не вызывая видимых морфологических изменений. Энтеротоксины усиливают активность аденилатциклазы и гуанилатциклазы. При их участии и под стимулирующим влиянием простагландинов увеличивается образование циклического аденозинмонофосфата. В результате в просвет кишки секретируется большое количество воды и электролитов, которые не успевают реабсорбироваться в толстой кишке, и развивается диарея с последующими нарушениями водно-электролитного баланса.
Заражающая доза ЭТКП составляет 108–1010 микробных клеток.
ЭИКП обладают способностью внедряться в клетки эпителия толстой кишки. Проникновение ЭИКП в слизистую оболочку приводит к развитию воспалительной реакции и образованию эрозий кишечной стенки. Повреждение эпителия способствует увеличению всасывания в кровь эндотоксинов. У больных в испражнениях появляются слизь, кровь и полиморфноядерные лейкоциты. Заражающая доза ЭИКП — 5х105 микробных клеток.
Механизм патогенности ЭПКП малоизучен. У штаммов 055, 086, 0111 и др. выявлен фактор адгезии к клеткам Нер-2, за счет которого обеспечивается колонизация тонкого кишечника. У других штаммов (018, 044, 0112 и др.) этот фактор не обнаружен. Видимо, они имеют иные факторы патогенности, которые пока неизвестны. Заражающая доза ЭПКП — 10х1010 микробных клеток.
ЭГКП выделяют цитотоксин SLT (Shiga-like toxin), который вызывает разрушение клеток эндотелия мелких кровеносных сосудов кишечной стенки проксимальных отделов толстой кишки. Сгустки крови и фибрин приводят к нарушению кровоснабжения кишки, появлению в кале крови. Происходит развитие ишемии кишечной стенки вплоть до некроза. У некоторых больных наблюдаются осложнения с развитием синдрома диссеменированного сосудистого свертывания, инфекционного токсического шока и острой почечной недостаточности (ОПН).
ЭАКП способны к колонизации эпителия тонкой кишки. Вызванные ими заболевания взрослых и детей протекают длительно, но легко. Это связано с тем, что бактерии прочно закрепляются на поверхности эпителиальных клеток.
После перенесенного заболевания формируется кратковременный непрочный типоспецифический иммунитет.
Клиника. Клинические проявления эшерихиозов зависят от типа возбудителя, возраста больного, иммунного статуса.
Принята следующая клиническая классификация эшерихиозов (Н. Д. Ющук, Ю. Я. Венгеров, 1999).
По этиологическим признакам:
По форме заболевания:
По тяжести течения:
При эшерихиозе, вызванном энтеротоксигенными штаммами, инкубационный период продолжается от 16 до 72 ч. Характерно холероподобное течение болезни, протекающее с поражением тонкой кишки без выраженного синдрома интоксикации (диарея путешественников).
Заболевание начинается остро; больных беспокоят слабость, головокружение, температура нормальная или субфебрильная. Появляются тошнота, повторная рвота, разлитые боли в животе схваткообразного характера, стул частый (до 10–15 раз в сутки), жидкий, обильный, водянистый, нередко напоминающий рисовый отвар. Живот вздут, при пальпации определяется урчание, небольшая разлитая болезненность.
Заболевание может иметь как легкое, так и тяжелое течение. Тяжесть течения определяется степенью дегидратации. Возможна молниеносная форма заболевания с быстрым развитием эксикоза. Длительность болезни — 5–10 дней.
Энтероинвазивные эшерихии вызывают дизентериеподобное заболевание, которое протекает с симптомами общей интоксикации и преимущественным поражением толстой кишки. Инкубационный период длится 6–48 ч. Начало острое, характеризуется повышением температуры до 38–39 °С, ознобом, слабостью, головной болью, болью в мышцах, снижением аппетита. У части больных температура нормальная или субфебрильная. Через несколько часов присоединяются симптомы поражения ЖКТ (боли схваткообразного характера, преимущественно в нижней части живота, ложные позывы на дефекацию, тенезмы, жидкий стул — обычно калового характера с примесью слизи и крови до 10 и более раз в сутки. При более тяжелом течении заболевания — стул в виде «ректального плевка». Сигмовидная кишка — спазмированная, уплотненная и болезненная. Печень и селезенка не увеличены. При ректороманоскопии — катаральный, реже — катарально-геморрагический или катарально-эрозивный проктосигмоидит.
Течение болезни доброкачественное. Лихорадка длится 1–2, реже — 3–4 дня; длительность заболевания — 5–7 дней. Через 1–2 дня стул нормализуется, спазм и болезненность толстой кишки сохраняются в течение 5–7 дней болезни. Восстановление слизистой оболочки толстой кишки наступает к 7–10-му дню болезни.
У детей энтеропатогенный эшерихиоз, вызываемый Е. соli 1-го класса, протекает в виде различной тяжести энтеритов, энтероколитов, а у новорожденных и недоношенных детей — в септической форме. Для кишечной формы у детей характерно острое начало болезни, температура — 38–39 °С, слабость, рвота, водянистая диарея, стул желтого или оранжевого цвета. Быстро развивается токсикоз и эксикоз, масса тела снижается. Септическая форма заболевания протекает с выраженными симптомами интоксикации (повышение температуры, анорексия, срыгивание, рвота). Возникают множественные гнойные очаги.
Энтеропатогенный эшерихиоз, вызываемый Е. соli 2-го класса, регистрируется у взрослых и детей. Инкубационный период — 1–5 дней. Характерно острое начало заболевания (температура — 38–38,5 °С, озноб, нечастая рвота, боли в животе, стул без патологических примесей, жидкий, до 5–8 раз в сутки), течение доброкачественное. У некоторых больных отмечаются гипотония, тахикардия.
При эшерихиозе, вызванном энтерогеморрагическими штаммами, заболевание характеризуется синдромом общей интоксикации и поражением проксимального отдела толстой кишки. Инкубационый период составляет 1–7 дней. Заболевание начинается остро с болей в животе, тошноты, рвоты. Температура субфебрильная или нормальная, стул жидкий, до 4–5 раз в день, без примеси крови. Состояние больных ухудшается на 2–4-й день болезни, когда стул учащается, появляются примесь крови, тенезмы. При эндоскопическом исследовании выявляется катарально-геморрагический или фибринозно-язвенный колит. Более выраженные патоморфологические изменения обнаруживаются в слепой кишке. Наиболее тяжело протекает заболевание, вызванное штаммом 0157.Н 7. У 3–5% больных через 6–8 дней от начала заболевания развивается гемолитико-уремический синдром (синдром Гассера), который проявляется гемолитической анемией, тромбоцитопенией и развитием ОПН и токсической энцефалопатии (судороги, парезы, сопор, кома). Летальность в этих случаях может составлять 3–7%. Синдром Гассера чаще регистрируется у детей до 5 лет.
Особенности эшерихиоза, вызванные энтероадгезивными штаммами, изучены мало. Заболевание регистрируется у пациентов с ослабленной иммунной системой. Чаще выявляются внекишечные формы — поражение мочевыводящих (пиелонефрит, цистит) и желчевыводящих (холецистит, холангит) путей. Возможны септические формы (коли-сепсис, менингит).
Чаще эшерихиозы протекают доброкачественно, но возможны осложнения — такие как инфекционный токсический шок, гиповолемический шок с дегидратацией 3–4-й степени, ОПН, сепсис, пневмония, пиелоцистит, пиелонефрит, холецистит, холангит, менингит, менингоэнцефалит.
Диагностика. Клиническая картина эшерихиозов сходна с другими кишечными инфекциями, поэтому основу подтверждения диагноза составляют бактериологические методы исследования. Материал (испражнения, рвотные массы, промывные воды желудка, кровь, мочу, ликвор, желчь) следует брать в первые дни болезни до назначения больным этиотропной терапии. Посевы производят на среды Эндо, Левина, Плоскирева, а также на среду обогащения Мюллера.
Применяются серологические методы исследования — реакция агглютинации, реакция непрямой гемагглютинации — в парных сыворотках, но они неубедительны, так как возможны ложно-положительные результаты из-за антигенного сходства с другими энтеробактериями, и используются для ретроспективной диагностики, особенно во время вспышки.
Перспективным методом диагностики является полимеразная цепная реакция (ПЦР). Инструментальные методы обследования (ректороманоскопия, колоноскопия) при эшерихиозах малоинформативны.
Дифференциальный диагноз эшерихиозов проводят с другими острыми диарейными инфекциями: холерой, шигеллезом, сальмонеллезом, кампилобактериозом, пищевыми токсикоинфекциями стафилококковой этиологии и вирусными диареями: ротавирусной, энтеровирусной, Норволк-вирусной инфекцией и др.
В отличие от эшерихиозов, холера характеризуется отсутствием интоксикации, лихорадки, болевого синдрома, наличием многократной рвоты, быстрым развитием дегидратации 3–4-й степени. Помогает в постановке диагноза эпидемиологический анамнез — пребывание в эндемичных регионах холеры.
Шигеллезу, в отличие от эшерихиозов, свойственна высокая лихорадка; боли локализуются в левой подвздошной области; пальпируется спазмированная, болезненная сигмовидная кишка; стул скудный, в виде «ректального плевка».
Сальмонеллез, в отличие от эшерихиозов, характеризуется более выраженной интоксикацией, разлитыми болями в животе, болезненностью при пальпации в эпигастральной и околопупочной областях, урчанием. Характерен зловонный стул зеленоватого цвета.
При проведении дифференциальной диагностики эшерихиозов с кампилобактериозом также выявляются определенные различия. Для кампилобактериоза более характерно начало заболевания с продромального периода (артралгий, слабости, озноба). Боли в животе, диарея присоединяются на 2–3-й день болезни. Боль в животе локализуется чаще в левой подвздошной области. Возможны сыпь, увеличение печени. Заражение чаще всего происходит при употреблении в пищу инфицированного мяса (свинины, говядины, мяса птиц).
Для пищевых токсикоинфекций стафилококковой этиологии, в отличие от эшерихиозов, характерно острое, бурное начало заболевания, короткий инкубационный период (30–60 мин). Более выражены симптомы интоксикации — рвота неукротимая, боли в животе режущего характера с локализацией в эпигастральной и околопупочной областях. Характерен групповой характер заболевания, связь заболевания с пищевым фактором, быстрый регресс болезни.
Для ротавирусного гастроэнтерита, в отличие от эшерихиозов, характерны катаральные явления, изменения слизистой ротоглотки (гиперемия, зернистость), слабость, адинамия. Боли в животе диффузные, стул жидкий, «пенистый», с резким кислым запахом, позывы на дефекацию носят императивный характер. При пальпации отмечается «крупнокалиберное» урчание в области слепой (реже — сигмовидной) кишки.
При проведении дифференциального диагноза эшерихиозов с энтеровирусной инфекцией также можно выявить определенные отличия. Для энтеровирусной инфекции характерны катаральные явления, субфебрильная температура (до недели), многократная мучительная рвота, продолжительность диареи до 2 нед, увеличение печени и селезенки.
Для Норволк-вирусной инфекции, в отличие от эшерихиозов, характерны короткий инкубационный период от 10 ч до 2 сут, ломота в мышцах, головокружение, боли в эпигастральной и околопупочной областях. Продолжительность заболевания короткая — от нескольких часов до 3 сут.
Лечение. Госпитализация больных с эшерихиозами проводится по клиническим и эпидемиологическим показаниям. Больные при среднетяжелом и тяжелом течении заболевания госпитализируются в инфекционные больницы. В легких случаях заболевания больные могут лечиться амбулаторно при наличии благоприятных бытовых санитарно-гигиенических условий.
По эпидемиологическим показаниям госпитализации подлежат лица из декретированных групп, больные из организованных коллективов, а также пациенты, проживающие в коммунальных квартирах, общежитиях.
Госпитализируются больные, если в семье есть лица, относящиеся к декретированным группам.
В остром периоде болезни больным рекомендуется щадящая диета (стол № 4, при нормализации стула — № 2, в период реконвалесценции — стол № 13).
В легких случаях заболевания достаточно назначения пероральной регидратационной терапии (Глюкосалан, Цитроглюкосалан, Регидрон и др.), количество которых должно в 1,5 раза превышать потери воды с испражнениями.
Показаны ферменты (Панзинорм форте, Фестал, Мезим форте, Креон), энтеросорбенты (Энтеросгель, Энтеродез, Полифепан, Полисорб — в течение 1–3 дней). При легком течении болезни целесообразно использование кишечных антисептиков (Интетрикс по 2 капсулы 3 раза в день, Неоинтестопан после каждого акта дефекации по 2 таблетки — до 14 в сутки, Энтерол по 2 капсулы 2 раза в день) в течение 5–7 дней. Легкие и стертые формы эшерихиозов не требуют назначения этиотропных препаратов.
При лечении больных в условиях стационара показан постельный режим в первые 2–3 дня. Назначается этиотропная терапия. С этой целью при среднетяжелых формах используется один из следующих препаратов: ко-тримоксазол (Бактрим, Бисептол, Септрин) по 2 таблетки 2 раза в день. Из препаратов фторхинолонового ряда назначается ципрофлоксацин — Ципролет — фторхинолон для широкого клинического применения, сочетающий мощное бактерицидное действие, широкий антимикробный спектр и благоприятную фармакокинетику. Механизм действия препарата, связанный с ингибированием ДНК-гиразы и топоизомеразы, обусловливает отсутствие перекрестной резистентности. Максимальные концентрации ципрофлоксацина (Ципролета) в плазме крови достигаются через 60–90 мин. Для препарата характерно быстрое начало действия. Биодоступность препарата более 63–77% и высокий показатель проникновения в ткани, жидкости и клетки обеспечивают его эффективность при назначении в небольших дозировках. Препарат отличается хорошим профилем безопасности и положительной динамикой, проявляющейся в короткие сроки. Также рекомендуются Ципробай, Ципросол по 500 мг 2 раза в сутки перорально, пефлоксацин (Абактал) по 400 мг 2 раза в сутки, офлоксацин (Таривид) по 200 мг 2 раза в сутки, длительность терапии — 5–7 дней.
В тяжелых случаях фторхинолоны применяются вместе с цефалоспоринами II поколения (цефуроксим 750 мг 4 раза в сутки внутривенно или внутримышечно; цефаклор 750 мг 3 раза в сутки внутримышечно; цефтриаксон 1 г 1 раз в сутки внутривенно) и III поколения (цефоперазон 1 г 2 раза в сутки внутривенно или внутримышечно; цефтазидим 2 г 2 раза в сутки внутривенно или внутримышечно).
При дегидратации 2–3-й степени назначают регидратационную терапию внутривенно кристаллоидными растворами (Хлосоль, Ацесоль, Лактосоль, Квартасоль).
Объем регидратационной терапии определяется на основании учета степени обезвоживания и массы тела больного. Лечение проводят в два этапа: ликвидация имеющегося обезвоживания и коррекция продолжающихся потерь жидкости.
Скорость введения полиионных растворов составляет от 60 до 80 мл/мин в зависимости от степени дегидратации. При выраженных симптомах интоксикации используются коллоидные растворы (Гемодез, Реополиглюкин и др.) в объеме 400–800 мл в сутки.
Особое внимание должно быть уделено терапии больных эшерихиозом 0157, так как у них возможно появление тяжелых осложнений.
После приема антибактериальных препаратов при продолжающейся диарее используют эубиотики для коррекции дисбактериозов (Бифиформ, Бифистим, Бифидумбактерин форте, Аципол, Хилак форте, Пробифор и др.) в течение 7–10 дней.
Выписка реконвалесцентов проводится после полного клинического выздоровления при отрицательных результатах бактериологического исследования. Для больных из декретированных групп необходимо наличие двукратного отрицательного бактериологического исследования кала, проведенного через 2 дня после окончания этиотропной терапии.
После выписки из стационара больные находятся на диспансерном наблюдении в кабинете инфекционных заболеваний поликлиник в течение 1 мес. В конце срока наблюдения проводят двукратное бактериологическое исследование кала с интервалом в 2–3 дня (лицам, относящимся к декретированным группам).
Коли-инфекция у взрослых протекает благоприятно, перехода в хронические формы не наблюдается.
Профилактические мероприятия. Основу профилактики эшерихиозов составляют меры по пресечению путей передачи возбудителя. Особенно важно соблюдение санитарно-гигиенических требований на объектах общественного питания, водоснабжения, предупреждение контактно-бытового пути заражения в детских учреждениях, родильных домах, стационарах (использование индивидуальных стерильных пеленок, обработка рук дезинфицирующими растворами после работы с каждым ребенком, дезинфекция посуды, пастеризация, кипячение молока, молочных смесей). Готовые к употреблению и сырые продукты должны разделываться на разных разделочных досках разными ножами. Посуду, в которой транспортируют пищу, необходимо обработать кипятком.
При подозрении на эшерихиоз необходимо обследовать беременных до родов, рожениц, родильниц и новорожденных. Специфической профилактики эшерихиозов нет.
Мероприятия в очаге. Контактировавших с больными в очаге заболевания наблюдают в течение 7 дней. Дети, контактировавшие с больным эшерихиозом по месту жительства, допускаются в детские учреждения после разобщения с больным и трехкратных отрицательных результатов бактериологического исследования кала.
При выявлении больных эшерихиозом в детских учреждениях и родильных домах прекращается прием поступающих детей и рожениц. Персонал, матери, дети, бывшие в контакте с больным, а также дети, выписанные домой незадолго до заболевания, обследуются трехкратно (проводится бактериологическое исследование кала). При выявлении лиц с положительными результатами обследования их изолируют.
Литература
Г. К. Аликеева, кандидат медицинских наук
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
Г. М. Кожевникова, профессор
МГМСУ, Москва