если выпал диск в позвоночнике что делать
Выпадение межпозвоночного диска
Лечение в нашей клинике:
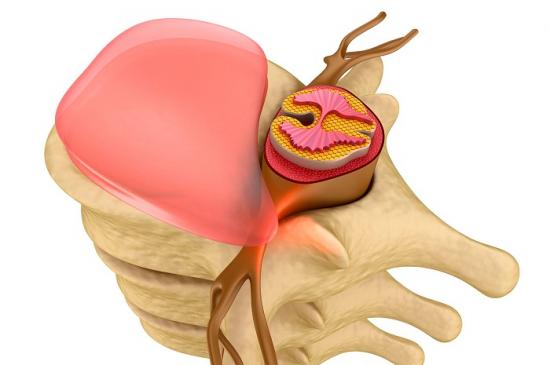
Выпадение дисков по-научному называется «пролапс». Этот термин обозначает патологическое состояние, при котором фиброзное кольцо диска утрачивает свои амортизационные способности, меняет физиологическую форму и выходит за граница тел позвонков, между которыми оно расположено. Пролапс или выпадение межпозвонкового диска – это этап, предшествующий развитию грыжевого выпячивания. Сопровождается острым болевым синдромом, временной утратой работоспособности и свободы движения.
Выпадение диска позвоночника – это состояние, при котором пациенту требуется немедленная медицинская помощь, поскольку наблюдается компрессия корешковых нервов и окружающих мягких тканей. В этом состоянии высока вероятность развития паралича отдельных участков тела, за иннервацию которых отвечает сдавленный корешковый нерв.
Если у вас развивается пролапс межпозвоночного диска, то мы рекомендуем вам обратиться срочно на прием к неврологу. Помните, что эти заболевания успешно лечатся без хирургической операции.
Записаться на первичный бесплатный прием невролога или вертебролога вы можете в нашей клинике мануальной терапии. Мы предлагаем пациентам полноценную индивидуальную консультацию, в ходе которой доктор проведет осмотр и изучение имеющейся у вас медицинской документации. затем будет поставлен точный диагноз, по мере необходимости будет рекомендовано дополнительное обследование. Пациент получает индивидуальные рекомендации по проведению восстанавливающего лечения без хирургической операции.
Причины выпадения межпозвоночных дисков
Выпадение позвоночных дисков не происходит просто так, на фоне общего благополучия со здоровьем позвоночного столба. Это состояние обусловлено длительным предшествующим периодом дегенерации хрящевой ткани межпозвоночных дисков.
В целом процесс развития остеохондроза и его осложнений в виде выпадения межпозвоночных дисков проходит через несколько этапов:
На определённом этапе этого патогенетического процесса возникает ситуация, когда высота межпозвоночного диска резко снижается и увеличивается площадь. Это и есть выпадение или пролапс диска, при котором высока вероятность тотального разрыва и появления грыжевого выпячивания пульпозного ядра.
Потенциальные причины запуска и развития данного разрушительного процесса могут включать в себя следующие негативные аспекты:
Помимо этого стоит учитывать вероятность воздействия эндокринных и сосудистых патологий, стрессовых психологических факторов. Научно обоснован факт негативного влияния на хрящевые ткани гормона кортизола. Он в огромных количествах выделяется в кровь человека корой надпочечников в периоды сильного эмоционального потрясения. Кортизол заставляет сосудистую стенку сжиматься, блокируя доступ свежей крови к определёнными структурным частям тела. Происходит перераспределение тока крови с преимущественным кровоснабжением церебральных отделов. Это увеличивает активность головного мозга и человек находит выход из сложной ситуации.
Также не стоит исключать фактор наследственности. Если хотя бы один из родителей страдает от остеохондроза или дегенеративных заболеваний крупных суставов, то с высокой долей вероятности подобные патологии в будущем будут развиваться и у детей.
Симптомы выпадения межпозвоночного диска позвоночника
Клинические симптомы выпадения диска появляются в виде острой боли, чувства онемения, нарушения подвижности и т.д. На первый план выходит клиническая картина воспалительной реакции в проекции корешкового нерва. У этого явления есть рациональное объяснение:
Симптомы мышечного натяжения является одним из наиболее достоверных клинических признаков, которые может обнаружить врач при первичном осмотре пациента. По расположению воспалительной реакции и месту статического напряжения мышечного волокна можно предположить локализацию выпадения межпозвоночного диска.
Характерные симптомы выпадения диска позвоночника могут включать в себя следующие признаки:
Если появились подобные симптомы выпадения межпозвоночного диска, то необходимо незамедлительно обратиться на прием к неврологу, а, если есть такая возможность, то к вертебрологу. Эти доктора ведут прием пациентов в нашей клинике мануальной терапии. Любой пациент имеет возможность посетить первый прием невролога или вертебролога совершенно бесплатно. Для этого достаточно позвонить администратору клиники и записаться на прием на удобное для вашего визита время.
Подтверждение диагноза происходит при проведении рентгенографического или МРТ исследования. Опытный доктор сможет обнаружить пролапс или выпадение межпозвоночного диска уже в ходе первичного осмотра. Для этого достаточно провести ряд функциональных диагностических тестов и сравнить силу рефлексов на стороне поражения и в зоне, свободной от пролапса.
Выпадение межпозвонкового диска поясничного отдела
Пролапс или выпадение диска поясничного отдела встречается чаще всего. Это обусловлено высокой степенью подвижности данного отдела позвоночника и серьезными физическими нагрузками, которые на него оказываются. Занятия тяжёлой атлетикой, физический труд, нарушение осанки, ношение обуви на высоком каблуке, ведение малоподвижного образа жизни и сидячий труд – это основные факторы разрушения межпозвоночных дисков в поясничном отделе позвоночника.
Выпадение межпозвонкового диска в поясничном отделе позвоночника также обусловлено анатомическими особенностями:
Разрушение поясничного отдела позвоночника начинается в подростковом возрасте и продолжается всю жизнь человека. Это своеобразная расплата за прямохождение, которое эволюционно пока что не компенсировано. Условный центр тяжести человеческого тела приходится на межпозвоночный диск, расположенный между последним поясничным и первым крестцовым позвонками. Именно этот межпозвоночный диск в наибольшей степени подвержен разрушению и выпадению.
Лечение выпадения диска позвоночника
При выпадении диска лечение следует начинать с восстановления анатомического строения позвоночного столба. В клинике мануальной терапии мы используем для этих целей процедуру тракционного втяжения столба. Она позволяет добиться следующих эффектов:
Помимо этого при проведении процедуры тракционного вытяжения позвоночного столба увеличивается эластичность продольных связок и усиливается компенсаторная фиксация позвонков. для купирования острого болевого синдрома достаточно 2-3 процедур, которые проводят с интервалом в 3-4 дня.
Затем для лечения выпадения диска позвоночника мы используем сочетание приемов остеопатии, массажа, рефлексотерапии, физиотерапии и лечебной гимнастики. Все процедуры направлены на восстановление нормального диффузного питания хрящевой ткани диска. С помощью кинезиотерапии и лечебной гимнастики укрепляется мышечный каркас спины. Это повышает устойчивость позвоночника к физическим и статическим нагрузкам.
В тяжелых случаях возможно применение лазерного лечения и электромиостимуляции работоспособности мышечной ткани. Эти методики позволяют восстанавливать работоспособность мышечного каркаса спины даже в запущенных ситуациях.
Курс лечения разрабатывается индивидуально для каждого пациента. Поэтому целесообразно посетить бесплатную консультацию вертебролога. В ходе приема доктор расскажет обо всех возможностях и перспективах применения мануальной терапии в вашем индивидуальном случае.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
Смещение позвонков причины, симптомы, методы лечения и профилактики
Смещение позвонков — это подвывих в одном или нескольких местах позвоночника. Медицинское название болезни — спондилолистез или листез. Позвонки защищают спинной мозг, нервные сплетения и внутренние органы от повреждений, поэтому патология нарушает здоровую жизнедеятельность всего организма. Возникает из-за врождённых или приобретённых заболеваний, травм, механических воздействий на спину и шею. Диагностикой и лечением занимаются узкопрофильные специалисты — травматологи, ортопеды, неврологи, нейрохирурги, ревматологи, хирурги и другие врачи.
Причины смещения позвонков
Источником патологии может стать как травмирование опорно-двигательного аппарата, так и развитие острых или хронических заболеваний организма. Самые распространённые причины спондилолистеза:
Симптомы смещения позвонков
Всего в организме здорового человека насчитывается 33 или 34 позвонка в 5 отделах позвоночника — шейном, поясничном, грудном, крестцовом и копчиковом. Спондилолистез имеет как общие, так и локальные признаки. К общим относятся острый или тупой болевой синдром с иррадиацией в другие части тела, повышенная усталость, искривление осанки, онемение и покалывание в области позвоночного столба, конечностей и шеи.
Симптомы заболевания в шейном отделе:
Симптомы спондилолистеза пояснично-крестцового отдела:
Признаки смещения позвонков грудного отдела:
Стадии развития смещения позвонков
Степень спондилолистеза определяют в зависимости от распространения дефекта. Всего различают 5 стадий развития:
Разновидности
Листезы классифицируют по причинам возникновения, степени фиксации и стороне направленности сдвига. Также болезнь различается по локации — смещение позвонков шейного отдела позвоночника развивается в области шеи и затрагивает часть верхнего надплечья и головы. Смещение позвонков поясничного, крестцового и грудного отделов позвоночника локализуется в области спины, груди и копчика, ограничивает подвижность и нарушает функции внутренних органов.
Смещение позвонков по причине развития
Смещение позвонков по степени фиксации
Смещение позвонков по направленности
Диагностика
Для диагностирования патологии врачи используют осмотр, оценку неврологического состояния пациента, лабораторные и аппаратные методики. Из инструментальных методик применяют рентген, электронейромиографию, МРТ и КТ. Рекомендуется также процедуры плазмотерапия и фармакопунктура. А для поддержки здоровья и хорошего самочувствия нужны мануальная терапия, остеопатия и занятия ЛФК. Специалисты оценивают амплитуду движений позвоночника, уровень мышечных спазмов, характер боли, наличие блоков работоспособности органов.
В сети клиник ЦМРТ вы можете пройти обследования с помощью таких методик:
Смещение позвоночных дисков (спондилолистез)
Дегенеративные изменения позвоночника занимают лидирующую позицию среди всех причин первичной инвалидности в связи с развитием заболеваний опорно-двигательного аппарата. А одним из наиболее распространенных их проявлений является спондилолистез. Под этим термином подразумевают смещение тела вышележащего позвонка по отношению к нижележащему вместе с межпозвоночным диском, что часто приводит к стенозу (сужению) позвоночного канала и развитию выраженных неврологических нарушений. При этом спондилолистез не является редкостью и у людей молодого возраста, а поскольку он достаточно быстро может становиться причиной снижения и утраты работоспособности, патология требует как можно более ранней диагностики и лечения.
Согласно данным статистики, от спондилолистеза страдает 4—7% людей.
Причины развития и виды
Спондилолистез является полиэтиологическим заболеванием. Его возникновение зачастую обусловлено совокупностью действия этиологических и патогенетических факторов, отрицательное влияние которых на позвоночник дополняет и усугубляет действие друг друга. Среди них особенно значимыми являются:
В зависимости от того, сочетание каких факторов обуславливает развитие спондилолистеза, выделяют 6 типов:
В подавляющем большинстве случаев поражается поясничный отдел позвоночника. При этом дегенеративный и истинный спондилолистез встречается чаще остальных. Реже диагностируется травматический, диспластический и постхирургический вид патологии. В подавляющем большинстве случаев спондилолистез наблюдается на уровне L4—L5, реже он затрагивает позвонки L3—L4. Грудной и шейный отделы позвоночника страдают значительно реже, причем смещение позвоночных дисков в них практически всегда обусловлено травмами.
Спондилолизный
Истинный или истмический спондилолистез характерен для взрослых людей, причем чаще встречается у мужчин. Он является следствием развития дефекта в межсуставном участке дуги позвонка только с одной, но чаще одновременно с обеих сторон из-за постепенного снижения высоты позвоночных дисков. В результате в направлении кпереди смещается тело позвонка вместе с верхними суставными отростками и прилежащим к корню дуги участком последнего. А размер дефекта межсуставного участка увеличивается прямо пропорционально величине смещения.
Диспластический
Врожденный спондилолистез является следствием аномального развития пояснично-крестцового отдела позвоночника, в частности:
При соскальзывании позвонка наблюдается удлинение и истончении его дуги. При этом патология обычно диагностируется у детей, подростков и людей молодого возраста.
Дегенеративный
Дегенеративный спондилолистез характерен для людей старше 40 лет. Он является следствием дегенеративно-дистрофических изменений в межпозвоночном диске, так как снижение его высоты провоцирует смещение суставных отростков смежных позвонков относительно друг друга, нестабильности и деформирующего артроза позвоночно-двигательного сегмента.
Изначально происходящие в позвоночном диске дегенеративно-дистрофические изменения приводят к образованию циркулярных и радиальных трещин фиброзного кольца. Со временем это приводит к его разрыву, что приводит к снижению давления внутри диска. Это в свою очередь и провоцирует развитие нестабильности позвоночно-двигательного сегмента. В результате резко увеличивается нагрузка на фасеточные суставы, а связки постепенно растягиваются. На фоне подобных изменений и происходит сдвиг позвонка. Но отличительной чертой этого типа смещения позвоночных дисков является сохранение целостности дуги соскальзывающего позвонка.
При этом организм стремиться к устранению патологических изменений. Следствием его действий становится деформация и разрастание дугоотростчатых суставов (артроз), гипертрофия желтой связки и образование остеофитов (костных наростов на поверхности тел позвонков). Казалось бы, это позволяет устранить нестабильность позвоночно-двигательного сегмента, но одновременно происходит развитие дегенеративного спинального стеноза. Это приводит к возникновению серьезных неврологических осложнений, вплоть до инвалидизации.
Дегенеративный спондилолистез чаще всего наблюдается на уровне последних поясничных сегментов. Причем женщины страдают в 3—5 раз чаще, чем мужчины, что связывают с более высокой слабостью связочного аппарата.
Травматический
Травматический спондилолистез делят на:
Патологический
Этот тип спондилолистеза становится следствием развития системных, в том числе инфекционных заболеваний, затрагивающих опорно-двигательный аппарат, в частности:
Постоперационный
Постоперационный спондилолистез – результат ненамеренного повреждения межсуставного участка дуги или дугоотростчатых суставов из-за проведения расширенной ламинэктомии. Это провоцирует ускоренное разрушение вышерасположенных и нижерасположенных позвоночных дисков, что и становится причиной их смещения.
Стадии спондилолистеза
В течение заболевания выделяют 5 стадий, соответствующих степени смещения одного позвонка относительно другого. Это:
Симптомы спондилолистеза
Проявления спондилолистеза зависят от того, какой позвоночно-двигательный сегмент поражен и степени смещения позвонка, развития стеноза позвоночного канала. При этом заболевание может протекать как бессимптомно, так и с яркими клиническими проявлениями. Основными признаками патологии являются:
Некоторые больные замечают, что при выполнении определенных движений, чаще сгибаний и разгибаний, в определенный момент требуется преодолеть сопротивление позвоночника.
Диагностика
При возникновении признаков спондилолистеза показана консультация ортопеда, невролога или вертебролога. Изначально врач опрашивает пациента о характере жалоб, времени и условиях их появления, особенностях образа жизни и трудовой деятельности, перенесении в прошлом травм позвоночного столба. Также доктор обязательно знакомится с имеющейся у больного медицинской документацией, поэтому на консультацию необходимо взять результаты всех проводимых ранее исследований.
После этого специалист проводит ортопедический осмотр и выполняет специальные неврологические тесты. Уже в ходе этого часто удается диагностировать спондилолистез. На его наличие указывает:
Иногда спондилолистез сопровождается сколиотической деформацией позвоночного столба, причем она может быть следствием болевой контрактуры или рефлекторного спазма мышц при межпозвонковой грыже.
Для уточнения диагноза и точного определения степени спондилолистеза показано проведение инструментальной диагностики.
Инструментальное обследование
Наиболее простым и доступным методом диагностики патологий опорно-двигательного аппарата является рентген, выполняемый в переднезадней и боковой проекции. С его помощью можно обнаружить признаки диспластических и дегенеративно-дистрофических изменений, а также остеофиты, неоартроз и другие нарушения, обусловленные развитием сопутствующих патологий (остеохондроза, грыж дисков и т. д.). Также полученные снимки позволяют определить величину смещения позвонка, т. е. степень спондилолистеза. Это имеет большое значение для выбора тактики лечения.
На наличие спондилолистеза указывает:
Но смещение позвонков в пределах 1—3 мм является нормой.
Дополнительно могут выполняться функциональные рентгенограммы, дающие возможность оценить функциональное состояние пораженного позвоночно-двигательного сегмента. В таком случае снимки выполняются в положениях максимального сгибания и разгибания позвоночника в положении лежа на боку.
Но «золотым стандартом» диагностики нарушений позвоночника, особенно спинного мозга, межпозвоночных дисков, связочного аппарата и других мягкотканых структур, страдающих в результате смещения позвонков, является МРТ (магнитно-резонансная томография). Это наиболее информативный из существующих методов обследования, который позволяет оценить состояние и обнаружить компрессию спинномозговых корешков, диагностировать стеноз позвоночного канала, что дает важные данные для правильного планирования лечения.
Дополнительно также могут назначаться:
Безоперационное лечение спондилолистеза
Наличие спондилолистеза требует стабилизации межпозвоночного сочленения, что в основном реализуется хирургическим путем. Но при отсутствии симптомов неврологических нарушений пациентам может изначально назначаться консервативная терапия.
Основной целью безоперационного лечения при спондилолистезе является стабилизация пораженного позвоночно-двигательного сегмента и улучшение самочувствия больного. Это реализуется посредством назначения индивидуально подобранных лекарственных средств, выбор которых осуществляется с учетом сопутствующих патологий, а также особенностей течения основного заболевания. Так, чаще всего пациентам рекомендуются анальгетики и НПВС. Препараты последней группы одновременно проявляют обезболивающие и противовоспалительные свойства. В зависимости от выраженности болевого синдрома они могут назначаться как в виде средств для местного применения, так и в форме таблеток, капсул, а при сильных болях – растворов для инъекций. Также назначаются миорелаксанты, снижающие тонус чрезмерно перенапряженных мышц спины.
Уменьшить выраженность болевого синдрома можно с помощью тепловых процедур, в частности применения согревающих мазей, сеансов УВЧ. Но проводить их можно только при отсутствии острого воспалительного процесса.
Но это позволяет только купировать боли. Более важны с точки зрения долгосрочной перспективы:
При наличии неврологических нарушений назначается медикаментозная терапия. Она состоит из индивидуально подобранных:
При отсутствии выраженного воспаления назначаются сеансы фонофореза, электрофореза с введением лекарственных средств, электростимуляция мышц. В отдельных случаях для устранения нейропатических болей назначаются противоэпилептические средства.
При незначительном смещении позвоночных дисков консервативная терапия позволяет добиться формирования фиброзного или костного блока, который стабилизирует пораженный позвоночно-двигательный сегмент. Это сопровождается разрушением и снижением высоты позвоночного диска, но дает возможность частично или даже полностью восстановить нормальную биомеханику позвоночного столба. Но для формирования подобного блока требуется много времени, нередко десятки лет. Поэтому добиться этого не всегда возможно.
При сильных болях, не купируемых другими средствами, проводятся блокады – инъекции местных анестетиков и кортикостероидов в эпидуральное пространство или же в определенные паравертебральные точки.
Хирургическое лечение
Показаниями к проведению операцию являются:
Но даже при наличии показаний операция не всегда может быть проведена. Она категорически противопоказана при любых тяжелых сопутствующих заболеваниях, наличии болезней, при которых хирургическое вмешательство или применение наркоза недопустимо. Строго персонально рассматривается возможность оперировать пациентов с:
Хирургическое вмешательство может производиться разными методами и из различных доступов. Выбор конкретной осуществляется нейрохирургом на основании степени смещения позвоночных дисков, наличия неврологического дефицита и с учетом других факторов.
Сегодня существует достаточно много способов стабилизировать пораженный позвоночно-двигательный сегмент. Основными из них являются методики, обеспечивающие полную неподвижность позвоночно-двигательного сегмента. Это прежде всего задний и трансфораминальный межтеловой спондилодез, а также транспедикулярная фиксация. Все операции по устранению смещения позвоночных дисков проводятся под общим наркозом. А объем вмешательства точно определяется уже в ходе его выполнения.
Задний и трансфораминальный межтеловой спондилодез
Одним из наиболее распространенных методов стабилизации позвонков является задний межтеловой спондилодез. Доступ к позвоночнику обеспечивается посредством продольного разреза мягких тканей по линии остистых отростков двух позвонков. Хирург отсекает паравертебральные мышцы от остистых отростков и обнажает дужки, дугоотростчатые сочленения. С помощью микрохирургических инструментов при задействовании микроскопа он частично или полностью удаляет суставные отростки, что приводит к устранению давления на нервные структуры. Таким образом осуществляется их декомпрессия. При наличии грыжи позвоночного диска, ее резецируют или проводят дискэктомию. Иногда требуется удаление фасеточных суставов, остеофитов.
С помощью фрез делают отверстие в межтеловом пространстве и ввинчивают межтеловой цилиндрический имплантат. Он фиксирует позвонки и исключает возможность их повторного смещения.
Задний межтеловой спондилодез может дополняться транспедикулярной фиксацией, что требуется при крупных грыжах дисков, а также при необходимости удаления большого объема костных структур позвонка.
Трансфораминальный межтеловой спондилодез не требует удаления значительного объема задних элементов позвонка, что делает его более предпочтительным, чем задний. Но возможности проведения операции ограничены. Суть метода состоит в удалении фасеточных суставов, выполнении фораминотомии (удаление остеофитов или части тела позвонка) с одной стороны, дискэктомии и установке специального имплантата для трансфораминального спондилодеза. Операция выполняется из задне-бокового доступа, что снижает риски развития осложнений.
Транспедикулярная фиксация
Операция выполняется из заднего доступа. После выделения костных структур из мягких тканей спинальный хирург точно определяет места введения винтов. Они внедряются в местах пересечения линий, проходящих через верхний суставный отросток и основание поперечного отростка. В них формируют отверстия и вводят винты. На них монтируют специальные стержни, обеспечивающие нужную степень жесткости конструкции и фиксации позвонков.
Одной из разновидностей транспедикулярной фиксации является ее выполнение из транскутанного доступа, т. е. с помощью специальной спицы-проводника. Ее располагают так, чтобы она упиралась в кожу перпендикулярно оси хребта в центр обеих ножек под контролем ЭОП. Точку отмечают хирургическим маркером, а спицу располагают параллельно оси позвоночного столба, чтобы она проходила четко по боковой стенке ножки оперируемых позвонков. Линию переносят на кожу маркером.
После этого выполняют кожные разрезы в местах пересечения линий длиной около 1,5 см. Через него вводят проводниковую иглу под контролем ЭОП до точки пересечения фасеточного и поперечного отростков и углубляют ее в ножку. Через проводник ввинчивают специальный метчик до нужной глубины погружения в ножку, затем его устраняют и уже монтируют фиксирующий винт. Проводник удаляют. Аналогичные манипуляции выполняют с другой стороны позвонка. Между головками винтов закрепляют фиксирующие стержни с минимальным травмированием мягких тканей.
Реабилитация
Сразу же после операции пациентам начинают проведение медикаментозной терапии. Она может включать:
Длительность медикаментозного лечения после операции определяется индивидуально на основании динамики протекания восстановительного процесса.
При выполнении хирургических вмешательств на позвоночнике важна ранняя активизация. Поэтому в большинстве случаев пациентам уже можно вставать и самостоятельно передвигаться уже на 2—5 сутки. Но в послеоперационном периоде пациенты нуждаются в продолжительном ношении полужесткого ортопедического корсета, который стоит использовать и после выписки из стационара в течение 3 месяцев.
Обязательно всем пациентам рекомендуется ограничить нагрузки на позвоночник и ежедневно заниматься ЛФК. Программа лечебной физкультуры разрабатывается в индивидуальном порядке и постепенно усложняется.
Также назначается физиотерапия, в частности:
Во время реабилитации пациенты должны регулярно проходить контрольные осмотры невролога или вертебролога, который при необходимости сможет скорректировать программу.
Таким образом, смещение позвоночных дисков встречается относительно часто и при этом может приводить к тяжелейшим осложнениям вплоть до паралича, потери контроля над процессами мочеиспускания, дефекации и инвалидности. Поэтому признаки спондилолистеза нельзя оставлять без внимания, а при появлении болей в спине, нарушений чувствительности, двигательных расстройств важно как можно раньше обратиться к врачу. Он сможет подобрать оптимальную тактику лечения и добиться стабилизации позвонков, что вернет больному нормальное самочувствие и работоспособность.