как лечить стенокардию сердца и что за болезнь
Что такое стенокардия?
Что провоцирует приступ стенокардии?
Приступы сначала могут быть неинтенсивными, кратковременными, по 1-2 мин., при очень тяжелой или интенсивной физической нагрузке, беге, подъеме по лестнице, выходе на холод, ходьбе против ветра. Приступ могут спровоцировать эмоциональные расстройства, курение, пребывание в душном пространстве, переедание, прием энерготоников или чрезмерных доз алкоголя.
Стабильная и нестабильная стенокардия
При стабильной стенокардии у пациентов с ИБС боли возникают при определенной физической нагрузке и хорошо устраняется с помощью лекарственных средств.
Нестабильной стенокардией называют впервые появившийся приступ или состояние, когда на фоне стабильного течения ИБС приступы стенокардии учащаются и удлиняются.
Чем опасна нестабильная стенокардия?
Если стенокардия возникает при непредсказуемом уровне физической нагрузки, необходимо ограничить на несколько дней нагрузку до минимальной и проконсультироваться с лечащим врачом: потребуется более активное лечение и, возможно, госпитализация. Состояние эпизода нестабильной стенокардии может закончиться инфарктом миокарда. Когда сохраняется боль в груди и трудно поставить диагноз, используется термин «острый коронарный синдром».
Как отличить стенокардию от инфаркта миокарда?
Боли в центре грудной клетки, в области средней трети грудины, могут распространяться в левую руку, лопатку, нижнюю челюсть, верхнюю часть живота.
Боли как при стенокардии, но чаще ощущаются как более интенсивные, нестерпимые, раздирающие и захватывают всю левую половину грудной клетки.
Дискомфорт слабо или умеренно выраженный.
Выраженный дискомфорт, усиленное потоотделение, головокружение, тошнота, нарастающее чувство нехватки воздуха, страх смерти.
Приступ стенокардии чаще связан с предшествующей физической активностью или эмоциональным возбуждением.
Инфаркт миокарда может возникнуть в любое время, и в том числе, в состоянии покоя.
Время болевого приступа занимает около 3 – 15 минут.
Болевой приступ с дискомфортом и удушьем продолжается не менее 15 – 30 минут и более, имеется тенденция к нарастанию симптомов.
В покое боли, как правило, проходят.
В состоянии физического покоя боли не проходят полностью, усиливаются при разговоре и глубоком дыхании.
Применение нитроглицерина под язык или в виде аэрозоля от 1 до 3 доз прерывает приступ стенокардии.
Симптомы не проходят полностью после применения 3 доз нитроглицерина.
Первая помощь при приступе стенокардии
При возникновении приступа стенокардии необходимо следовать инструкции полученной от лечащего врача или (если такой инструкции не было) действовать по алгоритму:

6. Принять 0,5 мг нитроглицерина. Если в виде таблетки – положить под язык и рассосать, если в виде капсулы – раскусить, не глотать, если в виде спрея – ингалировать (впрыснуть) одну дозу под язык, не вдыхая.
Если после приема нитроглицерина появилась резкая слабость, потливость, одышка, или сильная головная боль, то необходимо лечь, поднять ноги (на валик, подушку и т.п.), выпить один стакан воды и далее нитроглицерин не принимать.
Нельзя принимать нитроглицерин при низком артериальном давлении крови, резкой слабости, потливости, выраженной головной боли, головокружении, остром нарушении зрения, речи или координации движений.
7. Если боли полностью исчезли и состояние улучшилось после приема аспирина и 1 дозы нитроглицерина через 5 минут, ограничьте физические нагрузки, дальнейшее лечение согласуйте с лечащим врачом.
8. При сохранении боли свыше 10-15 минут необходимо второй раз принять нитроглицерин и срочно вызвать скорую помощь!
ВНИМАНИЕ! Если аспирин или нитроглицерин недоступны, а боли сохраняются более 5 минут – сразу вызывайте скорую помощь!
9. Если боли сохраняются и после приема второй дозы нитроглицерина через 10 минут, необходимо принять нитроглицерин в третий раз. Ждите скорую помощь.
Телефоны для вызова скорой медицинской помощи:
03 – на всей территории России
103 – мобильная сотовая связь
112 – единая служба экстренной помощи на территории России
Дополнительные телефонные номера по месту своего пребывания уточняйте заранее.
Запишитесь на прием к кардиологу
Пройдите скрининг-диагностику сердечно-сосудистой системы в ЦЭИМ
БЕСПЛАТНО
Стенокардия напряжения
Согласно клиническим данным стенокардия является одним из наиболее распространенных заболеваний среди сердечно-сосудистых патологий. По статистике на 1 миллион человек приходится около 40 тысяч пациентов с подобным диагнозом. Заболеванию в большинстве подвержены мужчины, особенно пожилого возраста. Уровень пациентов (среди мужчин, достигших 50-летнего возраста) составляет от 2 до 5%. Среди женской части населения данный показатель варьируется в пределах 1%. С возрастом частота возникновения патологии возрастает в несколько раз, в связи с чем, заболевание требует лечения и отслеживания динамики развития.
Пройти диагностику на определение признаков стенокардии или получить консультацию специалиста по поводу терапии можно в нашем медицинском учреждении «Клиника ABC». Мы предоставляем различные виды диагностики, выполняемые при помощи современного оборудования, и эффективные методы лечения с индивидуальным подходом к каждому пациенту.
Описание болезни
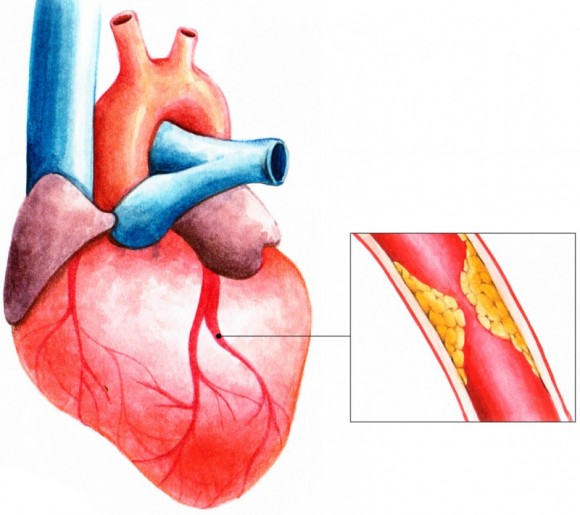
Стенокардия – патологический процесс, относящийся к сердечно-сосудистым нарушениям и характеризующийся недостаточным поступлением кислорода к сердечной мышце. Состояние возникает на фоне различных нарушений в области сердца – сужения просветов в сосудах, образования сосудистых бляшек.
Наличие болевого синдрома при развитии патологии обусловлено усилением кровотока и, как следствие, возрастанием давления. Связан процесс с чрезмерными физическими нагрузками, отчего заболевание получило название – стабильная стенокардия напряжения. При отсутствии каких-либо терапевтических мер состояние пациента значительно ухудшается и приводит впоследствии к инфаркту.
Согласно классификации Всемирной Организации Здравоохранения патология подразделяется на 2 основных вида – напряжения и покоя.
Первый тип заболевания также классифицируется на несколько видов:
Причины возникновения
Главным факторам развития состояния является чрезмерная (повышенная) физическая активность. Однако отмечается ряд дополнительных признаков, способствующих развитию стенокардии.
Симптомы
Главные симптомы стенокардии напряжения – болезненные ощущения в области сердца. Степень болевого синдрома зависит от индивидуальных особенностей организма человека, а также факторов, спровоцировавших развитие болезни.
Большинство пациентов отмечает резкие и острые приступы боли, сопровождающиеся ощущением сдавливания и сверления. Иногда характер болевых ощущений бывает тянущим или жгучим.
В большинстве случаев локализация болей отмечается за грудиной или в области левой лопатки. В редких случаях симптомы стенокардии напряжения проявляется в районе поясницы или левой ноги.
Однако симптомы и лечение стенокардии напряжения не зависят от факторов, вызвавших болезнь. Часто патология сопровождается одышкой, возникновением холодного липкого пота, бледностью кожных покровов, учащенным пульсом и сердцебиением. В редких случаях пациенты испытывают позывы к мочеиспусканию.
Диагностика
Диагностировать заболевание можно, исходя из симптомов и жалоб пациента. Однако наиболее эффективным методом определения патологии является ЭКГ (электрокардиограмма). Дополнительно могут назначаться различные исследования, фиксирующие работу сердца в период расслабления, нагрузки, сна, отдыха. Одним из подобных способов диагностики является суточное монтирование или Холтер ЭКГ.
Как лечится
О том, как лечить стенокардию напряжения, должен сообщить лечащий специалист (кардиолог).
Наиболее часто назначается медикаментозное лечение, включающее в себя прием антиангинальных препаратов – нитроглицерина, динитрата, верапамила. В качестве дополнительных лекарственных средств назначаются препараты, обладающие противосклеротическим действием – симвастатин, правастатин.
В состав комплексной терапии также входят средства, способствующие разжижению крови – аспирин – и препараты, усиливающие метаболизм – триметазидин.
Эффективность лечения зависит от соблюдения всех профилактических мер и устранения провоцирующих факторов, таких, как контроль массы тела, отказ от вредных привычек.
В тяжелых и запущенных случаях может назначаться хирургическое вмешательство в виде пластики коронарных артерий или аортокоронарного шунтирования.
Приступы. Первая помощь
При приступах заболевания необходимо прекратить любую физическую активность и обеспечить пострадавшему состояние покоя. При этом следует принять или дать пациенту 1 таблетку нитроглицерина и помочь усадить его на ровную поверхность.
Также необходимо обеспечить доступ свежего воздуха и, в случае необходимости, вызвать бригаду медицинской скорой помощи.
Последствия и профилактика
Последствия стенокардии могут представлять серьезную угрозу для здоровья и жизни пациента. Наиболее опасными являются такие состояния, как аритмия, острый инфаркт или внезапная остановка сердца, а также развитие хронической сердечной недостаточности.
Здоровый образ жизни
Ведение здорового образа жизни подразумевает под собой отказ от вредных привычек и выполнение умеренной физической активности. При этом рекомендуется заниматься такими видами спорта, как хождение на лыжах, плавание, танцы.
Тренировки следует начинать с минимальных нагрузок и непродолжительный период времени – не более 20 минут в день, постепенно увеличивая показатель до 40 минут.
Наша «Клиника ABC» помогает не только проводить диагностику или подскажет как лечить стенокардию напряжения, но и разрабатывает специальные методы адаптации и тренировок после перенесенного заболевания. Индивидуальные схемы терапии позволяют полноценно и эффективно справиться с патологией и быстро вернуться к нормальной жизни.
Для записи на прием к кардиологу необходимо обратиться по указанным телефонным номерам.
Стенокардия
Что такое стенокардия
Смертность от заболеваний системы кровообращения в течение многих лет стабильно занимает первое место по причинам смерти в развитых и развивающихся странах.
Многие заболевания сердца клинически проявляются неприятным синдромом стенокардии.
Классификация
Клинически выделяют несколько типов стенокардии по характеру течения. Это удобно для определения тактики лечения:
Причины возникновения стенокардии
Основная причина появления заболевания – атеросклероз коронарных артерий, в англоязычной литературе болезнь чаще называют коронарной болезнью сердца. Холестерин накапливается на стенках сосудов, вызывает образование бугорков, атеросклеротических бляшек. Бляшки сужают просвет артерии, уменьшая количество поступающей крови ниже участка сужения. Но так как в состоянии покоя потребность в кислороде минимальна, кровоток к сердечной мышце достаточен. При физических нагрузках или психоэмоциональном перенапряжении сердцу требуется гораздо больше кислорода, но имеющееся сужение препятствует усилению кровотока, возникает недостаток кровоснабжения участка сердца, возникает кислородное голодание, или ишемия. Когда же боль у человека со стенокардией напряжения вдруг появляется в покое, то, как правило, это означает резкое измерение кровообращения в коронарных артериях, присоединение спазма или тромбоза. Это состояние называют нестабильной стенокардией.
Развитию стенокардии способствует неправильный образ жизни:
Симптомы стенокардии
Описывая свои ощущения, пациенты обычно жалуются на:
При первых признаках или симптомах заболевания важно сразу же обратиться к врачу. Кардиологический центр ФНКЦ ФМБА предлагает пациентам профессиональную консультацию и программы обследования.
Диагностика
Диагноз стенокардии ставится на основе клинических признаков заболевания, то есть на характерных жалобах пациента. Однако для уточнения причины, степени, стадии, функционального класса заболевания необходимо провести некоторые инструментальные обследования:
Профилактика стенокардии
К дополнительным профилактическим мерам относят:
Чтобы не допустить появления стенокардии, важно периодически наблюдаться у кардиолога. В нашем центре ФНКЦ ФМБА вы можете пройти комплексное исследование сердца, чтобы своевременно принять меры по профилактике или лечению заболевания.
Как лечить стенокардию
В кардиологическом центре ФНКЦ ФМБА успешно применяют передовые методы лечения стенокардии:
В нашей клинике проводятся уникальные операции с минимальной инвазией, а также качественная диагностика различных заболеваний сердца. Специалисты кардиологического центра ФНКЦ ФМБА успешно применяют в своей работе передовые европейские методы лечения. Постоянно повышают квалификацию и обмениваются опытом на международных конференциях.
Стенокардия
Понятие «стенокардия» объединяет различные виды болевых симптомов в области сердца, возникающих преимущественно во время интенсивной физической нагрузки. На языке медицины это признак ишемии миокарда, который дает о себе знать приступами на 15-20 минут и приходит при приеме нитроглицерина. Симптомы могут давать о себе знать одновременно или единичными проявлениями, это затрудняет первичную диагностику. При появлении первых настораживающих признаков важно немедленно обратиться за медицинской помощью, т.к. стенокардия является верным предвестником инфаркта миокарда и указывает на серьезные нарушения в работе сердечной мышцы.
Классификация и симптомы стенокардии
В зависимости от симптоматической картины выделяют:
Отличить стенокардию напряжения от других заболеваний сердечной мышцы позволяют характерные признаки:
Любые признаки стенокардии должны стать поводом для обращения к профильному врачу для уточнения диагноза и назначения соответствующего лечения.
Причины стенокардии
Многолетнее изучение стенокардии позволяет точно назвать физиологический механизм развития заболевания. Вследствие нарушения питания и обмена веществ просвет артерий постепенно сужается за счет атеросклеротических бляшек. Ухудшение кровотока вызывает кислородное голодание клеток сердечной мышцы, что становится причиной явных и достаточно сильных болевых ощущений. Одновременно может возникать спазм сосудов, вызванный нервным перенапряжением или переохлаждением организма.
Появление и накопление на стенках сосудов атеросклеротических бляшек часто спровоцировано:
Процесс уменьшения просвета артерии происходит постепенно. При его сужении на 50% и более кровоток заметно ухудшается, что приводит к нарушениям в работе сердечной мышцы. Физическая активность и психоэмоциональное напряжение способствуют усугублению ситуации, заставляя сердце работать в интенсивном режиме на фоне кислородного голодания. Недостаток кислорода становится причиной нарушения питания мышечной ткани, что вызывает характерный болевой синдром с признаками удушья и давления в области сердца.
Факторы риска, запускающие процесс сужения сосудов из-за образования склеротических бляшек
При постановке первичного диагноза специалист обязательно принимает во внимание возможное действие одного или нескольких следующих факторов:
Достаточно действия хотя бы двух факторов, чтобы стенокардия приобрела серьезный характер и потребовала немедленного вмешательства специалиста.
Методы диагностики стенокардии
Поставить пациенту точный диагноз помогают лабораторные и инструментальные методы обследования. Анализ крови позволяет определить:
В числе инструментальных методов диагностики особое значение имеют:
На основании полученных результатов разрабатывается лечебный курс и принимается решение об оперативном вмешательстве.
Лечение стенокардии
Поскольку стенография развивается на фоне ишемической болезни сердца, важно устранить первопричину заболевания, чтобы затем справиться с сопутствующими признаками. Одновременно принимаются меры по снятию болевого синдрома и предупреждение новых приступов.
Первой помощью при стенокардии является прием нитроглицерина, снижающего боль. Постоянный лечебный курс делает акцент на приеме антиишемических препаратов, благодаря которым сердце продолжает стабильно работать в условиях нехватки кислорода. Расширить просвет кровеносных сосудов позволяет стентирование и аортокоронарное шунтирование, возвращающее артериям проводящую способность. Прочие клинические рекомендации при стенокардии подбираются с учетом состояния пациента, его возраста и степени выраженности сердечной патологии.
Прогноз лечения
Отсутствие своевременной помощи при появлении стабильных признаков стенокардии может стать причиной обширного инфаркта миокарда с высоким риском летального исхода. Напротив, своевременное лечение позволяет контролировать возникновение новых приступов, снизить их частоту и обеспечить пациенту полноценную здоровую жизнь.
Профилактика стенокардии
Снизить риск развития заболевания позволяет контроль веса и артериального давления, здоровый образ жизни, отказ от курения, полноценная физическая активность, сохранение стабильного психоэмоционального состояния, лечение сахарного диабета.
Лечение стенокардии в АО «Медицина» (клиника академика Ротйберга)
Лучшие кардиологи АО «Медицина» (клиника академика Ройтберга) в ЦАО Москвы готовы провести осмотр и назначить полный комплекс обследований для постановки точного диагноза. Быстро пройти все исследования можно в диагностическом отделении клиники, что сэкономит время и позволит получить достоверные результаты. Уточнить время приема специалистов и записаться на обследования вы можете по телефону +7 (495) 775-73-60.
Частые вопросы
Чем опасна стенокардия?
В случае пренебрежительного отношения пациента к своему здоровью и отказа от медицинской помощи частота приступов может нарастать, а болевые ощущения усиливаться. Дальнейшее уменьшение просвета может стать причиной острого кислородного голодания и развития инфаркта миокарда с неблагоприятным прогнозом.
Как снять приступ стенокардии в домашних условиях?
При появлении первых болевых ощущений следует немедленно прекратить работу или движение, принять сидячее или лежачее положение, положить под язык таблетку нитргоглицерина, который всегда должен быть под рукой. При потемнении в глазах и ухудшении восприятия стоит попросить окружающих о помощи. Важно постараться зафиксировать состояние, предшествующее приступу, и длительность последнего, чтобы сообщить о нем лечащему врачу.
Как определить стенокардию?
В числе характерных признаков стенокардии – сильная давящая боль в области сердца с отдачей в периферические части тела, ощутимые колебания пульса и давления. Приступ наступает при резкой физической или психоэмоциональной нагрузке и сходит на нет в течение 15-20 минут. Провести дифференцированную диагностику и точно назвать причину заболевания сможет только лечащий врач.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Стенокардия
Стенокардия (лат. angina pectoris, устаревший синоним: грудная жаба) — это клиническая форма ишемической болезни сердца, проявляющаяся приступами внезапной боли за грудиной, вследствие острого недостатка кровоснабжения миокарда. Боль появляется внезапно при физической нагрузке или эмоциональном стрессе, после приёма пищи, обычно иррадиирует в область левого плеча, шеи, нижнюю челюсть, между лопаток, левую подлопаточную область и продолжается не более 10-15 мин. Боль исчезает при прекращении физической нагрузки или приёме нитрата короткого действия (например, нитроглицерина под язык).
Клиническая картина стенокардии была впервые описана Уильямом Геберденом.
Эпидемиология
ИБС в течение многих лет остаётся ведущей причиной смертности в экономически развитых странах. Вероятность заболеть стенокардией резко повышается с возрастом. Так, в возрасте от 45 до 54 лет заболеваемость составляет 0, 1–1% у женщин и 2–5% у мужчин, тогда как в интервале от 65 до 74 лет 10–15% и 10–20% соответственно.
В России почти 10 млн трудоспособного населения страдают ИБС, более трети из них имеют стабильную стенокардию. В 2010 г. в России заболеваемость ИБС составила 425, 5 случая на 100 000 населения. Смертность от ИБС у лиц в возрасте до 65 лет за последние 20 лет снизилась на 50%, однако общая смертность от ИБС осталась неизменной.
Смертность от ИБС у мужчин в возрасте до 65 лет в 3 раза выше, чем у женщин. В более старшем возрасте смертность у обоих полов выравнивается, а после 80 лет становится в 2 раза выше у женщин, чем у мужчин. По данным Фремингемского исследования, 2-летняя частота сердечной смерти составила 5, 5% у мужчин и 3, 8% у женщин, риск нефатального инфаркта 14, 3 и 6, 2%.
В популяции только 40–50% больных стенокардией знают о своём заболевании, у остальных 50–60% оно остаётся нераспознанным.
Классификации стенокардии
Классификация стенокардии Канадского кардиологического общества:
1 ФК. Повседневная физическая нагрузка не вызывает появления стенокардии. Приступ развивается в результате интенсивной или быстрой, или длительной нагрузки во время работы, или в восстановительном периоде.
2 ФК. Небольшое ограничение повседневной деятельности. Быстрая ходьба или подъем по лестнице, подъем в гору, ходьба или подъем по лестнице после приема пиши, в холодную, ветреную погоду, или в состоянии эмоционального стресса, или только в течение первых часов после пробуждения. Ходьба на расстояния более двух кварталов по ровной местности и подъем на более чем один пролет лестницы с обычной скоростью и при обычных условиях.
3 ФК. Значительное ограничение повседневной физической активности. Ходьба на расстояния в один или два квартала по ровной местности, при подъеме на один пролет при обычных условиях.
4 ФК. Невозможность выполнять какую-либо физическую нагрузку без возникновения болевых ощущений, приступы стенокардии в покое.
Используемая в практике ГВКГ им. акад. Н. Н. Бурденко классификация содержит уточнения и дополнения, разработанные научными сотрудниками госпиталя, которые позволяют сопоставлять обычные критерии с результатами инструментальных исследований.
Классификация стенокардии, разработанная и применяемая в ГВКГ им. акад. Н. Н. Бурденко
В каждом функциональном классе приведены наиболее характерные и часто встречающиеся признаки стенокардии и ее основного симптома — боли. Однако это не означает обязательного присутствия всех указанных признаков, характеризующих тот или иной функциональный класс; некоторые из них могут отсутствовать, например такие важные симптомы, как боль или изменения ЭКГ в покое до и после ангинозного приступа и др.
В некоторых случаях боль при иррадиации может быть единственным проявлением стенокардии, например в эпигастрии или в руке. Если она в зонах иррадиации (в лопатке, плече, в зубах) не сопровождается болью в области сердца, то пациент считает ее «самостоятельным» страданием. Эквивалентом стенокардии может быть даже изжога при физических нагрузках.
Стенокардия может проявляться онемением 3-4 пальцев левой кисти, и только совпадение с приступами боли в области сердца позволяет связать воедино оба признака разной локализации.
Если не удается установить причинную связь, возможна ошибочная трактовка состояния больного. У больных кардиосклерозом и страдающих ассоциированными заболеваниями своеобразным эквивалентом типичных приступов могут быть рецидивирующие состояния острой левожелудочковой недостаточности (одышка, сердечная астма, отек легких) как следствие преходящей ишемии миокарда.
Еще один вариант вместо боли — появление аритмии различной степени тяжести на высоте нагрузки. Только комплексное обследование больных, включая велоэргометрию, суточное мониторирование ЭКГ, сцинтиграфию миокарда, коронарографию, позволяет установить, что приступы аритмии являются следствием ишемии миокарда.
Полного соответствия между клиническими проявлениями стенокардии и состоянием коронарного русла нет.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология стенокардия включает следующие ФР:
• большие — неуправляемые (возраст, мужской пол, генетическая предрасположенность, постменопауза у женщин) и управляемые (АГ, гиперхолестеринемия, СД, курение) ;
• малые — ожирение, сидячий образ жизни, психические стрессы, стрессорный тип личности, подагра, гиперурикемия, использование оральных контрацептивных средств, недостаточная толерантность к глюкозе;
• потенциально корригирующиеся, но слабо связанные с ИБС — гипертриглицеридемия, низкий уровень ХСЛПВП, депрессия, психосоциальный стресс, социально-экономический статус, ожирение, гиподинамия, высокий уровень мочевой кислоты, прием контрацептивов и злоупотребление алкоголем;
• экзогенные — гиперхолестеринемия с высокими уровнями ХСЛПНП, ХСЛПОНП в плазме крови; гипертриглицеридемия, высококалорийная диета, гиподинамия; курение (его отрицательным эффектом «перевешивается» положительный от занятий ФН), частые психоэмоциональные стрессы;
• эндогенные — систолическая АГ (САД более 160 мм рт. ст. ) или диастолическая (ДАД более 95 мм рт. ст. ), ожирение, наследственность (раннее, до 55 лет, развитие ИБС у близких родственников) и СД. Последний ускоряет развитие атеросклероза (превращение липидного пятна в нестабильную атеро-склеротическую бляшку), проявления ИБС (в том числе и частоту трансмуральных ИМ) и благоприятствует ВСС (из-за диабетической нейропатии, нарушающей регуляцию сердца) ;
• менее значимые — подагра, постменопаузальный период, болезни почек, мужской пол и выраженная ГЛЖ;
Провоцируют приступы стенокардии эмоциональное и физическое напряжение.
Патогенез.
В основе патогенеза стенокардии лежит нарушение коронарного кровотока вследствие сужения артерии (чем больше степень стеноза, тем, как правило, тяжелее течение стенокардии). Самая частая причина этого — наличие атеросклеротических бляшек (в 95%). В зависимости от их локализации в стенке артерии выделяют два типа бляшек — концентрические и эксцентрические. Эксцентрические бляшки (в 75% случаев ответственны за сужение коронарной артерии) занимают только часть просвета артерии. Оставшаяся часть артерии (вследствие нарушения функции эндотелия) особенно чувствительна к систолическому влиянию, что обусловлено большей спазмируемостью артерии и дополнительным нарушением тока крови. В 25% случаев концентрические бляшки, захватывающие весь диаметр коронарной артерии, слабо реагируют на систолические и диастолические влияния, в большей степени связаны с ФН. Чем больше степень стеноза коронарной артерии, тем тяжелее проявления Стенокардии. Последние также зависят от локализации, протяженности, количества стенозов и числа пораженных артерий.
С точки зрения влияния на тяжесть нарушений коронарного кровотока выделяют три степени сужения артерий:
• существенная — просвет артерии снижен на 50—80% (поле сечения — на 75—90%). В покое коронарный кровоток не нарушен вследствие ауторегуляции в системе микроциркуляции, которой не достаточно в период ФН, когда рост потребления кислорода (П02) миокардом не компенсируется. Это приводит к ишемии миокарда, что клинически проявляется стенокардией;
• критическая — диаметр артерии снижен более 80% (поле сечения более 90%). В этих случаях коронарный кровоток неадекватен потребностям даже в покое. Каждое усилие вызывает приступ стенокардии.
Коронарная недостаточность (ишемия миокарда) возникает при появлении сегментарного стеноза крупной коронарной артерии более чем на 50% ее просвета (или двух, трех артерий), обусловливающего нарушение равновесия между доставкой кислорода и П02 миокардом. Дисбаланс определяют ЧСС, сократимость миокарда (зависит от органического поражения сердца), метаболические процессы в нем (в том числе и трансмембранные потоки ионов кальция), перфузионное давление (разница диастолических давлений в аорте и ЛЖ), резистивность коронарных артерий, степень напряжения стенки ЛЖ в систолу (объем ЛЖ, систолическое давление в нем), активность симпатической нервной системы и гемореологические параметры (агрегация тромбоцитов и эритроцитов).
Чем выше эти показатели, тем больше П02. Снабжение сердца прямо связано с состоянием коронарного кровотока. Так, вазодилатирующие и вазоконстриктивные стимулы могут существенно изменить состояние тонуса коронарных артерий, внося дополнительный динамический стеноз (к уже имеющемуся, фиксированному). Доставка кислорода зависит от кислородтранспортной функции и коронарного кровотока. Сужение крупной коронарной артерии приводит к росту сопротивления коронарных сосудов и снижению коронарного кровотока.
Важную роль в этом процессе играет и состояние атеросклеротической бляшки (ее нестабильность, во многом обусловленная воспалительными процессами, протекающими в ней, с последующим легким разрывом, что благоприятствует тромбозу) даже на фоне небольших стенозов коронарной артерии. Такие маловыраженные формы атеросклероза ничуть не безопаснее, чем далеко зашедшие, для которых характерно сужение обызвествленных коронарных артерий.
Патологическая анатомия
При внезапном прекращении притока крови к участку сердечной мышцы наступает его ишемия, а затем некроз. Позже вокруг очага некроза образуются воспалительные изменения с развитием грануляционной ткани.
КЛИНИЧЕСКАЯ КАРТИНА
Большинство пациентов со стенокардией ощущают дискомфорт или боль в области груди. Дискомфорт обычно давящего, сжимающего, жгучего характера. Нередко такие пациенты, пытаясь описать область дискомфорта, прикладывают сжатый кулак или открытую ладонь к грудной клетке. Часто боль иррадиирует («отдаёт») в левое плечо и внутреннюю поверхность левой руки, шею; реже — в челюсть, зубы с левой стороны, правое плечо или руку, межлопаточную область спины, а также в эпигастральную область, что может сопровождаться диспептическими расстройствами (изжога, тошнота, колики). Исключительно редко боль может быть локализована только в эпигастральной области или даже в области головы, что очень затрудняет диагностику.
Приступы стенокардии обычно возникают при физической нагрузке, сильном эмоциональном возбуждении, после приёма избыточного количества пищи, пребывания в условиях низких температур или при повышении артериального давления. В таких ситуациях сердечной мышце требуется больше кислорода, чем она может получить через суженные коронарные артерии. В отсутствие стеноза коронарных артерий, их спазма или тромбоза, боли в грудной клетке, имеющие отношение к физической нагрузке или иным обстоятельствам, приводящим к повышению потребности сердечной мышцы в кислороде, могут возникать у пациентов с выраженной гипертрофией левого желудочка, вызванной стенозом аортального клапана, гипертрофической кардиомиопатией, а также аортальной регургитацией или дилатационной кардиомиопатией.
Приступ стенокардии обычно продолжается от 1 до 15 минут. Он исчезает при прекращении нагрузки или приёме нитратов короткого действия (например, нитроглицерина под язык).
Факторы риска, которые провоцируют приступы стенокардии:
• физическая нагрузка (от значительной до умеренной или обычной для данного больного) ;
• обильный прием пищи;
• обострение других заболеваний внутренних органов;
• воздействие холода (как локальное, так и общее).
Диагностика
Лабораторные тесты
Лабораторные тесты помогают установить возможную причину ишемии миокарда.
Клинический анализ крови. Изменения результатов клинического анализа крови (снижения уровня гемоглобина, сдвиги лейкоцитарной формулы и др. ) позволяют выявить сопутствующие заболевания (анемию, эритремию, лейкоз и др. ), провоцирующие ишемию миокарда.
Определение биохимических маркёров повреждения миокарда. При наличии клинических проявлений нестабильности, необходимо определить уровень тропонина или МВ-фракции креатинфосфокиназы в крови. Повышение уровня этих показателей указывает на наличие острого коронарного синдрома, а не стабильной стенокардии.
Биохимический анализ крови. Всем больным стенокардией необходимо исследовать липидный профиль (показатели общего холестерина, ЛПВП, ЛПНП и уровень триглицеридов) для оценки сердечно-сосудистого риска и необходимости коррекции. Также определяют уровень креатинина для оценки функции почек.
Оценка гликемии. Для выявления сахарного диабета как сопутствующей патологии при стенокардии оценивают уровень глюкозы натощак или проводят тест толерантности к глюкозе.
При наличии клинических признаков дисфункции щитовидной железы определяют уровень гормонов щитовидной железы в крови.
Инструментальные методы
ЭКГ в покое. Всем пациентам с подозрением на стенокардию необходимо зарегистрировать ЭКГ в состоянии покоя в 12 стандартных отведениях. Хотя результаты этого метода соответствуют норме примерно в 50 % случаев наблюдения больных стенокардией, могут быть выявлены признаки коронарной болезни сердца (например, перенесённый инфаркт миокарда в анамнезе или нарушения реполяризации), а также другие изменения (гипертрофия левого желудочка, различные аритмии). Это позволяет определить дальнейший план обследования и лечения. ЭКГ может оказаться более информативной, если её регистрируют во время приступа стенокардии (обычно при стационарном наблюдении).
ЭКГ с физической нагрузкой. Применяют тредмилтест или велоэргометрию с ЭКГ-мониторингом в 12 стандартных отведениях. Основной диагностический критерий изменения ЭКГ во время таких проб: горизонтальная или косонисходящая депрессия ST ≥0, 1 мВ, сохраняющиеся по меньшей мере 0, 06–0, 08 с после точки J, в одном или нескольких отведениях ЭКГ. Применение нагрузочных тестов ограничено у пациентов с исходно изменённой ЭКГ (например, при блокаде левой ножки пучка Гиса, аритмиях или WPW-синдроме), так как сложно правильно толковать изменения сегмента ST.
Характеристика функциональных классов больных ИБС по клиническим признакам, основным показателям ВЭМ и ДП.
Характеристика функциональных классов больных с ИБС
Нагрузка, вызывающая стенокардию напряжения
Мощность последней ступени нагрузки, кгм/мин
Обычная или умеренная
150 и проба противопоказана
Реже применяются другие пробы: психоэмоциональная, с гипервентиляцией, холодовая, с изометрической нагрузкой динамометром.
Дополнительно могут использоваться фармакологические пробы.
1. Проба с дипиридамолом. Препарат вводится в/в из расчета 0, 75 мг/кг массы тела в изотоническом растворе хлорида натрия. В миокарде в результате его метаболизма образуется большое количество аденозина, обладающего сосудорасширяющим действием. Он вызывает расширение нестенозированных сосудов и отток крови из регионов, кровоснабжение которых осуществляется значительно склерозированными коронарными ветвями. Возникает «эффект обкрадывания» с клиническими и ЭКГ признаками ишемии (стенокардия, смещение ST сегмента).
2. Проба с эргометрином. Препарат вводится в/в болюсно (за короткий промежуток времени) в повышающейся дозе: 0, 05; 0, 2 и 0, 3 мг с интервалом в 5 минут и вызывает спазм коронарных сосудов с соответствующими клиническими и ЭКГ изменениями. В последнее время сочетают пробу с дипиридамолом и ЧПЭС, что значительно повышает ее информативность.
Дозированная физическая нагрузка может быть заменена чреспищеводной электрической стимуляцией предсердий (ЧПЭС). Проводится ступенеобразное повышение частоты сердечных сокращений с помощью электростимулятора и пищеводного биполярного электрода, начиная от 100 импульсов в минуту. Каждую минуту частоту импульсов увеличивают на 15, до достижения субмаксимальной ЧСС или появления ЭКГ признаков ишемии миокарда. Функциональный класс стенокардии при проведении ЧПЭС не устанавливается.
Эхокардиография в покое — позволяет обнаружить или исключить другие расстройства (например, клапанные пороки сердца или гипертрофическая кардиомиопатия) как причины возникновения симптомов, а также оценить функцию желудочков, размеры полостей сердца и т. д.
Сцинтиграфия с физической или фармакологической нагрузкой проводят изотопами таллия-201, технеция-99 сестамиби или тетрофосмин в сочетании с физической нагрузкой. Если пациенты не могут выполнить физическую нагрузку, применяют сцинтиграфию сочетают с фармакологическими пробами (введение добутамина, дипиридамола или аденозина).
Стресс-эхокардиография. Имеет как преимущества, так и недостатки по сравнению со сцинтиграфией миокарда и является альтернативой последнему. Проводят эхокардиографию в сочетании с фармакологической или физической нагрузкой.
Рентгенография с электронно-оптическим преобразователем позволяет распознать кальцификацию коронарных сосудов.
Коронарография. С учётом возможных осложнений данной инвазивной процедуры и высокой стоимости, коронарография показана в следующих случаях:
-у пациентов, которые имеют высокую вероятность необходимости проведения реваскуляризации миокарда;
-у пациентов, перенесших остановку сердца, или с опасными для жизни желудочковыми аритмиями;
-если диагноз не подтверждён с помощью неинвазивных методов.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Принципиально важно своевременно поставить диагноз при острой, нестерпимой боли в области сердца, которая возникла впервые или резко изменила свой характер и заставила больного обратиться за медицинской помощью спустя несколько минут или часов после ее появления.
При инфаркте миокарда боль имеет характерную для стенокардии иррадиацию. Длится больше 15-20 минут, не проходит от нитроглицерина. Moгyт наблюдаться бледность, холодный липкий пот, тошнота, рвота, артериальная гипотония. В случаях осложнения острой левожелудочковой недостаточностью характерно ортопноэ с признаками застоя в легких. Диагноз устанавливают на основании характерной динамики ЭКГ, иррадиации боли и содержания в крови кардиоспецифических ферментов, тропонинов T и I. Чем обширнее инфаркт, тем выше активность ферментов. Исследование активности ферментов в динамике также позволяет оценить давность инфаркта миокарда. Эхокардиография при инфаркте миокарда выявляет нарушения локальной сократимости миокарда, позволяет определить фракцию выброса левого желудочка, выявить такие осложнения, как разрыв межжелудочковой перегородки и острую митральную недостаточность. Эти данные позволяют дифференцировать инфаркт миокарда от нестабильной стенокардии, которой несвойственна острая сердечная недостаточность.
При массивной ТЭЛА как и при инфаркте миокарда, боль, обусловленная легочной гипертензией и растяжением легочной артерии, локализуется за грудиной однако не имеет типичной иррадиации. В случаях окклюзии мелких ветвей легочной артерии с развитием инфаркта сегмента легкого она связана с раздражением плевры и появляется, спустя несколько часов и даже дней от начала заболевания. Отличительными клиническими признаками являются сочетание боли с цианозом и одышкой, повышение ЦВД при отсутствии ортопноэ и признаков венозного застоя в легких. Часто артериальная гипотония, иногда одышка сопровождается кровохарканьем, хотя его отсутствие ни в коей мере не исключает диагноз ТЭВЛА. В анамнезе часто предшествует тромбофлебит, перенесенное хирургическое вмешательство, пребывание на постельном режиме. Подтвердить диагноз позволяют повышение с первых суток заболевания уровня ЛДГ, особенно ЛДГ-3, при нормальном уровне КФК, а также характерные электрокардиографические и рентгенологические изменения, которые, однако, в части случаев могут отсутствовать. Для верификации диагноза можно использовать сканирование легких и ангипульмонографию.
При расслоении грудной части аорты боль обусловлена раздражением нервных окончаний в адвентиции при образовании гематомы под интимой в результате её надрыва или кровотечения из vasa vasorum. Локализация этой боли и некоторые сопутствующие ей симптомы определяются распространением гематомы с возможным сдавлением ветвей аорты и разрушением кольца аортального клапана. Для болевого синдрома характерна загрудинная локализация с иррадиацией в спину, иногда шею, голову, живот и ноги. По своей интенсивности она, как правило, превосходит боль при инфаркте и ТЭЛА и для её устранения требуется введение больших доз сильнодействующих анальгетиков. В отличие от этих заболеваний, при расслоении аорты боль не сопровождается сердечной или дыхательной недостаточностью. Важный диагностический признак – неодинаковый пульс на сонных, лучевых и бедренных артериях. АД часто повышено и, как и пульс, не одинаково на обеих руках. Важное дифференциально-диагностическое значение имеют признаки аортальной недостаточности, прежде всего аускультативные. Кроме того, дисфагия, ухудшение зрения, очаговая неврологическая симптоматика, гематурия, которые, однако, могут отсутствовать. Изменения на ЭКГ и активности ферментов не характерны. Диагноз устанавливают при выявлении расширения аорты на рентгенограмме и при визуализации её расслоения на ЭхоКГ, лучше чреспищеводной. В неясных случаях подтвердить диагноз позволяют магниторезонансная томография.
Необходимо подчеркнуть, что отсутствие жгучей нестерпимой боли не исключает возможности наличия рассматриваемых выше заболеваний. Боль может быть кратковременной, повторяющейся и иметь меньшую интенсивность, а при инфаркте миокарда иногда вообще отсутствовать (так называемый безболевой инфаркт миокарда)
II. Остро или подостро (давностью примерно до 1 мес) возникающей повторяющейся боли в области сердца меньшей выраженности, могут быть: впервые возникшая стенокардия или стенокардия Принцметала, острый перикардит, миокардит (реже), пневмоторакс, сухой плеврит (или острая пневмония с вовлечением плевры), медиастинит, трахеобронхит, а также травмы ребер и их хрящей слева и Herpes zoster.
При дифференциальной диагностике прежде всего необходимо разграничить коронарогенную боль, т. е. стенокардию и некоронорогенную – кардиалгию, и уточнить ее генез. Стенокардия обусловлена ишемией миокарда и отличается четко очерченными и довольно постоянными клиническими признаками.
В отличие от неё кардиалгия имеет значительно более разнообразные проявления. Боль ноющая, длительная, либо колющая (длится часами или даже несколько дней), возникает без видимой причины в покое либо связана с дыханием, кашлем, определенным движением или положением тела, приемом пищи, и, как правило, не купируется нитроглицерином. В части случаев боль сопровождается неспецифическими изменениями на ЭКГ, в том числе сегмента ST и зубца Т, которые связаны с основным заболеванием. Исключение ишемического генеза кардиалгии и возможности сочетания её с ИБС осуществляется с учетом динамики при клиническом наблюдении и данных холтеровского мониторирования ЭКГ, нагрузочных тестов и других дополнительных методов исследования.
Дифференциально-диагностическое значение имеют признаки основного заболевания, осложнением которого является перикардит, иногда – температурная реакция. Характерны шум трения плевры и, иногда – перикарда, конкордантные подъёмы сегмента ST дугой книзу на ЭКГ, а при накоплении экссудата – соответствующие признаки, особенно эхокардиографические. Необходимо иметь в виду, что асептический перикардит может быть ранним или поздним осложнением инфаркта миокарда.
ОБСЛЕДОВАНИЕ ПРИ ПОСТОЯННОЙ БОЛИ В ГРУДИ
Анамнез и физикальное исследование
В зависимости от полученных результатов: · ЭКГ· Рентгенография грудной клетки· КТ грудной клетки· Исследование ЖКТ· Рентгенография позвоночника, плечевых суставов, ребер· ЭхоКГ
Для кардиалгии при миокардитах различного генеза характерны локализация боли в области сердца, тупого ноющего или, наоборот, колющего характера, длительность (часами), отсутствие связи с физической нагрузкой и эффекта от прекращения движений и приема нитроглицерина. Дифференциально-диагностическое значение имеет связь заболевания с инфекцией или воздействием токсического вещества с соответствующими лабораторными изменениями в этот период. При наличии неспецифических изменений сегмента ST и зубца Т характерно их постепенное формирование и обратная динамика в течение нескольких дней, в отличие от проходящих в течение 2-10 минут ишемических эпизодов. Отрицательные результаты дают и другие методы выявления ишемии.
При острых заболеваниях органов дыхания боль обусловлена главным образом вовлечением в патологический процесс париетальной плевры, трахеи или крупных бронхов, тогда как легочная паренхима, висцеральная плевра лишены болевых рецепторов. Её отличительными особенностями являются локализация в проекции очага поражения или, при раздражении диафрагмального нерва, за грудиной в её нижней части, острый, колющий характер и связь с дыханием, движением, кашлем. При плеврите и плевропневмонии боль может усиливаться во время пальпации, сопровождается одышкой, повышением температуры тела и у ряда больных – признаками интоксикации. Характерны шум трения плевры и при пневмонии – соответствующие физикальные и рентгенологические изменения, а также сдвиги воспалительного характера в крови.
При медиастините боль также носит плевритический характер, однако её загрудинная локализация и испытываемое частью больных чувство стеснения или давления в груди требуют дифференциальной диагностики с инфарктом миокарда.
Спонтанный пневмоторакс часто можно заподозрить у больных бронхиальной астмой и эмфиземой легких. Однако он иногда развивается в отсутствии какого-либо заболевания легких. Это особенно характерно для молодых худощавых мужчин. При спонтанном пневмотораксе связь боли с дыханием и кашлем отмечается обычно только в начале заболевания. В дальнейшем смещение органов средостения может вызывать тупую постоянную боль в области грудины и шеи. Болевой синдром сопровождается одышкой, которая обычно беспокоит больше, чем боль, иногда сухим кашлем. Характерен выраженный цианоз;- бледное лицо, покрытое холодным потом;- пульс мягкий, нитевидный;- АД – низкое;- пораженная половина отстает в акте дыхания, выбухает;- сглаженные межреберные промежутки;- дыхание ослаблено или совсем не прослушивается;- при R-исследовании – отсутствие легочного рисунка, определяется край спавшего легкого, тень сердца и сосудов отклонена в противоположную сторону;- усиление одышки и боли свидетельствует о напряженном пневмотораксе, при нём показана экстренная плевральная пункция.
При остром трахеобронхите может отмечаться чувство жжения за грудиной, которое связано с кашлем и проходит при его купировании.
При Herpes zoster боль может за несколько дней предшествовать появлению сыпи, что затрудняет раннее установление её причины. Чаще она односторонняя и располагается в зоне иннервации межреберных нервов.
III. При хронической повторяющейся боли в области сердца, как и при острой, дифференциальную диагностику начинают с разграничения стенокардии и кардиалгии различного генеза. Склонившись в пользу диагноза стенокардии, переходят к уточнению её причины.
Из хронических заболеваний сердечно-сосудистой системы стенокардию необходимо прежде всего дифференцировать с широко распространенной кардиалгией при нейроциркуляторной дистонии, которую называют также «несердечной болью в грудной клетке» или «болью левой молочной железы» Она обычно связана с гипервентиляцией и симптомами тревоги. Сопровождается сердцебиением, тремором, возбуждением. В отличие от стенокардии встречается чаще у женщин, особенно молодого возраста, локализуется в левой половине грудной клетки и имеет характер либо острой колющей, иногда «пронзающей», со слов больного, продолжительностью несколько секунд, либо тупой ноющей волнообразной, длящейся часами или даже несколько дней.
При пролапсе митрального клапана кардиалгия имеет такой же характер и, вероятно, генез, как и при нейроциркуляторной дистонии. Возможны также неспецифические изменения зубца Т и сегмента ST. Диагноз подтверждают данные эхокардиографии, а сопутствующую ИБС исключают по данным нагрузочных тестов.
Кардиалгия при ревмокардите имеет такой же характер, как при миокардите или нейроциркуляторной дистонии. Подтвердить диагноз позволяют связь развития или рецидива заболевания со стрептококковым фарингитом или тонзиллитом, температурная реакция, суставной синдром, признаки поражения эндокарда.
Системный васкулит. В пользу васкулита свидетельствуют признаки системного поражения сосудов нескольких бассейнов, особенности которого зависят от нозологической формы. Часто – клинические и лабораторные признаки воспаления.
Для кардиалгии при заболеваниях костно-мышечной системы и нервных структур характерны связь с определенными движениями плечевого пояса и туловища и усиление при пальпации отдельных точек грудной стенки. Боль чаще всего локализуется в местах сочленения хрящей ребер с грудиной и костными ребрами. Больных беспокоит острая колющая либо тупая ноющая боль, которая длится часами и даже днями. Возможно также чувство стеснения в груди вследствие спазма мышц. При осмотре характерна локальная пальпаторная болезненность грудной клетки в проекции этих сочленений, которая изредка сопровождается выраженными местными признаками асептического воспаления реберных хрящей в местах их прикрепления к грудине – припуханием, покраснением кожи и гипертермией. Этот симптомокомплекс носит названиесиндрома Титце.
IV. Заболевания пищеварительного тракта.
1) Жгучая загрудинная боль возникает при спазме пищевода, пептическом эзофагите и рефлюкс-эзофагите вследствие раздражения слизистой оболочки пищевода кислым желудочным соком. Она напоминает ангинозную боль, располагается за грудиной и в эпигастрии, иррадиирует в нижнюю челюсть, может купироваться нитроглицерином. Распознать эти заболевания позволяет связь боли с приемом пищи и её уменьшение после нескольких глотков воды или приема антацидов, а также наличие дисфагии.
При синдроме Меллори-Вейса (разрыв слизистой в месте перехода пищевода в желудок вследствие рвоты) интенсивная загрудинная боль возникает сразу после натуживания при длительной рвоте и сопровождается появлением в рвотных массах крови. Часто бывает при алкоголизме.
Жгучая боль за грудиной и в надчревной области может иметь место и при язвенной болезни желудка. Её особенностями являются появление примерно через 1 ч. после еды и купирование приемом молока или антацидов. Подтвердить диагноз болезней пищевода и желудка позволяет фиброгастроскопия.
Реже затруднения возникают при оценке боли в нижней части
грудины и надчревной области, появляющейся через 1-2 ч. после еды, что характерно для холецистита и холангита.
При грыже пищеводного отверстия диафрагмы боль или ощущение дискомфорта за грудиной возникает или усиливается сразу после еды, особенно при переходе в горизонтальное положение, ослабевая в положении стоя, при ходьбе, после отрыжки, рвоты, приема антацидов. Рентгенологическое исследование пищевода в горизонтальном положении подтверждает диагноз.
Неопределенная боль или ощущение дискомфорта за грудиной в её нижней части отмечается при кардиоспазме и подчас вызывает трудности при дифференциальной диагностике со стенокардией, так как хорошо купируется нитроглицерином. Заподозрить это заболевание позволяет связь боли с актом глотания (особенно если пища очень горячая или холодная) волнением и наличие дисфагии, которая является его раним признаком. Диагноз ставят после тщательного рентгенологического исследования.
V. Одной из причин кардиалгии являются психогенные состояния. Они в ряде случаев сопровождаются ощущением комка или стеснения за грудиной. Болевой синдром не имеет чёткой локализации, может быть очень интенсивным. Обычно сопровождается сердцебиением, одышкой, слабостью, тремором, возбуждением или тревогой. Боль обычно связана с эмоциональным напряжением, но не с физической нагрузкой, длится свыше 30 мин, волнообразно меняя свою интенсивность. Убежденность таких больных в наличии у них заболеваний сердца, несмотря на отсутствие объективных признаков, подчас приводит к их инвалидизации.
ЛЕЧЕНИЕ
Купирование приступа.
1. Помочь занять спокойное, предпочтительно сидячее положение.
2. Предложить пациенту нитроглицерин под язык (1 таблетка или 1-2 капли 1% раствора на кусочке сахара, на таблетке валидола), повторный прием препарата при отсутствии эффекта через 2-3 мин. или сделать ингаляцию «Нитроминта»
3. Предложить принять корвалол (валокардин) — 30-40 капель внутрь.
Цели лечения стенокардии:
-улучшение прогноза заболевания путём предотвращения развития инфаркта миокарда и смерти;
-уменьшение или устранение симптомов.
1. Изменение образа жизни
Игнорирование общих мероприятий и надежда на помощь антиангинальных средств являются грубой ошибкой.
К важнейшим общим мероприятиям следует отнести назначение низкокалорийной диеты, направленной на устранение нередко сопутствующего ожирения. Если больной имеет избыточную массу тела, максимальное потребление кислорода при любом уровне нагрузки будет выше, чем у человека с нормальной массой тела, что ведет к снижению способности выполнять нагрузки.
Диета должна быть составлена таким образом, чтобы корригировать имеющиеся у больного нарушения липидного обмена, не допуская избыточного введения холестерина в организм.
При наличии показаний она должна быть также противоподагрической и малонатриевой. Низкое содержание в диете поваренной соли особенно важно при сопутствующей артериальной гипертензии, при сердечной и почечной недостаточности.
При назначении диеты должны быть предусмотрены у больного возможные нарушения углеводного обмена, которые носят латентный характер.
Прекращение курения устраняет неблагоприятное воздействие никотина на коронарное русло и неблагоприятный сдвиг кривой диссоциации оксигемоглобина, который возникает в ответы на вдыхания окиси углерода при курении.
Большое значение имеет устранение гиподинамии, выработка определенного уровня физической активности, что достигается специальными физическими тренировками.
Таким образом, важнейшую роль в достижении первой цели играет изменение образа жизни пациента. Улучшение прогноза заболевания может быть достигнуто следующими мероприятиями:
-Умеренная физическая активность
-Диета и снижение веса тела: ограничение потребления соли и насыщенных жиров, регулярное употребление фруктов, овощей и рыбы.
Нельзя забывать и о психотерапевтическом воздействии на больного, которое должно начинаться с того момента, когда врач сообщает больному о диагнозе ИБС. В настоящее время большинство больных хорошо осведомлены о последствиях ИБС, которая часто становится причиной смерти при инвалидизации.
Среди населения укрепился страх перед внезапной смертью от сердечных заболеваний, и потому необдуманное высказывание врача о состоянии сердца больного может вызвать нежелательную эмоциональную реакцию. Между больным и врачом должны установиться такие взаимоотношения, чтобы больной стал активным участником лечебного процесса, а не пассивным исполнителем назначений врача.
Общение больного с врачом должно способствовать устранению тревоги, беспокойства. Ничуть не преуменьшая значения психофармакологических средств, нужно иметь в виду, что их назначение должно быть лишь частью общего психотерапевтического воздействия на больного.
Врач должен объяснить больному, каких результатов нужно ожидать от назначенных антиангинальных препаратов, как правильно принимать их. И наконец, если в этом есть необходимость, то обсудить с больным возможность хирургического лечения заболевания.
2. Лечение дислипидемии
Соблюдение диеты важно в качестве начальной терапии у пациентов с повышенным уровнем липидов, но, по данным различных исследований, этого недостаточно для снижения риска сердечно-сосудистых осложнений. Поэтому назначаются гиполипидемические препараты — ингибиторы ГМГ-КоА-редуктазы (статины). При этом цель лечения: снижение уровня общего холестерина до 4, 5 ммоль/л (175 мг/дл) или ниже и снижение уровня холестерина ЛПНП до 2, 5 ммоль/л (100 мг/дл) или ниже.
3. Антиагреганты
Всем больным стенокардией пожизненно назначают ацетилсалициловую кислоту в дозе 75-150 мг/сут при отсутствии противопоказаний. Доза должна быть минимально эффективной, так как с увеличением дозы повышается риск развития желудочно-кишечных побочных эффектов (кровотечения, ульцерогенность).
При наличии противопоказаний к ацетилсалициловой кислоте возможно назначение клопидогрела, который в исследованиях показал бо́льшую эффективность и реже вызывал развитие желудочно-кишечных кровотечений. Однако высокая стоимость клопидогрела создаёт определённые трудности. Также было показано, что добавление к ацетилсалициловой кислоте эзомепразола (80 мг/день) лучше, чем переход к клопидогрелу для профилактики рецидивирующих язвенных кровотечений у больных с язвенной болезнью и сосудистыми заболеваниями.
4. Симптоматическая терапия
β-адреноблокаторы эффективны для купирования приступов стенокардии, и их рекомендовано использовать в качестве препаратов первой линии для облегчения ангинозных эпизодов. Их антиангинальный эффект обусловлен снижением потребности миокарда в кислороде за счёт снижения частоты сердечных сокращений (ЧСС) и артериального давления. Также удлиняется диастола и тем самым увеличивается время кровоснабжения ишемизированных зон миокарда. Наиболее предпочтительны кардиоселективные β-адреноблокаторы (они реже вызывают побочные эффекты, чем неселективные), среди которых наиболее широко используемые — метопролол, бисопролол и атенолол. Об эффективности приёма β-адреноблокатора судят по следующим клиническим параметрам: ЧСС в покое