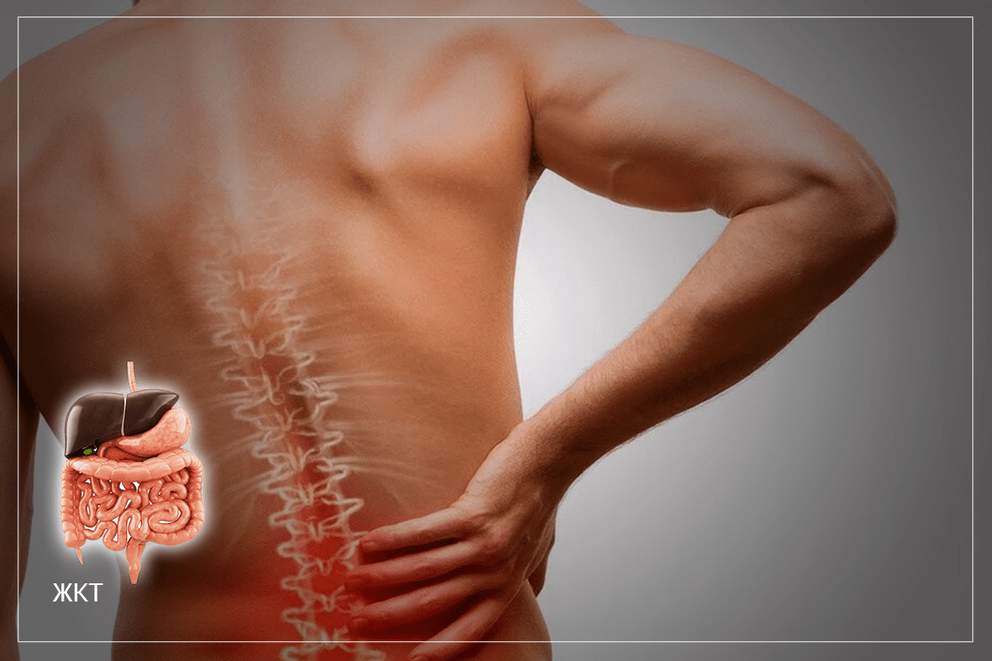
если болит желудок и отдает в спину что это
Вкусно и опасно: питание как причина острого панкреатита у детей
Такая форма воспаления поджелудочной железы у детей чаще всего развивается как хроническая проблема, но в случаях систематического нарушения питания возможно обострение болезни.
Симптомы реактивного панкреатита у детей
Боль при реактивной форме панкреатита сосредотачивается в области пупка (при вопросе «где болит» дети чаще всего указывают именно это место). Но бывает и так, что ребенок указывает на другую часть брюшной полости. Это связано с незрелостью детской нервной регуляции: малышу может казаться, что болит в разных частях живота. Именно поэтому точно связать наличие боли с проявлением реактивного панкреатита может только врач.
Помимо боли проявляются и сопутствующие симптомы реактивного панкреатита у детей 1 :
Причины реактивного панкреатита у детей
В отличие от взрослых, дети чаще реагируют на инфекции и воспаления именно нарушением работы поджелудочной железы.
Наиболее характерными причинами реактивного панкреатита у детей являются 1 :
Продукты, которые могут провоцировать возникновение реактивного панкреатита у детей:
Лечение реактивного панкреатита у детей
При появлении симптомов панкреатита необходимо сразу же обратиться к врачу. Некоторые формы панкреатита требуют интенсивной терапии в госпитальных условиях!
Диагностика заболевания проводится с помощью анализа крови (биохимии) и ультразвукового исследования брюшной полости. Если диагноз определен правильно, то лечение реактивного панкреатита у детей имеет те же принципы, что и терапия острой формы болезни.
Механизм лечения реактивного панкреатита включает в себя диету и комплексное лекарственное воздействие. Это могут быть антибиотики, ферменты, антигистаминные препараты – правильную схему медикаментозного лечения должен определить врач.
Важным условием лечения реактивного панкреатита у детей является диета. Принципы питания при болезни подразумевают:
Первые сутки лечения врач может рекомендовать провести на лечебном голодании, которое допускает употребление лишь минеральной воды без газа. И уже на следующий день можно вводить легкий куриный или кроличий бульон, каши, отварные измельченные овощи (исключая капусту, бобовые, редьку и редис), нежирный творог, омлет.
Медикаментозное лечение у детей реактивного панкреатита направлено на:
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Заболевания желудочно-кишечного тракта
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
Взаимосвязь между болью в спине и заболеваниями ЖКТ
Вся группа заболеваний желудочно-кишечного тракта имеет ряд общих и специфичных симптомов. Кроме общей клинической симптоматики, характерной для заболеваний желудочно-кишечного тракта, может появляться такой симптом, как боль в животе и спине. Если этот симптом возник в комбинации с другими признаками отклонений со стороны ЖКТ, то можно проследить их взаимосвязь. Независимо от ранее диагностированных или не диагностированных заболеваний пищеварительной системы, появление боли в спине является прямым показанием для обращения за консультацией к гастроэнтерологу.
Причины возникновения боли
Связь между заболеваниями ЖКТ и болью в спине можно объяснить такими причинами:
Диагностика
При возникновении опоясывающей боли под ребрами и в спине, рекомендована безотлагательная консультация гастроэнтеролога для проведения дифференциальной диагностики и выявления причины недомогания. Назначается общее обследование, включающее такие мероприятия:
Лечение
От болевых ощущений в спине можно избавиться только устранив первопричину данного симптома. Комплексное лечение зависит от характера заболевания. При язвенной болезни желудка и 12-перстной кишки назначается комплексная медикаментозная терапия, включающая перечень таких групп лекарственных медикаментов:
При запущенном течении язвенной болезни выполняется оперативное вмешательство. Если болит желудок и присутствует боль в пояснице, то это также может указывать на развитие язвы.
Если причиной боли является хронический панкреатит, то пациентам назначается диетотерапия, полный отказ от употребления алкоголя, обезболивающие препараты, кишечные сорбенты.
В том случае, если боль в спине связана с воспалением желчного пузыря, пациентам назначается диетотерапия, физиотерапевтические мероприятия, а также медикаментозная терапия, включающая анальгетики, спазмолитики, антибиотики желчегонные препараты, препараты желчных кислот.
При хеликобактер ассоциированной язве желудка выполняется так называемая эрадикация. Таким пациентам назначается антибиотикотерапия и другие группы лекарственных средств. Доказанной эффективностью в лечении и профилактике язвенной болезни желудка, гастрита и других заболеваний ЖКТ, обладает метапребиотик Стимбифид Плюс.
Это натуральное средство имеет трехкомпонентный состав, стимулирует рост и размножение естественной микрофлоры желудочно-кишечного тракта, ускоряет процесс регенерации слизистой оболочки желудка, оказывает губительное воздействие на бактерию Хеликобактер Пилори и повышает общую сопротивляемость организма. Стимбифид Плюс на 100% безопасен для организма, поэтому может использоваться для лечения и профилактики у детей и пациентов пожилого возраста.
Висцеральная боль в спине
С болью в спине или дорсалгией встречался почти каждый человек. У кого-то боль временная, у кого-то – постоянная. В надежде убрать дискомфорт большинство пациентов принимает анальгетики или нестероидные противовоспалительные препараты, не задумываясь о причинах сильной боли. Дорсалгия – серьезный симптом, который может сигнализировать о многих заболеваниях, поэтому требует повышенного внимания. Из-за такого халатного отношения к здоровью впоследствии развиваются серьезные патологии и осложнения.
Боль в спине не всегда вызвана изменениями в самом позвоночнике. Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом); неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др. Выяснить, почему болит спина, непросто. Дело в том, что позвоночник одновременно является опорой, защитой, амортизацией тела. Если появилась хроническая боль в спине, дело – в нарушении какой-либо из этих функций. Если чувствуется боль в спине между лопаток, она может быть связана с бронхитом и кашлем. Если болят мышцы спины, дискомфорт может объясняться перенапряжением из-за подъема тяжестей накануне. Боль в спине справа или слева может быть вызвана внезапным поворотом корпуса.
Есть и более серьезные причины периодических резких болей. Например, воспаление внутренних органов, конкременты в почках, ушиб позвоночника. Если диагностика спины не показала дегенеративных изменений позвоночника, стоит обследовать внутренние органы. Так, дискомфорт в области поясницы может быть симптомом нефроза.
В том или ином случае лечение разное, поэтому в первую очередь нужно установить причину. Во многих случаях, дисфункцией опорно-двигательного аппарата является висцеральный компонент. Это значит, что у людей с проблемой опорно-двигательного аппарата есть проблема с внутренними органами, которая мешает ему восстановится. И этому есть абсолютно точное анатомическое и неврологическое подтверждение. Если мы заглянем внутрь спины мы увидим, что за ней располагается кишечник, матка, мочевой пузырь, почки, селезенка, поджелудочная железа и прочие органы пищеварительной и мочеполовой системы. ⠀
Доказан единый вертебровисцеральный и висцеровертебральный механизм. Вот почему в некоторых случаях вертеброгенных болевых синдромов, когда не учитывается висцерально-вертебральный механизм, требующий одновременного лечения и позвоночника, и внутренних органов, мануальная терапия бывает мало эффективна. Без учета патогенетического влияния заболеваний других органов на остеохондроз позвоночника и его клинические проявления, и обратное влияние остеохондроза на эти органы в современной медицине невозможно адекватно программировать лечебно-реабилитационные и профилактические мероприятия. Рефлекторные изменения и их точное распознавание при заболеваниях внутренних органов имеет большое практическое значение уже потому, что их можно установить с помощью простых средств, постоянно применяемых врачами. Они иногда дают возможность ранней диагностики, которая подтверждается позднее сложными лабораторными методами в больницах.
Подтверждением является накопленный опыт врачами, показавший эффективность мануальной терапии и висцерального массажа при целом ряде заболеваний органов и систем, не относящихся к опорно-двигательной системе: ИБС, при которой остеохондроз способствует развитию кардиальгического синдрома сложного генеза, стенокардии положения, миокардиодистрофии, дисциркуляторной энцефалопатии в вертебробазилярном бассейне; нервно-психические заболевания: энурез у детей; холецистопатии, дискинезии желчевыводящих путей; заболевания и дисфункции мочевого пузыря и желудочно-кишечного тракта; заболевания легких, плевры. Это неполный перечень заболеваний, освещенных в литературе, свидетельствующих о патогенетическом влиянии остеохондроза на их патоморфоз, т.е. стойкое изменение клинических и морфологических проявлений болезни.
И даже если проблема с органами была давно, вы ее вылечили, она вас больше не беспокоит, это ещё не значит, что с органом стало все в порядке.
Боль в органах малого таза, брюшной полости и забрюшинного пространства может иррадиировать в спину. Важно вовремя диагностировать и не пропустить такие заболевания как панкреатит, инфаркт миокарда, аневризма аорты, пиелонефрит и т.д.
Дело в том, что каждая воспалительная реакция оставляет после себя спайку или маленький рубец, его даже может быть не видно на УЗИ или МРТ. Они изменяют на саму форму органа, а его эластичность и подвижность. А если у вас есть рубец от операции, будь то апендэктомия, лапароскопия или КС, то путь будет ещё прочнее и менее эластичным. И это влияет не только на механическую подвижность таза и позвонков, но и на кровоснабжение и лимфатический отток от поясницы и таза.
В соответствующем сегменте возможно повышенное напряжение кожных покровов (зона гипералгезии), подкожной соединительной ткани и мышц. Часто обнаруживается типичный мышечный дефанс, например, когда исследуется растяжение подвздошно-поясничной мышцы при аппендиците. Изменения напряжения могут привести к изменениям брюшных рефлексов (к снижению или повышению). Как уже отмечалось, рефлекторные изменения можно распознать инструментальными методами.
Некоторые пациенты с висцеровертебральным (висцеросоматическим) синдромом не предъявляют жалоб на боль. Они лишь отмечают ощущение усталости в каком-то отделе спины, чувство дискомфорта или часто меняют положение тела, сидя на стуле, и не указывают на субъективные ощущения. В основе этих нарушений лежат региональная мышечная дистония. Таких больных относят к группе с минимальной соматической дисфункцией.
Заболевания верхнего этажа брюшной полости (пептическая язва двенадцатиперстной кишки и желудка, опухоль желудка, если она распространяется за брюшину, заболевания поджелудочной железы) могут провоцировать боли в нижнегрудной и верхнепоясничной части спины, чаще на уровне Th10 – L2 позвонков. Особенно сильные ночные боли в пояснице вызывает опухоль поджелудочной железы, они долгое время могут оставаться единственным симптомом опухоли хвоста или тела поджелудочной железы.
Заболевания нижнего этажа брюшной полости (язвенный колит, дивертикулит и опухоли толстой кишки, кишечная непроходимость, ретроцекальный аппендицит) могут провоцировать боли в поясничной области чаще на уровне L3 – L5 позвонков.
Заболевания органов малого таза могут вызывать боли в крестцовой и пояснично-крестцовой области. Патология гинекологических органов часто провоцирует дисфункцию наиболее частого источник болей в пояснице и крестце – маточно-крестцовые связки. Любые процессы, приводящие к натяжению связок (изменение положения матки: retroflexio uteri, опущение матки, большие миомы, беременность) или их поражению (эндометриоз, рак матки – вызывают боль в крестце, усиливающуюся при длительном стоянии). Менструальная боль часто ощущается в области крестца, она плохо локализована, может распространяться на нижние конечности. Эндометрит и аднексит, варикозное расширение вен таза могут вызвать боль в нижней части спины. Консультация гинеколога – обязательное условие диагностики болей в нижней части спины у женщин. Хронический простатит с дизурическими симптомами и снижением потенции часто сопровождается ноющей болью в крестце с иррадиацией в ягодицы и бедра. Боли в пояснице при поражении почек чаще односторонние, локализованные, тупые, идущие из глубины. Боль, за исключением почечной колики, не бывает очень сильной. Боль может иррадиировать по ходу мочеточника. При перкуссии в проекции почек боль может усиливаться.
Отличить вышеописанные боли от спондилогенных помогает то, что отсутствует локальная болезненность и скованность в поясничной области, чаще всего не бывает локального мышечного спазма, движения в поясничном отделе позвоночника не усиливают боль и чаще всего не ограничены.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу, чтобы не пропустить заболевание и избежать осложнений:
Комплексный подход к лечению боли в спине в нашем Медицинском центре включает в себя работу мультидисциплинарной команды врачей: ортопеда-травматолога, невролога-мануального терапевта, реабилитолога, массажиста, физиотерапевта.
Для каждого пациента подбирается индивидуальная схема обезболивающей терапии, исходя из причин заболевания, особенностей болевого синдрома, возможных противопоказаний и лекарственного взаимодействия. На протяжении всего лечения схема консервативной терапии корректируется в зависимости от клинической ситуации.