как определить что микоз проходит
Что такое онихомикоз (грибок ногтей)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Филиппова И. В., дерматолога со стажем в 12 лет.
Определение болезни. Причины заболевания
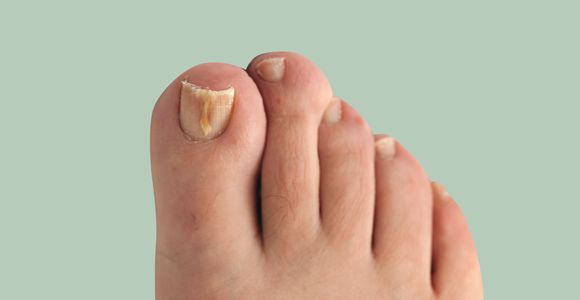
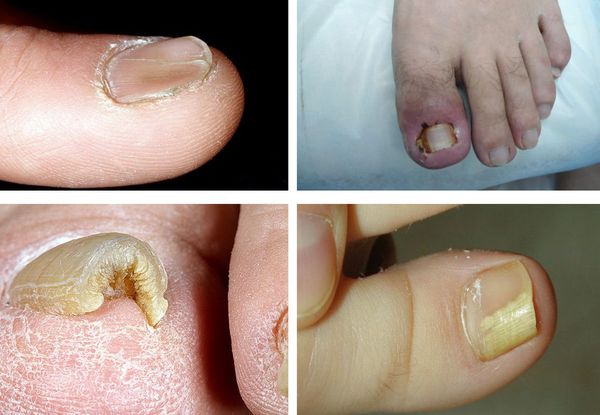
Онихомикоз (грибок ногтей) — это поражение грибковой инфекцией ногтевой пластины и окружающих её структур: ногтевых валиков, матрикса (ростковая часть ногтя) и ногтевого ложа. Проявляется деформацией и утолщением ногтей, изменением их цвета — ногти становятся белыми или жёлтыми.
Основная проблема в лечении заболевания заключается в том, что пациенты приходят на приём к врачу-дерматологу спустя длительное время после появления первых симптомов. Из-за этого патологический грибок захватывает большую площадь и лечение затягивается.
Причины заболевания: чаще всего непосредственный контакт с больным или с предметами, которыми он пользуется (обувь, одежда, коврики в ванной, мочалки, маникюрные принадлежности). Часто заражения случаются при посещении спортзалов, бань, саун и бассейнов.
Развитию заболевания способствуют микроповреждения — трещинки в межпальцевых складках, возникающие вследствие потёртости, повышенной потливости, сухости кожи, плохого высушивания после водных процедур и плоскостопия.
Онихомикоз вызывают следующие виды грибка:
В зависимости от вида возбудителя проникновение грибковой инфекции и клиническая картина проходят по-разному, поэтому подходы к терапии также отличаются.
Ногти на ногах поражаются грибком в 10 раз чаще, чем на руках. В большинстве случаев грибок вызывают дерматофиты (например, Trichophyton rubrum). Остальные случаи чаще всего обусловлены недерматофитными плесневыми грибками (Aspergillus, Scopulariopsis, Fusarium).
Симптомы онихомикоза (грибка ногтей)
Чем дольше протекает заболевание, тем более выраженными становятся его симптомы. К основным признакам онихомикоза относятся:
Важно отметить, что ни один из симптомов не является патогномоничным, т. е. однозначно подходящим для конкретного возбудителя, поэтому определить его по симптомам невозможно — нужны дополнительные обследования.
Патогенез онихомикоза (грибка ногтей)
Патогенез заболевания зависит от того, каким образом грибок попал на кожу и ногти.
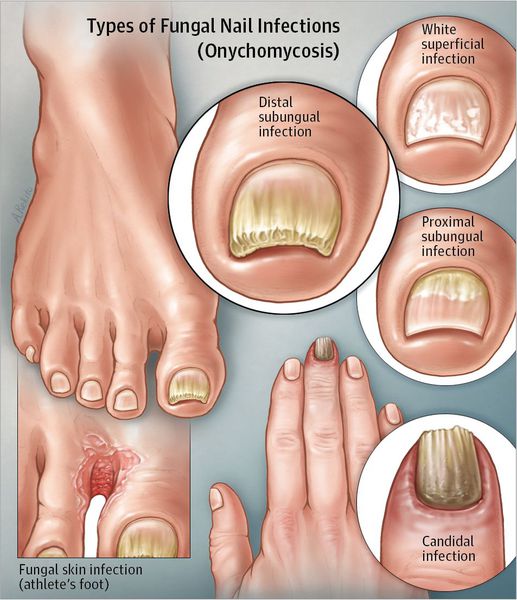
Дистальный подногтевой тип: если грибок внедрился через кожу в районе ногтевых валиков или дистальную область, то распространение инфекции происходит через свободный край ногтя в ложе и далее к матриксу. Сначала ногтевая пластинка может не изменяться, но позже из-за гиперкератоза она постепенно отходит от ногтевого ложа и становится желтоватой. Постепенно возможно утолщение ногтевой пластинки.
Поверхностный белый тип: если на поверхности ногтя образуются белесоватые очаги, то со временем происходит захват грибком всей ногтевой пластинки. Ноготь утолщается, крошится, приобретает серо-коричневый оттенок. В данном случае матрикс и эпителий ногтевого ложа не затрагиваются. Воспаления окружающей кожи нет.
Проксимальный подногтевой тип: грибок может распространяться с кожи и околоногтевых валиков на ногтевую пластинку и далее на матрикс, доходя до дистальных отделов ногтевой пластинки. На ногте появляются пятна в области лунки и ногтевого ложа, происходит отслойка ногтевой пластинки. Выраженного воспаления ногтевого ложа или матрикса нет.
Тотальный дистрофический тип: поражается весь ноготь. Проксимальные участки ногтевого валика исчезают или утолщаются, поэтому ногтевая пластинка больше не может образовываться и расти.
Классификация и стадии развития онихомикоза (грибка ногтей)
Существует следующая классификация онхомикоза:
По классификации Ариевич (1970):
Осложнения онихомикоза (грибка ногтей)
При длительно существующем онихомикозе повышается риск развития диабетической стопы (образования трофических язв на ногах) и гангрены, если у пациента имеется сахарный диабет или сосудистые заболевания нижних конечностей.
Диагностика онихомикоза (грибка ногтей)
Прежде чем разбирать методы диагностики онихомикоза, необходимо пояснить, как правильно собрать материал для исследования (пациент делает это самостоятельно, либо готовит ногти перед диагностикой). Перед забором материала для исследования необходимо ногтевую пластинку обработать 70 % спиртом, чтобы не было обсеменения другими бактериями.
Способ сбора материала различается в зависимости от формы онихомикоза:
Данный метод исследования самый быстрый и объективный. Чувствительность составляет до 80 %. К минусам метода относится то, что при его использовании невозможно определить вид возбудителя.
Биопсия: с помощью скальпеля и с применением анестезии срезается ноготь и ногтевое ложе. Материал погружают в раствор формальдегида и о отправляют для гистологического исследования в лабораторию. Плюсы данного метода — он высокочувствителен и позволяет определить наличие патологического гриба в материале.
Лечение онихомикоза (грибка ногтей)
Существует несколько видов лечения онихомикоза:
Местная терапия предполагает нанесение лекарственных средств на ногтевую пластинку и ногтевые валики. Показания к местной терапии:
Способы удаления поражённых ногтей:
Местные противогрибковые средства применяются после удаления поражённой ногтевой пластинки. Антимикотики различают по месту нанесения:
Чтобы получить результат от местной терапии, необходимо соблюдать схему лечения, пациенту важно быть ответственным, последовательным и терпеливым. Длительность терапии может достигать 12 месяцев.
Показания к системной терапии:
Лекарственные препараты для лечения онихомикоза можно классифицировать следующим образом:
Схемы назначения препаратов:
Противогрибковые препараты разделяют по действующему веществу:
В настоящее время для системной терапии применяются только препараты третьего поколения: тербинафин, итраконазол, флуконазол.
Итраконазол — охватывает все виды возбудителей онихомикоза. Лучше всех накапливается в ногте. Применяется короткими курсами. Высокоэффективен и имеет низкий риск побочных эффектов [2] [3]
При комбинированной терапии местное и системное лечение проводятся одновременно. Комбинированная терапия применяется в случае, если нужно повысить эффективность системной терапии и сократить сроки лечения.
Корригирующая терапия ( лечение сопутствующих заболеваний): для выбора схемы лечения необходимо оценить общее соматическое состояние организма. Такие заболевания, как нарушения кровообращения в конечностях, могут снижать доступ противогрибкового средства к очагу поражения. Поэтому назначаются препараты, улучшающие трофику тканей.
Прогноз. Профилактика
Чем раньше пациент обратиться к врачу с признаками грибкового поражения ногтей, тем быстрее получится вылечить заболевание и восстановить ногтевую пластинку. При длительно существующих процессах с захватом всего ногтя лечение онихомикоза может быть продолжительным, но при соблюдении всех рекомендаций часто наступает выздоровление. При наличии противопоказаний к системной терапии необходимо длительное поддерживающее лечение местными препаратами.
Для профилактики необходимо соблюдать правила личной гигиены и снижать возможность повторного заражения:
Микоз: причины и лечение
Микоз — это грибковое инфекционное заболевание. Его возбудители — патогенные и условно-патогенные микроорганизмы. В наши дни грибковые заболевания очень распространены; среди потенциально опасных мест — общественные пляжи, бассейны, бани, тренажерные залы. В организм человека грибок попадает через органы дыхания, микротрещины в кожных покровах и через слизистые оболочки.
Микоз представляет собой заболевание с высокой степенью заразности — оно может достаточно быстро распространяться не
только среди людей, но и среди животных.
Вот причины, которые могут способствовать развитию грибковых заболеваний:
• Слабый иммунитет (способствует приживлению грибка и развитию симптомов).
• Частый прием антибиотиков (снижает иммунитет).
• Варикоз.
• Сахарный диабет (плохо заживающие раны и трещины — ворота проникновения грибка).
• Ссадины, язвы.
• Узкое межпальцевое пространство (повышенная потливость в этой области является благоприятной средой для развития грибка).
• Повышенная влажность тела, потливость.
• Контакт с инфицированным человеком или животным.
• Использование чужой обуви, туалетных принадлежностей, полотенец.
• Нестерильные инструменты для маникюра/педикюра.
Первые признаки грибка:
• мелкие белые точки на ногтях;
• изменение формы ногтя;
• появление белых полосок;
• ломкость ногтя;
• изменение поверхности, она может стать жесткой и ребристой;
• кожа вокруг пораженного ногтя часто краснеет и шелушится.
В запущенной стадии меняется цвет ногтевой пластины, она становится грубее и толще, ноготь начинает крошиться. Постепенно
грибок может перекинуться и на соседние ногти.
Советы по гигиене, профилактике и лечению
Поскольку чаще развивается сочетание микоза кожи и ногтей, лечить эти процессы по отдельности неэффективно. Требуется комплекс препаратов: крем — для поражённой кожи стоп, глубоко проникающий раствор и/или лак — для лечения ногтей. При
запросе на лаки/растворы для лечения микозов или при жалобах на грибковые поражения ногтевой пластины рекомендуем раствор Микодерил или лак Онихелп, а тажке набор «Экзол» для удаления грибкового поражения с ногтевой пластины и ее дальнейшего восстановления. Для защиты кожи вокруг пораженной области и лечения кожных проявлений микоза обязательно необходим противогрибковый крем (Тербизед) или гель (Ламифунгин). И не забывайте, что необходимо настраиваться на длительное лечение.
NB! Наружные средства могут быть эффективны, только если грибком поражено не более ⅓ ногтевой пластины и не более 3 ногтей.
Для борьбы с запущенной инфекцией потребуется длительное применение внутрь системных антимикотиков, которые назначаются
врачом по результатам анализов.
Для поддержания гигиены стоп отлично подойдут антисептики широкого спектра действия (раствор МестаМидин-сенс/спрей МикоСтоп) — это эффективные профилактические средства. Такие препараты также необходимы при использовании лаков и растворов, ведь при спиливании ногтевой пластины споры грибка могут попасть на окружающую кожу.
Одной из причин возникновения микозов может быть сниженный иммунитет. Для поддержания защитной системы организма в весенне-летний период рекомендуется прием витаминов-антиоксидантов С, D, Zn, Se (VerrumVit*, Селен ВТФ*) или иммуностимуляторов (Ингарон) и иммуноадаптогенов (Трекрезан). Это благоприятно скажется на восприимчивости к любого рода инфекциям и заболеваниям.
Последствия болезни — не только сильный зуд, но и неудовлетворительный внешний вид ногтевой пластины. Замаскировать эти
проявления позволят лечебно-профилактические лаки, а справиться с сопутствующими заболеванию нервозностью и раздражительностью помогут успокоительные средства (Пассновел*/Пассифлора плюс*).
Помимо прочего, грибки являются аллергенами, выделяют микотоксины, которые вредят практически всем системам организма. Они способствуют развитию и осложняют течение бронхиальной астмы, крапивницы, атопического дерматита, аллергического ринита, назальных полипов, конъюнктивита. Поэтому нелишним будет предложение сорбентов в виде таблеток (Нормасорб*, Нормасорб-лакто*) или порошков (Сорбоксан*, Жидкий уголь*) для приема внутрь.
При несоблюдении правил гигиены могут развиваться рецидивы заболевания. Для обеспечения сухости стоп, если мы говорим о грибке кожи и ногтей ног (ведь влажная и теплая среда — прекрасные условия для роста грибка), подойдут дезодоранты DryDry,
Salton, Scholl. И обязательно рекомендуем обрабатывать обувь, где долгое время могут оставаться споры грибка. Предлагаем для этого антисептики (МестаМидин-сенс) или специальные спреи (МикоСтоп). Во избежание заражения грибковыми инфекциями следует придерживаться общепринятых правил гигиены и не допускать попадания спор на слизистые.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
БАД. НЕ ЯВЛЯЕТСЯ ЛЕКАРСТВЕННЫМ ПРЕПАРАТОМ.
Микозы гладкой кожи
Среди широко распространенных сегодня грибковых заболеваний чаще всего встречаются микозы гладкой кожи, такие как микроспория, трихофития, разноцветный лишай, микоз стоп (кистей), кандидоз. Источниками инфекции могут быть больные животные (кошки, собаки,
Среди широко распространенных сегодня грибковых заболеваний чаще всего встречаются микозы гладкой кожи, такие как микроспория, трихофития, разноцветный лишай, микоз стоп (кистей), кандидоз. Источниками инфекции могут быть больные животные (кошки, собаки, мышевидные грызуны, крупный скот и др.), а также человек. В последние годы наблюдается увеличение числа болезней, вызываемых условно-патогенными грибами, в их числе наиболее часто регистрируются поверхностные формы кандидоза. Столь широкую распространенность этих микозов можно объяснить массовым применением современных средств терапии, экологической обстановкой и другими факторами, снижающими защитные силы организма. Одной из причин значительной распространенности микозов является ослабление в последние годы санитарно-просветительной работы. Из-за недостаточной информированности об источниках и путях распространения инфекции, а также адекватных мерах профилактики больные поздно обращаются к врачу, в связи с чем микозы переходят в хроническую форму, в том числе и у детей, страдающих микозами волосистой кожи головы и гладкой кожи.
Микроспория — грибковое заболевание, вызываемое различными видами грибов рода микроспорум. В России распространившаяся за последние 50 лет микроспория обусловлена зоофильным грибом — пушистым микроспорумом (Microsporum canis), который паразитирует на коже кошек, собак, реже других животных. Заражение от больного человека наблюдается в 2% случаев.
Эпидемиология. Инфицирование в 80—85% случаев происходит в результате непосредственного контакта с больным животным или через предметы, загрязненные шерстью этих животных. Заражение детей может произойти и после игры в песочнице, так как возбудитель микроспории обладает высокой устойчивостью к факторам внешней среды и в инфицированных чешуйках и волосах может сохранять свою жизнеспособность до 7—10 лет. Чаще микроспорией болеют дети.
Клиника. Через 5—7 дней от момента заражения на гладкой коже возникают очаги, которые могут наблюдаться как на открытых, так и закрытых частях тела (дети любят брать животных на руки, класть с собой в постель). Очаги округлой или овальной формы, розового или красного цвета, с четкими границами, возвышающимся валиком по периферии, покрытым пузырьками и тонкими корочками, с шелушением в центре. Очаги, как правило, мелкие, от 1 до 2 см в диаметре, единичные или множественные, иногда сливающиеся. У 85—90% больных поражаются пушковые волосы.
Лечение. При наличии единичных очагов микроспории на гладкой коже без поражения пушковых волос можно ограничиться только наружными противогрибковыми средствами. Очаги следует смазывать спиртовой настойкой йода (2—5%) утром, а вечером втирать серно-салициловую мазь (10% и 3% соответственно). Можно 2 раза в день втирать следующие антимикотики: микозолон, микосептин, травоген или 1 раз в день вечером — крем мифунгар, микоспор — до разрешения клинических проявлений. При множественном поражении гладкой кожи и единичных очагах (до 3) с вовлечением в процесс пушковых волос рекомендуется назначать противогрибковый антибиотик гризеофульвин из расчета 22 мг на 1 кг массы тела ребенка, в 3 приема после еды, в сочетании с отслаивающими роговой слой эпидермиса в очагах кератолитическими средствами (кислота салициловая 3,0, молочная или бензойная 3,0, коллодий до 30,0). Одним из этих средств очаги смазывают 2 раза в день в течение 3–4 дней, затем на 24 часа накладывают 2%-ную салициловую мазь под компрессную бумагу, удаляют пинцетом отторгающиеся чешуйки рогового слоя эпидермиса и эпилируют пушковые волосы. Если при контрольном исследовании, проводимом с помощью люминесцентной лампы или микроскопа, будут обнаружены пораженные волосы, процедуру повторяют. Отслойку рогового слоя эпидермиса и ручную эпиляцию пушковых волос можно проводить после применения метода «герметизации». Очаги заклеивают черепицеобразно полосками лейкопластыря на 2—3 дня, это вызывает обострение процесса, что, в свою очередь, облегчает удаление волос.
В процессе лечения проводится дезинфекция постельного и нательного белья: кипячение в мыльно-содовом растворе (1%) в течение 15 минут (10 г хозяйственного мыла и 10 г каустической соды на 1 л воды); пятикратное проглаживание верхней одежды, чехлов с мебели, постельных принадлежностей горячим утюгом через влажную материю.
Профилактика. Основная мера профилактики микроспории — это соблюдение санитарно-гигиенических правил (нельзя пользоваться чужим бельем, одеждой и т. д.; после игры с животными необходимо вымыть руки).
Трихофития — грибковое заболевание, обусловленное различными видами грибов рода трихофитон. Трихофитоны могут быть антропофильными, паразитирующими на человеке, и зоофильными, носителями которых являются животные. К антропофильным трихофитонам относятся Trichophyton (Tr.) tonsuraus и Tr. violaceum, к зоофильным — Tr. mentagrophytes var gypseum и Tr. verrucosum.
Эпидемиология. При поверхностной трихофитии, обусловленной антропофильными грибами, заражение происходит при тесном контакте с больным человеком или опосредованно через предметы обихода. Часто дети заражаются от матери, внуки от бабушек, страдающих хронической формой заболевания. Инкубационный период длится до недели. При зооантропонозной трихофитии источниками инфекции являются больные животные: крупный скот, грызуны. Наибольшая заболеваемость этим видом трихофитии регистрируется осенью, что связано с полевыми работами: именно в это время возрастает вероятность заражения через сено и солому. Инкубационный период составляет от 1–2 недель до 2 месяцев.
Клиника. На гладкой коже при поверхностной трихофитии очаги могут возникать на любом участке кожи — лице, шее, груди, предплечьях. Они имеют четкие границы округлой или овальной формы, с возвышающимся валиком по периферии ярко-красного цвета, по размерам они более крупные, чем при микроспории. Очаги поражения красновато-синюшного цвета, с шелушением, узелками на поверхности; при хронической форме они развиваются на коже ягодиц, коленных суставов, предплечий, реже тыла кистей и других участков тела, очаги не имеют четких границ. На коже ладоней и подошв наблюдается пластинчатое шелушение. Часто поражаются пушковые волосы.
При трихофитии, вызываемой зоофильными грибами, заболевание на коже может протекать в трех формах: поверхностной, инфильтративной и нагноительной. Очаги, как правило, располагаются на открытых участках кожи. При поверхностной форме они округлой или овальной формы, с четкими границами, возвышающимся валиком по периферии, на котором видны пузырьки, корочки, центр очага розового цвета, валик ярко-красного. Очаги по размеру крупнее, чем при микроспории. Иногда они располагаются вокруг естественных отверстий — глаз, рта, носа. При инфильтративной форме очаги возвышаются над уровнем кожи, сопровождаются воспалительными явлениями — инфильтрацией. Для нагноительной формы характерно развитие опухолевидных образований, ярко-красного цвета, покрытых гнойными корками вследствие присоединения бактериальной инфекции. При сдавливании очага из волосяных фолликулов выделяется гной, отмечается болезненность. Заболевание сопровождается нарушением общего состояния, иногда повышается температура. На месте бывших очагов после разрешения клинических проявлений остается рубцовая атрофия кожи. Клинические формы зооантропонозной трихофитии могут переходить одна в другую.
Диагностика. Диагноз трихофитии устанавливается на основании клиники и при обнаружении гриба при микроскопии патологического материала, а вид возбудителя определяется с помощью культурального исследования.
Профилактика. Профилактика трихофитии зависит от вида возбудителя. При поверхностной трихофитии, вызванной антропофильными грибами, основным профилактическим мероприятием является выявление источника заражения, а им могут быть дети, больные поверхностной трихофитией, или взрослые, страдающие хронической формой поражения. В последние годы наблюдаются случаи хронической трихофитии у детей среднего и старшего возраста. При нагноительной трихофитии профилактические мероприятия проводятся совместно медицинскими работниками, эпидемиологами и ветеринарной службой.
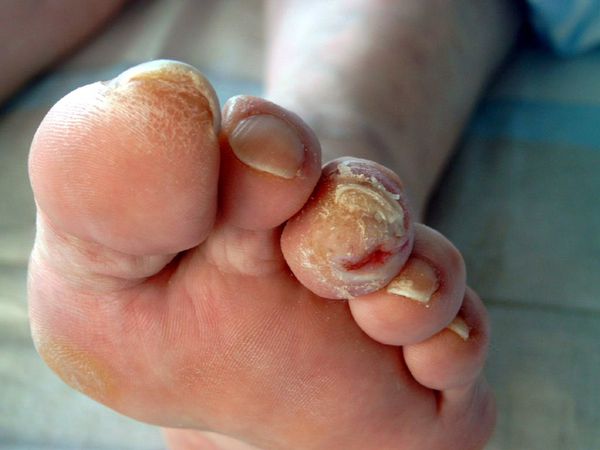
Микоз гладкой кожи стоп (кистей). В ряде стран микозом стоп болеют до 50% населения. Это заболевание чаще встречается у взрослых, но в последние годы нередко наблюдается и у детей, даже грудного возраста.
Этиология. Основными возбудителями микоза стоп являются гриб Trichophyton rubrum (T. rubrum), который выделяется почти в 90% случаев, и T. mentagrophytes var. interdigitale (T. interdigitale). Поражение межпальцевых складок, которое может быть обусловлено дрожжеподобными грибами, регистрируется в 2—5% случаев. Антропофильный гриб Epidermophyton floccosum выделяется в нашей стране редко.
Эпидемиология. Заражение микозом стоп может произойти в семье при тесном контакте с больным или через предметы обихода, а также в бане, сауне, спортзале, при пользовании чужой обувью и одеждой.
Патогенез. Проникновению грибов в кожу способствуют трещинки, ссадины в межпальцевых складках, обусловленные потливостью или сухостью кожи, потертостью, плохим высушиванием после водных процедур, узостью межпальцевых складок, плоскостопием и др.
Клиника. Клинические проявления на коже зависят от вида возбудителя, общего состояния больного. Гриб T.rubrum может вызывать поражение кожи всех межпальцевых складок, подошв, ладоней, тыльной поверхности стоп и кистей, голеней, бедер, пахово-бедренных, межъягодичной складок, под молочными железами и подкрыльцовой области, туловища, лица, редко — волосистой части головы. В процесс могут вовлекаться пушковые и длинные волосы, ногтевые пластины стоп и кистей. При поражении кожи стоп различают 3 клинические формы: сквамозную, интертригинозную, сквамозно-гиперкератотическую.
Сквамозная форма характеризуется наличием шелушения на коже межпальцевых складок, подошв, ладоней. Оно может быть муковидным, кольцевидным, пластинчатым. В области сводов стоп и ладоней наблюдается усиление кожного рисунка.
Интертригинозная форма встречается наиболее часто и характеризуется незначительным покраснением и шелушением на боковых соприкасающихся поверхностях пальцев или мацерацией, наличием эрозий, поверхностных или глубоких трещин во всех складках стоп. Эта форма может трансформироваться в дисгидротическую, при которой образуются пузырьки или пузыри в области сводов, по наружному и внутреннему краю стоп и в межпальцевых складках. Поверхностные пузырьки вскрываются с образованием эрозий, которые могут сливаться, в результате чего образуются очаги поражения с четкими границами, мокнутием. При присоединении бактериальной инфекции возникают пустулы, лимфадениты и лимфангоиты. При дисгидротической форме микоза наблюдаются вторичные аллергические высыпания на боковых и ладонных поверхностях пальцев кистей, ладонях, предплечьях, голенях. Иногда заболевание приобретает хроническое течение с обострением в весенне-летнее время.
Сквамозно-гиперкератотическая форма характеризуется развитием очагов гиперкератоза на фоне шелушения. Кожа подошв (ладоней) становится красновато-синюшного цвета, в кожных бороздках отмечается отрубевидное шелушение, которое переходит на подошвенную и ладонную поверхности пальцев. На ладонях и подошвах может выявляться выраженное кольцевидное и пластинчатое шелушение. У некоторых больных оно бывает незначительным за счет частого мытья рук.
У детей поражение гладкой кожи на стопах характеризуется мелкопластинчатым шелушением на внутренней поверхности концевых фаланг пальцев, чаще 3-х и 4-х, или имеются поверхностные, реже глубокие трещины в межпальцевых складках или под пальцами, гиперемией и мацерацией. На подошвах кожа может быть не изменена или усилен кожный рисунок, иногда наблюдается кольцевидное шелушение. Субъективно больных беспокоит зуд. У детей чаще, чем у взрослых, возникают экссудативные формы поражения с образованием пузырьков, мокнущих экземоподобных очагов. Они появляются не только на стопах, но и на кистях.
Для руброфитии гладкой кожи крупных складок и других участков кожного покрова характерным является развитие очагов с четкими границами, неправильных очертаний, с прерывистым валиком по периферии, состоящим из сливающихся узелков розового цвета, чешуек и корочек, с синюшным оттенком (в центре окраска синюшно-розовая). На разгибательной поверхности предплечий, голеней высыпания могут располагаться в виде незамкнутых колец. Нередко наблюдаются очаги с узелковыми и узловатыми элементами. Заболевание иногда протекает по типу инфильтративно-нагноительной трихофитии (чаще у мужчин при локализации в области подбородка и над верхней губой). Очаги руброфитии на гладкой коже могут напоминать псориаз, красную волчанку, экзему и другие дерматозы.
Гриб T. interdigitale поражает кожу 3-х и 4-х межпальцевых складок, верхнюю треть подошвы, боковые поверхности стопы и пальцев, свод стопы. Этот гриб обладает выраженными аллергизирующими свойствами. При микозе стоп, обусловленном T. interdigitale, наблюдаются те же клинические формы поражения, что и при руброфитии, однако заболевание чаще сопровождается более выраженными воспалительными явлениями. При дисгидротической, реже интертригинозной форме на коже подошв и пальцев наряду с мелкими пузырьками могут появляться крупные пузыри, в случае присоединения бактериальной флоры — с гнойным содержимым. Стопа становится отечной, припухшей, появляется болезненность при ходьбе. Заболевание сопровождается повышением температуры, ухудшением самочувствия, развитием аллергических высыпаний на коже верхних и нижних конечностей, туловища, лица, увеличением паховых лимфатических узлов; клиническая картина сходна с той, что наблюдается при экземе.
Диагноз. Диагноз устанавливается на основании клинических проявлений, обнаружения гриба при микроскопическом исследовании чешуек кожи и идентификации вида возбудителя — при культуральном исследовании.
Лечение. Лечение микоза гладкой кожи стоп и других локализаций проводится антимикотическими средствами для наружного применения. При сквамозной и интертригинозной формах поражения на стопах и других участках кожи используют лекарственные препараты в виде крема, мази, раствора, спрея, можно сочетать крем или мазь с раствором, чередуя их применение. В настоящее время для лечения этого заболевания используют следующие лекарственные средства: крем экзифин, крем микозорал, крем низорал, крем и раствор канизон, крем микозон, крем микоспор (бифосин), крем мифунгар, крем и спрей ламизил, крем микотербин. Эти препараты наносят на очищенную и подсушенную кожу 1 раз в день, продолжительность лечения в среднем составляет не более 2 недель. Такие антимикотики, как травоген, экалин, батрафен, микосептин, микозолон, применяют 2 раза в день до разрешения клинических проявлений, затем лечение продолжают еще в течение 1—2 недель, но уже 1 раз в день — для профилактики рецидива. При узелковой и узловатой формах руброфитии после снятия острых воспалительных явлений с помощью одной из указанных мазей назначают серно-дегтярную мазь (5—10%) с целью дальнейшего разрешения клинических проявлений. При интертригинозной и дисгидротической формах (наличие только мелких пузырьков) микоза стоп применяют препараты с комбинированным действием, в состав которых, наряду с противогрибковым средством, входят кортикостероид, например микозолон, травокорт, либо кортикостероид и антибактериальный препарат — тридерм, пимафукорт.
При острых воспалительных явлениях (мокнутие, наличие пузырей) и выраженном зуде лечение проводится как при экземе: десенсибилизирующие средства (внутривенное или внутримышечное введение раствора кальция хлорида (10%), раствора натрия тиосульфата (30%), раствора кальция глюконата (10%) или кальция пантотената перорально; антигистаминные средства. Из наружных лекарственных средств на первом этапе терапии применяют примочки (2%-ный раствор борной кислоты, раствор калия перманганата 1:6000, 0,5%-ный раствор резорцина), 1—2%-ные водные растворы метиленового синего или бриллиантового зеленого, фукорцин. Затем переходят на пасты — борно-нафталановую, ихтиол-нафталановую, пасту ACD — Ф3 с нафталаном, при осложнении бактериальной флорой — линкомициновую (2%). На 2-м этапе лечения после разрешения острых воспалительных явлений используют указанные выше антимикотические средства.
Быстро и эффективно устранять симптомы воспаления и зуда при наличии как грибковой, так и бактериальной инфекции позволяет такой препарат, как тридерм, содержащий кроме антимикотика (клотримазол 1%) антибиотик широкого спектра действия (гентамицина сульфат 0,1%) и кортикостероид (бетаметазона дипропионат 0,05%). Наличие у тридерма 2 лекарственных форм — мази и крема — дает возможность применять его при различном характере и на различных стадиях патологического процесса.
При неэффективности наружной терапии назначают антимикотики системного действия: итраконазол по непрерывной схеме по 200 мг в день 7 дней, затем по 100 мг — 1—2 недели; тербинафин (ламизил, экзифин) по 250 мг один раз в день ежедневно 3—4 недели; флуконазол (по 150 мг один раз в неделю не менее 4 недель).
Профилактика. Для предотвращения заболевания микозом стоп необходимо соблюдать в первую очередь правила личной гигиены в семье, а также при посещении бани, сауны, бассейна, спортзала и др.; проводить дезинфекцию обуви (перчаток) и белья в период лечения. После посещения бани, бассейна, сауны для профилактики микоза стоп на кожу межпальцевых складок и подошв следует наносить дактарин спрей-пудру.
Разноцветный лишай — это грибковое заболевание, возбудитель которого Malassezia furfur (Pityrosporum orbiculare) относится к дрожжевым грибам. Разноцветный лишай довольно широко распространен во всех странах, болеют им лица молодого и среднего возраста.
Этиология. Malassezia furfur в качестве сапрофита находится на коже человека и при благоприятных для него условиях вызывает клинические проявления.
Патогенез. Факторы, способствующие развитию заболевания, до настоящего времени точно не установлены, однако разноцветный лишай чаще встречается у лиц, страдающих повышенной потливостью, при изменении химического состава пота, заболеваниях желудочно-кишечного тракта, эндокринной патологии, вегетативно-сосудистых нарушениях, а также при иммунной недостаточности.
Клиника. Заболевание характеризуется наличием мелких пятен на коже груди, шеи, спины, живота, реже верхних и нижних конечностей, подкрыльцовых и пахово-бедренных областей, на голове; пятна первоначально имеют розовую окраску, а затем становятся светло- и темно-коричневыми; наблюдается также незначительное шелушение, иногда оно может быть скрытым и выявляться только при поскабливании. Высыпания нередко сливаются, образуя обширные участки поражения. После загара, как правило, остаются пятна белого цвета в результате усиления шелушения. Для заболевания характерно длительное течение с частыми обострениями.
Диагноз. Диагноз ставится на основании клинических проявлений, при обнаружении возбудителя в чешуйках кожи в ходе микроскопического исследования и при наличии характерного желтого или бурого свечения под люминесцентной лампой Вуда, а также положительной пробы с йодом.
Лечение. В настоящее время имеется достаточный выбор антимикотических препаратов для местного применения, обладающих выраженным противогрибковым действием в отношении возбудителя разноцветного лишая. К ним относятся производные имидазола и триазола, аллиламиновые соединения. В ходе лечения заболевания используют: экзифин крем (наносят на очищенную и подсушенную кожу в очагах поражения 2 раза в день в течение 7—14 дней, при необходимости после 2-недельного перерыва курс лечения можно повторить), крем низорал, мазь микозорал, крем и раствор канизон, крем микозон, крем мифунгар (назначают 1 раз в день, продолжительность лечения 2—3 недели); ламизил крем и спрей; низорал шампунь (в течение трех дней наносят на пораженные участки кожи на 3–5 минут и смывают под душем). При распространенных, часто рецидивирующих формах разноцветного лишая более эффективны антимикотики системного действия: итраконазол (назначают по 100 мг один раз в день в течение двух недель, затем делают двухнедельный перерыв, при необходимости курс лечения повторяют), флуконазол (по 150 мг один раз в неделю в течение 4—8 недель). Во время лечения необходимо проводить дезинфекцию одежды, головных уборов, нательного и постельного белья больного кипячением в 2%-ном мыльно-содовом растворе и проглаживанием горячим утюгом во влажном виде. Следует также пройти обследование членам семьи больного.
Профилактика. Для профилактики рецидива микоза необходимо применять низорал шампунь. Лечение следует проводить с марта по май 1 раз в месяц 3 дня подряд.
Кандидоз гладкой кожи — грибковое заболевание, обусловленное дрожжеподобными грибами рода Candida.
Этиология. Возбудители относятся к условно-патогенным грибам, которые широко распространены в окружающей среде. Их также можно обнаружить на коже и слизистой оболочке рта, пищеварительного тракта, гениталий здорового человека.
Эпидемиология. Заражение из внешней среды может произойти при постоянном дробном или массивном инфицировании грибами.
Патогенез. Возникновению кандидоза могут способствовать как эндогенные, так и экзогенные факторы. К эндогенным факторам относятся эндокринные нарушения (чаще сахарный диабет), иммунная недостаточность, тяжелые соматические заболевания и ряд других. Развитие заболевания возможно после применения ряда современных лекарственных средств: антибиотики широкого спектра действия, иммуносупрессивные и гормональные препараты. Возникновению кандидоза в межпальцевых складках кистей способствует частый контакт с водой, так как при этом развивается мацерация кожи, которая является благоприятной средой для внедрения возбудителя из внешней среды.
Клиника. На гладкой коже чаще поражаются мелкие складки на кистях и стопах, реже — крупные (пахово-бедренные, подмышечные, под молочными железами, межъягодичная). Очаги вне складок располагаются преимущественно у больных, страдающих сахарным диабетом, тяжелыми общими заболеваниями, и у грудных детей.
У некоторых пациентов заболевание начинается в мелких складках кожи с образования мелких, едва заметных пузырьков на боковых соприкасающихся поверхностях гиперемированной кожи, постепенно процесс распространяется на область складки, затем появляется шелушение, мацерация или сразу возникают блестящие эрозированные поверхности насыщенно-красного цвета с четкими границами, с отслаиванием рогового слоя эпидермиса по периферии. Чаще поражаются 3-и и 4-е межпальцевые складки на одной или обеих кистях. Заболевание сопровождается зудом, жжением, иногда болезненностью. Течение хроническое, с частыми рецидивами.
В крупных складках очаги поражения темно-красного цвета, блестящие, с влажной поверхностью, с полоской отслаивающегося рогового слоя эпидермиса, занимающие значительную поверхность, имеющие четкие границы и неправильные очертания. Вокруг крупных очагов возникают новые мелкие эрозии. У детей процесс из крупных складок может распространяться на кожу бедер, ягодиц, живота, туловища. В глубине складок иногда образуются болезненные трещины.
Кандидоз гладкой кожи вне складок имеет сходную клиническую картину.
Диагноз. Диагноз ставят на основании типичной клиники при обнаружении гриба в соскобе с чешуек кожи в ходе микроскопического исследования.
Лечение. Ограниченные, а иногда и распространенные острые формы поражения гладкой кожи, особенно развившиеся в процессе терапии антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами в виде раствора, крема, мази и могут разрешиться даже без лечения после отмены антибиотиков.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора метиленового синего или бриллиантового зеленого (1—2%) в сочетании с индифферентной присыпкой и проводить в течение 2—3 дней, затем применяются антимикотические препараты — до разрешения клинических проявлений.
Из антимикотических средств при кандидозе гладкой кожи используют: канизон раствор и крем, микозон крем, мифунгар крем, кандид крем и раствор, тридерм мазь и крем, пимафукорт, пимафуцин, травокорт, травоген, низорал крем, микозорал мазь, экалин.
При распространенных процессах на коже и в случае неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, форкан, микосист) — взрослым в дозе 100—200 мг, детям из расчета 3–5 мг на кг массы тела, итраконазол (100—200 мг), низорал (взрослым по 200 мг, детям с массой тела до 30 кг — 100 мг, свыше 30 кг — 200 мг) 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки). Продолжительность лечения составляет 2–4 недели.
Профилактика. Профилактика кандидоза гладкой кожи у взрослых и детей заключается в предупреждении развития его у людей, страдающих фоновыми заболеваниями, а также у лиц, длительно получающих антибактериальную, кортикостероидную, иммуносупрессивную терапию. Для профилактики развития кандидаинфекции у детей, госпитализированных в соматические отделения и получающих антибиотики широкого спектра действия, необходимо назначать флуконазол из расчета 3 мг на кг массы тела 1 раз в сутки, лечение осуществляется в ходе всего основного курса терапии. Больным с кишечным кандиданосительством назначают нистатин по 2–4 млн. ЕД в сутки или натамицин по 50 мг для детей и по 100 мг для взрослых 2 раза в сутки в течение 15 дней.
Ж.В. Степанова, доктор медицинских наук, ЦНИИКВ